Высокая температура у младенца: какая нормальная и когда повышается. Температура у месячного ребенка и ребенка до года
какая нормальная и когда повышается. Температура у месячного ребенка и ребенка до года
Одни мамы меряют температуру ребенку при любом намеке на недомогание, другие ограничиваются тем, что потрогают губами лоб. Какой должна быть нормальная температура у ребенка? Что кроме заболевания может ее повысить? О каких правилах измерения температуры мы не знаем или забываем?
Повышение температуры тела — наиболее частое проявление как простудных, так и других воспалительных заболеваний. Исследованием повышенной температуры тела при разных болезнях еще в XIX веке занимался Сергей Петрович Боткин. Он считал, что в большинстве случаев снижение температуры тела не устраняет свойственные заболеванию изменения в организме, и предлагал рассматривать повышенную температуру тела в качестве приспособительной реакции. Эти наблюдения подтвердились.
Как известно, нормальная температура тела здорового ребенка — 36–37 °С. Однако установлено, что каждый орган имеет свою температуру.
Несколько ниже температура кожи шеи (34 °С). Об этом полезно знать, так как иногда ориентируются на температуру тела, измеренную в кожной складке шеи. Особенно низка температура кожи кистей и стоп — 24–28 °С. Наряду с измерением температуры в подмышечных областях, принятом в нашей стране, довольно широко у детей используют определение температуры во рту (под языком), а также в прямой кишке. Важно знать, что температура в полости рта выше подмышечной на 0,1–0,4 °С, а в прямой кишке — на 0,5–1,0 °С.
От чего зависит температура ребенка в разном возрасте
Температура тела зависит от возраста. У недоношенных детей в связи со свойственными им особенностями (низкой активностью обмена веществ, низкой массой при относительно большой поверхности тела, истонченным подкожно-жировым слоем, несовершенной терморегуляцией) температура тела в значительной мере зависит от температуры окружающей среды.
Температура тела у детей раннего возраста в среднем на 0,3–0,4 °С выше, чем у взрослых, и в большей мере, чем у взрослых, подвержена колебаниям.
Температура тела ребенка зависит от очень многих факторов. Хорошо известны суточные колебания температуры тела: самая низкая температура тела у детей обычно бывает в 4–5 часов утра, самая высокая — в 16–17 часов. Суточная амплитуда колебаний температуры тела у девятимесячного ребенка составляет около 0,9, у детей 2–5 лет — 0,6–1,0 °С. У детей старше 5 лет в состоянии покоя температура тела колеблется в пределах 0,3–0,5 °С.
Во время интенсивной мышечной нагрузки (при подвижных играх, при занятиях физкультурой, а также при длительном крике, плаче) температура тела ребенка может повыситься на 1–2 градуса (до 38 °С). Температура тела ребенка повышается после еды, причем повышение зависит от состава съеденной пищи (максимально — после мясных продуктов).
Температура тела упитанного ребенка с высокой возбудимостью, постоянно пребывающего в движении, всегда на несколько десятых градуса выше, чем у ребенка апатичного, предпочитающего шумным играм спокойные занятия — чтение книг, рисование и пр. Это не требует коррекции, если ребенок хорошо себя чувствует.
Это не требует коррекции, если ребенок хорошо себя чувствует.
У детей первых лет жизни терморегуляция еще не вполне совершенна. В здоровом ребенке первых лет жизни энергия бьет ключом. Он во время бодрствования ни минуты не сидит на месте и способен загонять и папу с мамой, и бабушек. Теплопродукция у него происходит с избытком, а вот с теплоотдачей проблема. Избыточное тепло ребенок отдает путем конвекции с поверхности тела, путем испарения при потении и путем теплообмена вдыхаемого и выдыхаемого воздуха.
Интенсивность всех трех путей теплоотдачи напрямую зависит от разницы температуры тела ребенка и температуры окружающего воздуха. И если температура в жилых помещениях составляет 24–25 °С, а ребенок одет в комбинезон, он не сможет отдать избытки тепла. И у него температура тела может на несколько десятых градуса превышать 37 °С. Это еще не болезнь, но регуляторные системы ребенка перенапряжены, и он очень легко может простудиться.
Когда надо мерить ребенку температуру
Таким образом, неплохо, если вы будете точно знать, какая же температура тела является индивидуальной нормой для вашего ребенка. Однако не стоит злоупотреблять измерением температуры тела у здорового ребенка, не имеющего никаких признаков заболевания.
Однако не стоит злоупотреблять измерением температуры тела у здорового ребенка, не имеющего никаких признаков заболевания.
Несколько повышенная температура тела может быть нормальной для вашего ребенка, но всегда является поводом для обращения к врачу и обследования, так как может быть основным проявлением вялотекущего заболевания (например, инфекции мочевыводящих путей). Если же у вашего ребенка температура тела превышает 38 °С, то независимо от того, чем он перед этим занимался, это — проявление заболевания.
Поводом для измерения температуры должно являться нарушение самочувствия ребенка.
Изменяется поведение ребенка: появляется повышенная двигательная активность, малыш становится капризным, раздражительным, нарушается сон. В глазах — лихорадочный блеск, лицо «пылает», кожа горячая на ощупь. В других случаях, напротив, ребенок становится вялым, апатичным, отказывается от еды, кожа становится бледной с «мраморностью», холодные на ощупь конечности, кожа покрыта мурашками, на лбу холодный пот, ребенка знобит.
Некоторые мамы при оценке температуры тела ребенка применяют старый народный способ: прикладывают ко лбу ребенка свои губы. Способ, конечно, испытанный, но, во-первых, крайне субъективный и, во-вторых, не показательный при наличии у ребенка озноба.
Как правильно измерять температуру у ребенка
Все же предпочтительней при оценке температуры тела ребенка использовать термометрию. Измерять температуру тела ребенка целесообразно между приемами пищи спустя более одного часа после физических нагрузок, и желательно, чтобы измерение температуры тела не сопровождалось криком, сопротивлением и слезами. Общепринятым в России методом является измерение температуры тела в подмышечной впадине при помощи ртутного или электронного термометра.
Обычно температуру тела измеряют в левой подмышечной впадине. Термометр не должен быть холодным — иначе процедура вызовет негативную реакцию ребенка. Поэтому перед измерением целесообразно 3–5 минут подержать термометр в своей ладони.
Термометр ребенок держит в подмышечной впадине 5–7 минут. В первые 2 минуты столбик ртути поднимается быстро, а в последующем подъем составляет доли градуса, не имеющие принципиального значения. Поэтому для приблизительной оценки температуры тела достаточно подержать градусник 2 минуты. Для измерения температуры электронным термометром требуется около 1–2 минут.
В некоторых случаях температуру измеряют в прямой кишке (норма до 38 °C). Для этого наконечник термометра смазывают вазелином или глицерином. Ребенка укладывают животом на колени одного из родителей (детей школьного возраста укладывают на бок с подтянутыми к животу коленями). Термометр легкими движениями вводят в задний проход на глубину 2 см, удерживая в этом положении в течение одной минуты. Приблизительно температуру тела можно оценить уже через 20 секунд.
Обычно при заболевании ребенка температуру тела измеряют 2 раза в день — утром и в 16–17 часов. Но в остром периоде болезни, когда возможны быстрые высокие подъемы температуры тела, ее целесообразно измерять каждые 3–4 часа. Контроль температуры тела обычно продолжают до ее нормализации.
Но в остром периоде болезни, когда возможны быстрые высокие подъемы температуры тела, ее целесообразно измерять каждые 3–4 часа. Контроль температуры тела обычно продолжают до ее нормализации.
Почему повышается температура
Механизм повышения температуры тела в принципе универсален. В его основе лежит раздражение находящихся в головном мозге центров регуляции, приводящих к увеличению теплопродукции организма и уменьшению теплоотдачи.
При инфекционных заболеваниях повышение температуры тела связано с действием на организм продуктов обмена веществ и распада вирусов, микробов, некоторых лекарственных препаратов. Длительность лихорадочного периода обычно совпадает с периодом интенсивного размножения возбудителя в организме.
Комплексы, раздражающие центр регуляции температуры тела, могут образовываться не только при инфекционных заболеваниях, но и при иммунных реакциях, при разрушении тканей в случае травмы, при задержке шлаков и продуктов нарушенного обмена, могут вырабатываться опухолевыми клетками. И в этих случаях повышенная температура тела отражает активность болезненного процесса.
И в этих случаях повышенная температура тела отражает активность болезненного процесса.
Продолжение следует.
Повышенная температура тела (лихорадка) у детей
|
Где измеряется температура |
0–2 года |
3–10 лет |
11–18 лет |
|
Во рту |
35,5–37,5° C |
35,5–37,5° C |
36,4–37,6° C |
|
Ректально |
36,6–38 ° C |
36,6–38 ° C |
37,0–38,1° C |
|
В подмышечной впадине |
34,7–37,3° C |
35,9–36,7° C |
35,2–36,9° C |
|
В слуховом проходе (на барабанной перепонке) |
36,4–38° C |
36,1–37,8° C |
35,9–37,6° C |
Симптомы повышенной температуры у детей
Температура не требует регулярного контроля, заподозрить повышение температуры у ребенка можно по следующим признакам:
- повышение температуры на ощупь
- покраснение щек
- избыточная потливость
- раздражительность, плач без видимых причин
- необычная сонливость или сниженная активность ребенка
Если измерив температуру, Вы обнаружили ее повышение, значит у ребенка лихорадка.

Повышение температуры у ребенка. Когда обращаться к врачу?
Прежде чем ответить на вопросы “кто виноват?” и “что делать?”, мы расскажем о карте опасностей, т.е. о состояниях, признаках и симптомах, когда следует экстренно или срочно обратиться к врачу или вызвать скорую помощь. Одну из ситуаций мы уже упоминали, но, учитывая ее важность, повторим:
Если у ребенка младше трех месяцев ректальная температура тела выше 38 градусов, следует немедленно обратиться к врачу.
Другие причины для немедленного обращения к врачу:
- Ребенок безутешен или вял и апатичен
- У ребенка младше 2 лет лихорадка длится более 24 часов без каких-либо других симптомов.
- Температура поднимается выше 40°С.
- Температура не снижается с помощью жаропонижающих средств или состояние ребенка не улучшается после приема лекарств
- Ребенок принимает назначенные врачом антибиотики, но через день или два ему не становится лучше.

- У ребенка есть признаки обезвоживания: сухие губы или запавший родничок (подробнее о признаках обезвоживания ниже).
- У малыша ранее выявленные иммунодефицитные состояния
- Высокая лихорадка в течение 5 дней
- Сложные фебрильные судороги
Одно из наиболее пугающих проявлений лихорадки у детей – фебрильные судороги. Они встречаются у 2-5% детей. Подробнее о фебрильных судорогах читайте здесь.
Повышение температуры тела у новорожденных
Новорожденные – наиболее уязвимая группа детей при возникновении лихорадки. Если у новорожденного повышена температура, немедленно вызывайте врача.
Очень часто при повышении температуры тела у новорожденных возникают проблемы с дыханием, основными признаками которого являются:
- хрипы или сопение
- раздувание ноздрей при дыхании
- втягивание межреберных мышц
- побледнение или посинение носогубного треугольника или кончиков пальцев
Новорожденный с повышенной температурой тела и с проблемами дыхания должен быть немедленно доставлен в отделение неотложной помощи.

Повышенная температура тела и обезвоживание
Повышенная температура тела является одним из факторов риска обезвоживания, а дети – группа риска по обезвоживанию. Поэтому особую важность при лихорадке приобретает наблюдения за симптомами, по которым можно судить о недостаточном потреблении жидкости. Основными симптомами и признаками обезвоживания у детей являются:
- Запавший родничок
- Сухой язык и полость рта
- Раздражительность
- Плач без слез
- Впалые щеки и/или глаза
- Отсутствие мочеиспускания три и более часа
Причины повышения температуры тела у детей
Чаще всего повышение температуры у детей и младенцев обусловлено различными инфекциями:
Следует помнить, что у новорожденных и младенцев неустойчивая терморегуляция и избыточно теплая одежда может приводить к подъему температуры.
 Младенцы также склонны к перегреву в жаркую погоду.
Младенцы также склонны к перегреву в жаркую погоду.Отдельно стоит сказать о прорезывании зубов. На сегодняшний день, строгих научных доказательств того, что прорезывание зубов может быть причиной повышения температуры, нет. Однако полностью исключить такую возможность невозможно. И никогда не следует связывать температуру выше 39 градусов с прорезыванием зубов.
Рекомендуем ознакомиться со сроками прорезывания зубов у детей.
Повышение температуры тела у ребенка. Что делать?
Обычно повышение температуры тела у детей не требует каких-либо действий со стороны родителей, необходимо только умеренное наблюдение:
- Следите за уровнем активности ребенка и общим комфортом. Если ребенок активен, бодр и даже весел, он не нуждается в лечении.
- Убедитесь что ребенок пьет достаточно количество жидкости. Младенцев необходимо поить часто. Если ребенок на грудном вскармливании, то следует кормить по требованию.
 Детям постарше требуется дополнительная жидкость. Лучше использовать те напитки, которые ребенок пьет с удовольствием. В некоторых случаях врач может рекомендовать растворы электролитов.
Детям постарше требуется дополнительная жидкость. Лучше использовать те напитки, которые ребенок пьет с удовольствием. В некоторых случаях врач может рекомендовать растворы электролитов. - Не будите спящего ребенка, чтобы измерить ему температуру или дать жаропонижающее средство.
- Не отправляйте больного ребенка в детский сад и не отвозите его в места, где могут находиться младенцы или другие уязвимые люди, так как это может распространить инфекцию.
- Строго выполняйте рекомендации врачей, тщательно следите за дозами препаратов, которые Вы даете ребенку.
- Тщательно следите за признаками возможного обезвоживания (см. выше)
как сбить в домашних условиях и надо ли сбивать
Консультация врача тем более важна, что эти симптомы могут сопровождать и воспалительный процесс во рту (стоматит, молочница и просто воспаление горла).
Чаще всего, высокая температура при прорезывании зубов бывает с 6 до 12 месяцев, когда появляются резцы, а также в 1,5 года при прорезывании коренных зубов. Тогда температура может подняться и до 39 градусов. В такие дни дети плохо спят, часто отказываются от еды.
Температуру при прорезывании зубов нужно сбивать в зависимости от состояния ребенка. Например, температура невысокая (в районе 37,3 градусов), но ребенок плачет, очень капризничает, значит, нужно дать обезболивающее. При этом некоторые дети спокойно реагируют на температуру и выше.
Часто температура из-за прорезывания зубов может держаться от одного до семи дней. После того, как зуб вылезет, пройдет сама.
Лучше всего в эти дни не перевозбуждать ребенка, почаще прикладывать к груди, обнимать. Не включать громкую музыку, давать ему побольше спать. Обязательно соблюдайте температурный режим (не выше +20 в комнате). Оденьте ребенка в свободную одежду, которая не стесняет движения. Желательно, когда температура повышена, оставлять малыша без памперса, чтобы кожа дышала и не было перегрева. И тогда температура спадет без лекарств.
И тогда температура спадет без лекарств.
ВАЖНО!
Обязательно вызывайте врача, если высокая температура (39 и выше) держится дольше суток, плохо сбивается жаропонижающими или слишком быстро повышается после приема лекарств.
Особенно важно, если при этом малыш постоянно монотонно плачет, срыгивает больше обычного, его рвет, он постоянно вялый.
– Очень важно при бессимптомной температуре у младенцев исключить инфекции мочевыводящих путей, – предупреждает педиатр Евгений Тимаков. – Особенно опасно бессимптомное нарушение в работе почек, которое сопровождается лишь повышенной температурой. Поэтому в первую очередь при температуре я рекомендую сдать общий анализ мочи, который может о многом сказать врачу.
как снимать жар грудничкам и годовалым детям
Причинами повышения температуры у ребенка до 38 могут быть как прорезание зубов, так и серьезные патологии, связанные с бактериальной или вирусной инфекцией.
Содержание
Открытьполное содержание
[ Скрыть]
Возможные причины
Повышение температуры тела у ребенка является типичным проявлением заболеваний вирусной и бактериальной природы.
Помимо инфекций резкое повышение температуры может отмечаться при:
- аллергии;
- розеоле;
- системных патологиях соединительной ткани;
- раковых образованиях;
- эндокринных нарушениях.
Прорезывание зубов
Гипертермия у грудничка является первым признаком появления зубов. Все основные процессы жизнеобеспечения у годовалого ребёнка неразвиты в полной мере, поэтому часто случаются сбои при наличии любого провоцирующего фактора.
Кроме температуры у ребёнка проявляются следующие признаки прорезывания зубов:
- у ребёнка нарушается сон;
- малыш становится капризным и вялым, наблюдается припухлость в районе дёсен;
- присутствует постоянное слюноотделение;
- отмечается припухлость десен;
- ребёнок постоянно кусает предметы.
Перегрев
Организм детей не способен полноценно справляться с терморегуляцией. Поэтому нередко, находясь в душном помещении, и при этом укутанным в тёплые вещи, ребёнок может запросто перегреться, в результате чего и повышается температура. Подобное может случиться и после активных игр, поэтому рекомендуется одевать детей в соответствии с температурой окружающей среды.
Подобное может случиться и после активных игр, поэтому рекомендуется одевать детей в соответствии с температурой окружающей среды.
Реакция на прививки
После прививок у многих малышей проявляются побочные эффекты, и повышение температуры тела больше 38 градусов – один из частых симптомов. Такая реакция организма может продолжаться в течение двух дней.
Вирусная или бактериальная инфекция
Инфекции разделяют на:
- Вирусные Заболевания длятся, как правило, 6-7 дней и самостоятельно проходят. По истечении болезни формируется иммунная защита от определенного вируса.
- Бактериальные. Без лечения антибиотиками не обойтись, и в этом случае температура не является единственным симптомом.
Как правило, кожный покров у ребенка в случае вирусного заболевания остается ярко-розовым, а при заражении бактериальной инфекцией кожа выглядит мертвенно-бледной.
Стоит ли сбивать температуру?
Вследствие повышения температуры тела организм вырабатывает белок – интерферон, который помогает бороться с инфекцией. Сбивая температуру, иммунной системе мешают правильно работать.
При принятии решения сбивать температуру ориентироваться нужно в первую очередь на состояние ребенка.
Без лекарств не обойтись, если малыш:
- плачет;
- появляются проблемы с дыханием;
- отмечается озноб;
- конечности бледные и холодные
При этом, сбивая температуру, не стоит пытаться достичь нормальных показателей 36.6, достаточно сбавить 1-1.5 градуса, чтобы ребенок чувствовал себя лучше.
В трёх случаях сбивать температуру необходимо, не дожидаясь отметки 38:
- дети с неврологическими патологиями;
- младенцы до 3 месяцев;
- дети с хроническими сердечными заболеваниями.
Если в случае повышения температуры до 38,5 ребёнок выглядит относительно нормально, и отсутствуют другие симптомы, не стоит давать малышу жаропонижающие. Исключение – это младенец до 3 месяцев.
В видеоролике рассказывается про случаи, когда можно сбивать ребёнку температуру. Снято каналом Доктор Комаровский.
Снято каналом Доктор Комаровский.
Первая помощь при температуре
Выполняя следующие действия, можно снизить температуру и без жаропонижающих средств:
- Раздеть ребенка. Когда повышение показателей температуры тела связаны с перегревом, необходимо раздеть ребенка до комфортной температуры. Если речь идёт о младенце, следует снять памперс.
- Обтирания. Снизить температуру поможет обтирание раствором уксуса – 1 л тёплой воды на 1 столовую ложку уксуса.
- Питьевой режим. Младенцев чаще прикладывают к груди, а детей постарше поют подкисленной водой, липовым и малиновым отваром с добавлением меда.
- Спокойствие. В период болезни ребенку нужно обеспечить максимально комфортные условия. Нельзя допускать истерик и слёз, так как это может пагубно сказаться на дальнейшем самочувствии.
Жаропонижающие препараты
Ниже представлены списки самых востребованных жаропонижающих средств для лечения малышей от рождения и до подросткового возраста.
С рождения и для детей от года
Список препаратов, рекомендуемых для лечения грудничков, представлен ниже.
Школьный и подростковый возраст
Чаще всего выписываются аналогичные грудничковым жаропонижающие препараты с более высокой дозировкой и в другой форме выпуска.
Правила применения препаратов
Назначить средство лечения имеет право только врач на основании первичного осмотра и других диагностических мероприятий.
При выборе препарата и определении дозировки важно учитывать:
- возраст;
- вес;
- проявление аллергических реакций;
- другие сопутствующие факторы.
Малышам, страдающим из-за прорезывания зубов и плохо переносящим жар, врачи прописывают препараты в форме:
- сиропов;
- суспензий;
- свечей.
Когда нужно вызывать скорую (врача)?
Ребёнка необходимо показать специалисту при появлении первых симптомов заболевания. Если на третий день после начала лечения по-прежнему у ребенка температура 38, следует вызвать скорую и отправиться в больницу.
Необходимо прекратить употребление медикаментов и обратиться в больницу, если у годовалого ребенка возникли:
- крапивница;
- зуд;
- кашель;
- отёк конечностей.
Если у малышей до 3 месяцев, страдающих патологиями сердца и судорогами, показатели на термометре перешагнули за отметку 37,5, следует немедленно вызвать скорую помощь и показать ребёнка врачу.
Загрузка …Видео
В ролике рассказывается, что следует делать родителям, если температура тела не снизилась после употребления лекарственных средств. Снято каналом Доктор Комаровский.
Температура у грудничка: что делать?
Повышенную температуру у новорожденного нельзя считать заболеванием – это симптом начинающегося недуга, с которым организм пытается бороться самостоятельно. Режим в 39 С губителен для бактерий и вирусов, но влечет интоксикацию, что максимально включает в процесс иммунитет. Поэтому высокая температура у малыша может держаться долго и требует вмешательства родителей.
Поэтому высокая температура у малыша может держаться долго и требует вмешательства родителей.
Причины
Показатели градусника зашкаливают при:
- острых вирусных или бактериальных инфекциях
- перегреве
- обезвоживании
- стрессе
- острой реакции на проведенную вакцину
- поражениях ЦНС
- прорезывании зубов
Самочувствие ребенка
Если температура новорожденного поднялась выше привычного уровня, важно не только смотреть на термометр, но и понаблюдать за крохой. При адекватном поведении и нормальном состоянии грудничка педиатры не рекомендуют спешить и пытаться сбивать показания градусника лекарственными средствами.
Не нужно переживать, если столбик достиг 38 С, но новорожденным температура переносится хорошо. Желательно снижать ее немедикаментозными методами:
- Организовать воздушную ванну
- Снять один или несколько слоев одежды с малыша
- Протереть тело новорожденного водичкой
- Проветрить комнату
Необходимо сбить температуру при:
- холодных ступнях и ладошках у грудничка (а на градуснике 38 С)
- бледных кожных покровах
- неадекватном поведении
- капризности
- апатичности
- отказе от питья и еды
Существует категория риска среди детей, не допускающая повышения температуры даже до 38 С. Нужно сбить ее практически сразу:
Нужно сбить ее практически сразу:
- грудничку в первые 2 месяца после рождения
- при температурных судорогах в анамнезе
- детям с наличием хронических заболеваний
Температурные параметры
Различные показатели термометра могут трактоваться по-своему, ведь не всякая температура считается опасной:
Столбик на 37 С
У грудничка в течение первого года жизни только формируется способность к терморегуляции, поэтому эта отметка не требует вмешательства и лечения. Если стул у крохи в норме, он отличается хорошим аппетитом и активностью – имеет место обычный перегрев или особенность организма. Либо это привычная температура новорожденного, либо маме стоит перестать кутать свое чадо.
Столбик на 38 С
Сигнал о том, что включилась и работает защитная функция организма. Большинство детей переносят процесс хорошо, не теряют аппетита и активности. Ступни и ладошки теплые, поэтому для предотвращения обезвоживания необходимо обильное питье. Поможет как частое прикладывание к груди, так и травяные настои. Нет смысла сбивать температуру, чтобы не мешать иммунитету самостоятельно справиться с проблемой.
Поможет как частое прикладывание к груди, так и травяные настои. Нет смысла сбивать температуру, чтобы не мешать иммунитету самостоятельно справиться с проблемой.
Столбик на 39 С
При таких показателях требуется помощь врача, поскольку жар у новорожденного сопровождается снижением или полным отсутствием аппетита, раздражительностью, вялостью, затруднением дыхания и учащением сердцебиения.
Первая помощь
Важно заранее знать, что делать при стабильной высокой температуре и как облегчить состояние малыша:
- Обильное питье для снижения жара и профилактики обезвоживания
- Частые прикладывания к груди для обеспечения детского организма живительной влагой
- Комфортная одежда, соответствующая внешним условиям
- Воздушные ванны до 10 минут
- Влажная прохладная салфетка на лоб
Описаны действия родителей до приезда врача, которые нельзя рассматривать в качестве самостоятельного решения проблемы. Высокая температура может нанести непоправимый вред месячному ребенку, а последствия могут быть необратимыми. При первом жаре сложно прогнозировать реакцию организма и полностью исключить появление судорог, поэтому обязательно вызывается участковый педиатр или скорая помощь, если столбик градусника уверенно ползет вверх или долгое время остается в одном положении.
При первом жаре сложно прогнозировать реакцию организма и полностью исключить появление судорог, поэтому обязательно вызывается участковый педиатр или скорая помощь, если столбик градусника уверенно ползет вверх или долгое время остается в одном положении.
Чем помочь
Жаропонижающее средство для новорожденного должно быть как эффективным, так и безопасным. К рекомендованным всемирной организацией здравоохранения относятся:
- Парацетамол (Эффералган, Панадол)
- Ибупрофен (Ибуфен, Нурофен)
Ребенку дают сироп или суспензию, также используются свечи. Какую форму применить – решает мама. Действие препарата оценивается спустя 30-40 минут после приема. Снижение температуры возможно максимум на 1,5 С, что зависит от индивидуальной переносимости лекарства. Аспирин под категорическим запретом из-за ряда негативных влияний на организм грудничка. При первом возникновении высокой температуры у малыша нужно обязательно проконсультироваться с педиатром. Но и памятка по применению лекарств не будет лишней:
Но и памятка по применению лекарств не будет лишней:
- Некоторые мамы считают ибупрофен более действенным средством, поэтому пытаются сбить температуру сразу этим препаратом. Так делать нежелательно, поскольку лучше начинать с парацетамола. Перерыв в его приеме составляет 3 часа, а у ибупрофена разрыв во времени достигает 6 часов. Поэтому если парацетамол не помог, а 3 часа еще не прошло, можно дать грудничку ибупрофен
- Наслушавшись советов подруг, многие родители прибегают сразу к антибиотикам. Какую «пользу» этот ряд препаратов принесет ребенку, знают все: дисбактериоз, расстройство желудка, ослабление иммунитета. При этом на вирусы антибиотики не действуют, а самолечение приведет к еще большим проблемам
- Паника заставляет действовать неверно. Прочитав, что требуется обильное питье, мамы и бабушки пытаются напоить грудничка по максимуму. Выпитое за «один присест» большое количество жидкости вызовет рвоту. Стенки желудка не выдержат перерастяжения – и организм освободится от дискомфортных ощущений естественным способом.
Давать ребенку чай или водичку нужно небольшими порциями – по 1 чайной ложке каждые 15-20 минут. Жидкость за это время усвоится, что позволит предотвратить обезвоживание
Для снижения температуры у новорожденного эффективны растирания. Важно знать, как это правильно делать:
- Температура воды должна быть 36-37 С, чтобы не вызывать дрожь или дискомфорт у грудничка
- Новорожденного следует положить на хлопчатобумажную пеленку, под которую подстелить клеенку. Миску с водой поставить рядом
- Салфетку смочить в воде, отжать и обтирать тельце, как можно аккуратней, продвигаясь от периферии к центру. Начать растирание со ступней и ладошек
Благодаря легкому трению, сосуды расширятся рефлекторно, увеличится теплоотдача, а за счет испарения воды ускорится процесс снижения температуры. Остывшая вода регулярно разбавляется теплой, чтобы ребенку было комфортно. Искусственное переохлаждение приведет к очередному скачку температуры.
Чего нельзя делать
Глупо слушать советы старшего поколения о растирании водкой или уксусом, чтобы сбить жар. Процедура сопровождается выделением вредных паров, а их вдыхание опасно для грудничка. Побочным эффектом станет мышечная дрожь и повышение температуры.
Процедура сопровождается выделением вредных паров, а их вдыхание опасно для грудничка. Побочным эффектом станет мышечная дрожь и повышение температуры.
Запрещается укутывать кроху, чтобы он пропотел – даже для детей более старшего возраста не применяются подобные методы. Перед родителями ставится задача снизить жар и облегчить состояние ребенка, а не максимально усугубить его.
Нежелательны клизмы с прохладной водой: ребенку и без столь варварских способов приходится несладко. А нарушать микрофлору внутри организма небезопасно. Стоит сразу отмести советы про обертывания влажными простынками. Это приведет к переохлаждению, ознобу и стабильной повышенной температуре. К тому же очень затруднится потоотделение и процесс теплоотдачи.
Запрещенные препараты
Лекарства должен выписывать врач, поэтому не следует спрашивать подругу, какую микстуру она давала своему ребенку даже по рекомендации педиатра. Одинаковые симптомы могут проявляться при различных заболеваниях. Для любителей делать все по старинке, полезно узнать о побочных эффектах некогда популярных препаратов:
Для любителей делать все по старинке, полезно узнать о побочных эффектах некогда популярных препаратов:
- Анальгин вызывает анафилактический шок, поражения почек, дыхательных путей и печени
- Аспирин способствует тяжелым поражениям печени и головного мозга
- Прием фенацетина и амидопирина сопровождается сильнейшими токсическими реакциями организма
Ошибочно направлять все усилия на снижение температуры, не разобравшись в причине ее появления. Перед тем, как сбивать жар, необходимо выявить источник симптоматики и проконсультироваться с врачом.
Посмотрите видео, в котором врач расскажет, как действовать при температуре у ребенка.
Читайте также:
лихорадок (для родителей) – Nemours
У всех детей время от времени поднимается температура. Сама по себе лихорадка обычно не причиняет вреда и
на самом деле может быть хорошо – это часто признак того, что организм борется с
инфекционное заболевание.
Сама по себе лихорадка обычно не причиняет вреда и
на самом деле может быть хорошо – это часто признак того, что организм борется с
инфекционное заболевание.
Но когда ваш ребенок просыпается посреди ночи, раскрасневшийся, горячий и потный, легко не знать, что делать дальше. Стоит ли достать термометр? Вызов доктор?
Вот дополнительная информация о лихорадке, в том числе о том, когда следует обращаться к врачу.
Что такое жар?
Лихорадка возникает, когда внутренний «термостат» тела повышает температуру тела.
выше нормального уровня. Этот термостат находится в части мозга, называемой
гипоталамус. Гипоталамус знает, какой температуры должно быть ваше тело (обычно
около 98,6 ° F / 37 ° C) и будет посылать сообщение вашему телу, чтобы оно оставалось таким.
Этот термостат находится в части мозга, называемой
гипоталамус. Гипоталамус знает, какой температуры должно быть ваше тело (обычно
около 98,6 ° F / 37 ° C) и будет посылать сообщение вашему телу, чтобы оно оставалось таким.
Температура тела большинства людей немного меняется в течение дня: Обычно она немного ниже утром и немного выше вечером и может варьироваться, поскольку дети бегают, играют и тренируются.
Но иногда гипоталамус «перезагружает» тело до более высокой температуры.
в ответ на инфекцию, болезнь или другую причину. Почему? Исследователи считают
что повышение температуры – это способ тела бороться с микробами
которые вызывают инфекции, что делает это место менее комфортным для них.
Что вызывает лихорадку?
Важно помнить, что лихорадка сама по себе не болезнь – это обычно это признак или симптом другой проблемы.
Лихорадка может быть вызвана несколькими причинами, в том числе:
Инфекция: Большинство лихорадок вызвано инфекцией или другим заболеванием.Лихорадка помогает организму бороться с инфекциями, стимулируя естественные защитные механизмы.
Переодевание: У младенцев, особенно новорожденных, может подняться температура, если
они перегружены или находятся в жаркой среде, потому что не регулируют свое тело
температура, а также дети постарше. Но поскольку температура у новорожденных может указывать на серьезное
инфекции, даже дети, которые слишком одеты, должны быть проверены врачом, если у них есть
лихорадка.
Но поскольку температура у новорожденных может указывать на серьезное
инфекции, даже дети, которые слишком одеты, должны быть проверены врачом, если у них есть
лихорадка.
Прививки: Младенцы и дети иногда получают субфебрильную температуру после вакцинации.
Хотя прорезывание зубов может вызвать легкое повышение температуры тела, вероятно, это не причина, если температура у ребенка выше 100 ° F (37.8 ° С).
Когда лихорадка является признаком чего-то серьезного?
Не все лихорадки у здоровых детей нуждаются в лечении. Однако высокая температура может вызвать
ребенку неудобно и создавать проблемы (например, обезвоживание)
хуже.
Однако высокая температура может вызвать
ребенку неудобно и создавать проблемы (например, обезвоживание)
хуже.
Врачи решают, лечить ли лихорадку, исходя из температуры и общее состояние ребенка.
Детям, температура которых ниже 38,9 ° C (102 ° F), часто не требуется
лекарство, если они не вызывают дискомфорт. Есть одно важное исключение: Если
у ребенка 3 месяцев и младше ректальная температура составляет 100,4 ° F (38 ° C) или
выше, позвоните своему врачу или немедленно обратитесь в отделение неотложной помощи. Даже
Небольшая температура может быть признаком потенциально серьезной инфекции у очень маленьких детей.
Если вашему ребенку от 3 месяцев до 3 лет и у него температура 102,2 ° F (39 ° C) или выше, позвоните, чтобы узнать, нужен ли вашему врачу ваш ребенок. Для пожилых дети, учитывайте поведение и уровень активности.Наблюдая за тем, как ведет себя ваш ребенок даст вам довольно хорошее представление о том, является ли причиной легкое заболевание или ваш ребенок должен быть осмотрен врачом.
Заболевание, вероятно, не является серьезным, если у вашего ребенка:
- все еще интересуется игрой
- ест и пьет хорошо
- настороже и улыбается вам
- имеет нормальный цвет кожи
- хорошо выглядит при понижении температуры
И не беспокойтесь о ребенке с температурой, который не хочет есть. Этот
очень часто встречается при инфекциях, вызывающих жар. Для детей, которые все еще пьют и мочатся
(писает) нормально, не есть столько, сколько обычно.
Этот
очень часто встречается при инфекциях, вызывающих жар. Для детей, которые все еще пьют и мочатся
(писает) нормально, не есть столько, сколько обычно.
Это лихорадка?
Нежного поцелуя в лоб или прикосновения руки к коже часто бывает достаточно. чтобы дать вам понять, что у вашего ребенка высокая температура.Однако этот метод приема температура (называемая тактильной температурой) не дает точного измерения.
Используйте надежный цифровой термометр , чтобы подтвердить температуру. Это лихорадка, когда температура ребенка находится на одном из следующих уровней или выше:
- измерено устно (во рту): 100 ° F (37.
 8 ° С)
8 ° С) - измерено ректально (внизу): 100,4 ° F (38 ° C)
- измерено в подмышечной области (под рукой): 99 ° F (37,2 ° C)
Но высокая температура мало что говорит о том, насколько болен ваш ребенок. Просто простуда или другая вирусная инфекция иногда могут вызывать довольно высокую температуру (102–104 ° F / 38.9 ° –40 ° С range), но обычно это не означает, что есть серьезная проблема. Фактически серьезный инфекция, особенно у младенцев, может не вызывать лихорадки или даже низкой температуры тела (ниже 97 ° F или 36,1 ° C).
Поскольку температура может повышаться и понижаться, у ребенка может быть озноб как температура тела. начинает подниматься.Ребенок может потеть, чтобы выделять дополнительное тепло, когда начинается температура.
уронить.
начинает подниматься.Ребенок может потеть, чтобы выделять дополнительное тепло, когда начинается температура.
уронить.
Иногда дети с лихорадкой дышат быстрее, чем обычно, и у них может быть учащенное сердце. ставка. Позвоните врачу, если у вашего ребенка проблемы с дыханием, если он дышит быстрее, чем нормально или все еще дышит учащенно после того, как температура снизилась.
Лихорадка у новорожденных
Щелкните для pdf: Лихорадка в период новорожденности
Определения
Лихорадка определяется как внутренняя температура тела выше 38 ° C (100,4 ° F) у детей младше 28 дней и выше 38,2 ° C у детей старше 1 месяца. Внутреннюю температуру тела лучше всего оценить по ректальной температуре.
Лихорадка – чрезвычайно распространенное заболевание у детей, вызывающее множество различных причин.Лихорадка – это не болезнь, а скорее знак. Работа врача заключается в том, чтобы попытаться диагностировать причину лихорадки и определить, требует ли эта причина лечения или нет.
Важно отметить, что характер лихорадки зависит как от возраста ребенка, так и от характера заболевания. Новорожденные, например, могут иметь гипотермическую реакцию на инфекцию, тогда как дети чуть более старшего возраста могут реагировать на инфекцию чрезвычайно высокой температурой (температура> 40 ° C).
Лихорадочные болезни у детей чаще всего классифицируют следующим образом:
- Кратковременная лихорадка: лихорадка, сопровождающаяся локализованными признаками и симптомами, которые позволяют установить диагноз на основании соответствующего анамнеза и физического состояния.Например. Повышенная температура из-за инфекции верхних дыхательных путей у ребенка с насморком и кашлем.

- Лихорадка без фокуса: это составляет примерно 20% детей с лихорадкой, у которых лихорадка проявляется без локальных признаков. Анамнез и физическое состояние не позволяют установить диагноз.
- Лихорадка неизвестного происхождения: лихорадка, продолжающаяся более 14 дней без установленной этиологии, несмотря на соответствующий анамнез, физикальные и лабораторные исследования или после 1 недели госпитализации и обследования.
Обзор
Тщательный анамнез и клиническое обследование имеют важное значение при оценке младенцев с лихорадкой. Наиболее распространенной этиологией лихорадки у младенцев является вирусная инфекция, которая включает вирус простого герпеса, ветряную оспу, энтеровирусы, вирус гриппа, респираторно-синцитиальный вирус и некоторые аденовирусы. Бактерии, которые инфицируют младенцев и вызывают серьезную инфекцию, включают стрептококки группы B, Escherichia coli и Listeria monocytogenes. Обычными источниками серьезных бактериальных инфекций являются инфекции мочевыводящих путей, бактериемия, остеомиелит, целлюлит, бактериальный гастроэнтерит, менингит и пневмония.
Несмотря на то, что большинство лихорадок у младенцев возникает из-за доброкачественных вирусных инфекций, вы должны уметь идентифицировать этих младенцев с высоким риском серьезного заболевания. После выявления этих детей следует начать эмпирическую терапию антибиотиками, чтобы снизить вероятность серьезных неблагоприятных последствий. Новорожденных и младенцев лечат в соответствии с их возрастом и оценкой риска. Они делятся на 2 основные категории:
Лихорадка у детей младше 3 месяцев:
- Новорожденные (от рождения до 28 дней)
- Младенцы (от 29 до 90 дней)
Лихорадка у младенцев старшего и младшего возраста (от 3 до 36 месяцев):
Отсутствуют окончательные данные для оценки риска для пациентов, и поэтому к каждому пациенту необходимо лечить индивидуально.Однако оценка риска должна основываться на нескольких факторах, таких как гестационный возраст при рождении, предыдущие госпитализации, ректальная температура и лабораторная оценка. Критерии низкого риска Рочестера для младенцев в возрасте до 3 месяцев описаны ниже.
Критерии низкого риска Рочестера для младенцев в возрасте до 3 месяцев описаны ниже.
Анамнез и физический осмотр
Следует помнить важный принцип: чем младше ребенок, тем сложнее клинически оценить степень его заболевания. Таким образом, подробный анамнез очень важен и может помочь понять конкретную этиологию лихорадки.Следует задавать вопросы о сопутствующих респираторных и желудочно-кишечных симптомах, изменениях в режиме питания, раздражительности, уровне активности и других изменениях в поведении. Всегда уточняйте использование слова вялый; родители и врачи часто имеют очень разные значения этого слова. Родители склонны использовать слово летаргия для описания усталости, в отличие от врачей, которые используют летаргию для описания более серьезного состояния, при котором пациент не может полностью проснуться. История рождения также очень важна для младенца с лихорадкой.Повышенный риск вертикально передающейся инфекции связан с перинатальной лихорадкой у матери, положительным статусом стрептококка группы B без соответствующей профилактики, инфекциями, передаваемыми половым путем, и длительным разрывом плодных оболочек. Наконец, также очень важно знать, имел ли ребенок в последнее время контакт с больными, какие-либо предыдущие заболевания или употребление антибиотиков.
Наконец, также очень важно знать, имел ли ребенок в последнее время контакт с больными, какие-либо предыдущие заболевания или употребление антибиотиков.
Медицинский осмотр должен включать показатели жизненно важных функций, цвет кожи, уровень активности, экзантемы и состояние гидратации.Вы должны быстро определить токсичного младенца, которому требуется немедленное лечение от нетоксичного младенца. Токсичный новорожденный или младенец может проявлять раздражительность, безутешность, низкий тонус, снижение активности, летаргию, плохую перфузию и аномальные жизненно важные функции. Признаки и симптомы конкретных инфекций здесь обсуждаться не будут, но врачи обязательно должны уметь распознавать признаки локализованных инфекций.
Лихорадка у детей младше 3 месяцев
Когда лихорадка проявляется у младенцев в возрасте до 3 месяцев, лечение осуществляется путем повторного разделения их по возрасту на новорожденных (возраст 0–28 дней) и маленьких детей (от 29 до 90 дней). Рекомендуется, чтобы ВСЕ новорожденные с ректальной температурой ≥ 38 ° C были госпитализированы и прошли полное септическое обследование НЕЗАВИСИМО от клинической внешности новорожденного. Он состоит из полного и дифференциального анализа крови (CBC), посевов крови, анализа мочи на посев мочи и люмбальной пункции для посева спинномозговой жидкости (CSF). Если у новорожденного появляются какие-либо респираторные признаки или симптомы (например, расширение носа, хрюканье, учащение дыхания, втягивание, стридор), следует выполнить рентгенографию грудной клетки.Точно так же, если есть какие-либо желудочно-кишечные признаки или симптомы, такие как диарея, следует провести посев кала и определить чувствительность. Следует начать эмпирическое лечение антибиотиками ампициллином и гентамицином. Заподозрить инфекцию ЦНС или диссеминированного вируса простого герпеса, если новорожденный вялый, имеет слизисто-кожные пузырьки, судороги, повышенный уровень ферментов печеночной трансаминазы, отрицательный результат окрашивания по ЦСЖ и / или активная герпетическая инфекция матери.
Рекомендуется, чтобы ВСЕ новорожденные с ректальной температурой ≥ 38 ° C были госпитализированы и прошли полное септическое обследование НЕЗАВИСИМО от клинической внешности новорожденного. Он состоит из полного и дифференциального анализа крови (CBC), посевов крови, анализа мочи на посев мочи и люмбальной пункции для посева спинномозговой жидкости (CSF). Если у новорожденного появляются какие-либо респираторные признаки или симптомы (например, расширение носа, хрюканье, учащение дыхания, втягивание, стридор), следует выполнить рентгенографию грудной клетки.Точно так же, если есть какие-либо желудочно-кишечные признаки или симптомы, такие как диарея, следует провести посев кала и определить чувствительность. Следует начать эмпирическое лечение антибиотиками ампициллином и гентамицином. Заподозрить инфекцию ЦНС или диссеминированного вируса простого герпеса, если новорожденный вялый, имеет слизисто-кожные пузырьки, судороги, повышенный уровень ферментов печеночной трансаминазы, отрицательный результат окрашивания по ЦСЖ и / или активная герпетическая инфекция матери. В этих случаях следует начать эмпирический прием ацикловира.
Младенцы в возрасте от 29 до 90 дней проходят обследование и лечение в зависимости от того, выглядят они больными или нет. Они классифицируются как высокий или низкий риск серьезной бактериальной инфекции в соответствии с критериями Рочестера:
Низкий риск | Высокий риск |
Внешний вид скважины | Токсичный клинический вид |
Ранее здоровый, доношенный ребенок, госпитализированный не дольше матери | Ненормальный крик |
Отсутствие явной очаговой инфекции | Температура ≥ 38. |
WBC 5000-15000 / мм 3 | Не соответствует критериям Рочестера низкого риска |
Количество лент <1500 / мм 3 | CRP> 5 |
Общий анализ мочи в норме (<10 лейкоцитов / поле с большим увеличением, бактерии отсутствуют) | |
Стул <5 лейкоцитов / поле высокого увеличения (при диарее) | |
CRP <5 |
Таблица 1 : Критерии Рочестера для младенцев с низким риском.По материалам Kourtis et al, Clinical Pediatrics 2004. WBC = лейкоциты; CRP = C-реактивный белок
В этой возрастной группе младенцы с высоким риском – это дети, которые кажутся токсичными, и дети с ненормальным криком и температурой ≥ 38,5 ° C. Все они должны быть госпитализированы и пройти полное септическое обследование. Этим младенцам следует эмпирически лечить цефалоспоринами третьего поколения, такими как цефтриаксон.
Все они должны быть госпитализированы и пройти полное септическое обследование. Этим младенцам следует эмпирически лечить цефалоспоринами третьего поколения, такими как цефтриаксон.
Младенцы в возрасте от 29 до 90 дней (1-3 месяца) с температурой ≥ 38 ° C, которые выглядят хорошо и относятся к категории низкого риска, должны пройти полный анамнез и физическое обследование в дополнение к септическому обследованию.Люмбальная пункция может не понадобиться некоторым хорошо выглядящим младенцам; однако, если начаты эмпирические антибиотики, рекомендуется выполнить люмбальную пункцию. Младенцы с аномальным снимком грудной клетки должны быть госпитализированы. Младенцы с ненормальным анализом мочи, совместимым с инфекцией мочевыводящих путей, также должны быть госпитализированы и начаты предполагаемое лечение антибиотиками. Хорошо выглядящие младенцы этой возрастной группы с нормальной лабораторной оценкой и нормальным рентгенологическим исследованием грудной клетки могут рассматриваться для амбулаторного лечения, если может быть организовано надежное последующее наблюдение в течение 24 часов. Этим пациентам рекомендуется лечение цефтриаксоном. Если адекватное последующее наблюдение не обеспечено, может быть показано более агрессивное обследование и эмпирическая терапия.
Этим пациентам рекомендуется лечение цефтриаксоном. Если адекватное последующее наблюдение не обеспечено, может быть показано более агрессивное обследование и эмпирическая терапия.
Лихорадка у младенцев в возрасте от 3 до 36 месяцев:
У большинства детей этой возрастной категории с лихорадкой имеется самоограничивающаяся вирусная инфекция или бактериальная инфекция с узнаваемым источником. К сожалению, анамнез и физикальное обследование не всегда позволяют определить источник лихорадки, и она классифицируется как лихорадка без источника.Лихорадка ≥ 39 ° C – это общий порог, для которого рассматривается оценка источника скрытой инфекции у нетоксичного ребенка, хотя в некоторых литературных источниках указана температура ≥ 39,5 ° C в качестве порогового значения. Важно выяснить, есть ли у этих детей какие-либо сопутствующие заболевания, которые могут увеличить риск серьезной инфекции, например, серповидно-клеточная анемия или рефлюкс мочевыводящих путей. История иммунизации также важна для этой возрастной группы в связи с тем, что дети, не получившие 3 дозы вакцины против Haemophlius influenza типа b и пневмококковой вакцины, имеют повышенный риск бактериемии по сравнению с детьми, которые получили все прививки. Другие факторы риска скрытой бактериемии включают лихорадку ≥ 39 ° C и лейкоциты (WBC)> 15 000 / мкл.
Другие факторы риска скрытой бактериемии включают лихорадку ≥ 39 ° C и лейкоциты (WBC)> 15 000 / мкл.
Серьезные бактериальные инфекции, встречающиеся в этой возрастной группе, включают менингит, пневмонию, очаговые инфекции кожи и остеомиелит. Пневмония и инфекции мочевыводящих путей – частые причины скрытых бактериальных инфекций. Интересно, что продолжительность лихорадки, по-видимому, является плохим предиктором бактериемии.
Дети в возрасте от 3 до 36 месяцев, которые выглядят больными или имеют нестабильные жизненно важные функции, должны пройти септическое обследование, включая общий анализ крови с дифференцировкой, посевы крови, посев мочи и посевы спинномозговой жидкости при подозрении на менингит.Детям с респираторной недостаточностью, тахипноэ, сатурацией кислорода <97% или лейкоцитами> 20 000 необходимо назначить рентгенографию грудной клетки. В этих случаях следует начать эмпирическое лечение антибиотиками.
Хорошо выглядящие дети в возрасте от 3 до 36 месяцев, у которых не было выявленного источника инфекции после анамнеза и полного медицинского осмотра, включая обследование кожи, пальпацию костей и диапазон движений суставов, следует дополнительно обследовать. Любой ребенок младше 36 месяцев, который не был полностью иммунизирован, и младенцы в возрасте 6 месяцев или младше, по всей видимости, подвергаются большему риску бактериемии.Таким образом, эти дети должны получить общий анализ крови с дифференцировкой и анализ мочи с завершенным посевом мочи:
Любой ребенок младше 36 месяцев, который не был полностью иммунизирован, и младенцы в возрасте 6 месяцев или младше, по всей видимости, подвергаются большему риску бактериемии.Таким образом, эти дети должны получить общий анализ крови с дифференцировкой и анализ мочи с завершенным посевом мочи:
- Детям с лейкоцитами ≥15 000 / мкл следует сделать посев крови и уделить особое внимание парентеральным антибиотикам.
- Детям с лейкоцитом ≥ 20 000 / мкл необходимо сделать рентгенографию грудной клетки (высокая вероятность скрытой пневмонии)
- Детей следует лечить от инфекции мочевыводящих путей, если у них ненормальный анализ мочи
Детям старше 6 месяцев, у которых наблюдается повышенная температура, они хорошо выглядят и получили прививки от Hib и пневмококка, необходимо пройти обследование.Рекомендуется, чтобы девочки моложе 24 месяцев и необрезанные мальчики младше 12 месяцев прошли общий анализ мочи с чистого улова или катетера и посев мочи и прошли курс лечения, если результаты отклоняются от нормы. Девочкам от 24 месяцев и старше, необрезанным мальчикам старше 12 месяцев и обрезанным мальчикам старше 6 месяцев обычное лабораторное обследование и эмпирические антибиотики не рекомендуются.
Девочкам от 24 месяцев и старше, необрезанным мальчикам старше 12 месяцев и обрезанным мальчикам старше 6 месяцев обычное лабораторное обследование и эмпирические антибиотики не рекомендуются.
Очень важно организовать последующее наблюдение в течение 24 часов для детей в возрасте от 3 до 36 месяцев, получавших антибиотики, и в течение 48 часов для всех детей с постоянной лихорадкой.Дети также должны вернуться, если их состояние еще больше ухудшится или если будет обнаружена положительная культура. Рекомендуется лечить положительные посевы мочи пероральными антибиотиками, а положительные посевы крови – парентеральными антибиотиками и госпитализировать.
Заключение
Единственным признаком болезни у детей может быть лихорадка. Ваша задача – определить, вызвана ли эта лихорадка серьезной инфекцией и требует ли дальнейшего обследования.В литературе содержатся некоторые рекомендации для младенцев с лихорадкой, но для определения источника инфекции всегда необходимы тщательный сбор анамнеза и физический осмотр. Наконец, вы всегда должны обеспечивать адекватное наблюдение за своими пациентами.
Наконец, вы всегда должны обеспечивать адекватное наблюдение за своими пациентами.
Приложение
Рисунок 1: Подход к лечению лихорадки у детей младше 3 месяцев. По материалам Kourtis et al, Clinical Pediatrics 2004.
Примечания: Полное обследование на сепсис = посев крови и чувствительность, общий анализ крови с дифференциалом, стандартный анализ мочи и микроскопия, посев мочи и чувствительность, люмбальная пункция, рентгенограмма грудной клетки при наличии респираторных признаков и симптомов, а также посев кала и чувствительность при наличии желудочно-кишечных признаков и симптомов.
Рисунок 2: Подход к лечению лихорадки у ранее здорового ребенка в возрасте от 3 до 36 месяцев. По материалам Baraff LJ, Annals of Emergency Medicine 2000.
Примечания: C&S мочи = посев мочи и чувствительность
Список литературы
- Allen, CH. Лихорадка без источника у детей 3–36 месяцев.
 – до даты 2007.
– до даты 2007. - Baraff, LJ. Управление лихорадкой без источника у младенцев и детей. Анналы неотложной медицины 2000; 36 (6): 602-614.
- Клейгман Р.М., Маркданте К.Дж., Йенсен Х.Б., Берман РЭ. Нельсон Основы педиатрии 5 -е издание . Эльсельвьер Сондерс, 2006.
- Куртис А.П., Салливан Д.Т. и Сатиан У. Практические рекомендации по ведению лихорадочных младенцев в возрасте до 90 дней в амбулаторной сети крупной педиатрической системы здравоохранения в США: Резюме новых данных. Клиническая педиатрия 2004; 43: 11-16
- Palazzi DL, Feigin RD. Подходите к ребенку с лихорадкой неустановленного происхождения. – до даты 2007.
- Smitherman HF, Macias CG. Определение и этиология лихорадки у новорожденных и младенцев (младше 3 месяцев). – до даты 2007.
- Smitherman HF, Macias CG. Оценка и лечение лихорадки у новорожденных и младенцев (младше 3 месяцев). – до даты 2007.
- Smitherman HF, Macias CG.
 Стратегии оценки лихорадки у новорожденных и младенцев (младше 3 месяцев) до даты 2007.
Стратегии оценки лихорадки у новорожденных и младенцев (младше 3 месяцев) до даты 2007.
Благодарности
Автор Энн Мари Джекилл
Отредактировал Джефф Бишоп
Лихорадка и высокая температура у детей и младенцев – когда обратиться к врачу
БОЛЬШЕ О ПРОБЛЕМАХ И ГРИППЕНа этой странице
Лихорадка довольно часто встречается у маленьких детей и обычно легкая. Иногда причины повышения температуры требуют неотложного внимания, но в большинстве случаев с ними можно справиться дома.
Что такое жар?
Лихорадка – это температура 38 ° C или выше.
Лихорадка – один из способов борьбы с инфекцией.
Может развиваться медленно, в течение нескольких дней, или может очень быстро подняться температура. Обычно это не имеет ничего общего с болезнью, вызывающей жар.
Если лицо вашего ребенка горячее на ощупь, и он покраснел или покраснел, возможно, у него жар. Вы можете проверить их температуру с помощью термометра.
Вы можете проверить их температуру с помощью термометра.
Нормальная температура у детей составляет от 36,5 ° C до 38 ° C, хотя это зависит от человека, его возраста, того, чем они занимаются, времени суток и в какой части тела вы измеряете температуру.
Температура тела обычно самая низкая в ранние утренние часы и самая высокая во второй половине дня и ранним вечером.
Что вызывает жар у детей?
Инфекции являются наиболее частой причиной лихорадки у детей. Большинство из них вызывается вирусами, вызывающими простуду, инфекции верхних дыхательных путей и распространенные детские инфекционные заболевания. Эти инфекции не длятся долго и обычно не требуют лечения.
Некоторые инфекции вызываются бактериями и требуют лечения антибиотиками. К ним относятся определенные инфекции уха и горла, инфекции мочевыводящих путей, пневмония и инфекции крови. Вам необходимо обратиться к врачу, если вы считаете, что у вашего ребенка есть какая-либо из этих инфекций.
Существуют и другие относительно редкие причины лихорадки. К ним относятся аллергические реакции на лекарства или вакцины, хроническое воспаление суставов, некоторые опухоли и желудочно-кишечные заболевания.
Каковы признаки и симптомы лихорадки?
Лихорадка сама по себе редко бывает вредной.Но из-за высокой температуры ваш ребенок может чувствовать себя некомфортно – у него может быть озноб или дрожь, когда температура повышается, и он может потеть, когда она падает. Иногда у них может развиться легкое обезвоживание, если они теряют много жидкости из-за лихорадки и не восполняют ее.
Фебрильные судороги
Лихорадочные судороги – это припадки, возникающие из-за лихорадки. Они встречаются примерно у 1 из 30 детей в возрасте от 6 месяцев до 6 лет. У большинства детей, страдающих фебрильными судорогами, никогда больше не будет.Лихорадочные судороги не имеют долгосрочных последствий, но вам следует поговорить о них со своим врачом.
ПРОВЕРЬТЕ СИМПТОМЫ – Воспользуйтесь устройством проверки симптомов лихорадки и выясните, нужна ли вам медицинская помощь.
Когда нужно отвести к врачу ребенка с температурой?
Вам не нужно обращаться к врачу, если вашему ребенку больше трех лет и он не слишком болен, несмотря на высокую температуру.
Некоторые симптомы, которые появляются при повышенной температуре у ребенка, требуют неотложной помощи, и вам следует позвонить в «тройной ноль» (000) и вызвать скорую помощь.Эти симптомы могут включать ребенка:
- вялость или не отвечает на ваш голос
- впервые потеря сознания или приступ (иногда называемый “ припадок ”)
- затрудненное дыхание
Вам также следует немедленно обратиться к врачу или связаться с ним, если ваш ребенок:
- старше 6 месяцев и проявляет другие признаки недомогания – например, они вялые и сонливые или вы беспокоитесь о них
- рвота
- постоянно болит
- болит живот
- имеет жесткую шею
- свет режет глаза
- выпуклый родничок (мягкое пятно на голове ребенка)
- плохо принимает жидкости
- плохо мочеиспускание
- болеет лихорадкой более 3 дней
- путешествовал или был в контакте с кем-то с серьезной инфекцией
Любого ребенка младше 3 месяцев с высокой температурой следует доставить прямо в ближайшее отделение неотложной помощи.
Если отделение вашего врача закрыто, обратитесь в нерабочее время врача или позвоните в отдел здравоохранения по телефону 1800 022 222.
НАЙТИ ЗДРАВООХРАНЕНИЕ – Поисковая служба поможет вам найти врачей, аптеки, больницы и другие медицинские услуги.
Как лечить ребенка с температурой
Большинство причин повышения температуры у ребенка обычно несерьезны, и с ними можно справиться дома. Температура проходит независимо от лечения.Температура вашего ребенка вернется к норме, когда инфекция или другая причина лихорадки полностью исчезнут.
У детей младше 12 месяцев лихорадка может быть признаком более серьезного заболевания, и вам необходимо обратиться к врачу.
Как правило, дети хорошо переносят лихорадку. Однако, если у вашего ребенка жар, вот несколько способов сделать его более комфортным:
- Оденьте их в легкую одежду или даже разденьте до подгузников или майки и штанов.

- Накройте их простыней, если они дрожат.
- Поддерживайте в комнате комфортную температуру, регулируя обогрев или открывая окно.
- Дайте им пить много прохладной прозрачной жидкости. Дайте ребенку больше грудного молока, смеси или прохладной кипяченой воды, если он младше 6 месяцев.
- Если ваш ребенок не голоден, это не проблема. Самое важное – убедиться, что они пьют достаточно, чтобы избежать обезвоживания.
- Вытирать голову теплой губкой или салфеткой для лица. Прохладные ванны и вентиляторы могут вызвать у ребенка дискомфорт, а дрожь может повысить температуру тела.
Лекарства от лихорадки
Нет необходимости давать ребенку лекарства от лихорадки, если он не испытывает боли или дискомфорта.
Парацетамол можно давать детям старше 1 месяца при болях и симптомах лихорадки. Убедитесь, что у вас есть сила, соответствующая возрасту и весу вашего ребенка, поскольку передозировка может быть опасной. Внимательно прочтите и следуйте указаниям на этикетке. Если вы не уверены, проконсультируйтесь с врачом или фармацевтом.
Внимательно прочтите и следуйте указаниям на этикетке. Если вы не уверены, проконсультируйтесь с врачом или фармацевтом.
Ибупрофен можно назначать при боли и симптомах лихорадки у детей от 3 месяцев и старше с массой тела более 6 кг.Избегайте ибупрофена, если у вашего ребенка астма, если только ваш врач не посоветовал.
Не давайте аспирин детям до 16 лет, если это специально не предписано врачом.
Оценка и ведение детей грудного и раннего возраста с лихорадкой
1. Барафф Л.Дж., Бас JW, Флейшер Г.Р., Klein JO, McCracken GH, Пауэлл К.Р., и другие. Практическое руководство по ведению младенцев и детей в возрасте от 0 до 36 месяцев с лихорадкой без источника. Педиатрия . 1993; 92: 1–12 ….
2. Септик, появляющийся у младенца. В: Strange GR, Cooper A, et al., Eds. APLS: педиатрический неотложный курс. Американский колледж врачей скорой помощи, Американская академия педиатрии. 3-е изд. Даллас: Американский колледж врачей скорой помощи, 1998: 167–75.
3-е изд. Даллас: Американский колледж врачей скорой помощи, 1998: 167–75.
3. Гринес Д.С., Харпер МБ. Низкий риск бактериемии у детей с лихорадкой и узнаваемыми вирусными синдромами. Pediatr Infect Dis J . 1999; 18: 258–61.
4. Ротрок С.Г., Зеленый СМ, Рен Дж, Летай Д, Дэниэл-Андервуд L, Столб E. Детский бактериальный менингит: связана ли предшествующая антибиотикотерапия измененной клинической картиной? Энн Эмерг Мед . 1992; 21: 146–52.
5. Такала А.К., Джеро Дж, Кела Э, Роннберг PR, Koskenniemi E, Эскола Дж. Факторы риска первичной инвазивной пневмококковой инфекции у детей в Финляндии. ДЖАМА . 1995. 273: 859–64.
6. Баухнер Х.,
Филипп Б,
Дашевский Б,
Klein JO.
Распространенность бактериурии у детей с лихорадкой. Pediatr Infect Dis J .
1987. 6: 239–42.
7. Crain EF, Gershel JC. Инфекции мочевыводящих путей у детей младше 8 недель с лихорадкой. Педиатрия . 1990; 86: 363–7.
8. Лин Д.С., Хуанг Ш. Лин СС, Тунг Ю.С., Хуан Т.Т., Чиу NC, и другие.Инфекция мочевыводящих путей у младенцев с лихорадкой моложе восьми недель. Педиатрия . 2000; 105: E20.
9. Шоу К.Н., Горелик М, Макгоуэн К.Л., Якское Н.М., Schwartz JS. Распространенность инфекции мочевыводящих путей у детей раннего возраста с лихорадкой в отделении неотложной помощи. Педиатрия . 1998; 102: e16.
10. Практический параметр: диагностика, лечение и оценка начальной инфекции мочевыводящих путей у младенцев и детей раннего возраста с лихорадкой.Американская академия педиатрии. Комитет по повышению качества. Подкомитет по инфекциям мочевыводящих путей. Педиатрия .
1999; 103 (4 ч.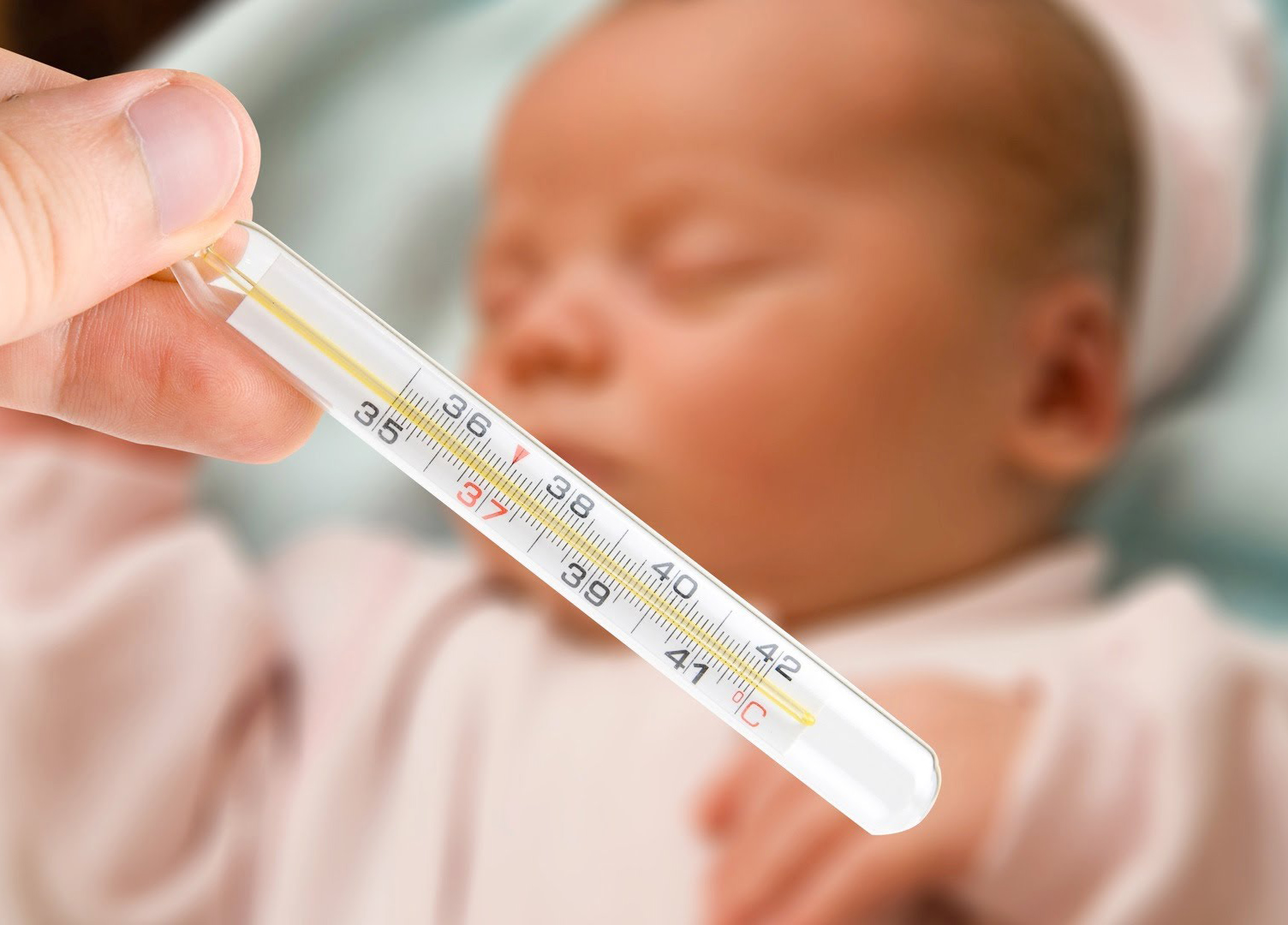 1): 843–52.
1): 843–52.
11. Крамер М.С., Шапиро ЭД. Ведение маленького ребенка с лихорадкой: комментарий к последним практическим рекомендациям. Педиатрия . 1997. 100: 128–34.
12. Барафф Л.Дж., Шригер Д.Л., Бас JW, Флейшер Г.Р., Klein JO, McCracken GH, и другие.Ведение маленького ребенка с лихорадкой. Комментарий к практическим рекомендациям. Педиатрия . 1997. 100: 134–6.
13. Бачур Р, Перри Х, Харпер МБ. Скрытые пневмонии: эмпирические рентгенограммы грудной клетки у детей с лихорадкой и лейкоцитозом. Энн Эмерг Мед . 1999; 33: 166–73.
14. Ли Г.М., Харпер МБ. Риск бактериемии у детей раннего возраста с лихорадкой в пост-Haemophilus influenzae типа b. Arch Pediatr Adolesc Med .1998. 152: 624–8.
15. Шутцман С.А.,
Петрицкий С,
Fleisher GR.
Бактериемия при среднем отите. Педиатрия .
1991; 87: 48–53.
Педиатрия .
1991; 87: 48–53.
16. Оппенгейм П.И., Сотиропулос Г, Baraff LJ. Включение предпочтений пациентов в практические рекомендации: ведение детей с лихорадкой без источника. Энн Эмерг Мед . 1994; 24: 836–41.
17. Крамер М.С., Этезади-Амоли Дж, Чампи А, Танге СМ, Драммонд К.Н., Миллс ЭЛ, и другие.Ценности родителей и врачей в отношении клинических исходов у маленьких детей с лихорадкой. Педиатрия . 1994; 93: 697–702.
18. Виттлер Р.Р., Каин К.К., Бас JW. Обследование о ведении детей с лихорадкой без источника врачами первичной медико-санитарной помощи. Pediatr Infect Dis J . 1998. 17: 271–7.
19. Scarfone RJ,
Иоффе MD,
Wiley JF,
Луазель Дж. М.,
Готовим RT.
Несоблюдение плановых повторных обращений в педиатрическое отделение неотложной помощи. Arch Pediatr Adolesc Med .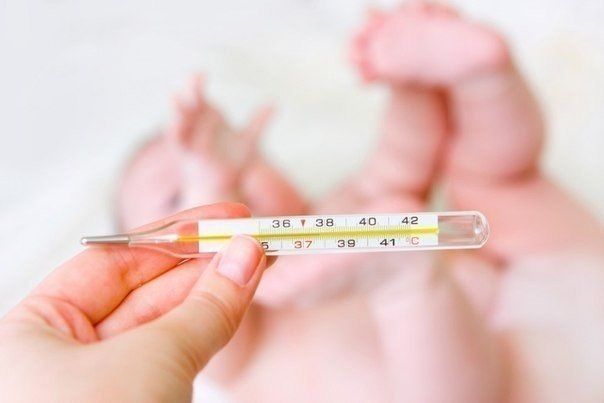 1996; 150: 948–53.
1996; 150: 948–53.
20. Баскин М.Н. Распространенность серьезных бактериальных инфекций по возрасту у детей с лихорадкой в течение первых 3 месяцев жизни. Педиатр Энн . 1993; 22: 462–6.
21. Яскевич Я., Маккарти, Калифорния, Ричардсон AC, Белый KC, Фишер DJ, Даган Р, и другие. Лихорадочные младенцы с низким риском серьезной бактериальной инфекции – оценка критериев Рочестера и их значение для лечения.Группа совместных исследований фебрильных младенцев. Педиатрия . 1994; 94: 390–6.
22. Chiu CH, Лин Т.Ю., Буллард MJ. Выявление новорожденных с лихорадкой, маловероятных бактериальных инфекций. Pediatr Infect Dis J . 1997. 16: 59–63.
23. Alpern ER,
Алессандрини Е.А.,
Белл Л.М.,
Шоу К.Н.,
McGowan KL.
Скрытая бактериемия из педиатрического отделения неотложной помощи: текущая распространенность, время до обнаружения и исход.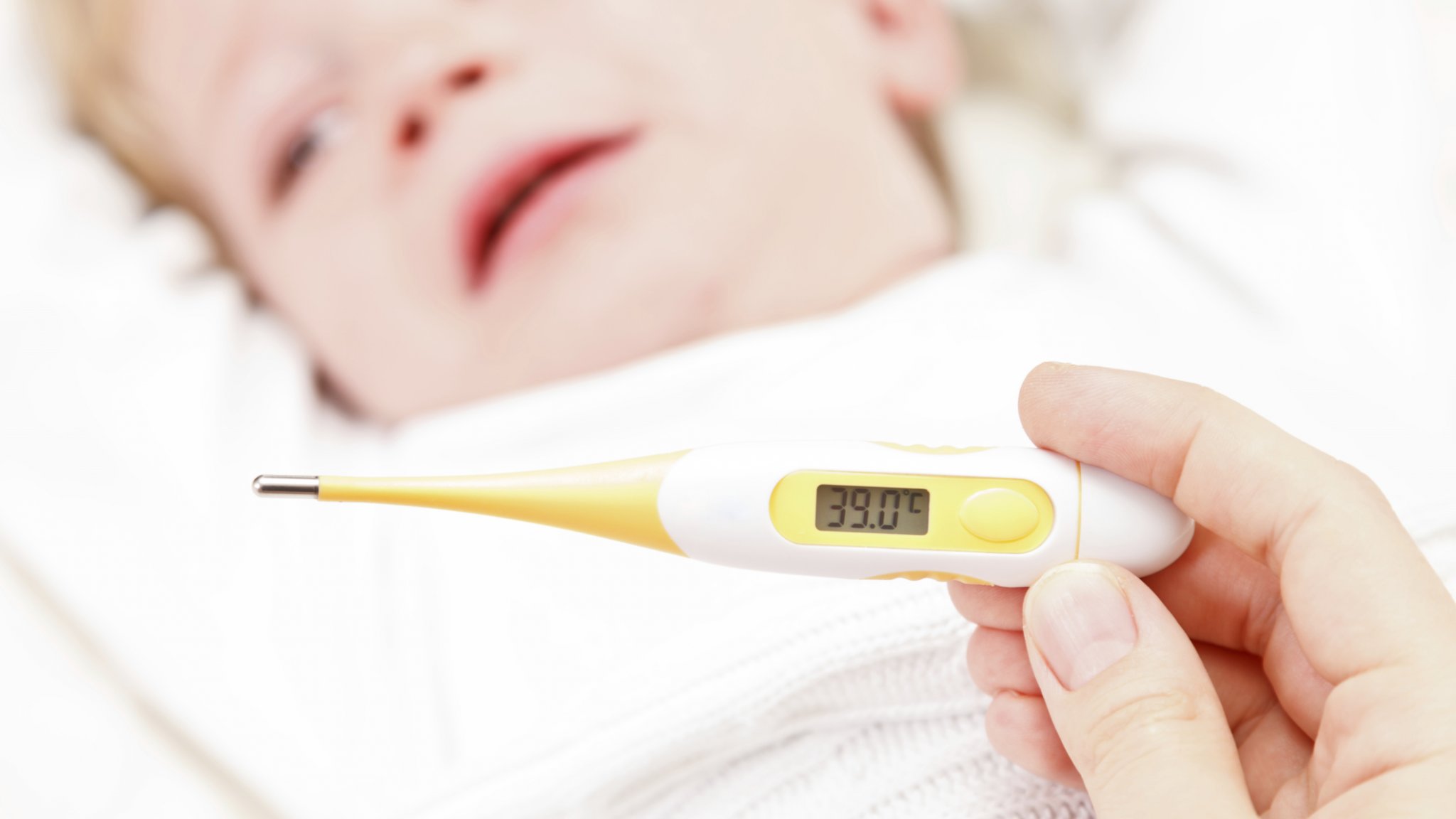 Педиатрия .
2000; 106: 505–11.
Педиатрия .
2000; 106: 505–11.
24. Бейкер MD, Bell LM. Непредсказуемость серьезного бактериального заболевания у детей с лихорадкой от рождения до 1 месяца жизни. Arch Pediatr Adolesc Med . 1999; 153: 508–11.
25. Кадиш Ха, Ловеридж Б, Тоби Дж. Bolte RG, Corneli HM. Применение амбулаторных протоколов у младенцев с лихорадкой 1-28 дней: можно ли снизить порог? Clin Pediatr [Phila] .2000; 39: 81–8.
26. Бейкер М.Д., Белл Л.М., Avner JR. Эффективность рутинного амбулаторного лечения без антибиотиков лихорадки у отдельных младенцев. Педиатрия . 1999; 103: 627–31.
27. Ротрок С.Г.,
Харпер МБ,
Зеленый СМ,
Кларк MC,
Бачур Р,
Макилмэйл Д.П.,
и другие.
Предотвращают ли пероральные антибиотики менингит и серьезные бактериальные инфекции у детей со скрытой бактериемией Streptococcus pneumoniae? Метаанализ. Педиатрия .
1997; 99: 438–44.
Педиатрия .
1997; 99: 438–44.
28. Барафф Л.Дж., Ослунд С, Пратер М. Влияние антибактериальной терапии и этиологических микроорганизмов на риск бактериального менингита у детей с скрытой бактериемией. Педиатрия . 1993; 92: 140–3.
29. Бейкер РК, Культиватор Т, Баушер JC, Беллет ПС, Хлопок WH, Финли AH, и другие. Тяжесть заболевания коррелировала со снижением температуры у младенцев с лихорадкой. Педиатрия . 1989; 83: 1016–9.
30. Bulloch B, Крейг WR, Klassen TP. Использование антибиотиков для предотвращения серьезных осложнений у детей из группы риска скрытой бактериемии: метаанализ. Acad Emerg Med . 1997. 4: 679–83.
31. Ротрок С.Г.,
Зеленый СМ,
Харпер МБ,
Кларк MC,
Макилмэйл Д.П.,
Бачур Р.
Парентеральные и пероральные антибиотики в профилактике серьезных бактериальных инфекций у детей с скрытой бактериемией Streptococcus pneumoniae: метаанализ.
 5 ° С
5 ° С