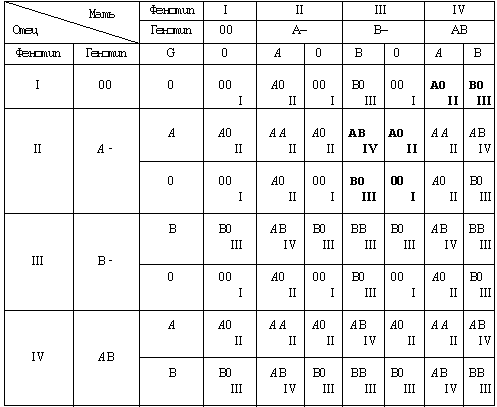
Отец 2 положительная мать 4 положительная: Какая группа крови будет у ребенка?
У матери 1 группа отца 2. Какая группа крови будет у ребенка? Можно ли определить по родительским данным? Всегда ли бывают осложнения
Если семья решила родить ребенка, уже с самых первых дней их будет интересовать пол еще нерожденного малыша. Более того, сегодня медики представляют на всеобщее обозрение несколько способов, благодаря которым можно попробовать не только спрогнозировать, но и спланировать пол своего чада.
Сейчас хочется рассказать об одном из них.
Немного о группах крови
Всем известно, что всего существуют четыре группы крови и два резус фактора. Именно от того, какой их набор будет у мамы и отца, можно попробовать вычислить пол еще нерожденного малыша. Чтобы было понятней, в данной статье за основу будем брать мать, далее перебирая все варианты групп крови отца.
- Первая группа крови у мамы
Итак, начинаем разбираться, как определить пол ребенка по группам крови родителей. Если у папы первая 0 (І)
или третья В (ІІІ)
) группы – у семьи вероятнее всего будет девочка, если же вторая А (ІІ)
или четвертая АВ (IV)
– мальчик.
- Вторая группа крови мамы
Идем далее, узнавая пол ребенка по группам крови родителей. С мамой все понятно, в дело вступает отец. Тут ситуация будет противоположной, нежели в предыдущем случае. У мужчин с группами 0 (І) и В (ІІІ), согласно мнениям врачей, чаще рождаются мальчики, а с А (ІІ) и АВ (IV) – девочки.
- Третья группа крови мамы
Разъясняем далее, как вычислить пол ребенка по группе крови родителей. В этом варианте родиться девочке придется лишь в одном случае, а именно – если кровь мужчины будет принадлежать первой группе 0 (І) , в иных же вариантах родятся исключительно мальчики – группы А (ІІ) , В (ІІІ) , АВ (IV) .
- Четвертая группа крови мамы
Определяем далее по группе крови пол ребенка. И в этой ситуации родиться у мальчика будет намного больше шансов. Так, если у папы вторая группа крови А (ІІ)
– будет девочка. Если же у него первая 0 (І)
, третья В (ІІІ)
или четвертая АВ (IV)
, по предварительным данным, у семьи должен быть малыш мужского пола.
Таким образом сводная таблица определения пола ребенка выглядит следующим образом:
| Группа крови отца | ||||
| Группа крови матери | I | II | III | IV |
| I | девочка | мальчик | девочка | мальчик |
| II | мальчик | девочка | мальчик | девочка |
| III | девочка | мальчик | мальчик | мальчик |
| IV | мальчик | девочка | мальчик | мальчик |
Еще раз оговоримся, что данные по определению пола ребенка в зависимости от группы крови родителей, могут рассматриваться, как наиболее вероятные, но не обязательные значения. Иначе в одних семьях рождались бы только мальчики, а в других – одни девочки, чего не происходит в действительности. Гораздо более точно можно определить группу крови будущего ребенка.
Резус-фактор
Если с группами крови все предельно ясно и ничего страшного со смешиванием быть не может, то с резус-фактором дела обстоят несколько иначе. Если у женщины изначально резус-положительная, а у отца резус-отрицательная кровь, ничего неприятного произойти не должно. Опасность могут вызывать ситуации, если у матери отрицательный резус-фактор, тогда может развиться резус-конфликт матери и плода. Особо опасной считается ситуация, если у будущего ребеночка резус положительный, ведь могут возникнуть различные иммунные осложнения. Интересным является тот факт, что узнавать пол ребенка по группам крови родителей – только одна сторона вопроса, но делать это можно также и по резус-факторам. Если у обоих родителей он положительный, или у обоих отрицательный – будет девочка. В любом ином варианте – мальчик.
Определение пола ребенка по резус-фактору также является предположительным, даже при совпадении с предыдущим способом.
Обновление крови
Рассматривая планирование пола ребенка по крови, можно наткнуться на информацию, которая расскажет, как определить пол будущего малыша по ее обновлениям. Для этого стоит знать, что у женщин подобные процессы происходят раз в три года, у мужчин – в четыре. Однако могут быть и исключения, если человек недавно перенес операцию, ему переливали кровь или он был донором. Расчеты провести не составит труда никому. Для этого всего лишь нужно возраст женщины разделить на три, а количество полных лет мужчины – на четыре. У кого цифра остатка получится меньше, того пола и будет будущий малыш. Если у человека было внеплановое обновление по причинам, описанным выше, за основу необходимо брать именно эту цифру.
Для этого стоит знать, что у женщин подобные процессы происходят раз в три года, у мужчин – в четыре. Однако могут быть и исключения, если человек недавно перенес операцию, ему переливали кровь или он был донором. Расчеты провести не составит труда никому. Для этого всего лишь нужно возраст женщины разделить на три, а количество полных лет мужчины – на четыре. У кого цифра остатка получится меньше, того пола и будет будущий малыш. Если у человека было внеплановое обновление по причинам, описанным выше, за основу необходимо брать именно эту цифру.
В реальности пол ребенка зависит от сочетания половых хромосом мужчины и женщины при зачатии. Женская яйцеклетка несет в себе Х-хромосому, а сперматозоиды Х или Y. При сочетании двух ХХ-хромосом на свет появится девочка, если XY – мальчик. Помимо попыток определения пола ребенка по крови, существует множество других: по дате рождения матери и отца, дате зачатия (считается, что если зачатие произошло за 2 дня до овуляции – будет девочка, если в день овуляции – мальчик). Предполагается влияние диеты, образа жизни и характера родителей, времени года и др.
Предполагается влияние диеты, образа жизни и характера родителей, времени года и др.
На сегодняшний момент определенно можно утверждать лишь одно: факторы достоверно влияющие на то или иное сочетание хромосом при оплодотворении яйцеклетки, медицинской науке доподлинно неизвестны.
Чтобы понять то, как наследуется группа крови у ребенка от родителей, таблица, а также минимальные знания законов генетики помогут будущим маме и папе. И тогда им не придется удивляться, почему их характеристики крови отличаются от показателей малыша.
Что такое группа крови? Какие бывают?
Группа крови принадлежит к тем признакам, которые человек получает от отца и матери еще при зачатии. Это неизменный показатель, с ним предстоит прожить всю жизнь.
В начале прошлого столетия была составлена классификация групп крови. Вся система носит название АВО. Принадлежность к конкретной группе фиксируется по антигенам. Это особые структуры, расположенные на поверхности красных кровяных клеток – эритроцитов. Исследователь Карл Ландштайнер разделил эти вещества на 2 группы – А и В. Если человек не имеет ни антигена А, ни В, то эти клетки носят название 0. Немного позже были открыты и клетки, мембраны которых содержат как антиген А, так и В.
Исследователь Карл Ландштайнер разделил эти вещества на 2 группы – А и В. Если человек не имеет ни антигена А, ни В, то эти клетки носят название 0. Немного позже были открыты и клетки, мембраны которых содержат как антиген А, так и В.
Итак, групп существует 4:
- I (0)– на поверхности нет ни антигена А, ни В;
- II(А) – имеется только антиген А;
- III(В) – есть только антиген В;
- IV(АВ) – определяется сочетание, то есть, как антиген А, так и В.
Правила переливания крови
Это деление важно при переливании крови. Процедура переливания начала проводиться врачами очень давно, но они не могли гарантировать положительный результат, так как не понимали, от чего зависит успех. Во время научных исследований было замечено, что при соединении некоторых групп крови появляются сгустки, кровь как бы склеивается, а в других случаях такого не происходит.
На основании этого были выделены правила:
- запрещено пациенту с группой крови А переливать кровь группы В;
- пациенту с 4 (АВ) группой крови можно вводить любую кровь;
- человек с группой крови 0 будет нуждаться лишь в подобной крови.
 Ведь если в организме нет антигена А или В, то при переливании такой крови, организм не примет ее, при смешении произойдет так называемая реакция агглютинации, то есть склеивание эритроцитов. Чтобы не было этих печальных последствий, родителям лучше узнать свою группу крови заблаговременно, а у ребенка ее определить при рождении.
Ведь если в организме нет антигена А или В, то при переливании такой крови, организм не примет ее, при смешении произойдет так называемая реакция агглютинации, то есть склеивание эритроцитов. Чтобы не было этих печальных последствий, родителям лучше узнать свою группу крови заблаговременно, а у ребенка ее определить при рождении.
Планируя малыша родители задаются вопрос, какая группа крови будет у ребенка, если у них, например, 2 и 2. Такой вопрос закономерен, ведь от возможной группы будет зависеть будущая беременность. Точный результат сможет дать только генетический анализ. Но рассчитать возможные варианты помогут законы генетики.
Жидкая ткань, которая помогает организму направить полезные вещества из одного места в другое, и есть кровь. Она состоит из набора некоторых клеток и других веществ:
- плазма;
- клетки;
- эритроциты и лейкоциты;
- тромбоциты;
- газы;
- органические вещества.
Кровь несет в себе много важной информации о человеке. Именно поэтому при заболеваниях всегда требуется сдать несколько ее капель для проведения анализов. Она сохраняет в себе всю основную информацию о человеке на протяжении всей жизни. Две главные классификации, на которые разбивается кровь – это группа и резус-фактор.
Именно поэтому при заболеваниях всегда требуется сдать несколько ее капель для проведения анализов. Она сохраняет в себе всю основную информацию о человеке на протяжении всей жизни. Две главные классификации, на которые разбивается кровь – это группа и резус-фактор.
Первые исследования
В течение длительного времени врачи прошлых столетий пытались понять, почему при переливании крови результаты выздоровления пациентов были разными. В большинстве случаев переливание заканчивалось летальным исходом. Исследованиями в данной области занялся Карл Ландштейнер. Результаты его работы были опубликованы в 1901 году в одном из медицинских журналов.
Во время своих экспериментов Ландштейнер заметил, что некоторые элементы крови начинают связываться между собой. Таким образом, по своим свойствам она была разбита на 3 группы. Чуть позже к ним добавилась 4 группа, благодаря ученому из Чехии Яну Янскому. Несмотря на важность открытия, его не восприняли всерьез в научном мире. Поэтому чуть позже появились другие классификация – группы крови «переоткрывали».
Решение оставить AB0 в качестве мирового обозначения, было принято на съезде Международного обществ переливания крови в 1937 году.
Открытие Карла Ландштейнера в корне изменило представление о крови. Благодаря своему открытию ученый получил Нобелевскую премию в 1930 году. Разбиение на группы крови значительно снизило количество летальных исходов во время переливания. В ученом мире Ландштейнера называют основоположником современной генетики.
Какая группа крови у ребенка
Если у родителей 2 и 2 группа, то какой будет кровь ребенка определить не сложно. Специально для этого можно воспользоваться законами Менделя.
Правила, которые создал Грегор Мендель, используются всеми генетиками мира. Его теории стали основой для дальнейших исследований. Именно опираясь на законы Менделя можно спрогнозировать группу крови будущего малыша. Основные принципы этих правил таковы:
- У ребенка будут отсутствовать полностью антигены A и B, если у обоих его родителей 1 группа.
 Это означает, что малыш со 100% вероятностью получит 1 группу.
Это означает, что малыш со 100% вероятностью получит 1 группу. - Если смешиваются, 1 и 2 или же 1 и 3, то вероятность составляет 50% на каждую группу.
- Когда у одного из родителей 4 группа, то у ребенка она может быть любой, кроме 1.
- Если у родителей 2 и 3 группа, то рассчитать будущую группу крови у ребенка невозможно.
Когда родители имеют одинаковую 2 группу крови, то у ребенка она может быть: 1 – 25%, 2 – 75%. В данном случае точно ответить можно лишь после того, как малыш появится на свет.
Резус-фактор
Еще одним важным способом, определяющим кровь, является резус-фактор. Его открыл все тот же ученый Карл Ландштейнер вместе с Александром Винером. Открытие было сделано в 1940 году, когда благодаря группам крови о ней стало многое известно. Выявить резус-фактор впервые удалось из крови макаки. На сегодняшний день этот тип системы деления является одним из самых сложных. Несмотря на то, что в упрощенном варианте используются лишь два фактора, положительный и отрицательный, на самом деле их намного больше.
На поверхности красных клеток могут определяться 45 антигенов. Эти элементы находятся под контролем двух генов, которые сцеплены на хромосоме. По своей сути резус-фактор это белок. Если использовать упрощенные понятия, если этот белок присутствует, то резус-фактор будет положительным, в противном случае – отрицательным.
В большинстве случаев резус-фактор никак не влияет на жизнь человека. Опасность появляется в тот момент, когда положительные и отрицательные резусы смешиваются.
Чаще всего такой процесс наблюдается во время зачатия ребенка. Белок передается генетически от родителя к ребенку. Если у матери показатель Rhотрицательный, а у ребенка он положительный, то могут возникнуть сложности с беременностью. Организм женщины воспринимает белки как инородное тело и начинает отторгать плод, вследствие чего может случиться выкидыш.
Сегодня врачи рекомендуют сдать необходимые анализы еще до наступления беременности, особенно парам, у которых возникли проблемы с зачатием. Возможные причины отсутствия беременности как раз в не совместимости резус-факторов. Тогда доктор может назначить для женщины особую терапию, чтобы подготовить организм.
Возможные причины отсутствия беременности как раз в не совместимости резус-факторов. Тогда доктор может назначить для женщины особую терапию, чтобы подготовить организм.
Если же беременность уже наступила, то доктора так же рекомендуют провести анализ крови. Лабораторные тесты помогут не только выявить возможные мутации клеток ребенка и генетические заболевания, но и определят наличие или отсутствие белков Rh.
Что еще передается по наследству
Какая группа крови будет у ребенка, если у обоих родителей 2, теперь стало понятно. Кровь передается генетически, но вместе с ней могут передаться и другие черты будущего ребенка. Основываясь на законах Менделя, родители заранее могут рассчитать, какого цвета глаза будут у малыша, какие у него будут волосы. Есть доминантные и рецессивные признаки, которые сказываются на детях.
У кареглазых родителей в 98% случаев у ребенка будут глаза такого же цвета. Именно этот простой пример показывает работу закона Менделя. На основе его исследований и по данным статистик ученые выяснили, что количество натуральных блондинов или рыжеволосых постоянно снижается. Так происходит от того, что эти гены являются рецессивными, а темные волосы – доминантными.
Так происходит от того, что эти гены являются рецессивными, а темные волосы – доминантными.
Доказано, что через гены может передаться плохое зрение, чаще всего близорукость. Такие болезни как аллергия, шизофрения и другие тоже могут передаваться вместе с кровью.
Но вот хороший слух – слабые гены, поэтому не стоит ожидать от малыша особых талантов, даже если оба родителя ими обладают. Также гены и группа крови никак не влияют на IQ ребенка. Этот фактор является скорее приобретенным, чем врожденным.
Сегодняшняя медицина позволяет получить собственный генетический паспорт. На основе проведенных анализов врачи определяют, каким болезням человек может быть подвержен в связи с предрасположенностью. Такие исследования позволяют вовремя предотвратить заболевание. Получить такой паспорт в обычной больнице не получится. Анализами занимаются лишь специальные лаборатории, которые специализируются на ДНК
Родителям в период вынашивания ребенка уже интересно узнать о будущем малыше как можно больше. Определить цвет глаз или характер еще не рожденного малыша, конечно, невозможно. Однако если обратиться к законам генетики, можно быстро просчитать некоторые характеристики — какая группа крови будет у ребенка и его будущий резус-фактор.
Определить цвет глаз или характер еще не рожденного малыша, конечно, невозможно. Однако если обратиться к законам генетики, можно быстро просчитать некоторые характеристики — какая группа крови будет у ребенка и его будущий резус-фактор.
Данные показатели находятся в прямой зависимости от свойств крови матери и отца и, ознакомившись с системой распределения крови АВО, по которой вся кровь делится на 4 группы, у мамы и папы без труда получится разобраться в процессах наследования. Рассчитать группу крови и резус-фактор будущего ребенка помогут также таблицы, составленные на основе исследования вероятностей заимствования.
В начале двадцатого века учеными было совершено открытие четырех групп крови, обладающих индивидуальными антигенными характеристиками эритроцитов. В двух категориях крови присутствовали антигены А и В, а в третьей их не было вовсе. Немного позднее исследования выявили еще одну группу крови с присутствием в ней антигенов А и В одновременно. Так родилась система деления крови по группам АВО, где:
- 1 (О) – кровь без антигенов А и В;
- 2 (А) – кровь с наличием антигена А;
- 3 (В) – кровь с наличием антигена В;
- 4 (АВ) – кровь с А и В антигенами.

С появлением системы АВО, генетики доказали, что принципы формирования группы крови у ребенка идентичны по своей природе и данная закономерность позволила сформировать некоторые законы генетики о заимствовании принадлежности крови.
У человека, наследование группы крови происходит от родителей к ребенку, путем передачи генов, информированных о содержании антигенов А, В и АВ в эритроцитах матери и отца.
Резус-фактор, как и группа крови, определяется наличием белка (антигена) на поверхности эритроцитов человека. Когда данный белок присутствует в красных кровяных тельцах, кровь человека является резус-положительной. Однако белка может и не быть, тогда кровь приобретает отрицательное значение. Соотношение резус-факторов крови населения положительной и отрицательной принадлежности – 85% на 15% соответственно.
Наследуется резус-фактор по преобладающему доминантному признаку. Если родители не являются носителями антигена резус-фактора, то и ребенок унаследует отрицательную принадлежность крови. Если один из родителей резус-положительный, а другой нет, то малыш с 50% вероятностью может быть носителем антигена. В случае когда мать и отец резус-положительные, кровь ребенка в 75% случаев приобретет также положительное значение, однако, есть вероятность, что при этом ребенку перейдет ген ближайшего кровного родственника с отрицательной кровью. Таблица заимствования резус-фактора по группе крови родителей выглядит следующим образом:
Если один из родителей резус-положительный, а другой нет, то малыш с 50% вероятностью может быть носителем антигена. В случае когда мать и отец резус-положительные, кровь ребенка в 75% случаев приобретет также положительное значение, однако, есть вероятность, что при этом ребенку перейдет ген ближайшего кровного родственника с отрицательной кровью. Таблица заимствования резус-фактора по группе крови родителей выглядит следующим образом:
| Rh мамы | Rh отца | Rh ребенка |
| + | + | + (75%), – (25%) |
| + | — | + (50%), – (50%) |
| — | + | + (50 %), – (50%) |
| — | — | – (100%) |
Определение группы крови у ребенка по группе крови родителей
Группа крови передается детям от родителей соответственно их общему генотипу:
- Когда мать и отец не являются носителями антигенов А и В, у ребенка будет 1 (О) группа крови.

- Легко рассчитать принадлежность крови ребенка, когда у мамы и папы 1 (О) и 2 (А) группы крови, так как передаться может лишь антиген А или его отсутствие. С первой и третей группами крови ситуация будет аналогичной – дети унаследуют либо 3 (В) группу, либо 1 (О).
- Если оба родителя являются носителями редкой 4 (АВ) группы, узнать принадлежность крови детей можно будет лишь после лабораторного анализа при рождении, так как она может быть как 2 (А), так и 3 (В) и 4 (АВ).
- Также непросто узнать характеристики крови ребенка, когда у мамы и папы 2 (А) и 3 (В) антигены, так как у малыша может быть каждая из четырех групп крови.
Так как наследуются белки эритроцитов (антигены), а не сама группа крови, комбинации данных белов у детей могут отличаться от родительских характеристик крови, поэтому зачастую и группа крови ребенка может отличаться и не быть такой же, как у родителей.
Какая группа крови должна быть у малыша при рождении, поможет определить таблица, отражающая наследование принадлежности крови:
| Отец | Мать | Ребенок |
| 1 (О) | 1 (О) | 1 (О) – 100% |
| 1 (О) | 2 (А) | 1 (О) – 50% либо 2 (А) – 50% |
| 1 (О) | 3 (В) | 1 (О) – 50% либо 3 (В) – 50% |
| 1 (О) | 4 (АВ) | 2 (А) – 50% либо 3 (В) – 50% |
| 2 (А) | 1 (О) | 1 (О) – 50% либо 2 (А) – 50% |
| 2 (А) | 2 (А) | 1 (О) – 25% либо 2 (А) – 75% |
| 2 (А) | 3 (В) | |
| 2 (А) | 4 (АВ) | 2 (А) – 50% либо 3 (В) – 25% либо 4 (АВ) — 25% |
| 3 (В) | 1 (О) | 1 (О) – 50% либо 3 (В) – 50% |
| 3 (В) | 2 (А) | 1 (О) – 25% либо 2 (А) – 25% либо 3 (В) – 25% либо 4 (АВ) – 25% |
| 3 (В) | 3 (В) | 1 (О) – 25% либо 3 (В) – 75% |
| 3 (В) | 4 (АВ) | |
| 4 (АВ) | 1 (О) | 2 (А) – 50% либо 3 (В) – 50% |
| 4 (АВ) | 2 (А) | 2 (А) – 50% либо 3 (В) – 25% либо 4 (АВ) – 25% |
| 4 (АВ) | 3 (В) | 2 (А) – 25% либо 3 (В) – 50% либо 4 (АВ) – 25% |
| 4 (АВ) | 4 (АВ) | 2 (А) – 25% либо 3 (В) – 25% либо 4 (АВ) – 50% |
По таблице наследования можно предугадать группу крови ребенка наверняка только в одном случае, когда произошло сочетание 1(О) групп крови матери и отца. В остальных комбинациях можно узнать лишь вероятность того, какая может быть группа крови ребенка в будущем. Поэтому чью именно принадлежность крови наследует малыш, понятно станет после его рождения.
В остальных комбинациях можно узнать лишь вероятность того, какая может быть группа крови ребенка в будущем. Поэтому чью именно принадлежность крови наследует малыш, понятно станет после его рождения.
Пол ребенка по группе крови
Существует мнение, что пол ребенка можно определить без помощи УЗИ, основываясь на групповой принадлежности крови матери и отца. Особые комбинации групп дают некие гарантии, что на свет появится мальчик или девочка:
Однако данный метод определения пола ребенка зародил множество сомнений, так как у одной и той же пары, согласно методу, в течение жизни могут быть только девочки или мальчики, а наличие разнополых детей невозможно.
Если опираться на науку и генетику, вероятность рождения ребенка того или иного пола имеет абсолютную зависимость от хромосомного набора сперматозоида, оплодотворившего яйцеклетку. И группа крови родителей, в данном случае, не имеет к этому никакого отношения.
Ребенок при рождении наследует одного из родителей. Зная, групповую принадлежность и резус-фактор можно определить, какая группа и резус будет у будущего малыша. Молодые родители должны знать, в каких случаях возникает резус-конфликтная ситуация и к каким последствиям это может привести.
Зная, групповую принадлежность и резус-фактор можно определить, какая группа и резус будет у будущего малыша. Молодые родители должны знать, в каких случаях возникает резус-конфликтная ситуация и к каким последствиям это может привести.
Каждый человек наследует определенную группу крови при рождении. В форменных элементах и плазме крови присутствуют антигены, благодаря этому иммуно-генетическому признаку, определяют 4 группы крови.
В системе АВ0 выделяют несколько комбинаций или групп крови:
- I (0). В крови не содержатся антигены, но присутствуют антитела анти-А и анти-Б.
- II (А). Присутствует антиген А и антитела к агглютиногену В.
- III (В). Содержит антиген В и антитела к агглютиногену А.
- IV (АВ). Антитела отсутствуют, но присутствуют оба антигена А и В.
Разделение крови основано на реакции агглютинации. Наследование группы крови происходит по законам генетики. Материнская и отцовская хромосома дают определенный набор генов, в результате чего наследование определяется генами — А, В, 0.
На поверхности находится антиген или белок, который носит название . При наличии этого белка в крови определяют положительный резус, а при его отсутствии – отрицательный. Большинство людей имеют положительный резус и лишь 15% отрицательный резус-фактор.
Наследование резус-фактора происходит по доминантному признаку.
Если у обоих родителей в крови не присутствует антиген, то у ребенка будет отрицательный резус. В случае, если у одного из родителей положительный резус фактор, а другой отрицательный, то ребенок может быть носителем антигена.
При положительном резусе у обоих родителей малыш с большей долей вероятности будет иметь положительную принадлежность. Однако бывают случаи, когда ребенок наследует отрицательную группу, т.е. к нему может перейти от кровного родственника другой ген.
Группа крови родителей и детей
Передача группы крови ребенку осуществляется по общему генотипу родителей. Известный генетик Грегор Мендель еще в 19 веке сформулировал законы, по которым наследуется группа крови у ребенка.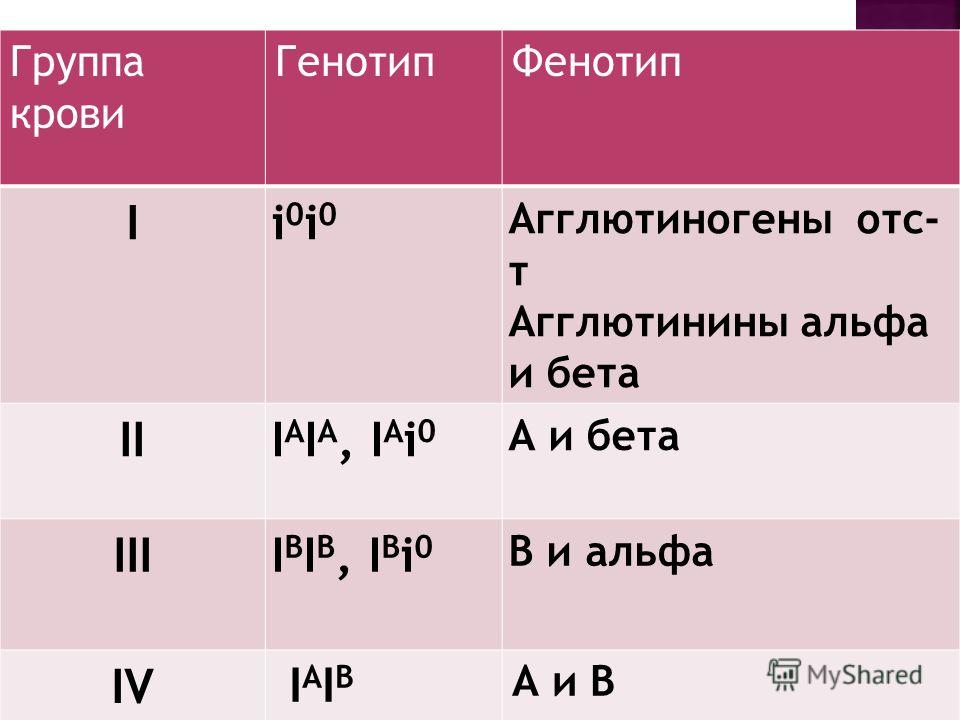
Таблица вероятности группы крови у ребенка
Чтобы узнать, кого ждут будущие родители – мальчику или девочку, существует определенная комбинация. Однако она не дает точных гарантий появления на свет девочки или мальчика.
Девочка будет у родителей, если мама имеет I группу крови, а папа носитель I или II группы. Женщина с III группой, а мужчина с I группой могут также ждать девочку.
На свет появится мальчик, если у матери I группа крови, а отец носитель II или IV группы. С большей долей вероятности, можно ожидать мальчика при сочетании III материнской группы и любой отцовской группы крови.
Согласно такому методу, на протяжении жизни у семейной пары могут быть только или девочки, или мальчики.
Однако по законам генетики, вероятность рождения мальчика или девочки зависит от хромосомного набора сперматозоида, который оплодотворил яйцеклетку.
Причины и последствия резус-конфликта
Отрицательный резус никак не влияет на человека. Но в особом внимании нуждаются беременные женщины с отрицательным резусом.
Но в особом внимании нуждаются беременные женщины с отрицательным резусом.
Будущие родители при планировании беременности обязательно должны знать свой резус. При отрицательном резусе у мамы и положительном у папы может возникнуть . Такая ситуация может возникнуть только тогда, когда малыш унаследовал резус отца. Совместимость матери и ребенка в этом случае плохая. Через плацентарный барьер резус-фактор ребенка попадает к матери и в ее организме происходит выработка защитных . На фоне этого организм матери воспринимает плод как что-то чужеродное.
Если резус-конфликтная ситуация в тяжелой форме, то это может спровоцировать внутриутробную гибель плода или же привести к выкидышу.
Антитела матери, проникая через плаценту, разрушают ребенка. В результате в крови присутствует большое количество , который окрашивает кожу в желтый цвет. и ускоряют выработку эритроцитов, которые непрерывно уничтожаются. При этом эти органы увеличиваются в размерах. Они не справляются с поставленной задачей, и как следствие развивается анемия на фоне низкого содержания эритроцитов.
Они не справляются с поставленной задачей, и как следствие развивается анемия на фоне низкого содержания эритроцитов.
К тому же резус-конфликтная ситуация может привести к нарушению деятельности головного мозга, функций речи и слуха. При рождении в более тяжелых случаях новорожденному делают переливание крови и вводят первую отрицательную группу. После этого проводятся реанимационные мероприятия. Такое мероприятие должно быть проведено в течение 36 часов с момента рождения.
Полезное видео — Группы крови и резус фактор:
Чтобы избежать подобных проблем, следует до сдать анализы на группу и резус-фактор обоим партнерам. Женщина с отрицательным резусом также могут иметь детей, но следует регулярно сдавать кровь на наличие антител. По их уровню врач может предположить, какой резус у ребенка и возникает ли резус-конфликтная ситуация.
Какая группа крови будет у ребенка
В настоящее время известно около 30 систем групп крови, однако одной из наиболее значимых является система АВО, согласно которой выделяют четыре группы крови. Вторая по значимости – система «резус» – кровь делится на 2 группы. Подробнее об этих системах вы можете прочитать в статье «Группа крови и резус-фактор».
Вторая по значимости – система «резус» – кровь делится на 2 группы. Подробнее об этих системах вы можете прочитать в статье «Группа крови и резус-фактор».
Какая группа крови будет у ребенка?
Группа крови будущего ребенка находится в строго определенной зависимости от групп крови родителей. Ребенок по одним и тем же принципам наследования получает свою группу крови, цвет глаз, кожи, волос. Генетическое наследование группы крови является строго закономерным. Но это не значит, что если у обоих родителей, например, вторая группа крови, то у их детей будет только вторая.
Так выяснилось, что если у родителей вторая (II) и третья (III) группа крови, то их дети могут в равной степени наследовать любую группу крови. И наоборот, если у папы с мамой первая (I) и четвертая (IV), то дети наследуют группу крови, отличную от родителей – вторую (II) или третью (III). Также первая группа (I) исключена, если один из родителей имеет четвертую группу крови AB (IV).
Группа крови АВ (IV) достаточно редка во всех частях мира, независимо от национальной и расовой принадлежности. Она не может передаваться по наследству, а формируется у плода под влиянием полученных от родителей генов – А и В.
Она не может передаваться по наследству, а формируется у плода под влиянием полученных от родителей генов – А и В.
Помимо простого интереса «Какая группа крови будет у будущего ребенка?» существует еще одна веская причина, чтобы знать, какая группа крови может быть у вашего малыша. При беременности может возникнуть не только резус-конфликт, но в некоторых случаях и конфликт по группам крови.
Если у матери первая группа крови (I), а у ребенка любая другая, она может вырабатывать против него антитела. В данном случае необходимо проверять наличие групповых антител у женщин с первой группой крови, так как при их наличии возможно развитие гемолитической болезни новорожденного по группе крови. Однако тяжелая форма гемолитической болезни новорожденного встречается редко, лишь в единичных случаях.
Кровь определенного количества людей может содержать белок, получивший название резус-фактора (Rh). По резус-фактору всех людей можно разделить на резус-положительных Rh(+) и резус-отрицательных Rh(-). Наследование резус-фактора происходит независимо от наследования группы крови.
Наследование резус-фактора происходит независимо от наследования группы крови.
Если у беременной женщины Rh(-), а у супруга Rh(+), то у планируемого ребенка в половине случаев резус-фактор будет положительный (Rh+). Резус-конфликт возникает при беременности женщины с отрицательным резусом, если кровь у плода – резус-положительная.
Точно сказать, какой резус-фактор унаследует ребенок, можно только в одном случае: если у обоих родителей Rh-статус отрицательный. Все дети такой пары будут иметь резус-отрицательный фактор. Во всех остальных случаях резус-фактор может быть любым.
Когда в кровь матери с отрицательным резусом попадают эритроциты резус-положительного плода, они воспринимаются ее иммунной системой как чужеродные. Организм начинает вырабатывать антитела для уничтожения эритроцитов ребенка. Поскольку эритроциты плода непрерывно уничтожаются, его печень и селезенка стараются ускорить выработку новых, увеличиваясь при этом в размерах. В итоге, и они не справляются, наступает сильное кислородное голодание, которое вызывает еще больше патологий. В самых тяжелых случаях это может привести к гибели плода.
В самых тяжелых случаях это может привести к гибели плода.
В женской консультации беременную обязательно проверяют на резус-фактор. Если он отрицательный, необходимо определить резусную принадлежность отца. При риске резус-конфликта (если у отца Rh(+)) кровь женщины неоднократно исследуется на наличие в ней антител к эритроцитам плода и их количество.
При первой беременности иммунная система будущей матери только «знакомится с чужаками» (Rh+ эритроцитами), антител вырабатывается немного и конфликт может не возникнуть. Однако в организме женщины остаются «клетки памяти», которые при последующих беременностях оперативно «организуют» быструю и мощную выработку антител против резус-фактора. Следовательно, риск поражения плода при каждой следующей беременности возрастает.
Ни у одной женщины не получиться заранее узнать цвет глаз, волосы ребёнка, какой будет характер и таланты. Другое дело группа крови, которая передастся ребенку. Её узнать можно здесь и сейчас. И так, как узнать какая группа крови будет у ребенка, по группе крови и резус-фактору родителей малыша.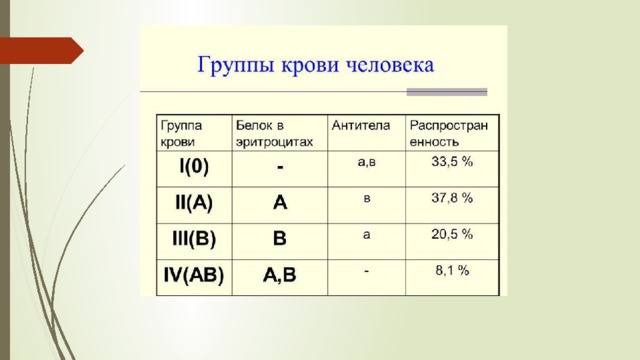
Для начала следует знать резус-фактор и группу крови родителей. С помощью этих данных можно вычислить группу крови ребёнка.
В мире принято делить людей на четыре группы крови, в зависимости от системы АВ0. А и В являются агглютиногенами, или, другими словами, антигенами эритроцитов.
Чтобы узнать свою группу крови, необходимо сдать анализ в лаборатории.
Все люди на нашей планете подразделяются на два типа по резус-фактору. Те, у кого имеются эти факторы, относятся к резус-положительной группе, те, у кого их нет – к резус-отрицательной.
Однако, на здоровье никак не влияет отсутствие факторов. Что не скажешь о женщинах в положении. У них может проявиться резус-конфликт с малышом, особенно если беременность не первая (наличие резуса у матери, отсутствие у ребёнка).
Теоретическое унаследование группы крови
Обращаясь к науке генетике, группы крови и резус-факторы переходят нам по наследству. Чтобы не запутаться, придется обратиться к школьным учебным предметам биологи и проследить это на различных случаях.
Родители передают по наследству свои гены малышу, где можно узнать, нет или же есть агглютиногены А, В и 0. Также проследить наличие резус-фактора.
Сокращённые группы крови генотипов людей:
- 1 группа (00). Первая цифра ноль гласит следующее: человек унаследовал её от матери, второй получил от отца. Следовательно, человек, по наследственности, передаст своим детям 0 (первую группу крови)
- 2 группа (АА или А0). Родители могут передать своему малышу А или 0
- 3 группа (ВВ или В0). Переходит или В, или 0.
- 4 группа (АВ). Переходит или А, или В.
Касаемо резус-фактора, он является главенствующий признаком, что означает, в случае передачи ребенку от одного из родителей того или иного резуса, во всяком случае он передастся.
Если родителям характерен резус-фактор – отрицательный, то детям он также будет характерен в будущем. При наличии у одного родителя резуса, а при отсутствии у другого, то может случиться так: у ребёнка он может проявиться, а может и нет.
Если резус-фактор положительный у обоих родителей, то приблизительно в 75% случаев он передаётся ребёнку.
Но не стоит удивляться, если в таком случае появиться ребёнок с резус-фактором отрицательным. Такое случается, когда оба родителя гетерозиготны (гены, которые отвечают за отсутствие или наличие резус-фактора). На практике это легко выявляется, необходимо лишь задать вопросы кровным родственникам. Не исключено найти человека с отрицательным резусом среди них.
Примеры наследования
Самый редкий, однако наиболее простой такой вариант, когда оба родителя носители первой отрицательной группы крови. Определённо точно ребёнку достанется именно эта группа.
Другой случай. Мать носитель первой положительно группы, а отец носитель четвертой отрицательной.
Не исключаются также такие группы: 2 гр. (А0) или 3 гр. (В0). В таких семьях ребёнок не унаследует такую же группу, как и у его родителей.
В случае, когда родитель имеет вторую отрицательную группу, другой же имеет третью положительную, то ребёнок может родиться с любой существующим показателем.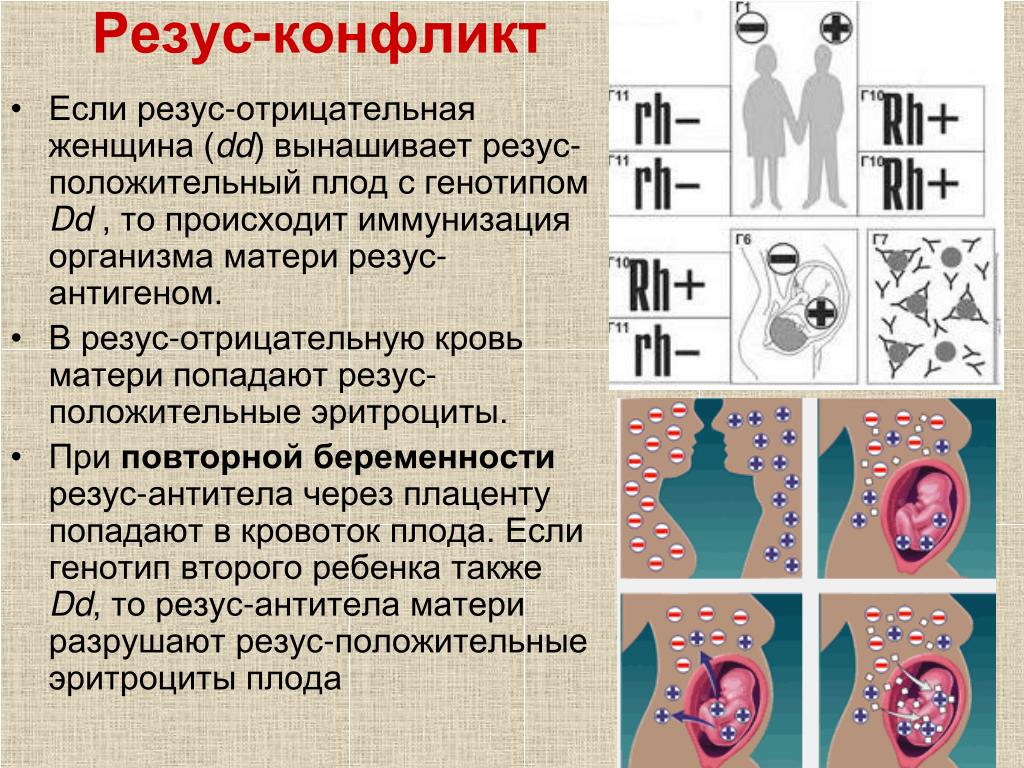 Приведём пример. Мать носитель А или 0, папа — В или 0. Ребёнок может унаследовать при таких условиях следующее: АВ (четвёртая), А0 (вторая), В0 (третья), 00 (первая).
Приведём пример. Мать носитель А или 0, папа — В или 0. Ребёнок может унаследовать при таких условиях следующее: АВ (четвёртая), А0 (вторая), В0 (третья), 00 (первая).
Используемые схемы, различные таблицы и калькуляторы, не достаточно для вычисления группы крови. Чтобы конкретно узнать группу ребёнка, необходимо сдать соответствующие анализы.
Еще до рождения родители задумываются о том, какая группа крови будет у ребенка. Если же происходит несовпадение, то у мужчины появляются сомнения по поводу верности женщины, а у нее – легкое недоумение.
На самом деле группа крови малыша – это результат взаимодействия двух родителей, и складывается она из того, что наследуется от одного и другого человека.
Прежде чем спорить, стоит понять, каким образом вообще определяется группа крови.
Состав крови
В плазме (жидкой части крови) содержатся вещества, которые называются агглютининами (они обозначаются, как а и в), а эритроциты имеют на своей поверхности агглютиногены (обозначаются, как А и В). Ввиду того, что А и а не могут существовать вместе, также как В и в, то существует 4 типа крови, которые схематично можно представить так:
Ввиду того, что А и а не могут существовать вместе, также как В и в, то существует 4 типа крови, которые схематично можно представить так:
I группа – 00 (не имеет агглютиногенов) ав (есть оба агглютинина)
II группа – 0А (имеет А агглютиноген) в (есть 1 агглютинин)
III группа – 0В (имеет В агглютиноген) а (есть 1 агглютинин)
IV группа – АВ (имеет оба агглютиногена) 00 (не имеет агглютининов)
Поэтому нельзя переливать несовместимую кровь, может произойти встреча А и а или В и в, что приведет к склеиванию и разрушению эритроцитов.
Какая группа крови будет у ребенка?
Если говорить условно, то одну половину генного материала малыш наследует от матери, а другую половину – от отца. Это касается и крови.
Это касается и крови.
Например: при условии, что у матери I группа (00), а у отца IV (АВ), ребенок может получить II (0А) или III (0В) группу крови.
I и I дадут только I группу, I и II — только II и I, при этом I и III — только III и I, а родители со II и II группой могут родить ребенка с I и II гр. кр., III и III группы могут дать I и III, а II и III — могут дать все 4 типа крови, тогда как IV и IV дают II, III и IV.
Понятно, что нельзя однозначно сказать, какая группа крови будет у ребенка, но предположить все-таки можно.
Отсюда вывод, что при наличии одного родителя с I группой ребенок никак не может родиться с IV группой крови, и, наоборот, при наличии IV группы у одного из родителей, не может родиться ребенок с I гр. кр.
Резус-фактор
Также кровь содержит вещество, которое называется резус-фактором. Он есть у 85% от общего числа людей (их называют резус-положительными), тогда как остальные 15% его не имеют (резус-отрицательные). Положительную кровь нельзя переливать тем, у кого отрицательная по резусу кровь.
Положительную кровь нельзя переливать тем, у кого отрицательная по резусу кровь.
Этот фактор ребенок может унаследовать как от отца, так и от матери. Два резус-положительных родителя могут иметь резус-отрицательного ребенка, и это тоже нормально.
Значение группы крови
Не стоит переживать, так как определить группу крови ребенка и его резус должны вскоре после появления на свет в роддоме. Эта процедура требует наличия реактивов и совсем немного времени.
Знание этого вопроса имеет две стороны: морально-этическую и медицинскую.
Знать, какая группа крови у ребенка нужно, это может пригодиться при травмах, требующих переливания. Конечно, перед процедурой обязательно проверяется совместимость донора и реципиента (того, кто является получателем), но в экстренных ситуациях, когда счет идет на минуты, будет сэкономлено драгоценное время.
Важно знать и свой резус-фактор, особенно это касается девушек. Беременные с отрицательной кровью по резус-фактору должны находиться под строгим контролем врачей, т. к. возможен резус-конфликт между матерью и плодом в случае наследования им резус-положительной крови от отца.
к. возможен резус-конфликт между матерью и плодом в случае наследования им резус-положительной крови от отца.
Несовпадение по группе крови может насторожить самого ребенка, когда он вырастет. И если он точно знает, какая группа крови будет у ребенка при смешении двух других, у него могут появиться такие версии, как наличие неродного отца или обоих родителей. Это становится тяжелым испытанием, особенно в подростковом периоде. Максимализм, присущий большинству подростков, мешает принять ситуацию и сказать «спасибо» родителям за то, что они дали ему возможность расти в семье.
Но возможно и такое, что произошла мутация, и хотя она случается крайне редко, ее не стоит исключать. На сегодняшний день такой показатель, как группа крови, не может являться доказательством родства, в суде необходим анализ ДНК.
Как известно, всего существует 4 группы крови. Группа крови наследуется генетически, т.е группа крови ребенка зависит от группы крови родителей. Как определить, какая группа крови будет у ребенка?
Конечно, самый надежный способ узнать группу крови вашего малыша — это сделать анализ. По результатам анализа вы узнаете и группу крови, и резус-фактор. Но при желании можно «прикинуть» группу крови ребенка еще до его рождения, зная группы крови его родителей.
По результатам анализа вы узнаете и группу крови, и резус-фактор. Но при желании можно «прикинуть» группу крови ребенка еще до его рождения, зная группы крови его родителей.
Система деления по группам крови, которая является общепринятой в настоящее время, называется система AB0. Согласно этой системе, красные клетки крови (эритроциты) человека характеризуются наличием в них особых веществ — антигенов. Взаимодействие антигенов влияет, в частности, на совместимость разных групп крови у доноров и реципиентов.
Выделяют две категории антигенов — A и B. В крови человека могут содержаться оба типа антигенов, один из них или ни одного. В зависимости от этого выделяют четыре группы крови:
- I (0) — оба антигена отсутствуют
- II (A) — присутствует антиген A
- III (B) — присутствует антиген B
- IV (AB) — присутствуют оба антигена
Но как эта информация поможет определить, какая группа крови у ребенка? Дело в том, что наследование группы крови происходит так же, как и наследование других признаков (например, цвета глаз и волос) и подчиняется законам генетики, сформулированным Менделем. Конечно, эти законы не помогут со 100% достоверностью узнать, какая группа крови у ребенка, но определенную закономерность проследить можно:
Конечно, эти законы не помогут со 100% достоверностью узнать, какая группа крови у ребенка, но определенную закономерность проследить можно:
- У родителей с I группой крови родятся дети с I группой крови.
- У родителей со II группой крови родятся дети с I или II группой крови.
- У родителей с III группой крови родятся дети с I или III группой крови.
- У родителей с I и II или с I и III родятся дети с одной из этих групп крови.
- Если у одного из родителей IV группа крови, то у ребенка не может быть I группа крови.
- Если у одного из родителей I группа крови, то у них не может родиться ребенок с IV группой крови.
- У родителей со II и III группой крови могут родиться дети с любой группой крови.
Для большей наглядности предлагаем вам небольшую таблицу. В ней вы можете посмотреть, какая группа крови может быть у ребенка при определенной комбинации групп крови родителей.
Таблица наследования групп крови
Кроме группы крови, важно знать ее резус-фактор. Резус крови — это находящийся на поверхности эритроцитов белок (антиген). Этот белок есть у большей части людей, поэтому они считаются резус-положительными. Те, у кого этого белка нет (а таких людей всего около 15%) считаются резус-отрицательными.
Резус крови — это находящийся на поверхности эритроцитов белок (антиген). Этот белок есть у большей части людей, поэтому они считаются резус-положительными. Те, у кого этого белка нет (а таких людей всего около 15%) считаются резус-отрицательными.
Многие ошибочно считают, что у резус-положительных родителей может родиться только резус-положительный ребенок. На самом деле это не так. Дело в том, что отрицательный резус — это рецессивный, «слабый» признак. Этот признак может присутствовать в генотипе, но «подавляться» более сильным признаком — доминантным.
Если в генотипе обоих родителей присутствует и доминантный, и рецессивный признак, то у обоих будет положительный резус, но существует 25% вероятность того, что у их ребенка резус будет отрицательным в результате комбинации двух рецессивных признаков.
Таким образом, если у обоих родителей или хотя бы у одного из них положительный резус-фактор, то может родиться как резус-положительный, так и резус-отрицательный ребенок. Это же касается пар, в которых один родитель резус-положительный, а второй — резус-отрицательный. У двух родителей с отрицательным резус-фактором может родиться только резус-отрицательный ребенок.
Это же касается пар, в которых один родитель резус-положительный, а второй — резус-отрицательный. У двух родителей с отрицательным резус-фактором может родиться только резус-отрицательный ребенок.
Как видите, базовые познания в генетике на уровне школьной программы вполне могут помочь определить, какая группа крови у ребенка — хотя бы примерно. А если вы не хотите запоминать, вам поможет наша табличка.
Беременная женщина старается узнать о своем малыше все, что возможно. Кончено определить характер малыша или цвет его глаз нереально. При обращении к законам генетики, даже человек не связанный с медициной может узнать какая группа крови будет у ребенка.
- Что это такое
- Все о резусе
- Положительный
- Отрицательный
- Принцип наследования
- Крови
- Резуса
- Возможные осложнения
Что это такое
Это личные данные человека. С их помощью можно определить совместимость при переливании, степень влияния на беременность и здоровье будущих детей.
С их помощью можно определить совместимость при переливании, степень влияния на беременность и здоровье будущих детей.
Кровяная жидкость человека имеет одинаковый состав. Это жидкая плазма с форменными элементами – тромбоцитами, эритроцитами, лейкоцитами.
В случае переливания могут возникнуть сложности – биоматериал одного человека может не подходить для другого. Организм его не принимает. Это происходит из-за показателей жидкости и ее принадлежности.
Все о резусе
В составе каждой клетки находится 50 различных видов белков. Резус-фактор — это белок Д, располагающийся в оболочке кровяных телец. Он имеет антигенные особенности.
Система определения резуса имеет еще пять различных антигенов – d, C, c, E, e. Благодаря сочетаниям этих антигенов выявляется резусный генотип, который состоит из 18 комбинаций.
Каждый антиген подразделяется еще на несколько, обладающих разной силой.
Система резус-фактора носит редкие генотипы. Нулевой резус-фактор встречается крайне редко. При нем антител в жидкости нет.
Нулевой резус-фактор встречается крайне редко. При нем антител в жидкости нет.
Положительный
В ситуации, когда у человека в медицинской карте указан положительный знак, это означает, что у него есть антиген Д. В таблицах группы крови международный знак Rh(+) и указывается на обложке карты.
Около 85% населения планеты являются носителями положительного резуса, а среди азиатских граждан эти показатели могут составлять 93%.
Отрицательный
Этот вид резуса никак не влияет на состояние здоровья человека. Это особенность, учитывающаяся при гемотрансфузии (переливание) или в период гестации. Отрицательным считается в том случае, когда у человека нет антигена Д.
Принцип наследования
На данный момент ученым известен принцип наследования плазмы и резус-фактор. Это доказано еще в прошлом столетии. Будущие родители постоянно беспокоятся по поводу наследования. Ведь бывали случаи, когда плазма ребенка не соответствует отцовской и материнской.
Крови
По словам ученых, принцип наследования сложный.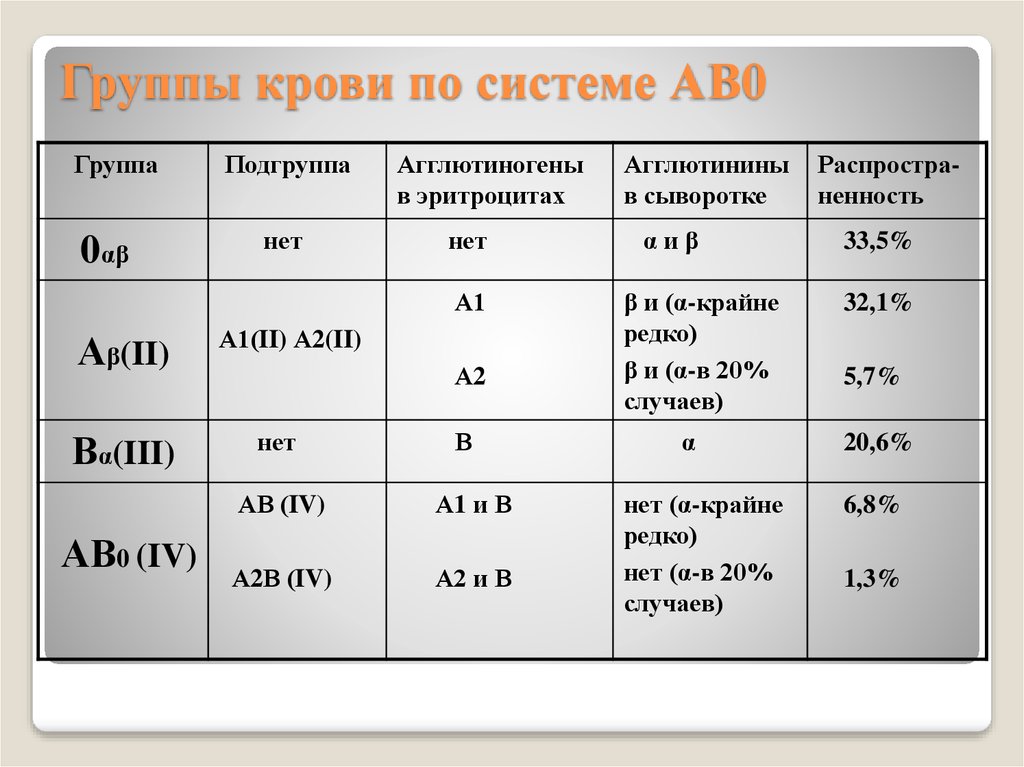 Малыш унаследует вид плазмы родителей, но это далеко не так. Можно легко узнать группу крови ребенка по группе крови родителей. В итоге получаются своеобразные закономерности, который легко объясняются с научной точки зрения.
Малыш унаследует вид плазмы родителей, но это далеко не так. Можно легко узнать группу крови ребенка по группе крови родителей. В итоге получаются своеобразные закономерности, который легко объясняются с научной точки зрения.
Группы крови родителей и детей
Наследованием плазмы в организме нарождённого ребенка управляет аутосомный ген. В его составе находится 2 аллели. Малыш их получает по одной от каждого родителя.
Резуса
С точностью знать резус-фактор ребенка возможно в ситуации, когда оба родителя являются носителями отрицательного показателя. В другом случае определить не получится.
Даже когда у отца и матери резус-фактор положительный, малыш может родиться с отрицательным. Узнать какая кровь будет у ребенка можно только на основе лабораторных анализов.
Принцип наследования группы ребенка от родителей зависит только от доминантного гена.
Возможные осложнения
Когда у женщин во время беременности врачи выявляют резус-конфликт для нее опасности нет никакой. Но еще до беременности она должна учитывать тот факт, что ее кровяная жидкость резус отрицательная. Из-за него могут возникнуть серьёзные осложнения в период гестации, переливания плазмы или во время хирургического вмешательства. С 1 положительной группой крови проблем не возникнет.
Но еще до беременности она должна учитывать тот факт, что ее кровяная жидкость резус отрицательная. Из-за него могут возникнуть серьёзные осложнения в период гестации, переливания плазмы или во время хирургического вмешательства. С 1 положительной группой крови проблем не возникнет.
У будущего ребенка резус-конфликт может проявляться тяжелейшими последствиями – ДЦП, эпилепсия, гемолитическая болезнь.
Но не всегда данная патология может оказывать на плод такое влияние, иногда у новорожденных выявляется желтушность кожи и изменения в селезёнке и печени. Данные проблемы легко поддаются терапии после которой малыш растет и развивается, так же, как и его сверстники. Наследование плазмы не является сложной схемой, она уже давно известно не только ученым и докторам, но и каждому человеку.
Сегодня в просторах интернета можно найти таблицы группы родителей и детей. Будущие отец и мать могут еще до рождения малыша с легкостью узнать какая группа крови будет у ребенка.
Материал подготовлен
специально для сайта kakrodit.ru
под редакцией врача-диагноста Васильевой О.С.
Группы крови
Наследование группы крови ребенком
В начале прошлого века ученые доказали существование 4 групп крови. Как наследуются ребенком группы крови?
Австрийский ученый Карл Ландштайнер, смешивая сыворотку крови одних людей с эритроцитами, взятыми из крови других, обнаружил, что при некоторых сочетаниях эритроцитов и сывороток происходит «склеивание» — слипание эритроцитов и образование сгустков, а при других — нет.
Изучая строение красных клеток крови, Ландштайнер обнаружил особые вещества. Он поделил их на две категории, А и В, выделив третью, куда отнес клетки, в которых их не было. Позже, его ученики – А. фон Декастелло и А. Штурли – обнаружили эритроциты, содержащие маркеры А- и В-типа одновременно.
В результате исследований возникла система деления по группам крови, которая получила название АВО. Этой системой мы пользуемся до сих пор.
Этой системой мы пользуемся до сих пор.
- I (0) – группа крови характеризуется отсутствием антигенов А и В;
- II (А) – устанавливается при наличии антигена А;
- III (АВ) – антигенов В;
- IV (АВ) – антигенов А и В.
Это открытие позволило избежать потерь при переливаниях, вызванных несовместимостью крови больных и доноров. Впервые удачные переливания проводились и раньше. Так, в истории медицины XIX века описано удачное переливание крови роженице. Получив четверть литра донорской крови, по ее словам, она ощутила, «будто сама жизнь проникает в ее организм».
Но до конца XX века такие манипуляции были единичны и проводились только в экстренных случаях, порой принося больше вреда, чем пользы. Но благодаря открытиям австрийских ученых переливания крови стали значительно более безопасной процедурой, позволившей спасти множество жизней.
Система АВ0 перевернула представления ученых о свойствах крови. Дальнейшим их изучением ученые-генетики. Они доказали, что принципы наследования группы крови ребенка те же, что и для других признаков. Эти законы были сформулированы во второй половине XIX века Менделем, на основании опытов с горохом знакомых всем нам по школьным учебникам биологии.
Эти законы были сформулированы во второй половине XIX века Менделем, на основании опытов с горохом знакомых всем нам по школьным учебникам биологии.
Группа крови ребенка
Наследование группы крови ребенка по закону Менделя
- По законам Менделя, у родителей с I группой крови, будут рождаться дети, у которых отсутствуют антигены А- и В-типа.
- У супругов с I и II – дети с соответствующими группами крови. Та же ситуация характерна для I и III групп.
- Люди с IV группой могут иметь детей с любой группой крови, за исключением I, вне зависимости от того, антигены какого типа присутствуют у их партнера.
- Наиболее непредсказуемо наследование ребенком группы крови при союзе обладателей со II и III группами. Их дети могут иметь любую из четырех групп крови с одинаковой вероятностью.
- Исключением из правил является так называемый «бомбейский феномен». У некоторых людей в фенотипе присутствуют А и В антигены, но не проявляются фенотипически. Правда, такое встречается крайне редко и в основном у индусов, за что и получило свое название.

Наследование резус-фактора
Рождение ребенка с отрицательным резус-фактором в семье с резус- положительными родителями в лучшем случае вызывает глубокое недоумение, в худшем – недоверие. Упреки и сомнения в верности супруги. Как ни странно, ничего исключительного в этой ситуации нет. Существует простое объяснение такой щекотливой проблемы.
Резус-фактор — это липопротеид, расположенный на мембранах эритроцитов у 85% людей (они считаются резус-положительными). В случае его отсутствия говорят о резус-отрицательной крови. Эти показатели обозначаются латинскими буквами Rh со знаком «плюс» или «минус» соответственно. Для исследования резуса, как правило, рассматривают одну пару генов.
- Положительный резус-фактор обозначается DD или Dd и является доминантным признаком, а отрицательный – dd, рецессивным. При союзе людей с гетерозиготным наличием резуса (Dd) у их детей будет положительный резус в 75% случаев и отрицательный в оставшихся 25%.
Родители: Dd x Dd.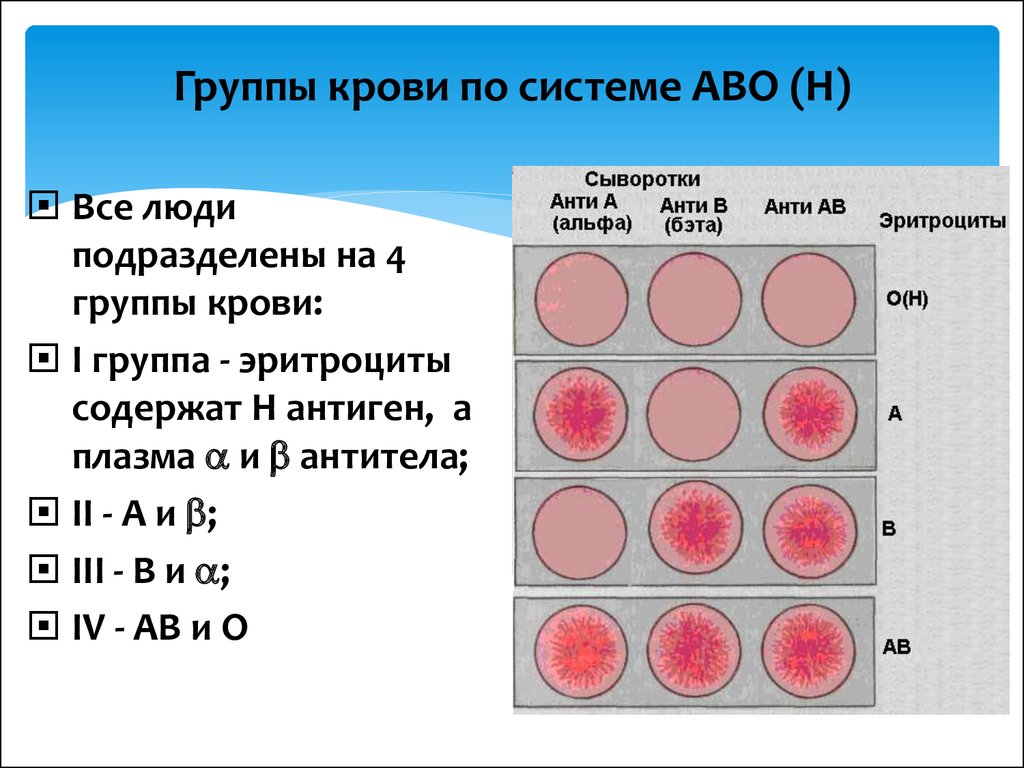 Дети: DD, Dd, dd. Гетерозиготность возникает как результат рождения резус-конфликтного ребенка у резус-отрицательной матери или может сохраняться в генах на протяжении многих поколений.
Дети: DD, Dd, dd. Гетерозиготность возникает как результат рождения резус-конфликтного ребенка у резус-отрицательной матери или может сохраняться в генах на протяжении многих поколений.
Наследование признаков
Веками родители только гадали, каким будет их ребенок. Сегодня есть возможность заглянуть в прекрасное далеко. Благодаря УЗИ можно узнать пол и некоторые особенности анатомии и физиологии младенца.
Генетика позволяет определить вероятный цвет глаз и волос, и даже наличие музыкального слуха у малыша. Все эти признаки наследуются по законам Менделя и делятся на доминантные и рецессивные. Карий цвет глаз, волосы с мелкими завитками и даже способность свертывать язык трубочкой являются признаками доминантными. Скорее всего, ребенок их унаследует.
К сожалению, к доминантным признакам также относятся склонность к раннему облысению и поседению, близорукость и щель между передними зубами.
К рецессивным причисляют серые и голубые глаза, прямые волосы, светлую кожу, посредственный музыкальный слух.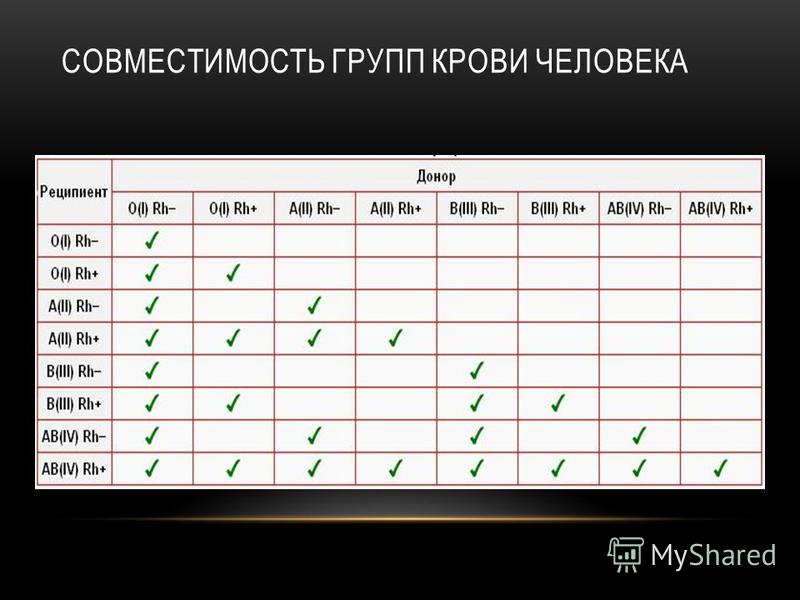 Проявление этих признаков менее вероятно.
Проявление этих признаков менее вероятно.
Мальчик или …
Многие века подряд вину за отсутствие наследника в семье возлагали на женщину. Для достижения цели – рождения мальчика – женщины прибегали к диетам и высчитывали благоприятные дни для зачатия. Но посмотрим на проблему с точки зрения науки. Половые клетки человека (яйцеклетки и сперматозоиды) обладают половинным набором хромосом (то есть их 23). 22 из них совпадают у мужчин и женщин. Отличается только последняя пара. У женщин это хромосомы ХХ, а у мужчин XY.
Так что вероятность рождения ребенка того или иного пола целиком и полностью зависит от хромосомного набора сперматозоида, сумевшего оплодотворить яйцеклетку. Говоря проще, за пол ребенка полностью отвечает … папа!
Наследование группы крови
Таблица наследования группы крови ребенком в зависимости от групп крови отца и матери
| Мама + папа | Группа крови ребенка: возможные варианты (в %) |
|---|
БэбиБлог – беременность, календарь беременности, дневники
Стоит ли сходить к неврологу Развитие от рождения до года
Малышу 5 мес. Регресс сна закончился пару недель назад. Теперь проблемы с засыпанием. Протест качания, но сам не засыпает. Все равно его нужно как-то уложить. С грудью засыпает но просыпается и ищет снова грудь, это не дело. Начали приучать к кроватке. Но кладём уже сонного. Сз пока не занимались. Вчера начались непонятные вещи. Спал 4 раза по 2
Читать далее
3✨тыквенно-творожный✨ Кулинарное сообщество
в одной миске смешиваем :400 гр творога,2яйца,4 гр ванилина,3-4ст ложки муки,3 ст ложки сахара,и 100-200 гр молока(можно йогурта)
Читать далее
12Интересные сервисы, конкурсы и тест-драйвы от крупнейших брендов
Витамин D3 в особой форме Получите бесплатно в новом осеннем тест-драйве на Бэбиблоге
Врачебная поддержка на Бэбиблоге Получите мнение врача (бесплатно, только у нас)
Актуальное – подготовка к школе Как, когда и по какой методике? Читайте в нашем материале
Полезное сообщество для мам
Советы, акции, промокоды ждут вас внутри. Присоединяйтесь!
Присоединяйтесь!
Мы родились! Благополучная беременность
Сегодня, в 6.45 родился мой сыночек, на 40+2 неделе, 55 см и 3800 гр.
Полпервого ночи проснулась от легких, похожих на тренировочные схваток, больно не было вообще, легла спать, за пару часов, пока спала, было около 3 схваток. В три часа ночи решила сходить в туалет и замерить схватки в приложении (всё-таки пдр прошел), напрягло то,
Читать далее
9Что должен уметь ребёнок к концу 9 месяца? Развитие от рождения до года
Всем привет!)) Вот что мы умеем:
Отзывается на своё имя,
машет пока-пока,
слоги: ма-ма, ба-ба, да-да, на-на, бу-бу
Ходит у опоры, иногда пару секунд стоит без рук
В игрушки особо не играет, открывает и закрывает все ящики и двери, все вытаскивает из ящиков, особенно нравятся кастрюли)
Машинку может кат
Читать далее
10Мы родились!🥰 Благополучная беременность
Сегодня на свет появилось мое чудо.
спасибо моему любимому мужу который был рядом. Он так мне помог и морально и физически. Он самый лучший у меня❤️
рассказ про роды:
Приехала в роддом
Раскрытие было 1,5 см
Сказали типо вообще фигня
А у меня уже схватки болючие
Оформили, перевели в родовую
Вс
Читать далее
9Все так это зуб в 3 месяца +фото Развитие от рождения до года
Девочки , всем спасибо , кто ответил !🌷 Все таки это оказался зуб . Нам 3 месяца , но никак не ждала я зубы . Только пережили колики , так теперь зубы …. А у вас во сколько вылезли зубки и сколько продолжались крики ?
Читать далее
12Реабилитация Семейное здоровье (взрослые)
2 сентября у меня случился второй приступ. Пульс более 200. Я вызвала скорую) скорая ехала 30 мин, приступ был всего 6 мин😎 Я не думала, что он так быстро повторится, думала через год только ))) , и экг еще не купила была ))) сейчас я уже все купила. В планах записать приступ и прооперироваться. Но из-за приступа у меня обострился пульс стоя. Потом я ещё грипп от детей хватанула и ву а ля. Стоять я уже не могла. Пропустила день рождения средней😖 прошло 17 дней. Мне не становилось лучше. И слава Богу, что у нас есть центр реабилитации в Казани. Теперь в течении 3 мес я каждый день езжу в больницу. Учусь стоять заново. И всем хочу сказать. Если вы можете ходить, знайте, что вы счастливые люди🤗 берегите своё здоровье !
В планах записать приступ и прооперироваться. Но из-за приступа у меня обострился пульс стоя. Потом я ещё грипп от детей хватанула и ву а ля. Стоять я уже не могла. Пропустила день рождения средней😖 прошло 17 дней. Мне не становилось лучше. И слава Богу, что у нас есть центр реабилитации в Казани. Теперь в течении 3 мес я каждый день езжу в больницу. Учусь стоять заново. И всем хочу сказать. Если вы можете ходить, знайте, что вы счастливые люди🤗 берегите своё здоровье !
Читать далее
32Адаптация в детском саду Воспитание, психология – от года до трех
Добрый день.
Сыну 1.9. Неделю ходим в сад по 30 минут. Все это время, пока находится в саду истерит, на контакт ни с кем не идёт. Т. Е мы приходим, раздевается, он начинает плакать, его воспитатель забирает, дальше начинается истерика, я ухожу, прихожу через 30 минут, он выбегает со слезами весь красный. Плачет сам, другие детки начинают
Читать далее
36Мои коты 🙀 Домашние животные
Как перестать целовать этих котов а😂😭😅
Читать далее
28Прибавка 700 грамм за месяц Здоровье новорожденных
Девочки подскажите пожалуйста, 700 грамм прибавка за месяц это считается нормальной прибавкой? Мы на гв
Спасибо за ответ
15Кесарево вместо ЕР крупный плод Благополучная беременность
Девочки хочется услышать ваших историй! Всю дорогу по УЗи ставили крупный плод до 4100, в итоге 4300 родили😅Мне поставили катетер Фолея, спустя 11 часов он сам выпал, ещё спустя 4 часа начало немного тянуть живот/поясницу.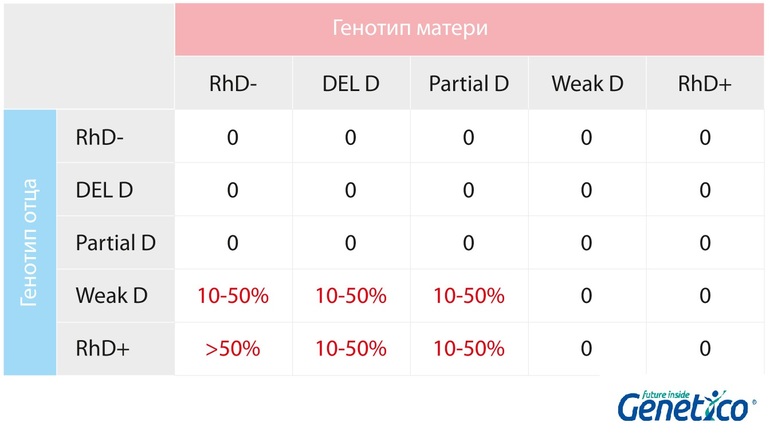 Ещё спустя 4 часа отправили на ЕР и прокололи пузырь, вообщем мучили меня 8 часов, были схватки очень сильные но я не чувст
Ещё спустя 4 часа отправили на ЕР и прокололи пузырь, вообщем мучили меня 8 часов, были схватки очень сильные но я не чувст
Читать далее
26Для тех, в прошлом году регистрировался от ЦОК бесплатно Здравствуй, школа!
Разбирала почту, нашла письмо от 25 сентября. Учи ру продляет бесплатный доступ на весь год. Неожиданно))Кто в прошлом году открывал полный доступ бесплатно от ЦОК – проверьте, может и вам продлили.
Хотя моей уже не особо актуально,5 класс,все дела))А вот 1-3 классам там интересно.
Читать далее
12Вопросы про резус-фактор: страница 6
При беременности может возникать иммунологическая несовместимости крови матери и плода по резус-фактору, реже по системе АВ0 и еще реже по некоторым другим факторам крови. В результате такой несовместимости возникает гемолитическая болезнь плода и новорожденного. В каких случаях необходимо делать укол антирезусного иммуноглобулина? На вопросы о резус-факторе и иммунологическом конфликте отвечают врачи медицинских клиник «Арт-Мед».
Задать вопрос
Наши с супругом группа крови и резус фактор совпадают, у обоих – 2+. Может ли это плохо повлиять на зачатие и развитие ребенка?
Само по себе это обстоятельство причиной бесплодия и невынашивания беременности быть не может. Но если что – то не будет получаться, помимо обычного обследования потребуется еще анализ на HLA – совместимость.
У меня Rh-, у мужа Rh+. Первая беременность закончилась успешно – родился здоровый мальчик (Rh+). Вкололи иммуноглобулин. Вторая беременность наступила почти через 9 лет, но закончилась плачевно – на 8-й неделе произошел выкидыш. Неужели из-за резус-конфликта? Опять вкололи иммуноглобулин. Третья беременность наступила через 2,5 месяца после выкидыша, которая протекала легко и благополучно закончилась рождением второго здорового мальчика (Rh+). Есть ли у меня шансы иметь еще детей в мои 39 лет от того же мужа?
Выкидыш на 8 неделях с резус–конфликтом никак не связан. Вы можете еще рожать от своего мужа.
Вы можете еще рожать от своего мужа.
После первых родов не был сделан укол иммуноглобулина. Ребенок родился (3+). Я (3-). Фенотип моей крови ссdee kk. Муж (3+) фенотип CcDE kk. Насколько велик риск развития резус-конфликта при второй беременности?
Если промежуток между беременностями будет менее восьми лет, то вероятность развития резус–конфликта достаточно высокая.
У меня вторая отрицательная, а у мужа первая положительная группа крови. Шесть лет назад родилась девочка (кесарево сечение) с положительной группой. Хотелось бы родить второго ребенка. Мне 36 лет.
При промежутке между беременностями в восемь лет вероятность развития резус – конфликта небольшая, как при первой беременности. Если промежуток меньше, то риск возрастает. Подробно об этом Вы можете прочитать в разделе “Медицинские публикации”.
Срок беременности 21 неделя. Беременность третья, роды первые. У меня первая положительная группа крови, у мужа – вторая отрицательная. Сдала анализ титр гемолизинов на 19 неделе. Результат 1:8. Как может сказаться на ребенке? Как может отразиться на дальнейшее вынашивание?
У меня первая положительная группа крови, у мужа – вторая отрицательная. Сдала анализ титр гемолизинов на 19 неделе. Результат 1:8. Как может сказаться на ребенке? Как может отразиться на дальнейшее вынашивание?
У Вас начал развиваться иммунологический конфликт по АВО – системе (группа крови). Он протекает также как и резус – конфликт. Если титр антител не будет нарастать, то малыш в относительной безопасности. При нарастании титра антител тактики лечения и ведения беременности идентична таковой при резус – конфликте. Подробно об этом Вы можете прочитать в разделе “Медицинские публикации”.
У меня группа крови 3-я отрицательная, у мужа 1-я положительная. Первый ребёнок (1,7 года) родился с 3-й положительной, была желтуха. Сейчас у меня обнаружили антитела без титра, говорят, что мне нельзя рожать. Могу ли я родить здорового ребёнка?
Пока с планированием беременности лучше подождать. Шанс на рождение второго ребёнка есть – обычно за 8 лет происходит полное обновление белкового состава организма, и если в течение этого времени не беременеть (то есть не поддерживать появление резус–антител), то резус–антитела сами «уйдут». Или попробуйте лечение плазмаферезом.
Или попробуйте лечение плазмаферезом.
У меня 4 положительная группа крови и положительный келл-антиген. Что это значит?
Кроме антигенов системы АВО (группа крови), резус – антигенов, существуют еще и более слабые эритроцитарные и другие антигены, например, антигены Келл. Это Ваша особенность, как группа крови и резус – принадлежность.
Каковы последствия резус-конфликта для ребенка, который родится? У матери – первая группа крови, отрицательный резус-фактор, у отца – первая положительная, роды первые. Сейчас будущая мать на 11 неделе беременности. Возможен ли выкидыш и с какой вероятностью?
Вероятность развития резус – конфликта при первой беременности невелика. И причиной выкидыша он, как правило, не становится. А о проявлениях резус – конфликта читайте в разделе “Медицинские публикации”.
У меня вторая беременность (6 недель), первая закончилась абортом, иммуноглобулин не вводили. Группа 3-, у мужа 1+. Аборт тоже был от него. Перед беременностью прошла профилактический курс Реосорбилакта + Энтеросгель. Могу ли я быть уверенна в том, что антитела в эту беременность не появятся? Как борятся с этой проблемой сегодня?
Группа 3-, у мужа 1+. Аборт тоже был от него. Перед беременностью прошла профилактический курс Реосорбилакта + Энтеросгель. Могу ли я быть уверенна в том, что антитела в эту беременность не появятся? Как борятся с этой проблемой сегодня?
Гарантий Вам никто не даст. Для профилактики резус – конфликта существует антирезус – иммуноглобулин, при развитии такового возможно проведение плазмафереза или досрочное родоразрешение.
Я планирую беременность, но пока не получается. В прошлом был один аборт, а у нас с мужем резус-конфликт. Сыворотку не вводили. У меня 3-я отрицательная группа крови, у мужа 1-я положительная. Что будет грозить моему ребенку?
При последующей беременности вероятность возможного резус-конфликта увеличивается на 10%. То есть вероятность его в возникновения в Вашем случае как раз и составляет 10%. Вы можете планировать беременность, и при ее наступлении Вам следует регулярно сдавать анализы на антитела к резус фактору и определять их количество, а также следовать всем указаниям врача. В подавляющем большинстве случаев у женщин с ситуацией, как у Вас, резус-конфликта не бывает.
В подавляющем большинстве случаев у женщин с ситуацией, как у Вас, резус-конфликта не бывает.
У меня первая беременность – 37 недель, до этого – 3 аборта. Группа крови 1-, у мужа 3 +. Антитела появились где-то на 28-й неделе, сейчас 1:4. Нужно ли мне делать укол иммуноглобулина после родов, если во время беременности его не делали и если ребенок будет резус-отрицательным? Врачи сказали, что если я хочу и второго ребенка, то укол сделать надо.
Вам нельзя вводить этот препарат из-за уже имеющихся в крови антирезус – антител.
Я на восьмом месяце беременности, в 33 недели сдала анализ на антитела и у меня обнаружили инти-В по АВО как 1:2. Чем это опасно для ребенка? У меня 0 (I)+ у отца B (III)+.
У Вас малышом развивается конфликт по АВО – системе. Протекает он так же, как и резус–конфликт. Пока антител немного, но нужно следить за нарастанием их титра.
У меня 1 группа крови резус отрицательный, а у мужа вторая резус положительный.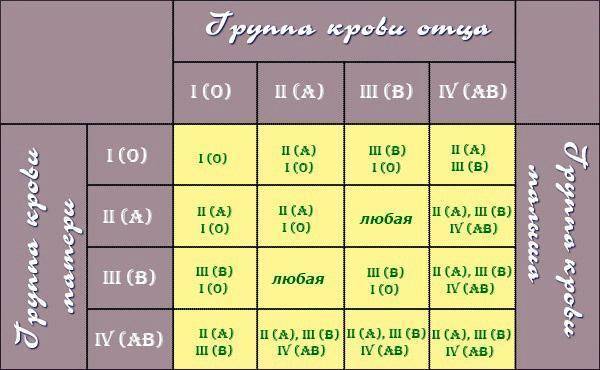 Беременность первая, может ли это повлиять на малыша? Появится резус конфликт? Врач говорит, что при первой беременности, нет повода для беспокойства, но я все равно волнуюсь.
Беременность первая, может ли это повлиять на малыша? Появится резус конфликт? Врач говорит, что при первой беременности, нет повода для беспокойства, но я все равно волнуюсь.
Да, у Вас возможен и резус–конфликт, и конфликт по системе АВО (группа крови). Но вероятность этого небольшая. Не забывайте регулярно сдавать анализ крови на антитела к резус–фактору и к антигенам группы крови, а в 28 недель сделайте инъекцию антирезус – иммуноглобулина.
Мне 27 лет, группа крови АВ, отрицательный резус, у мужа В, положительный резус-фактор. Вторая беременность, 5 недель, первая беременность закончилась выкидышем на раннем сроке, антител обнаружено не было. Иммуноглобулин не вводили. Какова вероятность наличия антител при второй беременности?
Вероятность развития резус – конфликта небольшая, если выкидыш произошел до 6 недели беременности или Вам вводили антирезус – иммуноглобулин. Сейчас Вам необходимо, как минимум, раз в месяц сдавать анализ крови на резус – антитела.
В связи с моим отрицательным резус-фактором сразу после процедуры амниоцентеза ввели антирезусный иммуноглобулин (импортный). До процедуры антитела к резус-фактору не находили. По результатам анализа у меня обнаружили антитела в титре 1:8. Я не совсем понимаю, откуда могли взяться антитела, если иммуноглобулин должен был блокировать их выработку?
Если это резус – конфликт, а не «след» от введения иммуноглобулина, то титр антител будет нарастать (цифра после двоеточия уменьшаться). Поэтому для уточнения диагноза и решения вопроса о необходимости повторного введения иммуноглобулина необходимо повторно сдавать анализ крови на резус – антитела.
Мне 22 года, я беременна, у меня 4 группа крови резус отрицательный, у мужа 3 положительная. Беременность первая, срок 8 недель. Возможен ли выкидыш или проблемы со здоровьем ребенка?
В Вашей ситуации возможно развитие резус – конфликта – но на более поздних сроках беременности. Да и риск его небольшой, учитывая то, что беременность первая. Своевременно пройдите обследование на наличие резус – антител и делайте инъекции антирезус – иммуноглобулина.
Да и риск его небольшой, учитывая то, что беременность первая. Своевременно пройдите обследование на наличие резус – антител и делайте инъекции антирезус – иммуноглобулина.
Беременность 35 недель, группа крови у меня 1+, у мужа 2-. Сегодня повторно сдавала кровь на титр антител. Уже сдавала в середине беременности на антитела, результат титр антител 23 (I) авs? Разве у меня может быть резус-конфликт? Для чего сдавать этот анализ?
У Вас определяют не резус антитела, а антитела по системе АВО – то есть иммунологический конфликт по группе крови. Такое осложнение нередко встречается у женщин с 1 группой крови.
Если у моей мамы резус фактор положительный, а у отца отрицательный, то может ли у меня быть отрицательный?
Да, может.
Какие анализы и обследования нужно пройти при резус конфликте? Беременность четвертая, первые роды, сейчас 28 недель беременности.
Если у Вас отрицательный резус-фактор, а у отца Вашего ребенка он положительный, то во время беременности Вы должны ежемесячно проходить обследование на наличие антирезусных антител в крови. Чаще появление антирезусных антител и нарастание их титра в крови отмечается после 30 недель беременности. Чтобы избежать этого серьезного осложнения, в медицинском центре «АРТ-МЕД» проводится профилактическое лечение, подробности которого можно узнать на приеме у врача акушер-гинеколога.
Чаще появление антирезусных антител и нарастание их титра в крови отмечается после 30 недель беременности. Чтобы избежать этого серьезного осложнения, в медицинском центре «АРТ-МЕД» проводится профилактическое лечение, подробности которого можно узнать на приеме у врача акушер-гинеколога.
У меня отрицательный резус фактор, у мужа – положительный. Мой первый ребенок был рожден с помощью кесарева сечения. Через полтора года после этого я делала аборт на сроке пять недель. Сейчас я опять забеременела, хочу сделать аборт. Может ли это отрицательно сказаться на будущей беременности, которую я планирую лет через пять? Иммуноглобулин никогда не вводился.
Резус-отрицательным женщинам для профилактики иммунологических проблем после любого хирургического вмешательства на беременной матке рекомендуется вводить антирезус-иммуноглобулин в течение 72 часов. Но необходимо понимать, что каждый аборт повышает потенциальный риск развития резус-конфликта и других проблем.
У меня I (-) группа крови, у мужа II (+). Первый аборт (в 5 недель), сейчас беременность 36 недель без антител. Нужно ли вводить антирезусный иммуноглобулин сразу после родов? Можно ли предупредить резус-конфликт при следующей беременности?
Вам нужно вводить антирезус – иммуноглобулин в случае рождения резус – положительного плода. Эта манипуляция снизит вероятность развития резус – конфликта при последующих беременностях.
У меня группа крови 1-, у мужа 3+. Беременность вторая, первая – аборт. Сейчас у меня 15 неделя, проблем пока не возникало, но беспокоит то, что врач не назначает мне анализов на антитела (рекомендует сделать его на 20 неделе) и ничего не говорит про курс десенсибилизирующей терапии… Чем это грозит и насколько это опасно?
Поскольку иммунологический конфликт развивается далеко не у всех беременных с резус-отрицательной кровью, а только у 7-10 %, то без особых показаний десенсибилизирующая терапия не проводится.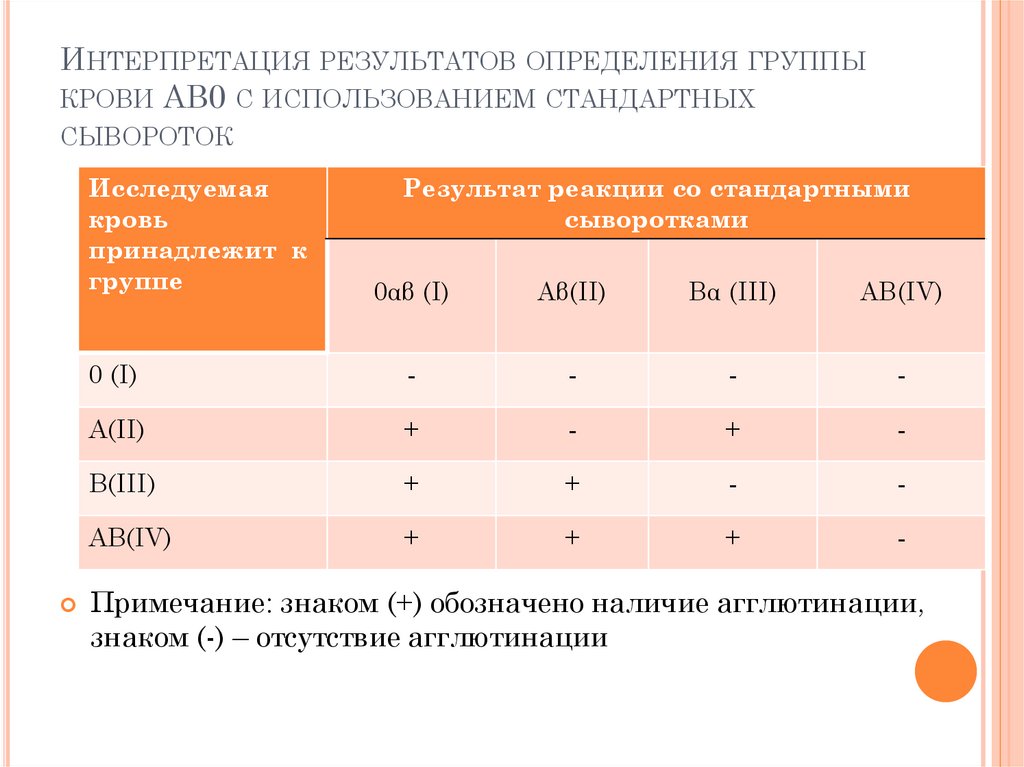 Анализ крови на наличие резус-антител желательно сдавать не реже одного раза в месяц. Такой анализ можно сделать во многих лабораториях, в том числе и в нашем медицинском центре.
Анализ крови на наличие резус-антител желательно сдавать не реже одного раза в месяц. Такой анализ можно сделать во многих лабораториях, в том числе и в нашем медицинском центре.
У меня группа крови 1+, у мужа 2+. От первой беременности родился ребенок с группой крови 2+, желтушность была долго, периодически появляясь. Про конфликт групп крови мне никто тогда не сказал. Через год был медикаментозный аборт на 3 неделе. Сейчас я беременна, очень переживаю по поводу конфликта групп. Куда лучше обратиться с этим вопросом и что нужно сдать? Нужно ли что-то сдавать мужу?
Вам необходимо сдать анализы крови на антитела к групповым антигенам. Такой анализ производят те же лаборатории, что и анализ крови на резус-фактор. Мужу ничего сдавать не надо.
У мамы первая группа крови резус положительный, отец – третья группа крови резус положительный, ребенок родился с первой группой крови резус отрицательный. Возможно ли это, если допустим у бабушки по линии мамы резус отрицательный или резус ребенка зависит только от родителей?
Очевидно, что бабушка передала своей дочери ген, ответственный за отрицательную резус-принадлежность в «скрытом» состоянии. В рассматриваемом случае у супругов может родиться как резус-положительный (с большей вероятностью), так и резус-отрицательный ребенок.
В рассматриваемом случае у супругов может родиться как резус-положительный (с большей вероятностью), так и резус-отрицательный ребенок.
Делают ли в Москве преимплантационную генетическую диагностику с целью определения резус-фактора эмбриона?
Преимплантационная диагностика резус-фактора эмбриона в настоящее время не проводится.
У меня первая отрицательная группа крови, второй ребенок (третья, положительная) родился с гемолитической болезнью, хотя во время беременности кроме титра антител 1/256 все было замечательно. И после родов все анализы были хорошие, но в выписке почему-то написали “ГБН”. Спустя месяц мы лежали в больнице с затянувшейся желтухой и анемией. Ребенку ставили капельницы с глюкозой и один раз ввели R-массу. Сейчас все хорошо, но я хотела бы узнать могут ли быть какие-нибудь последствия после ГБН? Будут ли при следующей беременности опять антитела и не будет ли более тяжелого протекания беременности?
Ваша предыдущая беременность протекала на фоне резус- конфликта, свидетельством чего было наличие в крови титра антител 1\256. Дальнейшая клиническая картина у ребенка (анемия, длительная желтуха) подтвердила наличие гемолитической болезни. Риск повторного развития иммунологического конфликта при следующей беременности – высокий, нельзя исключить и более тяжелое течение заболевания. Поэтому вопросы планирования следующей беременности Вам лучше обсудить с врачом генетиком. В настоящее время имеется широкий спектр средств диагностики и лечения данных проблем, включая методы внутриутробной терапии.
Дальнейшая клиническая картина у ребенка (анемия, длительная желтуха) подтвердила наличие гемолитической болезни. Риск повторного развития иммунологического конфликта при следующей беременности – высокий, нельзя исключить и более тяжелое течение заболевания. Поэтому вопросы планирования следующей беременности Вам лучше обсудить с врачом генетиком. В настоящее время имеется широкий спектр средств диагностики и лечения данных проблем, включая методы внутриутробной терапии.
У меня вторая беременность 26 недель. У меня отрицательный резус, у мужа положительный, в анализе обнаружены антитела 1:16. Насколько это опасно (какое допустимое количество), что нужно делать?
Ситуация пока требует только наблюдения в динамике. Значение будет иметь факт роста уровня антител в крови. Анализ крови следует делать каждые 2 недели, а также следить за развитием плода с помощью УЗИ. При появлении признаков нарастания резус-конфликта решается вопрос о внутриутробном лечении плода или о досрочном родоразрешении.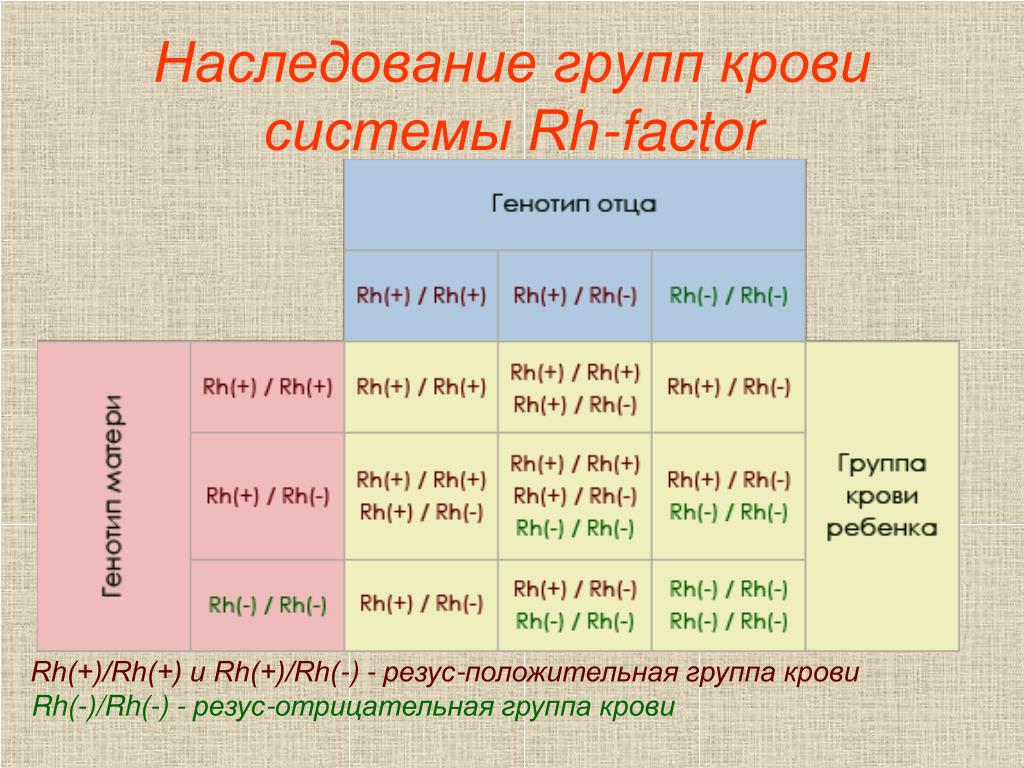
У меня первая беременность закончилась рождением мертвого ребенка, во время второй беременности был резус-конфликт. У меня резус отрицательный, у мужа положительный. После второй беременности введение анти-резусного глобулина не проводилось. Надо ли его вводить сейчас (планируем беременность), если последняя беременность была 14 лет назад?
Сейчас Вам нужно сдать анализ крови на наличие резус – антител. И в течение беременности делать это как минимум, раз в месяц. Введение антирезус – иммуноглобулина сейчас Вам не поможет. Возможно, это необходимо будет сделать на 28 неделе беременности.
С меня первая группа крови, резус-фактор отрицательный, а у мужа 2 группа резус-фактор положительный. Сейчас у меня вторая беременность. Могут ли возникнуть осложнения, и на сколь сильными они могут быть? Первая беременность прошла хроршо без проблем, она была 1,5 года назад.
При отсутствии признаков иммунологического конфликта во время первой беременности риск развития подобных проблем при последующих беременностях невелик. Основными исследованиями во время беременности являются неоднократное определение в крови женщины уровня антирезус-антител и УЗИ не менее 4-5 раз. Также желательна профилактика резус-конфликта путем введения анитирезус-иммуноглобулина.
Основными исследованиями во время беременности являются неоднократное определение в крови женщины уровня антирезус-антител и УЗИ не менее 4-5 раз. Также желательна профилактика резус-конфликта путем введения анитирезус-иммуноглобулина.
У меня третья беременность, первый аборт в 1996, роды в 1998, ребенок родился с положительным резусом (у меня 2 отрицательная, у мужа первая положительная). Сейчас беременность 26 недель врач сказал сделать укол “бэйроуди”, но антитела в крови не найдены. Нужно ли делать укол?
Нужно. Если бы были обнаружены антитела, тогда укол делать было бы нельзя.
Совместимость групп крови для зачатия ребенка: таблица по резусу
Принимая решение о зачатии малыша, многие молодые пары стараются учесть все возможные нюансы. Ключевая задача – создать условия для того, чтобы ребенок родился здоровым. Для этого перед зачатием стоит пройти все возможные обследования, выяснить группу крови будущих родителей. Разберемся, может ли резус-фактор и группа крови пары быть несовместимы, и как этот факт влияет на зачатие и пол ребенка.
ИНТЕРЕСНО: как рассчитать пол ребенка по группе крови и резус-фактору родителей?
Когда влюбленные планируют завести малыша, они должны тщательно все продумать, подготовиться и обязательно сдать анализ на совместимость групп кровиСодержание
- 1. Какое влияние для зачатия имеет совместимость групп крови?
- 2. Резус-несовместимость
- 3. Что делать при наличии резус-конфликта?
- 4. Таблица для определения группы крови будущего ребенка
- 5. Если у матери положительный резус
- 6. Если у матери отрицательный резус
- 7. Можно ли вылечить несовместимость?
- 8. Как обойти проблему?
- 9. Видео по теме статьи
- 10. Вопросы читателей и ответы эксперта
Какое влияние для зачатия имеет совместимость групп крови?
Каждая группа крови имеет международное обозначение. Первая – 0, вторая – А, третья – В, четвертая – АВ. Называется эта система классификации АВ0 и говорит о наличии в крови специфических ферментов. Их нет только в группе 0 (первой).
Их нет только в группе 0 (первой).
При этом ребенок может унаследовать группу крови матери, отца либо иметь собственную. Рассчитать вероятностные показатели можно с помощью специальных таблиц. Например, у женщины и мужчины первая группа – ребенок тоже получит первую. Если у мамы первая, а у папы – вторая, малыш может обладать как первой, так и второй.
Какие группы крови считаются не совместимыми? Ни одно из сочетаний не препятствует зачатию и никак не влияет на пол крохи. Однако конфликт по системе АВ0 иногда возникает, но проявляется он лишь небольшой желтушкой новорожденного. Также беременные отмечают проявления токсикоза – утреннюю тошноту и слабость.
Кроме того, по некоторым оценкам, существует влияние группы крови родителей на рост и развитие малыша. Например, есть наблюдение, что здоровье крепче у тех детей, мама и папа которых обладают разной группой крови. При этом желательно, чтобы у женщины она была с меньшей цифрой, чем у мужчины.
ЧИТАЕМ ТАКЖЕ: если группа крови у родителей положительная, а у ребенка отрицательная, то совместимы ли они?
Резус-несовместимость
Кроме группы крови, имеет значение резус-фактор. Так обозначают наличие особого белка (D) на поверхности эритроцитов. Те люди, у которых этот белок есть, обладают положительным резусом, у остальных данный показатель считается отрицательным.
Резус-фактор будущего малыша можно предугадать лишь в одном случае – если он отрицательный у мамы и у папы, таким же он будет и у ребенка. В остальных комбинациях этот белок у малыша может определяться, а может и отсутствовать.
Резус-несовместимость мамы и малыша возникает тогда, когда у женщины отрицательный резус, а у ребенка – положительный. В этом случае вероятность того, что иммунитет мамы воспримет резус-положительного малыша как чужеродный организм, высока.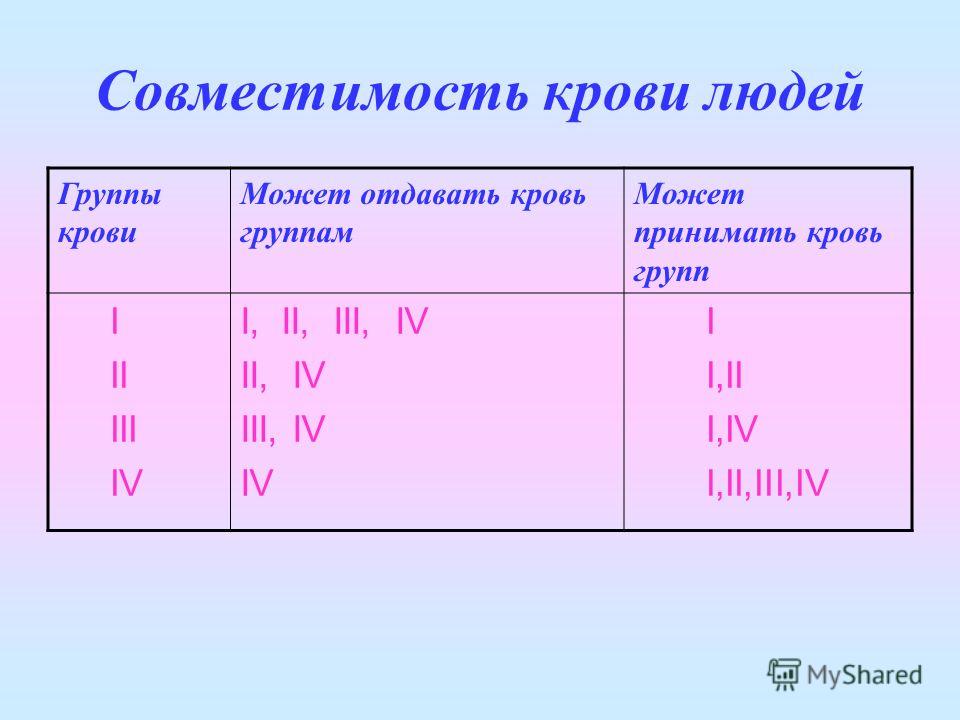
Однако и тогда беременность может пройти без осложнений. Многое зависит от того, был ли организм матери ранее знаком с этими антигенами – белками, которые определяются на поверхности у эритроцитов резус-положительных людей. Такое «знакомство» называют сенсабилизацией, и оно может произойти при предыдущей беременности, аборте, переливании крови и др.
Если иммунитет женщины уже выработался в отношении этого специфического белка (антигена D), он может атаковать малыша при попадании его крови через плаценту. Это может случиться уже на последних месяцах беременности, когда проницаемость плаценты значительно увеличивается. Иногда «знакомство» происходит в момент родов, что также требует внимания специалиста.
Последствия иммунологического конфликта – гемолитическая болезнь новорожденных (рекомендуем прочитать: лечение гемолитической болезни у новорожденных). Это состояние сопровождается массовым распадом эритроцитов и накоплением билирубина в тканях и органах крохи. Этот компонент желчи может проникать в сердце и мозг, производя непоправимые разрушения. Течение заболевания может быть довольно тяжелым и стать причиной летального исхода.
Течение заболевания может быть довольно тяжелым и стать причиной летального исхода.
Что делать при наличии резус-конфликта?
Несмотря на вероятность резус-конфликта, у мамы с отсутствием антигена D есть возможность избежать неприятностей и риска для здоровья малыша. Существуют всевозможные способы профилактики осложнений беременности. Важно своевременно становиться на учет в ЖК и выполнять назначения акушера-гинеколога.
Для начала специалисты определяют, насколько велик риск того, что иммунные клетки матери навредят ребенку. Для этого весь период беременности будущая мать регулярно сдает кровь на анализ, который определяет наличие антител. Титр 1:4 уже указывает на иммунологический конфликт. Если же результат показывает 1:64, доктор предложит досрочное родоразрешение, чтобы избежать заболевания малыша.
При наличии резус-конфликта женщине на 28 неделе беременности проводят иммунизациюСледующий этап – иммунизация матери на 28 неделе. Женщине показана внутримышечная инъекция особого вида иммуноглобулина (анти-D гамма-глобулин). Эти антигены разрушают эритроциты плода, которые проникли через плаценту в организм матери до того момента, когда на них успевает отреагировать ее иммунитет.
Эти антигены разрушают эритроциты плода, которые проникли через плаценту в организм матери до того момента, когда на них успевает отреагировать ее иммунитет.
Иммунизация требуется тогда, когда в крови пациентки не обнаруживаются антитела. В противном случае ее эффективность будет нулевая.
Таблица для определения группы крови будущего ребенка
Мы упоминали, что существуют способы предугадать вероятную группу крови будущего ребенка. Наша таблица поможет предположить, какая группа будет у малыша, однако она не даст 100%-ый ответ.
| Группа крови (1 родитель) | Группа крови (2 родитель) | Группа крови ребенка, % вероятность | |||
| 25 | 50 | 75 | 100 | ||
| I(0) | I(А) | I | |||
| I(0) | II(А) | I, II | |||
| I(0) | III(В) | I, III | |||
| I(0) | IV(АВ) | II, III | |||
| II(А) | II(А) | I | II | ||
| II(А) | III(В) | I, II, III, IV | |||
| II(А) | IV(АВ) | III, IV | II | ||
| III(В) | III(В) | I | III | ||
| III(В) | IV(АВ) | II, IV | III | ||
| IV(АВ) | IV(АВ) | II, III | IV | ||
Как видно из таблицы, почти во всех случаях (кроме одного – когда у мамы с папой 1 группа) допустимы 2 и более вариантов. Наибольшее количество вариаций у ребенка, у которого оба родителя имеют 3 группу – малыш может родиться как с 1, так и со 2, 3 или 4. Гарантированно верный ответ могут дать только лабораторные анализы.
Наибольшее количество вариаций у ребенка, у которого оба родителя имеют 3 группу – малыш может родиться как с 1, так и со 2, 3 или 4. Гарантированно верный ответ могут дать только лабораторные анализы.
Если у матери положительный резус
Генетики и акушеры утверждают, что положительный резус-фактор матери гарантированно позволяет избежать развития гемолитической болезни у ребенка.
Несмотря на то, что кровь малыша и его мамы может не совпадать по резусу, беспокоиться о развитии иммунологического конфликта не стоит.
Допустимы два сценария – ребенок будет иметь положительный резус или отрицательный:
- в первом случае определяется почти полная совместимость – иммунитет матери воспримет специфический белок в крови плода как уже знакомый;
- во втором – кровь у крохи вообще окажется без антигена, способного вызвать иммунологический ответ.
Если у матери отрицательный резус
Если у будущей матери отрицательный резус-фактор, ей потребуется пройти дополнительное обследование. Считается, что резус-фактор у плода окончательно формируется уже к 3 месяцу. Проблема возникает только в том случае, если у крохи положительный резус, но узнать это достоверно почти невозможно. Проникновение частиц крови малыша через плаценту может спровоцировать иммунологический конфликт, и тогда ребенок серьезно пострадает.
Считается, что резус-фактор у плода окончательно формируется уже к 3 месяцу. Проблема возникает только в том случае, если у крохи положительный резус, но узнать это достоверно почти невозможно. Проникновение частиц крови малыша через плаценту может спровоцировать иммунологический конфликт, и тогда ребенок серьезно пострадает.
Врач в женской консультации внимательно следит за состоянием такой пациентки и ее ребенка с помощью различных методов:
- УЗИ. Ультразвуковое исследование помогает увидеть на ранней стадии признаки гемолитической болезни новорожденного – увеличение его печени, утолщение плаценты, многоводие.
- Допплерография. Данный вид обследования – разновидность УЗИ. Оно позволяет оценить кровоток в мозговой артерии, увидеть иные патологии.
- Исследование крови беременной на антитела. Важным показателем считается не только их количество, но и динамика. Если концентрация антител растет, есть причины для тревоги.

- Иногда проводится пункция амниотической жидкости и исследование пуповинной крови на билирубин (см. также: как проводят анализ на билирубин у новорожденных?). Это показано только в критических ситуациях, поскольку процедура может стать причиной преждевременного рождения малыша.
Можно ли вылечить несовместимость?
Как мы уже выяснили, проблема в совместимости крови матери и плода может быть только в наличии резус-конфликта. Специалисты утверждают, что резус-фактор является пожизненным и не может меняться. Однако существует категория людей со «слабоположительным» фактором, у которых наличие D-антигена не всегда легко обнаружить. Именно эти люди могут выяснить, что их резус-фактор был определен неверно.
Резус-фактор человека невозможно изменить, поэтому женщинам с отрицательным резусом необходимо на протяжении всей беременности наблюдаться у врачаВ связи с этим добиться совместимости крови матери и ребенка нельзя. Можно лишь проводить профилактику (введение антигена) и контролировать состояние беременной и плода. В критических случаях возможны следующие мероприятия:
В критических случаях возможны следующие мероприятия:
- заменное переливание крови ребенку, находящемуся в утробе матери;
- плазмаферез – очистка крови беременной от антител;
- стимуляция родов на сроке от 36 недель.
Есть и иные способы устранить последствия несовместимости. Например, внутривенное введение глюкозы и ряда специальных растворов.
Как обойти проблему?
По мнению специалистов, риск развития гемолитической болезни новорожденных возрастает при последующих беременностях резус-отрицательной пациентки. В период родов в кровь матери может попасть частицы крови плода, что дает возможность организму женщины выработать иммунитет против незнакомого белка крови.
Чтобы избежать этого, желательно планировать беременность заранее. Если резус-фактор мужа определяется как слабоположительный, в особых случаях рекомендуется ЭКО. Из готовых эмбрионов, выращенных в пробирке, выбирается резус-отрицательный и подсаживается в матку женщины.
Значимый момент – послеродовая инъекция иммуноглобулина.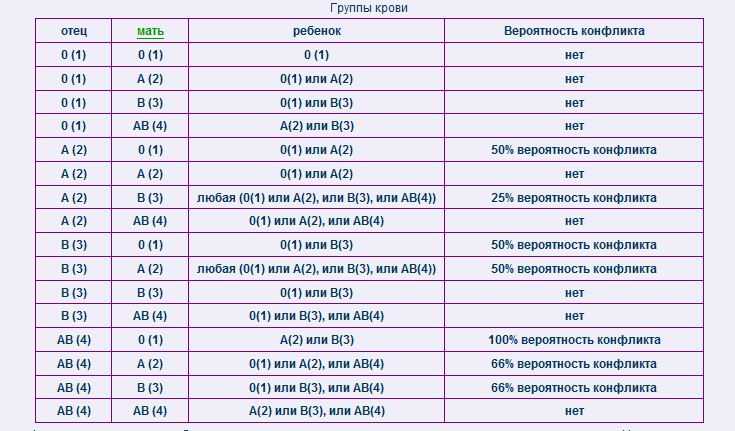 В этом случае значительно снижается риск развития осложнений при последующих родах. Анти-D глобулин следует ввести в 72-часовой период после рождения крохи.
В этом случае значительно снижается риск развития осложнений при последующих родах. Анти-D глобулин следует ввести в 72-часовой период после рождения крохи.
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
По резус-фактору отцовство не устанавливают
Суть многочисленных и постоянных откликов: неужели у резус-положительных родителей может появиться резус-отрицательный ребенок и повод ли это для подозрения жены в измене? Вот лишь некоторые из них: «У нас с мужем 2(+), а у ребенка 1(-). Муж засомневался…», «Дочь решила, что мы ее обманываем. У меня 2(+), у мужа 1(+), а у нее 4(-).
У меня 2(+), у мужа 1(+), а у нее 4(-).
Сейчас начались проблемы, не знаю, как ее успокоить. Что делать дальше, не представляю», «У нас с женой 2(-) группа и резус-фактор. У ребенка 2(+). Как ему это объяснить?», «У моих родителей 2(+) и 3(+), а у меня 4(-), как у моей тети. Я похожа на папу. Мама до сих пор не верит, что у меня 4(-), хотя мне уже 52 года».
Мы решили вернуться к этой теме с помощью заведующей медико-генетической консультацией РКБ РТ Зульфии Вафиной. Во-первых, специалист объяснила, что система резуса состоит из 54 определяемых группой крови антигенов, среди которых наиболее важны 6 антигенов: D, C, c, CW, E и e. Часто используемые термины «резус-фактор», «отрицательный резус-фактор» и «положительный резус-фактор» относятся только к наличию или отсутствию антигена D. У каждого родителя есть два гена, которые отвечают за резус-фактор. Один ген мы берем от отца, а другой от матери. Два этих гена могут быть только положительными, отрицательными, а также может быть человек с положительным резусом, являющийся носителем отрицательного.
– Зульфия Ильсуровна, что же такое резус-фактор? Как он определяется и на что влияет?
– Резус-фактор – это антиген (белок), который находится на поверхности эритроцитов, красных кровяных телец. По статистике у 15 процентов людей резус-фактор отсутствует. Их называют резус-отрицательными. У остальных 85 процентов он есть – это резус-положительные люди. Обычно отрицательный резус-фактор никаких неприятностей его хозяину не доставляет. Особого внимания и ухода требуют лишь резус-отрицательные беременные женщины. Ведь если у плода резус-положительный фактор, то организм матери может начать бороться с ним, воспринимая его как чужого.
– Можно ли определить отцовство по резус-фактору и справедливо ли мужчины подозревают жен в измене, если у ребенка резус-фактор другой?
– Нельзя определять отцовство по резус-фактору! Важно понимать, что у «отрицательных» родителей маловероятно появление резус-положительного ребенка, но данный факт не может быть исключен, поскольку мы определяем резус-принадлежность только по одному антигену. Отрицательный ген не является доминантным, и он не даст нам «плюс». Однако от «положительных» родителей и с разным резусом может родиться ребенок как с положительным, так и с отрицательным резусом.
Отрицательный ген не является доминантным, и он не даст нам «плюс». Однако от «положительных» родителей и с разным резусом может родиться ребенок как с положительным, так и с отрицательным резусом.
– Что делать, если у родителей разные антигены?
– Если у родителей определены разные показатели антигена и есть вероятность резус-конфликта при вынашивании плода, то это не повод для расстройства. Чуткое наблюдение специалистов и регулярная сдача анализов, а также знание о том, как рожать с отрицательным резусом, помогут пройти этот этап без рисков для ребенка.
– Что ждет будущую маму в случае резус-конфликта?
– Если у женщины отрицательный резус-фактор, а генотип будущего отца RH (+-), то мы можем предложить родителям провести ЭКО, чтобы среди эмбрионов выбрать «отрицательных». И тогда можно рассчитывать на беспроблемное ведение беременности и рождение резус-отрицательного ребенка. Правда, эта технология многоэтапная. Необходимо провести генетическую диагностику, перенести отрицательный эмбрион и надеяться, что он приживется.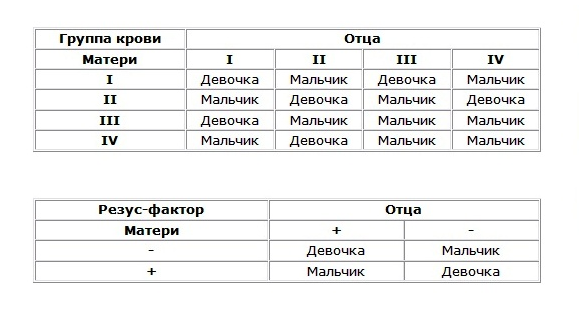 Не все просто, но реально возможно.
Не все просто, но реально возможно.
– А беременность при резус-конфликте как проходит?
– До 32-й недели беременная женщина с отрицательным резусом обязана сдавать анализ венозной крови на антитела ежемесячно, после – каждые пару недель. А с 35-й недели – еженедельно. Если антител нет, то на сроке 29 – 30 недель нужно ввести антирезусный иммуноглобулин, чтобы конфликт не наступил. Когда «отрицательная» женщина рожает ребенка с положительным резус-фактором, то прививка делается еще раз, чтобы следующие беременности также проходили без проблем.
– А случается, что у таких женщин не бывает конфликта?
– Бывает, особенно при первой беременности. Организм женщины не успевает выработать антитела, поскольку еще не признал плод как чужеродный. Но ближе к концу беременности такая вероятность возрастает. Аборты, выкидыши тоже считаются беременностью. Поэтому женщине с отрицательным резусом, если ее муж или партнер с положительным резус-фактором, нежелательно делать аборты. А если приходится, то вводить антирезусный иммуноглобулин после любого вмешательства. Многое зависит от иммунитета женщины. Не все женщины с отрицательным резусом при последующих беременностях с положительным плодом испытывают или проходят через резус-конфликтную беременность.
А если приходится, то вводить антирезусный иммуноглобулин после любого вмешательства. Многое зависит от иммунитета женщины. Не все женщины с отрицательным резусом при последующих беременностях с положительным плодом испытывают или проходят через резус-конфликтную беременность.
– Значит ли это, что «отрицательной» женщине лучше найти «отрицательного» мужа?
– Нет критичности в том, что у вас отрицательный резус-фактор. По резусу мужа искать также не следует. Критично, когда женщина не знает об отрицательной резус-принадлежности, не наблюдается соответствующим образом. В настоящее время возможно уже на ранних сроках (с 10-й недели беременности) определение резус-принадлежности у плода по крови матери. Если мы определим, что плод имеет отрицательный резус, то наступление конфликта маловероятно. Но это не повод отказываться от обследования. Мы обязательно должны определять антитела, делать УЗИ, оценивать параметры плода. Лучше быть подготовленным, чем исправлять ошибки.
Ведение младенцев, рожденных от матерей с подозрением или подтвержденным диагнозом COVID-19
На основании имеющихся данных приведенные ниже часто задаваемые вопросы содержат начальные рекомендации по ведению младенцев, рожденных матерями с подтвержденным или подозреваемым заболеванием COVID-19.
Что нового в этом обновлении?
Первое неонатальное руководство AAP было предоставлено 2 апреля 2020 г., вскоре после начала глобальной пандемии, когда стало очевидно, что SARS-CoV-2 очень заразен, а инфицированные люди могут страдать от тяжелой смертности и заболеваемости. С того времени опубликованы доказательства, а также данные, предоставленные в Национальный регистр эпиднадзора и эпидемиологии перинатального COVID-19.Инфекция и сеть Центров по контролю и надзору за новыми угрозами для матерей и детей (SET-NET) лучше информировали о рисках материнских и перинатальных заболеваний, что привело к пересмотру руководства. В этом текущем обновлении, опубликованном 20 июля 2022 г. , руководство по мерам профилактики инфекций для персонала больницы и тестированию новорожденных не изменилось, а также обновлено руководство по присутствию родителей в отделении интенсивной терапии. Мы обновили статистику из Перинатального реестра COVID-19 и включили опубликованные данные о неонатальном SARS-CoV-2. Мы ожидаем дополнительного пересмотра этого руководства по мере поступления дополнительных данных для информирования о ведении новорожденных.
, руководство по мерам профилактики инфекций для персонала больницы и тестированию новорожденных не изменилось, а также обновлено руководство по присутствию родителей в отделении интенсивной терапии. Мы обновили статистику из Перинатального реестра COVID-19 и включили опубликованные данные о неонатальном SARS-CoV-2. Мы ожидаем дополнительного пересмотра этого руководства по мере поступления дополнительных данных для информирования о ведении новорожденных.
Что мы в настоящее время знаем о риске заражения новорожденных COVID-19?
Риск того, что новорожденный даст положительный результат на SARS-CoV-2 через несколько часов или дней после рождения матери с COVID-19 во время родов, определяется как опубликованными сериями случаев, так и более чем 11 000 случаев, зарегистрированных на сегодняшний день в Перинатальный регистр COVID-19. Данные реестра, собранные с апреля 2020 г. по март 2021 г., показывают, что примерно 2% младенцев, рожденных беременными женщинами с положительным результатом теста на SARS-CoV-2 незадолго до родов, дали положительный результат в первые 24–9 лет. через 6 часов после рождения. Частота положительных результатов теста младенцев была в два раза выше среди младенцев, рожденных на сроке менее 37 недель беременности.
через 6 часов после рождения. Частота положительных результатов теста младенцев была в два раза выше среди младенцев, рожденных на сроке менее 37 недель беременности.
Имеющиеся данные подтверждают, что самый высокий риск заражения новорожденных возникает, когда у матери возникает COVID-19 незадолго до родов. Данные CDC SET-NET за 2020–2021 годы, включающие 4038 младенцев, рожденных от беременных женщин с положительным результатом на COVID-19 во время госпитализации при родах, показали, что 5,6% новорожденных дали положительный результат на вирус. Следует отметить, что не существует четкого различия риска между материнской симптоматической или бессимптомной инфекцией; скорее, время начала материнской инфекции (и способность передавать вирус) является наиболее важным фактором для инфекции новорожденных.
В настоящее время опубликовано несколько национальных и международных отчетов, в которых описываются результаты беременных женщин с положительным результатом теста на COVID-19 во время родов. Смерть новорожденных, непосредственно связанная с перинатальной инфекцией SARS-CoV-2, в США крайне редка. Однако накопленные данные свидетельствуют о том, что материнская инфекция (в первую очередь, но не исключительно, симптоматическая инфекция во время родов) связана с повышенным риском преждевременных родов, перинатальной заболеваемости и других осложнений беременности. Кроме того, клиницисты и семьи должны знать, что есть опубликованные сообщения о младенцах, нуждающихся в госпитализации в возрасте до 1 месяца из-за тяжелой формы COVID-19.осложнения.
Смерть новорожденных, непосредственно связанная с перинатальной инфекцией SARS-CoV-2, в США крайне редка. Однако накопленные данные свидетельствуют о том, что материнская инфекция (в первую очередь, но не исключительно, симптоматическая инфекция во время родов) связана с повышенным риском преждевременных родов, перинатальной заболеваемости и других осложнений беременности. Кроме того, клиницисты и семьи должны знать, что есть опубликованные сообщения о младенцах, нуждающихся в госпитализации в возрасте до 1 месяца из-за тяжелой формы COVID-19.осложнения.
Какие меры предосторожности я должен принять, чтобы присутствовать при родах от матери с COVID-19?
Наденьте халат и перчатки и используйте либо респиратор N95 и средства защиты глаз (защитные очки или лицевой щиток), либо респиратор для очистки воздуха, обеспечивающий защиту глаз. Это оборудование защищает как от аэрозолей материнского вируса, так и от потенциальных аэрозолей вируса новорожденного, которые могут быть реанимационные процедуры (вентиляция мешком-маской, интубация, отсасывание, подача кислорода со скоростью >2 литров в минуту [л/мин], постоянное положительное давление в дыхательных путях и/или механическая вентиляция легких).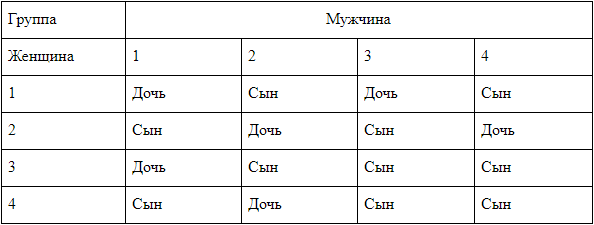 генерировать.
генерировать.
Должны ли мы продолжать отсроченное пережатие пуповины и уход кожа к коже?
Практики отсроченного пережатия пуповины и ухода кожа к коже в родильном зале должны продолжаться в соответствии с обычной практикой центра. Матери с COVID-19 должны носить маску, держа на руках ребенка.
Может ли мать и здоровые новорожденные жить в комнате?
Да. Имеющиеся на сегодняшний день данные свидетельствуют о том, что риск заражения новорожденного инфекцией во время госпитализации при родах может быть снижен за счет мер предосторожности, последовательно принимаемых для защиты новорожденных от инфекционных респираторных выделений матери. За матерями и здоровыми новорожденными следует ухаживать в соответствии с обычной практикой центра, включая совместное проживание (двухместный уход). Мать, которая остро больна COVID-19может быть не в состоянии заботиться о своем ребенке безопасным способом. В этой ситуации может быть уместно временно разделить мать и новорожденного или оставить новорожденного в палате матери под присмотром неинфицированных лиц, осуществляющих уход.
В настоящее время мы рекомендуем следующее для ухода за матерями с подтвержденным или подозреваемым COVID-19 и их здоровыми новорожденными:
- Матери и новорожденные могут размещаться в комнате в соответствии с обычной практикой центра.
- Во время госпитализации при родах мать должна по возможности держаться на разумном расстоянии от своего ребенка. Когда мать оказывает практический уход за новорожденным, она должна носить маску и выполнять гигиену рук.
- Если во время госпитализации при рождении присутствуют неинфицированные партнеры или другие члены семьи, они должны использовать маски и соблюдать гигиену рук при оказании непосредственного ухода за младенцем.
- Медицинские работники должны использовать халаты, перчатки, респираторы N95 и средства защиты глаз (или респираторы с очисткой воздуха) при уходе за здоровыми младенцами, когда эта помощь оказывается в той же комнате, что и мать с COVID-19. Медицинские работники могут постоянно использовать респираторы N95 при уходе за здоровыми детьми, подверженными риску заражения SARS-CoV-2.

Можно ли кормить ребенка грудью?
Да. AAP решительно поддерживает грудное вскармливание как лучший выбор для вскармливания младенцев. Несколько опубликованных исследований обнаружили нуклеиновую кислоту SARS-CoV-2 в грудном молоке. Однако в настоящее время жизнеспособный инфекционный вирус не обнаружен в грудном молоке. Одно исследование показало, что методы пастеризации (например, используемые для приготовления донорского молока) инактивируют SARS-CoV-2. Антитела IgA и IgG были обнаружены в грудном молоке как после инфицирования матери, так и после вакцинации матери против SARS-CoV-2. Учитывая эти данные, прямое грудное вскармливание поощряется в настоящее время.
- Инфицированным матерям следует соблюдать гигиену рук перед кормлением грудью и носить маску во время грудного вскармливания.
- Если инфицированная мать решает не кормить грудью своего новорожденного, она может сцеживать грудное молоко после надлежащей гигиены рук, и его могут кормить младенца другие неинфицированные лица, осуществляющие уход.
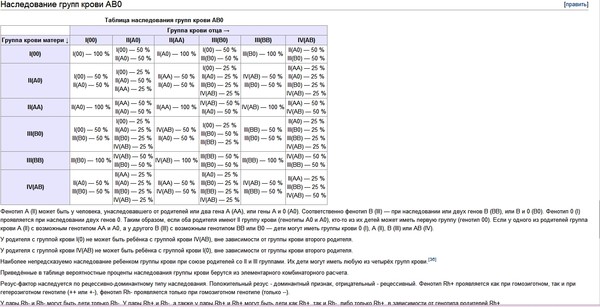
- Матери младенцев в отделении интенсивной терапии новорожденных могут сцеживать грудное молоко для своих детей в любое время, когда их инфекционный статус запрещает их пребывание в отделении интенсивной терапии. Центры должны принимать меры для получения этого молока от матерей до тех пор, пока они не смогут поступить в отделение интенсивной терапии новорожденных.
Что делать, если ребенку требуется интенсивная терапия?
Младенцы, нуждающиеся в неонатальной интенсивной терапии и респираторной поддержке, должны быть помещены в отдельную палату с потенциальным отрицательным комнатным давлением (или в другую систему фильтрации воздуха). Если такой тип комнаты недоступен или если несколько младенцев, подвергшихся воздействию COVID-19, должны быть объединены, между младенцами должно быть не менее 6 футов и/или они должны быть помещены в изолеты с регулируемой температурой воздуха. Isolette Care не обеспечивает такой же защиты от окружающей среды, как использование отрицательного давления или фильтрации воздуха, но может обеспечить дополнительный барьер против передачи капель.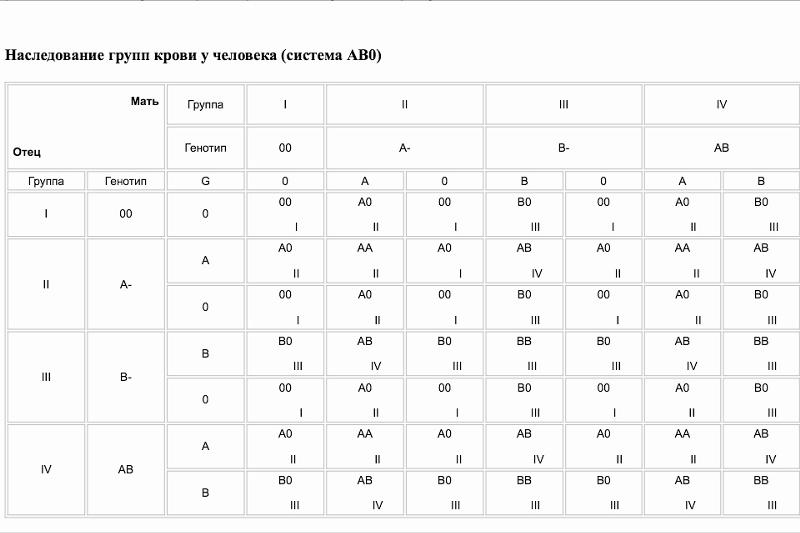 Наденьте халат и перчатки и используйте либо N95 респиратор и средства защиты глаз (или респиратор для очистки воздуха) для ухода за младенцами, которым требуется дополнительный кислород со скоростью >2 л/мин, постоянное положительное давление в дыхательных путях или искусственная вентиляция легких.
Наденьте халат и перчатки и используйте либо N95 респиратор и средства защиты глаз (или респиратор для очистки воздуха) для ухода за младенцами, которым требуется дополнительный кислород со скоростью >2 л/мин, постоянное положительное давление в дыхательных путях или искусственная вентиляция легких.
Для новорожденных, которые были разлучены с инфицированной матерью вскоре после рождения и госпитализированы непосредственно в отделение интенсивной терапии новорожденных, меры инфекционного контроля, соответствующие требуемой респираторной помощи младенцу, должны использоваться до тех пор, пока у младенца не будет отрицательных результатов теста в течение первых 72 часов жизни. . Это тестирование устраняет риск того, что младенец заразился вирусом путем вертикальной передачи.
Для новорожденных, которые были помещены в одну комнату с инфицированной, предположительно или заведомо заразной матерью, которым впоследствии требуется госпитализация в отделение интенсивной терапии новорожденных, меры инфекционного контроля, соответствующие требуемой респираторной помощи младенцу, следует применять до тех пор, пока не пройдет 10 дней с момента родов.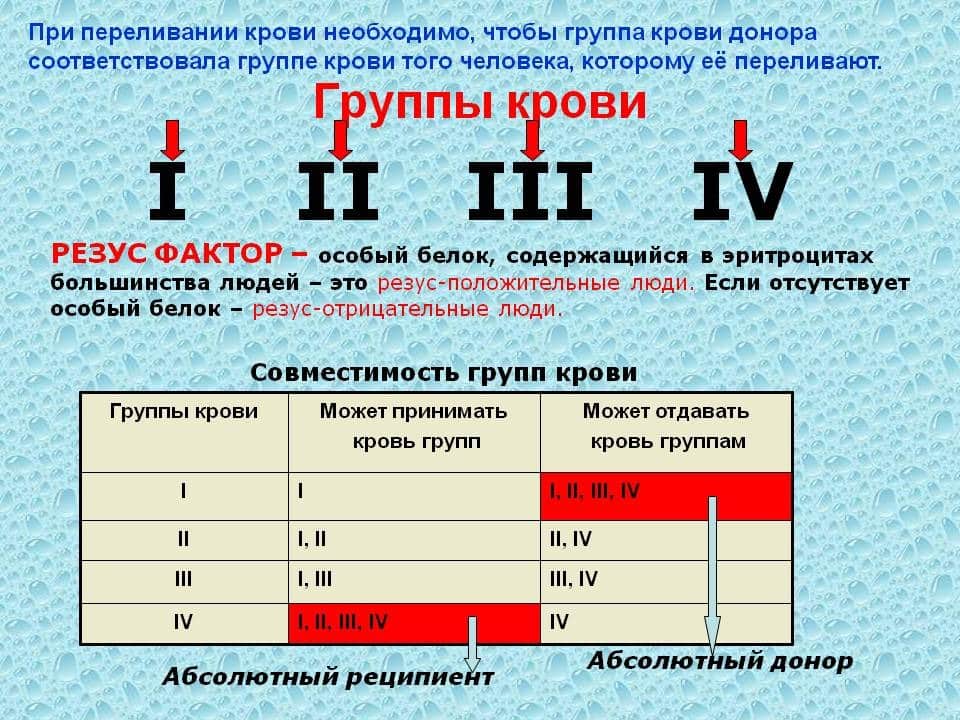 последний контакт матери и ребенка. Центры могут определять тестирование на основе своих местных ресурсов; однако рекомендуется тестирование при поступлении в отделение интенсивной терапии и через 5–7 дней после последнего контакта с матерью. Это тестирование определит, заразился ли младенец вирусом путем горизонтальной передачи.
последний контакт матери и ребенка. Центры могут определять тестирование на основе своих местных ресурсов; однако рекомендуется тестирование при поступлении в отделение интенсивной терапии и через 5–7 дней после последнего контакта с матерью. Это тестирование определит, заразился ли младенец вирусом путем горизонтальной передачи.
Должен ли я хорошо проверять новорожденных, чтобы определить, инфицированы ли они SARS-CoV-2?
Если есть возможности для тестирования, хорошо тестированные новорожденные облегчат планирование ухода после выписки из больницы; определит необходимость постоянных мер предосторожности и использования средств индивидуальной защиты при уходе за госпитализированными младенцами; и будет продолжать вносить свой вклад в наше понимание передачи вируса и болезней новорожденных.
- Возьмите один мазок из носоглотки и сдайте на однократное исследование. Особенности тестирования будут зависеть от требований местных платформ тестирования.
- Здоровые новорожденные должны быть проверены по крайней мере один раз перед выпиской из больницы.
 Тест следует проводить как можно ближе к моменту выписки, чтобы обеспечить наиболее точное руководство для семьи. Тем не менее, чтобы упростить использование мер предосторожности и защитного оборудования, центры могут выбрать первое тестирование в возрасте примерно 24 часов, а затем повторно в возрасте примерно 48 часов. У некоторых младенцев с отрицательным тестом через 24 часа тест может быть положительным позже, особенно при совместном проживании с заразной матерью.
Тест следует проводить как можно ближе к моменту выписки, чтобы обеспечить наиболее точное руководство для семьи. Тем не менее, чтобы упростить использование мер предосторожности и защитного оборудования, центры могут выбрать первое тестирование в возрасте примерно 24 часов, а затем повторно в возрасте примерно 48 часов. У некоторых младенцев с отрицательным тестом через 24 часа тест может быть положительным позже, особенно при совместном проживании с заразной матерью. - В отношении младенцев, находящихся в отделении интенсивной терапии новорожденных, которые дали положительный результат при первоначальном тестировании, рассмотрите возможность последующего тестирования с интервалом от 48 до 72 часов, пока не будут получены 2 последовательных отрицательных теста, подтверждающих, что младенец избавился от вируса из слизистых оболочек. места. В большинстве случаев в этом нет необходимости для младенцев, выписанных домой.
- Для младенцев, которым требуется постоянное стационарное лечение, лица, осуществляющие уход, должны продолжать использовать соответствующие средства индивидуальной защиты до выписки или до тех пор, пока у младенца не будут получены два последовательных отрицательных теста с интервалом ≥24 часов.
 Этот строгий подход, основанный на тесте ПЦР, может быть оптимальным для больных и недоношенных новорожденных, поскольку продолжительность выделения инфекционного вируса для таких детей не установлена.
Этот строгий подход, основанный на тесте ПЦР, может быть оптимальным для больных и недоношенных новорожденных, поскольку продолжительность выделения инфекционного вируса для таких детей не установлена.
Что делать, когда младенец готов к выписке из больницы?
Выписывайте новорожденных на основании обычных критериев вашего центра. Нет особой пользы для младенцев, рожденных от матерей с COVID-19, в результате выписки раньше, чем обычно в центре.
Если тест младенца на SARS-CoV-2 положительный , но у младенца нет признаков COVID-19, запланируйте частое амбулаторное наблюдение (по телефону, телемедицине или в офисе) в течение 14 дней после рождения. В течение этого периода примите меры предосторожности для предотвращения передачи инфекции от младенца лицам, осуществляющим уход, используя маски, перчатки (при наличии) и гигиену рук в домашних условиях, а также медицинским персоналом в амбулаторной практике.
В большинстве случаев тесты младенцев на SARS-CoV-2 будут отрицательными, и младенцы будут выписаны в семьи, в которых другие опекуны подвергались риску инфицирования SARS-CoV-2 и могли заразиться им. Необходимо приложить все усилия для обучения всех лиц, осуществляющих уход за младенцем, по вопросам профилактики инфекций, которое включает не только письменное обучение, но и устное обучение лично, по телефону или виртуально. При необходимости следует пользоваться услугами переводчика. Несмотря на трудности в домашних условиях, мать должна использовать маску и соблюдать гигиену рук при непосредственном уходе за младенцем до тех пор, пока:
Необходимо приложить все усилия для обучения всех лиц, осуществляющих уход за младенцем, по вопросам профилактики инфекций, которое включает не только письменное обучение, но и устное обучение лично, по телефону или виртуально. При необходимости следует пользоваться услугами переводчика. Несмотря на трудности в домашних условиях, мать должна использовать маску и соблюдать гигиену рук при непосредственном уходе за младенцем до тех пор, пока:
- у нее нет лихорадки в течение 24 часов без приема жаропонижающих средств; с момента появления первых симптомов прошло не менее 10 дней; симптомы улучшились; и
- в случае бессимптомных беременных, выявленных только с помощью акушерских скрининговых тестов, с момента положительного теста прошло не менее 10 дней.
Другие лица, осуществляющие уход в домашних условиях, должны использовать маски и соблюдать гигиену рук до и после контакта с младенцем, пока их состояние не будет решено.
Если младенца нельзя протестировать, тогда лечите младенца, как если бы он был инфицирован вирусом, в течение 10-дневного периода наблюдения.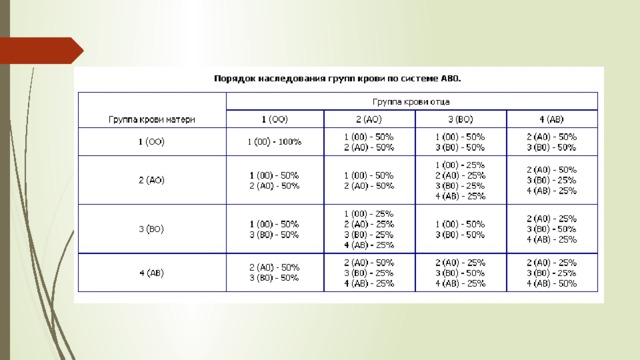 Матери по-прежнему следует соблюдать меры предосторожности до тех пор, пока она не будет соответствовать указанным выше критериям неинфекционности.
Матери по-прежнему следует соблюдать меры предосторожности до тех пор, пока она не будет соответствовать указанным выше критериям неинфекционности.
Когда я могу позволить матери и ее партнеру посетить своего новорожденного, если младенец находится в отделении интенсивной терапии новорожденных?
Во время пандемии COVID-19 в большинстве отделений интенсивной терапии должным образом ограничено присутствие родителей и посещение других лиц. Такие ограничения сводят к минимуму вероятность того, что уязвимые младенцы в ОИТН заразятся от посетителя с бессимптомным или симптоматическим COVID-19.. Кроме того, такие политики защищают здоровье и целостность специализированного персонала отделений интенсивной терапии.
На данном этапе пандемии многие люди вакцинированы, но варианты SARS-CoV-2 продолжают циркулировать и заражать как привитых, так и непривитых людей. Родители и лица, осуществляющие уход за младенцами в отделениях интенсивной терапии, сталкиваются с 3 распространенными сценариями: беременные женщины с положительным результатом на COVID-19 при обычном акушерском обследовании, но не имеющие симптомов; матери и партнеры, у которых положительный результат теста на COVID-19 после симптомов или близкого контакта с другим человеком с COVID-19; а также матери и партнеры, подвергшиеся близкому контакту с COVID-19. На каждый сценарий дополнительно влияет статус вакцинации. В приведенном ниже руководстве «современный» определяется как лицо, получившее все рекомендуемые дозы вакцины против COVID-19, и с момента последней дозы прошло 2 недели.
На каждый сценарий дополнительно влияет статус вакцинации. В приведенном ниже руководстве «современный» определяется как лицо, получившее все рекомендуемые дозы вакцины против COVID-19, и с момента последней дозы прошло 2 недели.
- Беременные с положительным результатом теста на COVID-19 при обычном акушерском обследовании, но не имеющие симптомов. В этих случаях начало инфекции неизвестно. Тестирование на основе ПЦР может обнаружить вирусную нуклеиновую кислоту, когда испытуемый больше не заразен. При отсутствии симптомов или известного воздействия, те, у кого положительный результат теста на рутинном акушерском скрининге и у которых установлена последняя вакцинация против COVID-19, должны быть исключены из отделения интенсивной терапии на 5 дней после положительного результата теста (вход на 6-й день) , пока они остаются бессимптомными. Они должны носить маску еще 5 дней после положительного теста. Невакцинированные люди должны быть исключены из отделения интенсивной терапии на 10 дней с момента положительного результата теста (поступить на 11-й день).

- Матери и партнеры с положительным тестом на COVID-19после симптомов или близкого контакта с инфицированным человеком. Независимо от статуса вакцинации эти люди не должны посещать новорожденных в отделениях интенсивной терапии, если они могут передавать SARS-CoV-2. Иммунокомпетентных людей можно считать незаразными, если (а) нет лихорадки в течение 24 часов без применения жаропонижающих средств, (б) с момента появления первых симптомов прошло не менее 10 дней, и (в) симптомы улучшились. Люди, которые тяжело или критически больны COVID-19, не должны поступать в отделение интенсивной терапии, пока не пройдет не менее 20 дней с момента появления первых симптомов или первого положительного теста. Людям с тяжелым иммунодефицитом и инфицированным SARS-CoV-2 мы рекомендуем проконсультироваться с местными специалистами по инфекционным заболеваниям для ведения конкретного случая.
- Матери и партнеры, имевшие тесный контакт с другим человеком с COVID-19.
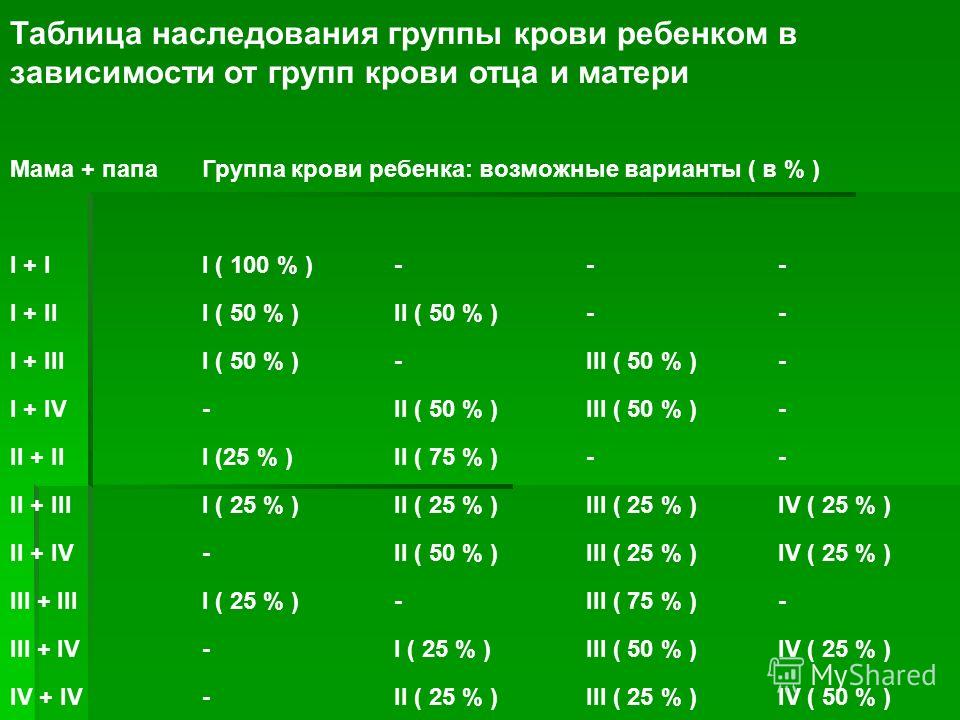
Бессимптомные люди , получившие новейшие вакцины против COVID-19 , но имеющие тесный контакт с COVID-19, должны быть исключены из отделения интенсивной терапии , а не , если у них нет симптомов. Такие люди должны носить маску в течение 10 полных дней после последнего тесного контакта и пройти тестирование на SARS-CoV-2 не менее чем через 5 дней после последнего тесного контакта. Если у таких людей появляются симптомы, характерные для инфекции COVID-19, им следует пройти тестирование как можно скорее и не поступать в отделение интенсивной терапии до выяснения их статуса. Мамы и партнеры , которые не вакцинированы против COVID-19, которые затем имели тесный контакт с COVID-19, должны быть исключены из отделения интенсивной терапии на 10 дней с момента их последнего контакта. Такие люди должны пройти тестирование на SARS-CoV-2 не менее чем через 5 дней после последнего тесного контакта или при появлении симптомов.
Поскольку выздоровевшие пациенты с COVID-19 могут иметь очень длительные (от нескольких недель до месяцев) положительные тесты на нуклеиновые кислоты без доказательств того, что такие люди остаются заразными, центры не должны требовать от инфицированных родителей отрицательного результата ПЦР-тестирования перед поступлением в отделение интенсивной терапии.
Есть ли преимущества в ранней выписке из больницы для младенцев, рожденных от матерей с отрицательным статусом COVID?
Нет. Более ранняя выписка по сравнению с обычной практикой центра с целью снижения риска заражения COVID-19 не дает никаких преимуществ для новорожденного или семьи. Более ранняя выписка может стать дополнительным бременем для семей по доступу и для амбулаторных педиатрических отделений по обеспечению рекомендуемого ухода за новорожденными, скринингов и амбулаторного наблюдения. Личные визиты после выписки являются предпочтительным способом обеспечения своевременного скрининга новорожденных, тестирования на билирубин кормления и оценки веса.
- Руководство по скринингу новорожденных во время COVID-19
- Руководство по грудному вскармливанию после выписки из больницы для матерей или младенцев с подозрением или подтвержденной инфекцией SARS-Co V-2
- Правила присутствия семьи в педиатрических стационарах во время пандемии COVID-19
- Руководство по тестированию на COVID-19
Оценка практики совместного проживания новорожденных, рожденных от матерей с тяжелым острым респираторным синдромом, инфицированным коронавирусом 2, в Италии | Глобальное здоровье | ДЖАМА Педиатрия
Первоначальное расследование
7 декабря 2020 г.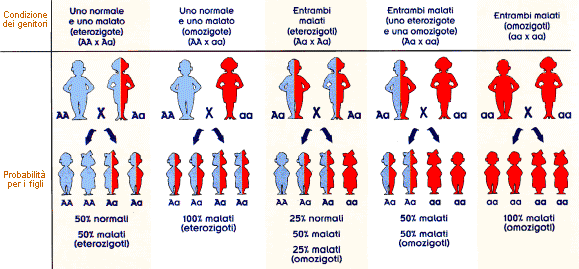
Андреа Ронки, MD 1 ; Карло Пьетрасанта, MD 1,2 ; Маурицио Дзаваттони, MD 3 ; и другие Мартина Саруджа, MD 4 ; Федерико Шена, MD 1 ; Мария Тереза Синелли, MD 5 ; Массимо Агости, MD 6,7 ; Хриссула Циалла, MD 8 ; Фелиция Филомена Варсалоне, MD 9 ; Леа Теста, MD 1 ; Клаудия Баллерини, врач 1 ; Стефания Феррари, MD 4 ; Джованна Мангили, MD 4 ; Мария Луиза Вентура, MD 5 ; Симона Перничаро, MD 6 ; Елена Спада, доктор философии 1 ; Джованна Лунги, MD 10 ; Антонио Пиралла, доктор философии 3 ; Фаусто Бальданти, MD 3,11 ; Фабио Моска, MD 1,2 ; Лоренца Пуни, MD 1
Принадлежность автора Информация о статье
1 Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico, неонатология и отделение интенсивной терапии, Милан, Италия
2 Миланский университет, кафедра клинических наук и общественного здравоохранения, Милан, Италия
3 Fondazione IRCCS Policlinico San Matteo, отделение микробиологии и вирусологии, отделение молекулярной вирусологии, Павия, Италия
4 ASST Папа Джованни XXIII, Отделение неонатологии и интенсивной терапии, Бергамо, Италия
5 Fondazione MBBM, больница S.
 Gerardo, отделение неонатологии и интенсивной терапии, Монца, Италия
Gerardo, отделение неонатологии и интенсивной терапии, Монца, Италия6 Больница Дель Понте, отделение неонатологии и интенсивной терапии, Варезе, Италия
7 Университет Инсубрии, кафедра педиатрии, Варезе, Италия
8 Fondazione IRCCS Policlinico San Matteo, отделение неонатологии и интенсивной терапии, Павия, Италия
9 Больница Болоньини, Отделение неонатологии и интенсивной терапии, Сериате, Италия
10 Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico, Отделение микробиологии и вирусологии, Милан, Италия
11 Университет Павии.
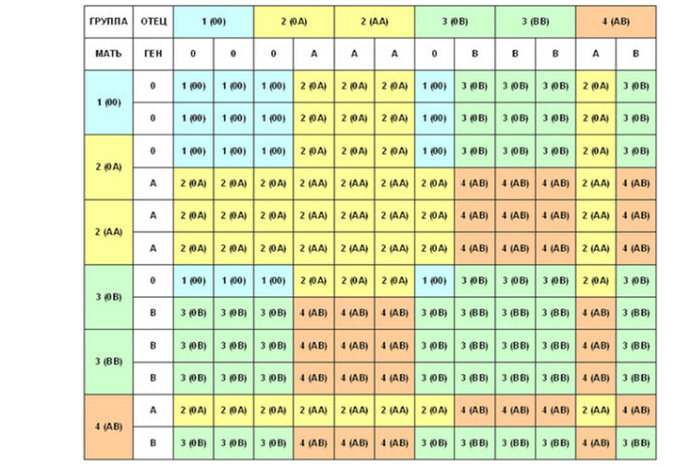 Отделение клинических, хирургических, диагностических и педиатрических наук, Павия, Италия
Отделение клинических, хирургических, диагностических и педиатрических наук, Павия, Италия
JAMA Педиатр. 2021;175(3):260-266. doi:10.1001/jamapediatrics.2020.5086
Ключевые моменты
Вопрос Безопасны ли совместное проживание и грудное вскармливание для новорожденных, рожденных от матерей, инфицированных коронавирусом тяжелого острого респираторного синдрома 2 (SARS-CoV-2)?
Находки В этом многоцентровом когортном исследовании 62 новорожденных, рожденных от 61 матери с инфекцией SARS-CoV-2, были помещены в палаты с соответствующими мерами предосторожности; ни один новорожденный не дал положительного результата на SARS-CoV-2 при мазке из носоглотки при рождении, и 95% из них находились на грудном вскармливании. Все новорожденные наблюдались до возраста 3 недель; только у 1 новорожденного была диагностирована инфекция SARS-CoV-2 во время последующего наблюдения.
Значение Результаты этого исследования показывают, что передача SARS-CoV-2 от матери к ребенку во время совместного проживания происходит редко, при условии, что принимаются адекватные меры предосторожности при воздушно-капельном и контактном воздействии.
Абстрактный
Важность Ведение пар мать-младенец во время продолжающейся пандемии тяжелого острого респираторного синдрома коронавируса 2 (SARS-CoV-2) представляет собой серьезную проблему для неонатологов. Текущие рекомендации предлагают матерям с инфекцией SARS-CoV-2 либо разделять пары, либо поощрять защищенное совместное проживание с соблюдением соответствующих мер предосторожности. Нет данных о риске передачи SARS-CoV-2 от матери ребенку во время совместного проживания.
Цель Оценить риск постнатальной передачи SARS-CoV-2 от инфицированных матерей их новорожденным после совместного проживания и грудного вскармливания.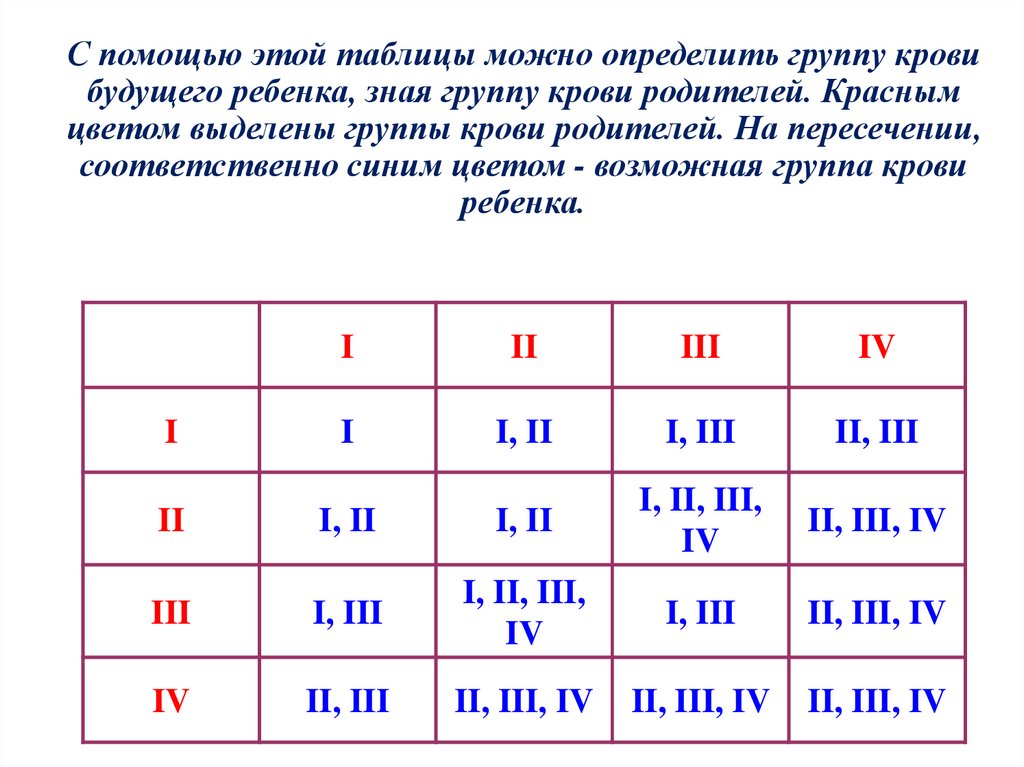
Дизайн, настройка и участники Было проведено проспективное многоцентровое исследование с участием пар мать-младенец с 19 марта по 2 мая 2020 г. с последующим наблюдением в течение 20 дней жизни (диапазон 18–22 дня). Исследование проводилось в 6 родильных домах с коронавирусом 2019 года в Ломбардии, Северная Италия. В число участников вошли 62 новорожденных, рожденных от 61 матери с инфекцией SARS-CoV-2, которые имели право на совместное проживание на основании клинического состояния матери, и младенцы, чьи мазки из носоглотки при рождении были отрицательными.
Воздействие Матерям с инфекцией SARS-CoV-2 было рекомендовано практиковать совместное проживание и грудное вскармливание в соответствии со стандартизированным протоколом, чтобы свести к минимуму риск передачи вируса.
Основные результаты и меры Клинические характеристики и полимеразная цепная реакция с обратной транскриптазой в реальном времени на SARS-CoV-2 в неонатальных мазках из носоглотки на 0, 7 и 20 дни жизни.
Результаты Из 62 обследованных новорожденных (25 мальчиков), рожденных от 61 матери (медиана возраста 32 года, межквартильный размах 28–36 лет), только 1 младенец (1,6%; 95% ДИ, 0%-8,7%) была диагностирована инфекция SARS-CoV-2 при послеродовом осмотре. В этом случае стационарное пребывание было прервано на 5-е сутки жизни в связи с резким ухудшением клинического состояния матери. Новорожденный стал положительным на вирус на 7-й день жизни и у него развилась транзиторная легкая одышка. Девяносто пять процентов зарегистрированных новорожденных находились на грудном вскармливании.
Выводы и актуальность Результаты этого когортного исследования предоставляют основанную на фактических данных информацию о ведении пар мать-младенец в случае материнской инфекции SARS-CoV-2, предполагая, что совместное проживание и грудное вскармливание могут практиковаться у женщин, которые в состоянии заботиться о своих младенцах.
Введение
Новый β-коронавирус, названный коронавирусом тяжелого острого респираторного синдрома 2 (SARS-CoV-2), быстро распространился по миру с конца декабря 2019 года и был идентифицирован как возбудитель коронавирусной болезни 2019 (COVID-19). 1 COVID-19 представляет собой третью крупномасштабную вспышку, вызванную коронавирусом менее чем за 20 лет, после эпидемии коронавируса тяжелого острого респираторного синдрома в 2003 г. и эпидемии коронавируса ближневосточного респираторного синдрома в 2012 г. 2 11 марта 2020 года COVID-19 был официально объявлен пандемией. Италия была одной из первых стран, пострадавших от пандемии после Китая, а регион Ломбардия в Италии был наиболее пострадавшей территорией: на 14 июля 2020 г. было зарегистрировано 95 173 случая заболевания и 16 760 случаев смерти.
1 COVID-19 представляет собой третью крупномасштабную вспышку, вызванную коронавирусом менее чем за 20 лет, после эпидемии коронавируса тяжелого острого респираторного синдрома в 2003 г. и эпидемии коронавируса ближневосточного респираторного синдрома в 2012 г. 2 11 марта 2020 года COVID-19 был официально объявлен пандемией. Италия была одной из первых стран, пострадавших от пандемии после Китая, а регион Ломбардия в Италии был наиболее пострадавшей территорией: на 14 июля 2020 г. было зарегистрировано 95 173 случая заболевания и 16 760 случаев смерти.
Серьезная проблема для акушеров и неонатологи во время пандемии SARS-CoV-2 занимались ведением пар мать-младенец, потому что на момент написания не была полностью исключена ни преперинатальная, ни постнатальная передача инфекции от матери к ребенку. 3 -11 В постнатальном периоде респираторные выделения и слюна представляют серьезную опасность для возможной передачи вируса от инфицированных матерей их младенцам, поскольку они представляют собой основные средства передачи атипичной пневмонии от человека к человеку. -КоВ-2. 1 Однако имеющиеся в настоящее время данные не решают эту проблему. 3 ,11 -16
-КоВ-2. 1 Однако имеющиеся в настоящее время данные не решают эту проблему. 3 ,11 -16
Основываясь на этих скудных данных, научные организации и эксперты разработали рекомендации и согласованные заявления по ведению пар мать-младенец в послеродовом периоде, причем заявления частично отличаются от каждого Другой. Некоторые отмечают важность совместного проживания даже в случае матери, у которой подтверждена инфекция SARS-CoV-2, при условии соблюдения соответствующих мер предосторожности при воздушно-капельном и контактном воздействии. 17 -21 Другие, наоборот, не поощряли эту практику. 22 -24 Что касается грудного вскармливания, то большинство научных организаций поощряют его, а некоторые из них подчеркивают предполагаемую более высокую безопасность сцеженного грудного молока до тех пор, пока мать не станет заразной. 20 ,22 ,23 Предыдущие данные о других респираторных вирусах, таких как вирус гриппа, показали, что совместное проживание и грудное вскармливание безопасны и не связаны с передачей инфекции от матери ребенку, если были приняты соответствующие меры предосторожности.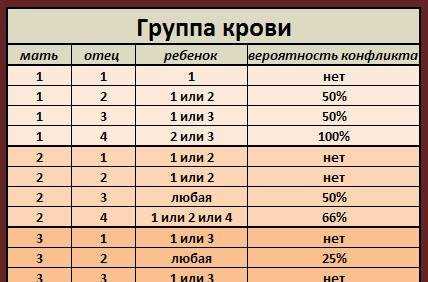 25
25
Целью этого проспективного когортного многоцентрового исследования была оценка безопасности практики совместного проживания во время пандемии SARS-CoV-2, то есть риска постнатальной передачи SARS-CoV-2 от инфицированных матерей своим новорожденным, следуя этой практике, которая сегодня считается лучшей, способствующей установлению отношений между матерью и ребенком.
Методы
Исследуемая популяция
Это проспективное многоцентровое исследование, проведенное в 6 родильных домах COVID-19, расположенных в Ломбардии, Северная Италия, в период с 19 марта по 2 мая 2020 года. Протокол исследования был одобрен Комитетом по этике промоутерского центра (Comitato Etico). Milano Area B–Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico Milano) и участвующих центров. От родителей новорожденных было получено письменное информированное согласие на включение в исследование, и все процедуры проводились в соответствии с Хельсинкской декларацией.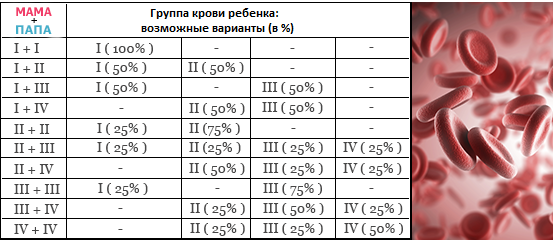 26 Это исследование проводилось в соответствии с Руководством по отчетности об обсервационных исследованиях в эпидемиологии (STROBE) для когортных исследований. 27
26 Это исследование проводилось в соответствии с Руководством по отчетности об обсервационных исследованиях в эпидемиологии (STROBE) для когортных исследований. 27
Все врожденные новорожденные, как доношенные, так и поздние недоношенные, рожденные от матерей, инфицированных SARS-CoV-2 и подходящие для совместного проживания на основании клинического состояния матери и ребенка, были последовательно включены в исследование . Критериями исключения были положительный результат мазка из носоглотки новорожденного на SARS-CoV-2 с помощью тестирования полимеразной цепной реакции (ПЦР) на 1-й день жизни или отсутствие согласия родителей. Ни о каких пациентах или данных, описанных здесь, ранее не сообщалось ни в одной публикации.
Доношенные новорожденные определялись как родившиеся в гестационном возрасте (ГВ) от 37 до 42 недель; поздними недоношенными считались новорожденные, рожденные в гестационный возраст между 34 и 37 неделями. Матери были определены как инфицированные SARS-CoV-2, когда они дали положительный результат на вирус с помощью ПЦР на мазке из носоглотки, проведенном за 14 дней до родов и в первые дни после родов до выписки из больницы. Согласно определению Центров по контролю и профилактике заболеваний, матери, проходящие диагностическую оценку во время родов, были признаны лицами, находящимися под следствием в ожидании результата. 28 Матери считались подходящими для совместного проживания при следующих условиях: отсутствие потребности в респираторной поддержке или дополнительном кислороде, температура ниже 38 °C, показатели жизнедеятельности в пределах референтных диапазонов и способность заботиться о ребенке. Новорожденные считались подходящими для помещения в одну комнату, когда они хорошо выглядели, с ГВ больше или равной 34 неделям и массой тела при рождении больше или равной 2000 г, физикальным обследованием в пределах нормы, жизненно важными показателями в пределах референтных диапазонов. , и опытный в кормлении.
Согласно определению Центров по контролю и профилактике заболеваний, матери, проходящие диагностическую оценку во время родов, были признаны лицами, находящимися под следствием в ожидании результата. 28 Матери считались подходящими для совместного проживания при следующих условиях: отсутствие потребности в респираторной поддержке или дополнительном кислороде, температура ниже 38 °C, показатели жизнедеятельности в пределах референтных диапазонов и способность заботиться о ребенке. Новорожденные считались подходящими для помещения в одну комнату, когда они хорошо выглядели, с ГВ больше или равной 34 неделям и массой тела при рождении больше или равной 2000 г, физикальным обследованием в пределах нормы, жизненно важными показателями в пределах референтных диапазонов. , и опытный в кормлении.
Дизайн исследования
До 31 марта исследованию подвергались только женщины с симптомами, указывающими на инфекцию SARS-CoV-2, за 2 недели до родов или с упомянутым тесным контактом с вероятным или подтвержденным случаем COVID-19 в течение того же периода времени. По состоянию на 1 апреля все роженицы были проверены на SARS-CoV-2 на основании регионального постановления. В родильном зале женщинам и новорожденным помогала многопрофильная бригада, надев средства индивидуальной защиты: халат, двойные перчатки, N9.5 респираторная маска с защитой для глаз, а также защитная маска или защитные очки.
По состоянию на 1 апреля все роженицы были проверены на SARS-CoV-2 на основании регионального постановления. В родильном зале женщинам и новорожденным помогала многопрофильная бригада, надев средства индивидуальной защиты: халат, двойные перчатки, N9.5 респираторная маска с защитой для глаз, а также защитная маска или защитные очки.
Когда пары мать-младенец имели право на совместное проживание, матерей поощряли практиковать защищенное совместное проживание, определяемое как совместное проживание, которому предшествует образовательная программа, и грудное вскармливание. Матерей и младенцев госпитализировали в специальные зоны для больных COVID-19. На основании временных указаний Итальянского общества неонатологии, 17 , матерям был предоставлен официальный документ, касающийся правил защищенного совместного проживания, особенно в отношении мытья рук, хирургической маски для лица, надеваемой во время грудного вскармливания или при уходе за младенцем, и других физических дистанцирование (2 м) от младенца (eПриложение 1 в Приложении). Матери не носили ни перчаток, ни халатов, ни защитных очков. Они могли сцеживать грудное молоко. Для младенцев, которых кормят сцеженным молоком или молочными смесями, рекомендуется строгое соблюдение правил стерилизации. Посещения матери и младенца, включая посещения отца, не разрешались на время их пребывания в больнице.
Матери не носили ни перчаток, ни халатов, ни защитных очков. Они могли сцеживать грудное молоко. Для младенцев, которых кормят сцеженным молоком или молочными смесями, рекомендуется строгое соблюдение правил стерилизации. Посещения матери и младенца, включая посещения отца, не разрешались на время их пребывания в больнице.
Новорожденные были протестированы на SARS-CoV-2 методом ПЦР на мазке из носоглотки, взятом в течение 24 часов после рождения. Они ежедневно проходили медосмотр, а пары мать-младенец получали уход от медсестры и акушерки много раз в день. Новорожденных, которым требовалось временное отделение от матерей по материнским или неонатальным причинам, помещали в специальные палаты в отделении интенсивной терапии новорожденных (ОИТН).
Новорожденным на 7-й день жизни брали второй мазок из носоглотки и выписывали из стационара при хорошем клиническом состоянии. Перед выпиской матери получили письменные инструкции по надлежащему уходу за ребенком дома (eПриложение 2 в Приложении). Все новорожденные, включенные в исследование, прошли контрольный осмотр неонатологом на 20-й день жизни (12-16 дней после выписки) в поликлинике амбулаторного наблюдения, предназначенной для пациентов, инфицированных SARS-CoV-2, и лиц, контактировавших с ними. Параллельно новорожденным выполняли мазок из носоглотки на ПЦР SARS-CoV-2.
Все новорожденные, включенные в исследование, прошли контрольный осмотр неонатологом на 20-й день жизни (12-16 дней после выписки) в поликлинике амбулаторного наблюдения, предназначенной для пациентов, инфицированных SARS-CoV-2, и лиц, контактировавших с ними. Параллельно новорожденным выполняли мазок из носоглотки на ПЦР SARS-CoV-2.
Подготовка проб и анализ
Образцы дыхательных путей из верхних дыхательных путей собирали у новорожденных с помощью стерильного гибкого флокированного нейлонового тампона (FLOQSwabs; Copan Italia S.p.A.), который затем помещали в 3 мл универсальной транспортной среды (UTM для переноса вирусов; Copan Italia S.p.A.). Суммарные нуклеиновые кислоты (ДНК/РНК) выделяли из 200 мкл универсальной транспортной среды с использованием прибора QIAsymphony с набором QIAsymphony DSP Virus/Pathogen Midi Kit (протокол Complex 400) в соответствии с инструкциями производителя (Qiagen). Специфическая обратная транскриптаза-ПЦР в реальном времени, направленная на РНК-зависимую РНК-полимеразу и гены E, использовалась для выявления наличия SARS-CoV-2 в соответствии с рекомендациями Всемирной организации здравоохранения 9.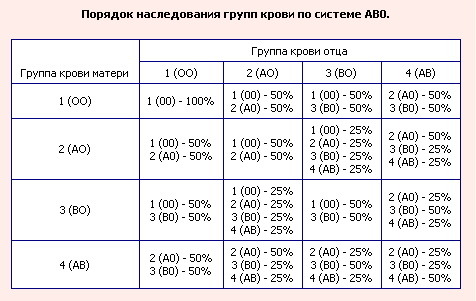 0156 29 и протокол Corman et al 30 .
0156 29 и протокол Corman et al 30 .
Сбор данных и статистический анализ
Данные матерей и новорожденных были проспективно собраны с использованием электронной базы данных. Были зарегистрированы следующие материнские переменные: возраст на момент родов, этническая принадлежность, количество предыдущих госпитализаций во время беременности, заболеваемость во время беременности, помимо инфекции SARS-CoV-2, беременность двойней, способ родов, преждевременный разрыв плодных оболочек, превышающий или равный 18. часов до рождения, дурно пахнущие околоплодные воды, время диагностики инфекции SARS-CoV-2, эпидемиологический анамнез SARS-CoV-2 в течение 14 дней после постановки диагноза, симптомы, указывающие на инфекцию SARS-CoV-2, и смерть в первые 3 недели послеродового периода. На инфекцию SARS-CoV-2 у матери указывали следующие симптомы: недомогание, лихорадка, боль в горле, ринит, гиперемия конъюнктивы, кашель, одышка, боль в груди, кровохарканье, головная боль, миалгия, диарея, тошнота/рвота и аносмия/агевзия.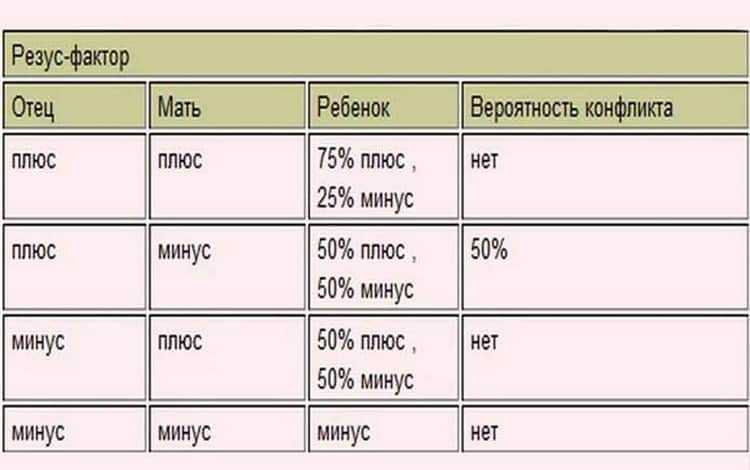 . Эти симптомы регистрировались во время диагностики инфекции и во время родов, а также ежедневно на протяжении всего пребывания в больнице.
. Эти симптомы регистрировались во время диагностики инфекции и во время родов, а также ежедневно на протяжении всего пребывания в больнице.
Кроме того, регистрировались следующие неонатальные данные: пол, ГВ, масса тела при рождении, двойня, оценка по шкале Апгар на 1-й и 5-й минутах жизни, потребность в реанимации при рождении (как минимум ИВЛ с маской), результаты ПЦР на SARS-CoV-2 на мазок из носоглотки в зависимости от сроков исследования, любых симптомов, развившихся во время госпитализации или дома до последнего визита, вида вскармливания, продолжительности пребывания и летального исхода. Также было зафиксировано возможное временное отделение новорожденного от матери во время пребывания в больнице по материнским или неонатальным причинам.
Анализ данных выполнен с использованием SAS версии 9.4 (SAS Institute Inc). Категориальные переменные были суммированы как частоты (в процентах), непрерывные переменные как среднее (SD) или медиана (межквартильный размах) в соответствии с их распределением. Масса тела при рождении, длина тела и окружность головы были выражены в z баллов с использованием диаграмм роста для непервенцев в качестве эталона. 31
Масса тела при рождении, длина тела и окружность головы были выражены в z баллов с использованием диаграмм роста для непервенцев в качестве эталона. 31
Полученные результаты
В течение периода исследования в общей сложности 62 новорожденных (1 пара близнецов, 25 мальчиков), рожденных от 61 матери (средний возраст 32 года, межквартильный диапазон 28–36 лет), инфицированных SARS-CoV-2 и подходящих для проживания -в были зачислены в участвующих центрах. Ни один из младенцев не был исключен из исследования из-за положительного мазка из носоглотки на SARS-CoV-2 на 1-й день жизни.
Демографические и клинические характеристики матерей представлены в таблице 1. Сорок шесть из 61 женщины (75%) рожали естественным путем. Инфекция SARS-CoV-2 была диагностирована у 44 женщин (72%) до родов, 14 женщин (23%) находились под наблюдением при родах, а у 3 женщин (5%), включая женщину с двойней, диагноз был диагностирован в период между 2 и 5 дней после родов из-за появления симптомов, указывающих на материнскую инфекцию SARS-CoV-2.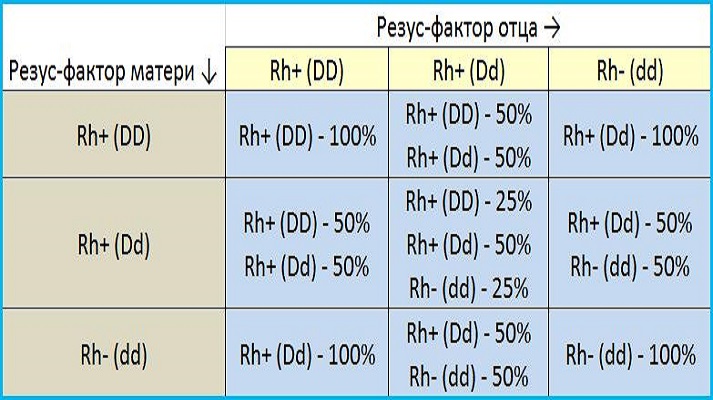 В целом среднее время от родов до постановки диагноза составило -1 день (межквартильный диапазон от -3 до 0 дней). Среди женщин с положительным результатом на SARS-CoV-2 34 женщины (55%) не имели симптомов на момент постановки диагноза, а 43 женщины (70%) не имели симптомов на момент родов. Наиболее частые материнские симптомы представлены в таблице 2. На 5-й день после родов, во время пребывания в палате и грудного вскармливания, у одной матери произошло серьезное ухудшение ее клинического состояния от начальных симптомов изолированного легкого кашля до двусторонней пневмонии и тромбоэмболии легочной артерии. требуется госпитализация в реанимационное отделение и искусственная вентиляция легких в течение 14 дней. Нахождение в палате было прервано, и новорожденный был изолирован в отделении интенсивной терапии. Ни одна из матерей не умерла за период исследования.
В целом среднее время от родов до постановки диагноза составило -1 день (межквартильный диапазон от -3 до 0 дней). Среди женщин с положительным результатом на SARS-CoV-2 34 женщины (55%) не имели симптомов на момент постановки диагноза, а 43 женщины (70%) не имели симптомов на момент родов. Наиболее частые материнские симптомы представлены в таблице 2. На 5-й день после родов, во время пребывания в палате и грудного вскармливания, у одной матери произошло серьезное ухудшение ее клинического состояния от начальных симптомов изолированного легкого кашля до двусторонней пневмонии и тромбоэмболии легочной артерии. требуется госпитализация в реанимационное отделение и искусственная вентиляция легких в течение 14 дней. Нахождение в палате было прервано, и новорожденный был изолирован в отделении интенсивной терапии. Ни одна из матерей не умерла за период исследования.
Из 62 новорожденных, включенных в исследование, 56 младенцев (90%) родились в срок, а 6 младенцев (10%) были поздними недоношенными. Характеристики новорожденных представлены в таблице 3. Медиана гестационного возраста составила 39 недель (диапазон 35-41 неделя), средняя (SD) масса тела при рождении составила 3197 (404) г, 25 младенцев (40%) были мальчиками и 37 младенцев 60%) были женщины. Оценка по шкале Апгар на 5-й минуте составила 10 (диапазон 8-10), и только 1 новорожденный нуждался в реанимации при рождении (вентиляция через маску) в родильном зале. Большинство младенцев (59 из 62 [95%]) получали грудное молоко. Из них 45 детей (76%) находились на исключительно грудном вскармливании, 1 ребенок (2%) находился на грудном вскармливании и одновременно получал сцеженное грудное молоко, а 13 детей (22%) находились на грудном вскармливании и получали молочную смесь.
Характеристики новорожденных представлены в таблице 3. Медиана гестационного возраста составила 39 недель (диапазон 35-41 неделя), средняя (SD) масса тела при рождении составила 3197 (404) г, 25 младенцев (40%) были мальчиками и 37 младенцев 60%) были женщины. Оценка по шкале Апгар на 5-й минуте составила 10 (диапазон 8-10), и только 1 новорожденный нуждался в реанимации при рождении (вентиляция через маску) в родильном зале. Большинство младенцев (59 из 62 [95%]) получали грудное молоко. Из них 45 детей (76%) находились на исключительно грудном вскармливании, 1 ребенок (2%) находился на грудном вскармливании и одновременно получал сцеженное грудное молоко, а 13 детей (22%) находились на грудном вскармливании и получали молочную смесь.
Среди 62 новорожденных только у 1 ребенка (1,6%; 95% ДИ, 0–8,7%) была диагностирована инфекция SARS-CoV-2 перед выпиской. Она была дочерью женщины, нуждавшейся в интенсивной терапии, родилась в 36 недель гестации с массой тела при рождении 2500 г. На 5-й день жизни ребенок был госпитализирован в отделение интенсивной терапии после прекращения пребывания в одной комнате. Ее тест мазка из носоглотки был положительным на 7-й день жизни, и у нее развилась легкая одышка, которая спонтанно разрешилась в течение нескольких дней. Младенец был выписан дома с отцом на 18-й день жизни, все еще положительный на SARS-CoV-2. Мазок из носоглотки на 30-й день наблюдения был отрицательным. Из оставшихся 61 новорожденного ни у одного не было положительного результата на SARS-CoV-2 в мазке из носоглотки перед выпиской или во время последующего визита (таблица 3). В течение периода исследования все дети оставались в хорошем клиническом состоянии.
На 5-й день жизни ребенок был госпитализирован в отделение интенсивной терапии после прекращения пребывания в одной комнате. Ее тест мазка из носоглотки был положительным на 7-й день жизни, и у нее развилась легкая одышка, которая спонтанно разрешилась в течение нескольких дней. Младенец был выписан дома с отцом на 18-й день жизни, все еще положительный на SARS-CoV-2. Мазок из носоглотки на 30-й день наблюдения был отрицательным. Из оставшихся 61 новорожденного ни у одного не было положительного результата на SARS-CoV-2 в мазке из носоглотки перед выпиской или во время последующего визита (таблица 3). В течение периода исследования все дети оставались в хорошем клиническом состоянии.
Как указано в Таблице 4, защищенное совместное пребывание было исключительным у 51 зарегистрированного новорожденного (82%). Кратковременное (за исключением описанного в предыдущем абзаце новорожденного) временное отделение от матери с изоляцией в ОРИТ потребовалось у 7 новорожденных (11%): по материнским причинам в 1 случае (мать госпитализирована в отделение реанимации) и по неонатальные причины в 6 случаях (легкий дистресс плода, трудности с кормлением и гипербилирубинемия). Только 4 новорожденных (6%) изначально находились в незащищенном помещении, так как после родов у матерей брали мазок из носоглотки.
Только 4 новорожденных (6%) изначально находились в незащищенном помещении, так как после родов у матерей брали мазок из носоглотки.
Обсуждение
В этом проспективном многоцентровом исследовании мы оценили безопасность совместного проживания в когорте новорожденных, рожденных от матерей, инфицированных SARS-CoV-2. Основываясь на наших результатах, риск передачи SARS-CoV-2 от матери ребенку во время совместного проживания представляется маловероятным, при условии, что инфицированные матери не серьезно затронуты COVID-19 и обучены соблюдать меры предосторожности при воздушно-капельном и контактном контакте. при уходе за детьми или кормлении грудью.
Для поощрения и поддержки грудного вскармливания Всемирная организация здравоохранения и Международный чрезвычайный детский фонд Организации Объединенных Наций разработали Инициативу больниц, доброжелательных к ребенку, в которой они заявили, что совместное проживание облегчает становление грудного вскармливания и улучшает здоровье матери и ребенка. 17 ,32 Руководящие принципы инициативы больниц, доброжелательных к ребенку, в настоящее время внедряются во всем мире, но в контексте продолжающейся пандемии COVID-19 оптимальное ведение пар мать-младенец еще предстоит определить.
17 ,32 Руководящие принципы инициативы больниц, доброжелательных к ребенку, в настоящее время внедряются во всем мире, но в контексте продолжающейся пандемии COVID-19 оптимальное ведение пар мать-младенец еще предстоит определить.
На сегодняшний день большинство авторов сосредоточили свое внимание на преперинатальной передаче SARS-CoV-2. 5 ,14 ,15,33 Теоретически SARS-CoV-2 может передаваться плоду внутриутробно через плаценту или во время родов через вагинальные выделения. Сообщалось, что по крайней мере у 6 новорожденных были положительные результаты теста на SARS-CoV-2 в первые 3 дня жизни, но окончательному диагнозу вертикальной передачи препятствовала прежде всего задержка между рождением и временем тестирования или отрицательный результат при повторном тестировании в ближайшее время. после рождения.
Насколько нам известно, постнатальная передача SARS-CoV-2 от матери ребенку еще не исследовалась, и нет доказательств, подтверждающих гипотезу о том, что совместное проживание и грудное вскармливание являются факторами риска постнатальной передачи SARS-CoV-2 от инфицированных женщин к их детям воздушно-капельным путем и при прямом контакте. В качестве мер предосторожности некоторые научные организации не поощряют совместное проживание и грудное вскармливание матерей, инфицированных SARS-CoV-2, исходя из предположения, что разлучение матери и новорожденного и отказ от грудного вскармливания сведут к минимуму риск послеродового инфицирования младенцев от материнских респираторных выделений. 22 -24 Тем не менее, такой подход мешает отношениям матери и ребенка, а также пропаганде грудного вскармливания. 32 И наоборот, но также без данных, основанных на фактических данных, многие другие научные организации поощряют совместное проживание и грудное вскармливание, даже если матери инфицированы SARS-CoV-2, при условии соблюдения соответствующих мер предосторожности для предотвращения его передачи через респираторные выделения. 17 -20
В качестве мер предосторожности некоторые научные организации не поощряют совместное проживание и грудное вскармливание матерей, инфицированных SARS-CoV-2, исходя из предположения, что разлучение матери и новорожденного и отказ от грудного вскармливания сведут к минимуму риск послеродового инфицирования младенцев от материнских респираторных выделений. 22 -24 Тем не менее, такой подход мешает отношениям матери и ребенка, а также пропаганде грудного вскармливания. 32 И наоборот, но также без данных, основанных на фактических данных, многие другие научные организации поощряют совместное проживание и грудное вскармливание, даже если матери инфицированы SARS-CoV-2, при условии соблюдения соответствующих мер предосторожности для предотвращения его передачи через респираторные выделения. 17 -20
Учитывая отсутствие доказательств по этому вопросу, мы запланировали это проспективное многоцентровое исследование новорожденных, рожденных от матерей, инфицированных SARS-CoV-2, которые подходили для совместного проживания. Все участвовавшие матери не имели симптомов или имели легкие симптомы при родах, и их клиническое состояние не было противопоказанием для совместного проживания или грудного вскармливания. Кроме того, у большинства матерей симптомы не развились во время пребывания в одной комнате, или симптомы, уже имевшиеся при родах, не ухудшились. Этот вывод согласуется с предыдущими более крупными когортами беременных женщин, инфицированных SARS-CoV-2, 34 и не предполагает высокой вероятности тяжелого течения COVID-19 у матери в перипартальном или послеродовом периоде.
Все участвовавшие матери не имели симптомов или имели легкие симптомы при родах, и их клиническое состояние не было противопоказанием для совместного проживания или грудного вскармливания. Кроме того, у большинства матерей симптомы не развились во время пребывания в одной комнате, или симптомы, уже имевшиеся при родах, не ухудшились. Этот вывод согласуется с предыдущими более крупными когортами беременных женщин, инфицированных SARS-CoV-2, 34 и не предполагает высокой вероятности тяжелого течения COVID-19 у матери в перипартальном или послеродовом периоде.
Чтобы изучить риск передачи SARS-CoV-2 от матери ребенку во время совместного проживания и грудного вскармливания, мы наблюдали за новорожденными до 3 недель жизни, проверяя их с помощью мазков из носоглотки при рождении, перед выпиской и через 2 недели после рождения. потом. Текущая оценка среднего инкубационного периода для SARS-CoV-2 составляет 6,4 дня, в диапазоне от 2,1 до 11,1 дня, что подтверждает текущее руководство Центров по контролю и профилактике заболеваний, в котором рекомендуется 14-дневный карантин после появления симптомов или тесного контакта с больным. человек, инфицированный SARS-CoV-2. 35 ,36 В свете этой динамики мы решили взять мазок из носоглотки на 20-й день жизни (через 14 дней после выписки), чтобы исключить инфекцию SARS-CoV-2, которая могла быть не выявлена до выписки из стационара. . Поскольку ни один из результатов мазков из носоглотки не дал положительных результатов на SARS-CoV-2 через 20 дней после рождения и не появилось никаких симптомов, указывающих на инфекцию SARS-CoV-2, мы установили, что совместное проживание и грудное вскармливание с использованием капельных и контактных мер предосторожности в нашей когорте были безопасные методы для новорожденных, рожденных от матерей с инфекцией SARS-CoV-2. В частности, мы считаем, что информирование матерей о мерах предосторожности при воздушно-капельных и контактных инфекциях и правилах гигиены рук, а также постоянное строгое соблюдение рекомендаций имели основополагающее значение для сведения к минимуму риска передачи вируса от матери к ребенку.
человек, инфицированный SARS-CoV-2. 35 ,36 В свете этой динамики мы решили взять мазок из носоглотки на 20-й день жизни (через 14 дней после выписки), чтобы исключить инфекцию SARS-CoV-2, которая могла быть не выявлена до выписки из стационара. . Поскольку ни один из результатов мазков из носоглотки не дал положительных результатов на SARS-CoV-2 через 20 дней после рождения и не появилось никаких симптомов, указывающих на инфекцию SARS-CoV-2, мы установили, что совместное проживание и грудное вскармливание с использованием капельных и контактных мер предосторожности в нашей когорте были безопасные методы для новорожденных, рожденных от матерей с инфекцией SARS-CoV-2. В частности, мы считаем, что информирование матерей о мерах предосторожности при воздушно-капельных и контактных инфекциях и правилах гигиены рук, а также постоянное строгое соблюдение рекомендаций имели основополагающее значение для сведения к минимуму риска передачи вируса от матери к ребенку. Поскольку 73% новорожденных находились на исключительно грудном вскармливании, мы также предполагаем, что грудное молоко могло играть защитную роль либо путем передачи специфического IgA, либо косвенно, через его иммунологические свойства, как показано при других респираторных вирусных инфекциях. 37
Поскольку 73% новорожденных находились на исключительно грудном вскармливании, мы также предполагаем, что грудное молоко могло играть защитную роль либо путем передачи специфического IgA, либо косвенно, через его иммунологические свойства, как показано при других респираторных вирусных инфекциях. 37
Тем не менее, мы зафиксировали один случай передачи SARS-CoV-2 от матери ребенку во время совместного проживания и грудного вскармливания. В этом случае состояние здоровья матери изменилось через несколько часов на 5-й день после родов от легкого заболевания (мать первоначально сообщила об изолированном легком кашле) до состояния тяжелой дыхательной недостаточности, что в конечном итоге потребовало госпитализации в отделение интенсивной терапии и искусственной вентиляции легких. У взрослых, пораженных инфекцией SARS-CoV-2, как тяжесть симптомов при появлении, так и вероятность прогрессирования заболевания коррелируют с вирусной нагрузкой в нижних дыхательных путях. 38 ,39 В настоящее время нет сопоставимых надежных данных для педиатрических пациентов.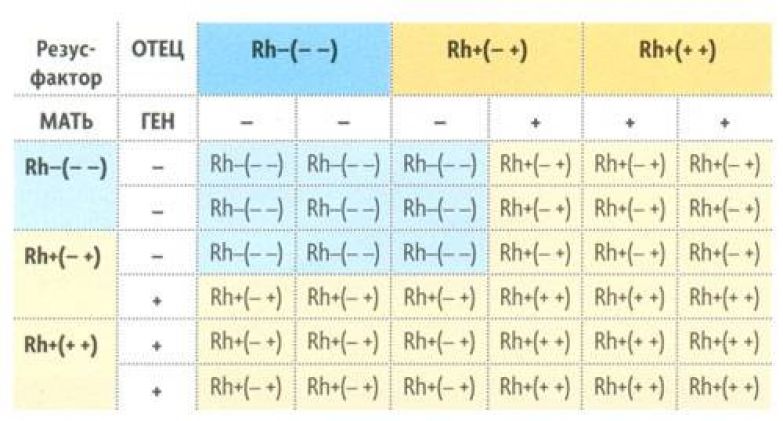 40 Мы не смогли измерить вирусную нагрузку в нашей популяции инфицированных женщин и новорожденных, но можно предположить, что этому уникальному случаю передачи инфекции от матери ребенку способствовала высокая вирусная нагрузка матери в респираторных выделениях, которая преодолела защиту, обеспечиваемую использование средств индивидуальной защиты и строгое соблюдение гигиенических процедур. Новорожденный с постнатальной передачей SARS-CoV-2 был госпитализирован в отделение интенсивной терапии с легкой одышкой, которая спонтанно разрешилась в течение нескольких дней, что согласуется с другими сообщениями о легкой и средней степени тяжести заболевания в ближайшем постнатальном периоде, особенно при отсутствии недоношенность или другие сопутствующие заболевания. 3 ,11 ,14
40 Мы не смогли измерить вирусную нагрузку в нашей популяции инфицированных женщин и новорожденных, но можно предположить, что этому уникальному случаю передачи инфекции от матери ребенку способствовала высокая вирусная нагрузка матери в респираторных выделениях, которая преодолела защиту, обеспечиваемую использование средств индивидуальной защиты и строгое соблюдение гигиенических процедур. Новорожденный с постнатальной передачей SARS-CoV-2 был госпитализирован в отделение интенсивной терапии с легкой одышкой, которая спонтанно разрешилась в течение нескольких дней, что согласуется с другими сообщениями о легкой и средней степени тяжести заболевания в ближайшем постнатальном периоде, особенно при отсутствии недоношенность или другие сопутствующие заболевания. 3 ,11 ,14
Сильные стороны и ограничения
Основным преимуществом нашего исследования является количество зарегистрированных новорожденных, рожденных от матерей, инфицированных SARS-CoV-2, которое, насколько нам известно, представляет собой самую большую когорту, о которой сообщалось на сегодняшний день. Кроме того, проспективный многоцентровый дизайн исследования и применение строгих методов способствовали надежности результатов.
Кроме того, проспективный многоцентровый дизайн исследования и применение строгих методов способствовали надежности результатов.
Наше исследование имеет некоторые ограничения. Размер выборки был относительно небольшим, и отсутствовала надлежащая контрольная группа, что ограничивало возможность обобщения наших результатов. Мы не смогли количественно определить вирусную нагрузку ни в одном образце или величину материнского или неонатального ответа антител. Таким образом, мы не могли провести более подробный корреляционный анализ. Более того, прямой вклад грудного молока как возможного переносчика вируса, а также передачи защитных антител не оценивался.
Выводы
В этом когортном исследовании новорожденных, рожденных от матерей с инфекцией SARS-CoV-2 в 6 родильных домах в Ломбардии, Италия, передача SARS-CoV-2 от матери ребенку во время защищенного помещения на практике была редкой, и был зарегистрирован случай, когда у матерей заболевание оставалось бессимптомным или имело легкое течение заболевания. Мы считаем, что матерям, инфицированным SARS-CoV-2, в хорошем клиническом состоянии и желающим заботиться о своих детях, следует рекомендовать практиковать совместное проживание и грудное вскармливание после того, как они будут тщательно проинструктированы о соответствующих мерах предосторожности при воздушно-капельном и контактном воздействии. В этом отчете представлены новые, основанные на фактических данных данные о ведении пар мать-младенец при материнской инфекции SARS-CoV-2.
Мы считаем, что матерям, инфицированным SARS-CoV-2, в хорошем клиническом состоянии и желающим заботиться о своих детях, следует рекомендовать практиковать совместное проживание и грудное вскармливание после того, как они будут тщательно проинструктированы о соответствующих мерах предосторожности при воздушно-капельном и контактном воздействии. В этом отчете представлены новые, основанные на фактических данных данные о ведении пар мать-младенец при материнской инфекции SARS-CoV-2.
Наверх
Информация о статье
Принято для публикации: 15 июля 2020 года.
Опубликовано онлайн: 7 декабря 2020 года. DOI: 10.1001/jamapediatrics.2020.5086
Автор: Коммунальная 12, 20122 Милан, Италия ([email protected]).
Вклад авторов: Д-р Пуни имел полный доступ ко всем данным исследования и берет на себя ответственность за целостность данных и точность анализа данных. Д-р Рончи и Пьетрасанта в равной степени внесли свой вклад в качестве соавторов.
Д-р Рончи и Пьетрасанта в равной степени внесли свой вклад в качестве соавторов.
Концепция и дизайн: Ронки, Пьетрасанта, Моска, Пуни.
Сбор, анализ или интерпретация данных: Все авторы.
Составление рукописи: Ронки, Пьетрасанта, Пуни.
Критическая проверка рукописи на наличие важного интеллектуального содержания: Все авторы.
Статистический анализ: Спада.
Административная, техническая или материальная поддержка: Zavattoni, Schena.
Надзор: Бальданти, Моска, Пуни.
Раскрытие информации о конфликте интересов: Не сообщалось.
использованная литература
1.
Шварц
ДА. Анализ 38 беременных женщин с COVID-19, их новорожденных детей и передачи SARS-CoV-2 от матери к плоду: материнские коронавирусные инфекции и исходы беременности. Медицинская лаборатория Arch Pathol .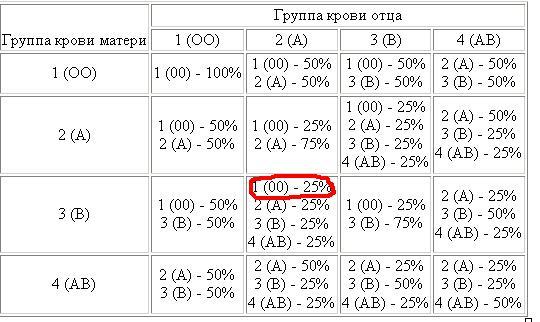 2020. doi:10.5858/arpa.2020-0901-SA PubMedGoogle Scholar
2020. doi:10.5858/arpa.2020-0901-SA PubMedGoogle Scholar
2.
Шварц DA, Грэм АЛ. Потенциальные исходы для матери и ребенка от (Уханьского) коронавируса 2019-nCoV, заражающего беременных женщин: уроки SARS, MERS и других коронавирусных инфекций человека. Вирусы . 2020;12(2):E194. doi: 10.3390 / v12020194 PubMedGoogle Scholar
3.
Чен Х, Го Дж, Ван С, и другие. Клинические характеристики и потенциал внутриутробной вертикальной передачи COVID-19инфекции у девяти беременных женщин: ретроспективный обзор медицинских карт. Ланцет . 2020;395(10226):809-815. doi: 10.1016 / S0140-6736 (20) 30360-3 PubMedGoogle ScholarCrossref
4.
Расмуссен
С.А., Смулян
Джей Си, Ледницкий
Дж.А., Вэнь
ТС, Джеймисон
диджей.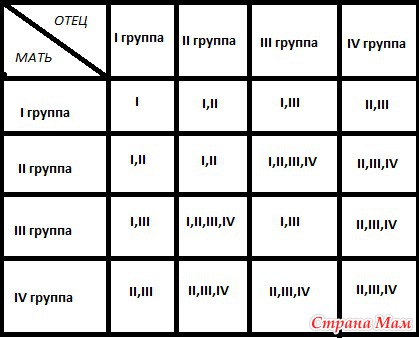 Коронавирусная болезнь 2019 (COVID-19) и беременность: что нужно знать акушерам. Am J Obstet Gynecol . 2020;222(5):415-426. doi: 10.1016 / j.ajog.2020.02.017 PubMedGoogle ScholarCrossref
Коронавирусная болезнь 2019 (COVID-19) и беременность: что нужно знать акушерам. Am J Obstet Gynecol . 2020;222(5):415-426. doi: 10.1016 / j.ajog.2020.02.017 PubMedGoogle ScholarCrossref
5.
Альзамора МС, Паредес Т, Касерес Д, Уэбб СМ, Вальдес LM, Ла Роса М. Тяжелое течение COVID-19 во время беременности и возможная вертикальная передача. Am J Perinatol . 2020;37(8):861-865. doi: 10.1055 / s-0040-1710050 PubMedGoogle ScholarCrossref
6.
Лю Д, Ли Л, Ву Х, и другие. Беременность и перинатальные исходы у женщин с коронавирусной болезнью (COVID-19).) пневмония: предварительный анализ. AJR Am J Roentgenol . 2020;215(1):127-132. doi: 10.2214 / AJR.20.23072 PubMedGoogle ScholarCrossref
7.
Лю В, Ван Дж, Ли В, Чжоу Z, Лю С, Ронг Z. Клинические характеристики 19 новорожденных, рожденных от матерей с COVID-19. Фронт Мед . 2020;14(2):193-198. doi: 10.1007 / s11684-020-0772-y PubMedGoogle ScholarCrossref
8.
Мимуни Ф, Лакшминрусимха С, Перлман SA, Раджу Т, Галлахер П.Г., Мендлович Дж. Перинатальные аспекты пандемии COVID-19: практический ресурс для перинатально-неонатальных специалистов. Дж Перинатол . 2020;40(5):820-826. doi: 10.1038 / s41372-020-0665-6 PubMedGoogle ScholarCrossref
9.
Параццини
Ф, Бортолус
Р, Маури
Пенсильвания, Фавилли
А, Герли
С, Феррацци
Э. Роды у беременных женщин, инфицированных SARS-CoV-2: краткий обзор.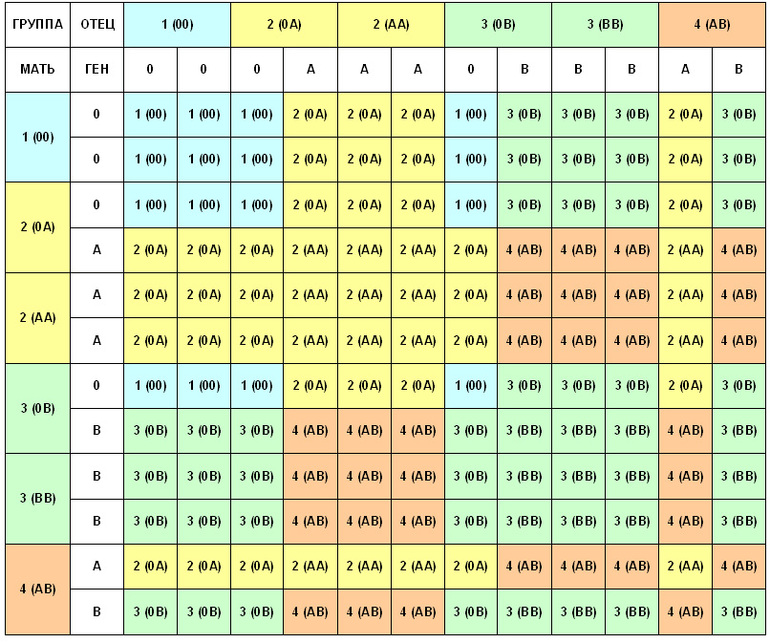 Int J Gynaecol Obstet . 2020;150(1):41-46. doi: 10.1002 / ijgo.13166 PubMedGoogle ScholarCrossref
Int J Gynaecol Obstet . 2020;150(1):41-46. doi: 10.1002 / ijgo.13166 PubMedGoogle ScholarCrossref
10.
Ян Z, Лю Й. Вертикальная передача тяжелого острого респираторного синдрома коронавирус 2: систематический обзор. Am J Perinatol . 2020;37(10):1055-1060. doi: 10.1055 / s-0040-1712161 PubMedGoogle ScholarCrossref
11.
Чжу Х, Ван Л, Фанг С, и другие. Клинический анализ 10 новорожденных, рожденных матерями с 2019 г.-nCoV-пневмония. Перевод Педиатр . 2020;9(1):51-60. doi: 10.21037 / tp.2020.02.06 PubMedGoogle ScholarCrossref
12.
Лю
В, Ван
Кью, Чжан
Q,
и др. Коронавирусное заболевание 2019 г. (COVID-19) во время беременности: серия случаев. Препринты 2020:020373. Опубликовано 25 февраля 2020 г. По состоянию на 25 мая 2020 г. https://www.preprints.org/manuscript/202002.0373/v1
Препринты 2020:020373. Опубликовано 25 февраля 2020 г. По состоянию на 25 мая 2020 г. https://www.preprints.org/manuscript/202002.0373/v1
13.
Ван X, Чжоу Z, Чжан Дж, Чжу Ф, Тан Й, Шен Х. Дело 2019 годановый коронавирус у беременной с преждевременными родами. Clin Infect Dis . 2020;71(15):844-846. doi: 10.1093 / cid / ciaa200 PubMedGoogle ScholarCrossref
14.
Ван С, Го Л, Чен Л, и другие. Отчет о неонатальном заболевании коронавирусом 2019 года в Китае. Clin Infect Dis . 2020;71(15):853-857. doi:10.1093/cid/ciaa225PubMedGoogle ScholarCrossref
15.
Цзэн
Л, Ся
С, Юань
В,
и другие. Неонатальная ранняя инфекция SARS-CoV-2 у 33 новорожденных, рожденных от матерей с COVID-19в Ухане, Китай.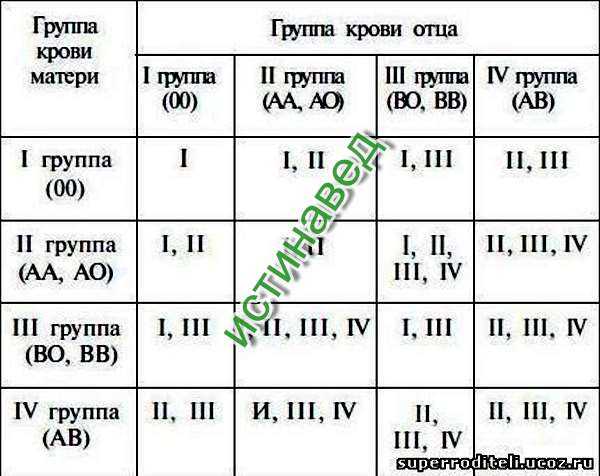 JAMA Pediatr . 2020;174(7):722-725. doi:10.1001/jamapediatrics.2020.0878PubMedGoogle ScholarCrossref
JAMA Pediatr . 2020;174(7):722-725. doi:10.1001/jamapediatrics.2020.0878PubMedGoogle ScholarCrossref
16.
Fan С, Лей Д, Фанг С, и другие. Перинатальная передача SARS-CoV-2, ассоциированного с COVID-19: стоит ли нам беспокоиться? Clin Infect Dis . 2020; ciaa226. doi: 10.1093 / cid / ciaa226 PubMedGoogle Scholar
17.
Даванцо Р, Моро Г, Сандри Ф, Агости М, Моретти С, Моска Ф. Грудное вскармливание и коронавирусная болезнь-2019: временные показания Итальянского общества неонатологии, одобренные Союзом европейских неонатальных и перинатальных обществ. Питание матери и ребенка . 2020;16(3):e13010. doi: 10.1111 / mcn.13010 PubMedGoogle Scholar
18.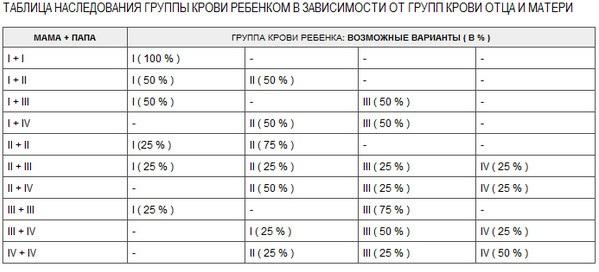
Covid-19 и беременность. BMJ . 2020;369:m1672.PubMedGoogle Scholar
19.
Всемирная организация здравоохранения. Уход на дому за пациентами с COVID-19 с легкими симптомами и ведение их контактов. По состоянию на 17 марта 2020 г. и-управление-контактами
20.
ЮНИСЕФ. Кормление детей грудного и раннего возраста в контексте COVID-19. По состоянию на 30 марта 2020 г. https://www.unicef.org/documents/infant-and-young-child-feeding-context-covid-19
21.
Пьетрасанта С, Пуни Л, Рончи А, и другие. Ведение пары мать-младенец с подозрением или подтвержденной инфекцией SARS-CoV-2 в условиях высокой эпидемии. J неонатальная перинатальная медицина . 2020;13(3):307-311. doi: 10.3233 / NPM-200478 PubMedGoogle ScholarCrossref
22.
Вайкофф А.С. AAP выпускает руководство по младенцам, рожденным от матерей с подозрением или подтвержденным диагнозом COVID-19. По состоянию на 2 апреля 2020 г. Обновлено 22 июля 2020 г. https://www.aappublications.org/news/2020/04/02/infantcovidguidance040220
23.
Чен Д, Ян Х, Цао Й, и другие. Консенсус экспертов по ведению беременных женщин и новорожденных, рожденных от матерей с подозрением или подтвержденной инфекцией новым коронавирусом (COVID-19). Int J Gynaecol Obstet . 2020;149(2):130-136. doi: 10.1002 / ijgo.13146 PubMedGoogle ScholarCrossref
24.
Центры по контролю и профилактике заболеваний. Вопросы оценки и ведения новорожденных с риском заражения COVID-19. Обновлено 23 октября 2020 г. По состоянию на 25 мая 2020 г.
JB, Басчик
С.Л., Хейн
НГ,
и другие. Профилактика передачи гриппа от матери ребенку в послеродовом периоде. Am J Перинатол . 2013;30(3):233-240. doi: 10.1055 / s-0032-1323585 PubMedGoogle ScholarCrossref
Am J Перинатол . 2013;30(3):233-240. doi: 10.1055 / s-0032-1323585 PubMedGoogle ScholarCrossref
26.
Всемирная медицинская ассоциация. Хельсинкская декларация Всемирной медицинской ассоциации: этические принципы медицинских исследований с участием человека. JAMA . 2013;310(20):2191-2194. doi:10.1001/jama.2013.281053PubMedGoogle ScholarCrossref
27.
фон Эльм Э, Альтман ДГ, Эггер М, Покок SJ, Гётше ПК, Ванденбрук Дж. П.; Инициатива СТРОБ. Заявление об усилении отчетности об обсервационных исследованиях в эпидемиологии (STROBE): рекомендации по отчетности об обсервационных исследованиях. Ланцет . 2007;370(9596):1453-1457. doi: 10.1016 / S0140-6736 (07) 61602-X PubMedGoogle ScholarCrossref
28.
Центры по контролю и профилактике заболеваний. Временные рекомендации по профилактике и контролю инфекций для медицинского персонала во время пандемии коронавирусной болезни 2019 (COVID-19). Обновлено 25 июля 2020 г. По состоянию на 25 мая 2020 г. https://www.cdc.gov/coronavirus/2019-ncov/hcp/infection-control-recommendations.html
29.
Всемирная организация здравоохранения. Диагностическое обнаружение 2019 года-nCoV с помощью ОТ-ПЦР в реальном времени. Опубликовано По состоянию на 17 января 2020 г. По состоянию на 17 января 2020 г. https://www.who.int/docs/default-source/coronaviruse/protocol-v2-1.pdf
30.
Corman В.М., Ландт О, кайзер М, и другие. Обнаружение нового коронавируса 2019 года (2019-nCoV) методом ОТ-ПЦР в реальном времени. Евронаблюдение . 2020;25(3). doi: 10.2807/1560-7917.ES.2020.25.3.2000045 PubMedGoogle Scholar
31.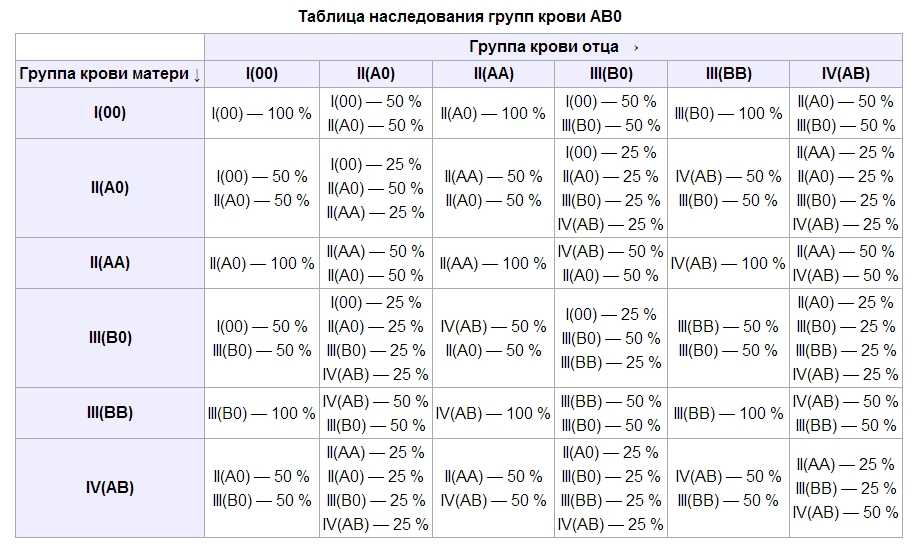
Бертино Э, Спада Э, Очи Л, и другие. Антропометрические карты новорожденных: итальянское неонатальное исследование по сравнению с другими европейскими исследованиями. J Pediatr Gastroenterol Nutr . 2010;51(3):353-361. doi: 10.1097 / MPG.0b013e3181da213e PubMedGoogle Scholar
32.
Всемирная организация здравоохранения и Международный чрезвычайный детский фонд Организации Объединенных Наций. Защита, поощрение и поддержка грудного вскармливания в учреждениях, предоставляющих услуги для матерей и новорожденных: пересмотренная Инициатива больниц, доброжелательных к ребенку. Пересмотрено в 2018 г. По состоянию на 20 мая 2020 г. https://www.who.int/nutrition/publications/infantfeeding/bfhi-implementation/en/
33.
Синелли
М, Патерлини
Г, Читтерио
М, Ди Марко
А, Федели
Т.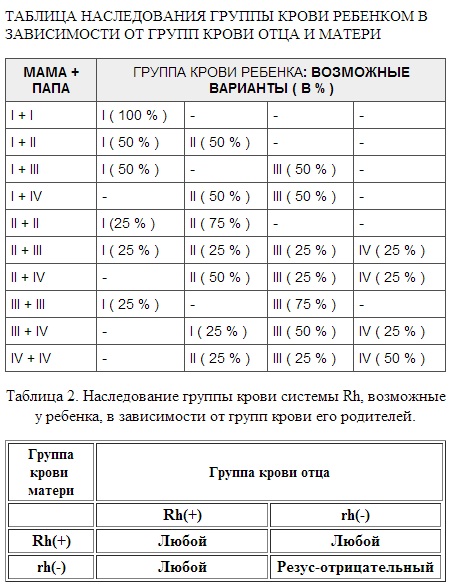 , Вентура
МЛ. Ранняя неонатальная инфекция SARS-CoV-2, проявляющаяся гипоксемией, требующей респираторной поддержки. Педиатрия . 2020;146(1):e20201121. doi: 10.1542 / peds.2020-1121 PubMedGoogle Scholar
, Вентура
МЛ. Ранняя неонатальная инфекция SARS-CoV-2, проявляющаяся гипоксемией, требующей респираторной поддержки. Педиатрия . 2020;146(1):e20201121. doi: 10.1542 / peds.2020-1121 PubMedGoogle Scholar
34.
Саттон Д, Фукс К., Д’Альтон М, Гоффман Д. Всеобщий скрининг на SARS-CoV-2 у женщин, поступивших на роды. N Engl J Med . 2020;382(22):2163-2164. doi: 10.1056 / NEJMc2009316 PubMedGoogle ScholarCrossref
35.
Лай CC, Ши ТП, Ко туалет, Тан HJ, Сюэ пиар. Тяжелый острый респираторный синдром коронавирус 2 (SARS-CoV-2) и коронавирусная болезнь-2019 (COVID-19): эпидемия и вызовы. Противомикробные агенты Int J . 2020;55(3):105924. doi: 10.1016 / j.ijantimicag.2020.105924 PubMedGoogle Scholar
36.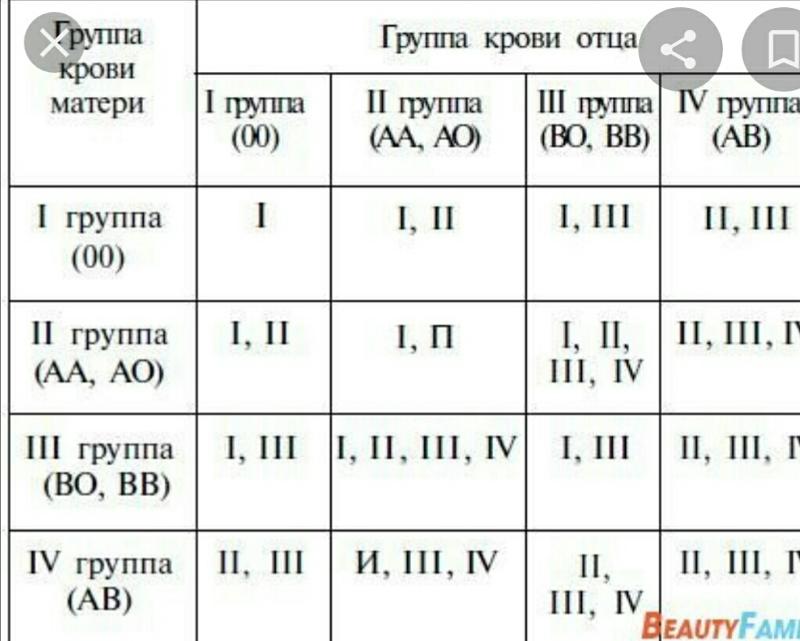
Центры по контролю и профилактике заболеваний. Прекращение изоляции для лиц с COVID-19, не находящихся в медицинских учреждениях. Обновлено 20 июля 2020 г. По состоянию на 31 мая 2020 г. CJ, Ховард CR, Ауингер П. Полная продолжительность грудного вскармливания и связанное с этим снижение частоты инфекций дыхательных путей у детей в США. Педиатрия . 2006;117(2):425-432. doi: 10.1542 / peds.2004-2283 PubMedGoogle ScholarCrossref
38.
Ю Х, Солнце С, Ши Й, Ван Х, Чжао Р, Шэн Дж. Вирусная нагрузка SARS-CoV-2 в мокроте коррелирует с риском прогрессирования COVID-19. Crit Care . 2020;24(1):170. doi: 10.1186 / s13054-020-02893-8 PubMedGoogle ScholarCrossref
39.
Лю
Ю, Ян
ЛМ, Ван
Л,
и другие. Вирусная динамика при легком и тяжелом течении COVID-19. Ланцет Infect Dis . 2020;20(6):656-657. doi: 10.1016 / S1473-3099 (20) 30232-2 PubMedGoogle ScholarCrossref
Вирусная динамика при легком и тяжелом течении COVID-19. Ланцет Infect Dis . 2020;20(6):656-657. doi: 10.1016 / S1473-3099 (20) 30232-2 PubMedGoogle ScholarCrossref
40.
Кастаньоли Р, Вотто М, Ликари А, и другие. Тяжелый острый респираторный синдром коронавирусной инфекции 2 (SARS-CoV-2) у детей и подростков: систематический обзор. JAMA Pediatr . 2020. doi: 10.1001 / jamapediatrics.2020.1467 PubMedGoogle Scholar
Безопасное перинатальное ведение новорожденных, рожденных матерями с положительным результатом SARS-CoV-2 в эпицентре итальянской эпидемии
Введение
Недавняя пандемия, вызванная новым коронавирусом (SARS-CoV-2), впервые выделенным в Ухане (регион Хубэй, Китай) в декабре 2019 г., по состоянию на 2019 г. по-прежнему оказывает тяжелое воздействие на здоровье населения в большинстве частей мира. -новая коронавирусная болезнь (COVID-19) быстро распространилась по всему миру. Основные клинические признаки варьируют от простуды и общего недомогания (гриппоподобный синдром) до высокой лихорадки, кашля, тяжелой интерстициальной пневмонии, обструктивного тромбовоспалительного синдрома микрососудистых сосудов легких, дыхательной недостаточности и смерти. Другие проявления включают миалгию, головную боль, аносмию, агевзию и диарею. Также сообщалось о специфических аномалиях на рентгенограммах органов грудной клетки (например, помутнение по типу матового стекла), лейкопении, лимфопении и тромбоцитопении (1–3). Специфического эффективного лечения или вакцины пока не существует (3–5).
-новая коронавирусная болезнь (COVID-19) быстро распространилась по всему миру. Основные клинические признаки варьируют от простуды и общего недомогания (гриппоподобный синдром) до высокой лихорадки, кашля, тяжелой интерстициальной пневмонии, обструктивного тромбовоспалительного синдрома микрососудистых сосудов легких, дыхательной недостаточности и смерти. Другие проявления включают миалгию, головную боль, аносмию, агевзию и диарею. Также сообщалось о специфических аномалиях на рентгенограммах органов грудной клетки (например, помутнение по типу матового стекла), лейкопении, лимфопении и тромбоцитопении (1–3). Специфического эффективного лечения или вакцины пока не существует (3–5).
Несмотря на растущее количество научных работ, посвященных патофизиологическим аспектам заболевания и потенциальной эффективности различных противовирусных и/или противовоспалительных препаратов, в литературе имеется ограниченное количество данных о COVID-19 во время беременности и младенчества, большинство из которых относится к учеба в Китае.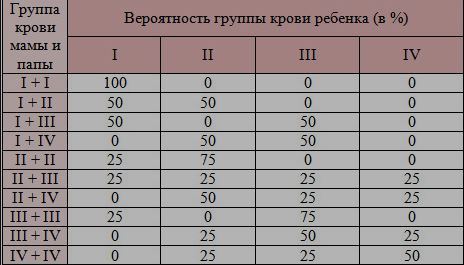 Действительно, среди других клинических проблем и проблем общественного здравоохранения серьезную озабоченность вызывает ведение матери с COVID-19 и ее потомства. Согласно некоторым исследованиям, посвященным предыдущим эпидемиям (6–9), беременные женщины, по-видимому, подвержены высокому риску развития вирусных инфекций, таких как грипп-А, вирус h2N1, коронавирус тяжелого острого респираторного синдрома (SARS-CoV) и коронавирус ближневосточного респираторного синдрома (MERS-CoV), и, по-видимому, имеют худшие клинические исходы с точки зрения материнской смертности, самопроизвольных абортов и преждевременных родов по сравнению с неинфицированными беременными женщинами. Действительно, что касается нынешней эпидемии, то в совсем недавнем исследовании тяжесть COVID-19 у беременных женщин была зарегистрирована как 86% легкая, 90,3% тяжелые и 4,7% критические, таким образом, похоже, что у небеременных взрослых (10). Ян и др. (11) в другом недавнем ретроспективном исследовании из Китая, описывающем клинические характеристики и исходы беременности у 116 беременных женщин, подтвердили, что инфекция SARS-CoV-2 имеет те же клинические признаки у беременных женщин, что и у небеременных женщин в целом.
Действительно, среди других клинических проблем и проблем общественного здравоохранения серьезную озабоченность вызывает ведение матери с COVID-19 и ее потомства. Согласно некоторым исследованиям, посвященным предыдущим эпидемиям (6–9), беременные женщины, по-видимому, подвержены высокому риску развития вирусных инфекций, таких как грипп-А, вирус h2N1, коронавирус тяжелого острого респираторного синдрома (SARS-CoV) и коронавирус ближневосточного респираторного синдрома (MERS-CoV), и, по-видимому, имеют худшие клинические исходы с точки зрения материнской смертности, самопроизвольных абортов и преждевременных родов по сравнению с неинфицированными беременными женщинами. Действительно, что касается нынешней эпидемии, то в совсем недавнем исследовании тяжесть COVID-19 у беременных женщин была зарегистрирована как 86% легкая, 90,3% тяжелые и 4,7% критические, таким образом, похоже, что у небеременных взрослых (10). Ян и др. (11) в другом недавнем ретроспективном исследовании из Китая, описывающем клинические характеристики и исходы беременности у 116 беременных женщин, подтвердили, что инфекция SARS-CoV-2 имеет те же клинические признаки у беременных женщин, что и у небеременных женщин в целом. Авторы также продемонстрировали, что заражение SARS-CoV-2 во время беременности не связано с повышенным риском самопроизвольного аборта и самопроизвольных преждевременных родов. Однако больше данных о клинических особенностях COVID-19во время беременности необходимы для того, чтобы сделать какой-либо окончательный вывод.
Авторы также продемонстрировали, что заражение SARS-CoV-2 во время беременности не связано с повышенным риском самопроизвольного аборта и самопроизвольных преждевременных родов. Однако больше данных о клинических особенностях COVID-19во время беременности необходимы для того, чтобы сделать какой-либо окончательный вывод.
Какой способ родоразрешения можно считать более безопасным при перинатальном ведении беременных с COVID-19, представляет собой еще один важный вопрос. В итальянском ретроспективном исследовании описано интранатальное ведение 42 женщин с COVID-19. Три из 42 новорожденных дали положительный результат на SARS-CoV-2: двое новорожденных, вероятно, заразились в послеродовом периоде, а один новорожденный заразился во время оперативных родов. Результаты этого исследования показывают, что вагинальные роды связаны с низким риском интранатальной передачи инфекции SARS-CoV-2 новорожденному (12).
С 22 февраля 2020 года мы начали заниматься перинатальным ведением беременных женщин с COVID-19, вскоре после вспышки эпидемии в Ухане, Китай, и сразу после выявления первого итальянского пациента с COVID-19 в Кодоньо, небольшой город, расположенный в южной части региона Ломбардия. С тех пор инфекция SARS-CoV-2 быстро распространилась в соседних районах, сильно затронув северные регионы Италии, в основном Ломбардию и Эмилию-Романью. Поскольку город Пьяченца расположен в северо-западной части региона Эмилия-Романья, прямо на границе с Ломбардией, он сразу же пострадал от итальянской вспышки, став крупным эпицентром эпидемии и одним из наиболее пострадавших итальянских городов в отношении к числу инфицированных и умерших на общую численность населения.
С тех пор инфекция SARS-CoV-2 быстро распространилась в соседних районах, сильно затронув северные регионы Италии, в основном Ломбардию и Эмилию-Романью. Поскольку город Пьяченца расположен в северо-западной части региона Эмилия-Романья, прямо на границе с Ломбардией, он сразу же пострадал от итальянской вспышки, став крупным эпицентром эпидемии и одним из наиболее пострадавших итальянских городов в отношении к числу инфицированных и умерших на общую численность населения.
Здесь описывается наш опыт перинатального ведения 15 новорожденных, рожденных от матерей с COVID-19 в Пьяченце, и сравнивается с данными, опубликованными на сегодняшний день в литературе.
Метод
С 22 февраля (начало вспышки) по 23 апреля 2020 г. мы проспективно проверили всех беременных женщин, обратившихся в родильное отделение городской больницы Гульельмо да Саличето в Пьяченце, с помощью количественной обратной транскриптазы SARS-CoV-2. мазок из носоглотки с полимеразной цепной реакцией (rRT-PCR) на основании следующих эпидемиологических и клинических критериев: наличие тесного контакта с субъектами, инфицированными SARS-CoV-2, или путешествие в страну COVID-19страны, подвергшиеся воздействию в течение предыдущих 14 дней; быть медицинским работником, работающим в сфере, посвященной COVID-19; с лихорадкой (> 37,5°C), кашлем и/или одышкой. После этого мы повсеместно проверили на наличие инфекции SARS-Cov-2 всех беременных женщин, обратившихся в наше родильное отделение. Все матери с COVID-19 были выявлены и находились под наблюдением в специально отведенном и изолированном месте. В нашей городской больнице мы помогаем преждевременным родам начиная с 30 недель гестационного возраста (GA), так как у нас нет отделения интенсивной терапии новорожденных. Мы обслуживаем почти 300 000 человек, совершая около 2 000 доставок в год. Хоть и тяжело больной COVID-19беременных женщин планировалось перевести в больницу третичного уровня, ни одна беременная женщина с положительным результатом на SARS-CoV-2 не нуждалась в переводе в другие больницы в течение периода исследования.
После этого мы повсеместно проверили на наличие инфекции SARS-Cov-2 всех беременных женщин, обратившихся в наше родильное отделение. Все матери с COVID-19 были выявлены и находились под наблюдением в специально отведенном и изолированном месте. В нашей городской больнице мы помогаем преждевременным родам начиная с 30 недель гестационного возраста (GA), так как у нас нет отделения интенсивной терапии новорожденных. Мы обслуживаем почти 300 000 человек, совершая около 2 000 доставок в год. Хоть и тяжело больной COVID-19беременных женщин планировалось перевести в больницу третичного уровня, ни одна беременная женщина с положительным результатом на SARS-CoV-2 не нуждалась в переводе в другие больницы в течение периода исследования.
Бессимптомных и малосимптомных матерей с COVID-19 не отделяли от их потомства, и они жили в отдельной и изолированной комнате. В то же время поощрялось грудное вскармливание и/или вскармливание сцеженным грудным молоком и требовалось строгое соблюдение соответствующих гигиенических норм.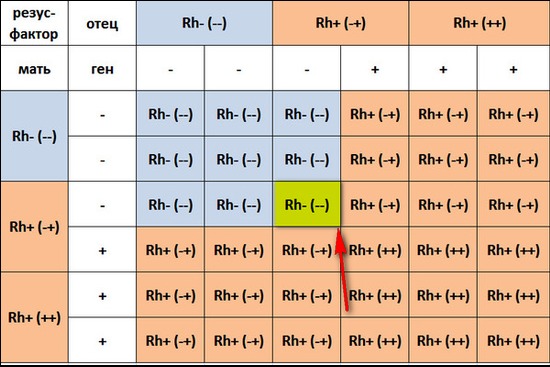 Таким образом, матерей также просили носить хирургическую маску во время грудного вскармливания, а младенцев в остальное время держали на безопасном расстоянии (> 2 м). Квалифицированные акушерки постоянно следили за соблюдением матерей этих рекомендаций. Мать и новорожденного разлучали только в случае выраженной клинической симптоматики у матери.
Таким образом, матерей также просили носить хирургическую маску во время грудного вскармливания, а младенцев в остальное время держали на безопасном расстоянии (> 2 м). Квалифицированные акушерки постоянно следили за соблюдением матерей этих рекомендаций. Мать и новорожденного разлучали только в случае выраженной клинической симптоматики у матери.
Все новорожденные от матерей с положительным результатом на SARS-CoV-2 были протестированы с помощью количественной rRT-PCR SARS-CoV-2 мазка из носоглотки при рождении, на 3-й и/или 7-й день пребывания в больнице. В случае положительного результата новорожденных повторно тестировали на 14-й день.
По согласованию с семейными педиатрами мы договорились наблюдать за детьми матерей с COVID-19 в течение первой послеродовой недели, если специально не оговорено иное. По крайней мере, через 2 недели после выписки младенцев из роддома родителей попросили сообщить нам о своем клиническом исходе посредством телефонного интервью.
Информация о младенцах, включая пол, ГВ при рождении, массу тела при рождении, постнатальную адаптацию, клинические симптомы, лабораторные и рентгенологические параметры, также была проспективно собрана.
Результаты
С начала эпидемии в Италии в период с конца февраля по 15 мая 375 беременных женщин родили 377 детей в городской больнице имени Гульельмо да Саличето в Пьяченце. С 22 февраля по 23 апреля мы проверили на SARS-CoV-2 32 беременных из 263, обратившихся в нашу родильную часть; 10 из них дали положительный результат. С момента начала всеобщего скрининга 24 апреля еще 112 беременных прошли тестирование, и у 5 была обнаружена инфекция SARS-CoV-2.
Таким образом, мы в целом выявили и лечили 15 матерей с положительным результатом на SARS-CoV-2 и их новорожденных из 144 протестированных женщин. У четырех беременных была лихорадка: у двух из них также были кашель и одышка, а у двух – только кашель; остальные 11 были бессимптомными. Кесарево сечение (КС) было связано с шестью из 15 родов: пять были связаны с акушерскими причинами (предыдущее КС, тазовое предлежание плода и замедление сердцебиения плода), а один — с клиническим состоянием матери, связанным с инфекцией SARS-CoV-2 (см.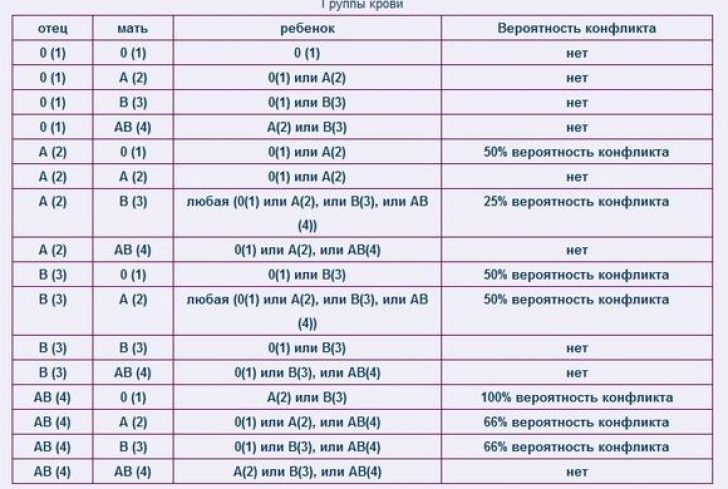 Таблицу). 1).
Таблицу). 1).
Таблица 1 . Материнские характеристики.
Все дети, кроме одного, родились в срок; средняя гестация и масса тела при рождении составляли 39 +6 ± 8,4 SD (диапазон: 36 +4 – 41) недель и 3245 ± 482,38 SD (диапазон: 2270–4260) граммов соответственно. Все они соответствовали гестационному возрасту; пол был распределен следующим образом: девять мужчин, шесть женщин. О респираторных расстройствах у новорожденных не сообщалось; Оценка по шкале Апгар на 1-й минуте колебалась от 8 до 10, тогда как у всех новорожденных в возрасте 5 мин она равнялась 10. Только двое из 15 новорожденных дали положительный результат на COVID-19., один на 3-й день и один на 7-й день, оба были бессимптомными и находились на непосредственном грудном вскармливании. Тем не менее, оба новорожденных на 14-й день дали отрицательный результат (см. Таблицу 2). Только наш первый новорожденный, рожденный от матери с тяжелыми симптомами COVID-19, нуждался в немедленной изоляции.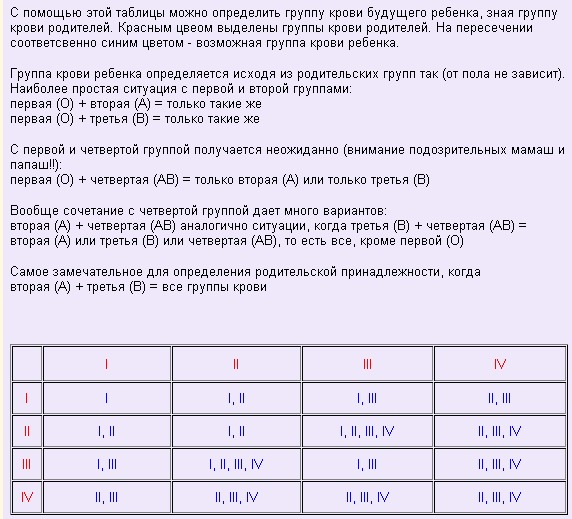 Затем его кормили частично смесью в течение первых 2 недель жизни. Как только состояние матери улучшилось, ребенок частично перешел на ее сцеженное грудное молоко. Прямое грудное вскармливание было разрешено через 2 недели, когда у матери был отрицательный результат на SARS-CoV-2. За исключением одного ребенка, матери которого давали противовирусные препараты, несовместимые с грудным вскармливанием, всем остальным 13 детям было разрешено немедленное прикрепление, постоянное проживание в одной комнате и прямое грудное вскармливание.
Затем его кормили частично смесью в течение первых 2 недель жизни. Как только состояние матери улучшилось, ребенок частично перешел на ее сцеженное грудное молоко. Прямое грудное вскармливание было разрешено через 2 недели, когда у матери был отрицательный результат на SARS-CoV-2. За исключением одного ребенка, матери которого давали противовирусные препараты, несовместимые с грудным вскармливанием, всем остальным 13 детям было разрешено немедленное прикрепление, постоянное проживание в одной комнате и прямое грудное вскармливание.
Таблица 2 . Неонатальные характеристики.
Во время пребывания в больнице все дети оставались бессимптомными, с нормальной температурой и жизненными показателями. В настоящее время все дети остаются бессимптомными, и 14 из 15 детей все еще находятся на грудном вскармливании. При этом все их матери уже выздоровели и повторно дали отрицательный результат на инфекцию SARS-CoV-2.
Обсуждение
Во время мировой пандемии 24 февраля в нашей городской больнице родился первый ребенок от матери с COVID-19 в Европе и, насколько нам известно, за пределами материкового Китая.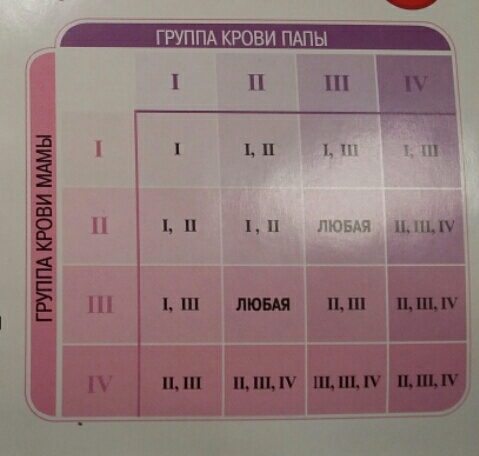 В то время меры предосторожности, опубликованные Liu et al. (13) и Центр по контролю и профилактике заболеваний (CDC) (14) выступали за родоразрешение КС и немедленное разделение диады мать-новорожденный у матерей с симптомами (15). В свете этих указаний наш первый COVID-19мать перенесла роды КС, и ее ребенок был немедленно изолирован. Вскоре после этого Целевая группа по грудному вскармливанию Министерства здравоохранения Италии совместно с экспертами Итальянского общества неонатологов выпустила первое издание «временных показаний», впоследствии обновленное и опубликованное в Интернете (16). В этом документе подчеркивается, что если у матери с подозрением на COVID-19 или с подозрением на COVID-19 до родов нет симптомов или малосимптомных, возможно совместное проживание и рекомендуется непосредственное грудное вскармливание при строгих мерах инфекционного контроля. Если прямое грудное вскармливание невозможно из-за состояния матери, рекомендуется продолжать кормить ребенка сцеженным грудным молоком матери.
В то время меры предосторожности, опубликованные Liu et al. (13) и Центр по контролю и профилактике заболеваний (CDC) (14) выступали за родоразрешение КС и немедленное разделение диады мать-новорожденный у матерей с симптомами (15). В свете этих указаний наш первый COVID-19мать перенесла роды КС, и ее ребенок был немедленно изолирован. Вскоре после этого Целевая группа по грудному вскармливанию Министерства здравоохранения Италии совместно с экспертами Итальянского общества неонатологов выпустила первое издание «временных показаний», впоследствии обновленное и опубликованное в Интернете (16). В этом документе подчеркивается, что если у матери с подозрением на COVID-19 или с подозрением на COVID-19 до родов нет симптомов или малосимптомных, возможно совместное проживание и рекомендуется непосредственное грудное вскармливание при строгих мерах инфекционного контроля. Если прямое грудное вскармливание невозможно из-за состояния матери, рекомендуется продолжать кормить ребенка сцеженным грудным молоком матери.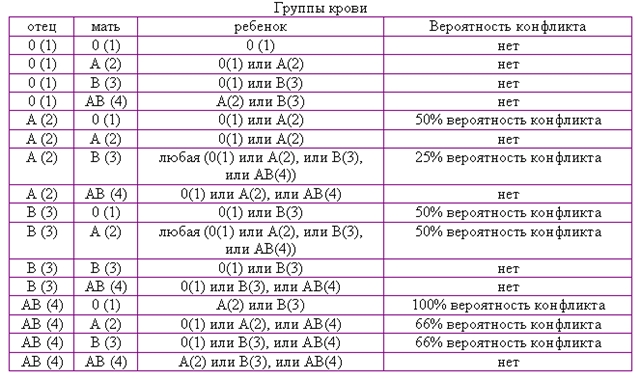
На основании данных, имеющихся в литературе, кажется, что младенцы и дети могут быть менее уязвимы к инфекции SARS-CoV-2, и при поражении симптомы обычно мягче, чем у взрослых пациентов (2, 17). Действительно, было высказано предположение, что они могут быть защищены некоторыми антителами от других коронавирусов, а также у них может не развиться сильная воспалительная реакция, которая частично ответственна за повреждение легких во время COVID-19 (18–20). Поскольку у новорожденных нет антител против других коронавирусов, теоретически они должны быть более уязвимы к инфекции SARS-CoV-2. Тем не менее, SARS-CoV-2 никогда не обнаруживался ни в амниотической жидкости, плаценте и пуповинной крови, ни в грудном молоке COVID-19.положительные матери, согласно литературным данным на сегодняшний день (8, 11). Более того, самые последние данные, показывающие, что рецепторы ангиотензинпревращающего фермента-2 имеют очень низкую экспрессию в плаценте, по-видимому, еще раз подтверждают, что внутриутробная вертикальная передача SARS-CoV-2 маловероятна (21).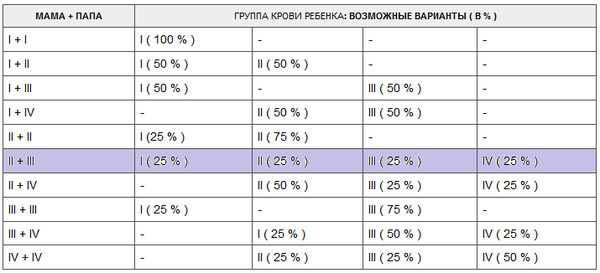 Действительно, вопрос о том, защищены ли как-то новорожденные от риска вертикальной передачи, до сих пор является предметом споров. Что касается этого вопроса, Dong et al. (22) описали бессимптомную девочку, родившуюся с помощью кесарева сечения и сразу же отделившую от нее COVID-19.мать. Вскоре после рождения серология ребенка показала положительный результат на титры иммуноглобулина (Ig)-G и Ig-M SARS-CoV-2, несмотря на одновременные и повторные отрицательные мазки из носоглотки. На основании постнатального положительного титра Ig-M и отрицательного мазка авторы выдвинули гипотезу о внутриутробной инфекции. В любом случае, из-за отсутствия тестирования амниотической жидкости или плаценты на SARS-CoV-2 возможную вертикальную передачу установить не удалось. Альзамора и др. (23) также высказал предположение о потенциальной вертикальной передаче в совсем недавней статье. Они сообщили о новорожденном, рожденном недоношенным (33 недели общего возраста) от тяжелобольного COVID-19.мама, родоразрешение КС.
Действительно, вопрос о том, защищены ли как-то новорожденные от риска вертикальной передачи, до сих пор является предметом споров. Что касается этого вопроса, Dong et al. (22) описали бессимптомную девочку, родившуюся с помощью кесарева сечения и сразу же отделившую от нее COVID-19.мать. Вскоре после рождения серология ребенка показала положительный результат на титры иммуноглобулина (Ig)-G и Ig-M SARS-CoV-2, несмотря на одновременные и повторные отрицательные мазки из носоглотки. На основании постнатального положительного титра Ig-M и отрицательного мазка авторы выдвинули гипотезу о внутриутробной инфекции. В любом случае, из-за отсутствия тестирования амниотической жидкости или плаценты на SARS-CoV-2 возможную вертикальную передачу установить не удалось. Альзамора и др. (23) также высказал предположение о потенциальной вертикальной передаче в совсем недавней статье. Они сообщили о новорожденном, рожденном недоношенным (33 недели общего возраста) от тяжелобольного COVID-19.мама, родоразрешение КС. Из-за послеродовой депрессии ребенка сразу же разлучили с матерью и не начали грудное вскармливание. Неонатальная серология при рождении показала отрицательные титры Ig-G и Ig-M. Тем не менее его мазки из носоглотки, полученные через 16 часов после родов и через 48 часов, дали положительный результат на SARS-CoV-2. Материнская серология, впервые зарегистрированная как отрицательная вскоре после родов, дала положительный результат как на Ig-G, так и на Ig-M через 4 дня. Исход младенца соответствовал его недоношенности и был благоприятным, с постоянно отрицательной серологией. Хотя авторы высказали некоторое подозрение на внутриутробную вертикальную передачу SARS-CoV-2, они признали, что время задержки до первого мазка из носоглотки не позволяет исключить потенциальную перинатальную передачу. По этому же вопросу Zhu et al. (20) недавно описали десять новорожденных, родившихся у детей с подозрением на COVID-19.матери, родоразрешение CS. Информации о типе питания не предоставлено. У всех младенцев появились респираторные симптомы в первую неделю жизни, но все их мазки из носоглотки дали отрицательный результат на SARS-CoV-2, что не подтверждает гипотезу о вертикальной передаче.
Из-за послеродовой депрессии ребенка сразу же разлучили с матерью и не начали грудное вскармливание. Неонатальная серология при рождении показала отрицательные титры Ig-G и Ig-M. Тем не менее его мазки из носоглотки, полученные через 16 часов после родов и через 48 часов, дали положительный результат на SARS-CoV-2. Материнская серология, впервые зарегистрированная как отрицательная вскоре после родов, дала положительный результат как на Ig-G, так и на Ig-M через 4 дня. Исход младенца соответствовал его недоношенности и был благоприятным, с постоянно отрицательной серологией. Хотя авторы высказали некоторое подозрение на внутриутробную вертикальную передачу SARS-CoV-2, они признали, что время задержки до первого мазка из носоглотки не позволяет исключить потенциальную перинатальную передачу. По этому же вопросу Zhu et al. (20) недавно описали десять новорожденных, родившихся у детей с подозрением на COVID-19.матери, родоразрешение CS. Информации о типе питания не предоставлено. У всех младенцев появились респираторные симптомы в первую неделю жизни, но все их мазки из носоглотки дали отрицательный результат на SARS-CoV-2, что не подтверждает гипотезу о вертикальной передаче. В своем отчете о 116 беременностях Yan et al. (11) пришли к такому же выводу об отсутствии признаков вертикальной передачи инфекции SARS-CoV-2, особенно в течение последнего триместра беременности. В согласии с Kimberlin and Stagno (24) и Simões e Silva и Leal (25) мы считаем, что необходимы более точные доказательства, чтобы оценить, можно ли заразиться SARS-CoV-29.0400 внутриутробно .
В своем отчете о 116 беременностях Yan et al. (11) пришли к такому же выводу об отсутствии признаков вертикальной передачи инфекции SARS-CoV-2, особенно в течение последнего триместра беременности. В согласии с Kimberlin and Stagno (24) и Simões e Silva и Leal (25) мы считаем, что необходимы более точные доказательства, чтобы оценить, можно ли заразиться SARS-CoV-29.0400 внутриутробно .
Данные нашего исследования подтверждают отсутствие внутриутробной вертикальной передачи, поскольку ни один из наших новорожденных не дал положительного результата на SARS-CoV-2 при рождении, независимо от материнских симптомов и способа родоразрешения.
Что касается послеродового клинического наблюдения и ведения, Zeng (26) and Wang (27) et al. сообщили о двух случаях заражения новорожденных SARS-CoV-2, диагностированных в возрасте 17 и 19 дней. Оба были инфицированы постнатально путем горизонтальной передачи, что говорит о том, что следует уделять больше внимания просвещению родителей и опекунов в отношении использования соответствующего профилактического оборудования и безопасного ухода за новорожденным. Брейндаль и др. (28) также отметили, что принятие предупредительного подхода, такого как строгое соблюдение профилактических мер родителями и использование средств индивидуальной защиты врачами и медсестрами, имеет решающее значение для безопасности новорожденного.
Брейндаль и др. (28) также отметили, что принятие предупредительного подхода, такого как строгое соблюдение профилактических мер родителями и использование средств индивидуальной защиты врачами и медсестрами, имеет решающее значение для безопасности новорожденного.
Потенциальный риск горизонтальной передачи инфекции также очевиден в нашем исследовании, хотя только два из 15 детей дали положительный результат во время пребывания в больнице, оба находились на непосредственном грудном вскармливании в условиях совместного проживания. Как уже упоминалось, оба они имели отрицательный результат при рождении и стали отрицательными в течение 1 недели. В отношении этого аспекта сообщалось, что продолжительность выделения вируса сильно варьирует в зависимости от тяжести заболевания, и одно исследование показало, что бессимптомная инфекция была связана с более высокой вероятностью клиренса вирусной РНК из носоглотки в течение первой недели после заражения. диагноз по сравнению с симптоматической инфекцией (29). Таким образом, хотя ложноположительные результаты на 3 и 7 день у наших двух бессимптомных новорожденных нельзя исключить, последующие отрицательные назофарингеальные тесты в течение 1 недели потенциально могут отражать быструю элиминацию вируса.
Таким образом, хотя ложноположительные результаты на 3 и 7 день у наших двух бессимптомных новорожденных нельзя исключить, последующие отрицательные назофарингеальные тесты в течение 1 недели потенциально могут отражать быструю элиминацию вируса.
Выводы
Помимо относительно небольшого числа новорожденных с COVID-19, описанных во время китайской эпидемии (30), насколько нам известно, наш опыт является одним из очень немногих за пределами Китая, о которых до сих пор сообщалось в литературе. Хотя наши данные основаны на ограниченном числе пар мать-новорожденный, наши данные подтверждают текущие рекомендации Всемирной организации здравоохранения (ВОЗ) (31), поощряющие немедленную связь, совместное проживание и грудное вскармливание, по крайней мере, в случае нетяжелобольных матерей.
Мы признаем, что привязанность и грудное вскармливание могут подвергать новорожденного более высокому риску заражения SARS-CoV-2 от инфицированной матери контактным или воздушно-капельным путем, как это произошло у двух наших бессимптомных детей. Однако, как сообщалось, у подавляющего большинства новорожденных с ранним инфицированием, описанных в литературе, включая нашего, у них вряд ли разовьются серьезные симптомы. В недавней статье Zeng et al. сообщили, что среди 33 новорожденных матерей с COVID-19 у трех были обнаружены респираторные симптомы в первые дни жизни и они дали положительный результат на COVID-19.на 2-й день после рождения. Единственным тяжелобольным новорожденным в этой серии случаев был недоношенный ребенок в возрасте 31 недели (32).
Однако, как сообщалось, у подавляющего большинства новорожденных с ранним инфицированием, описанных в литературе, включая нашего, у них вряд ли разовьются серьезные симптомы. В недавней статье Zeng et al. сообщили, что среди 33 новорожденных матерей с COVID-19 у трех были обнаружены респираторные симптомы в первые дни жизни и они дали положительный результат на COVID-19.на 2-й день после рождения. Единственным тяжелобольным новорожденным в этой серии случаев был недоношенный ребенок в возрасте 31 недели (32).
Таким образом, учитывая, что все наши новорожденные, включая тех, у кого был положительный результат теста на COVID-19, оставались бессимптомными и здоровыми, мы считаем, что преимущества привязки и грудного вскармливания перевешивают потенциальный риск горизонтальной передачи инфекции SARS-CoV-2. . Тем более, что во время такой пандемии даже сам карантин может представлять собой очень эмоционально напряжённый опыт для COVID-19.матерей, мы считаем, что разделение матери и новорожденного, а также исключение непосредственного грудного вскармливания еще больше усугубят их психологическую травму.
Наконец, что касается предотвращения потенциального риска горизонтальной передачи вирусной инфекции, наш опыт подтверждает необходимость принятия строгих гигиенических мер, таких как отказ от поцелуев новорожденного, размещение его в люльке на безопасном расстоянии (не менее 2 м) от инфицированной матери, ношение хирургической маски во время кормления и интимного контакта с ребенком, мытье рук перед кормлением.
В заключение мы приведем семь ключевых уроков (таблица 3), которые мы извлекли из практики перинатального ведения беременных женщин с COVID-19 и пар новорожденных, предназначенных для использования в качестве практических рекомендаций для тех специалистов, которым может понадобиться иметь дело с этим опытом. Несмотря на то, что они основаны на самых последних данных и согласуются с ними, мы признаем, что наши выводы следует рассматривать как «временные», поскольку они могут быть изменены в будущем из-за постоянного роста знаний о COVID-19.перинатальная передача и клинические особенности неонатальной инфекции SARS-CoV-2.
Таблица 3 . Ключевые уроки из практики перинатального ведения новорожденных, рожденных от матерей, инфицированных SARS-CoV-2.
Заявление о доступности данных
Все наборы данных, представленные в этом исследовании, включены в статью/ Дополнительный материал .
Заявление об этике
Исследование с участием людей было рассмотрено и одобрено местным комитетом по этике (Comitato Etico dell’Area Vasta Emilia Nord). Родители новорожденных дали письменное информированное согласие на участие в данном исследовании. Авторы получили письменное информированное согласие на публикацию от родителей новорожденных.
Вклад автора
GB и GC задумали статью. BB, AR, CP, GV, RS и RB предоставили и собрали клинические и лабораторные данные и предоставили комментарии. GB, GC, AR и MC написали первый черновик рукописи. Все авторы доработали и утвердили окончательный вариант, участвовали в диагностике и перинатальном ведении матерей и/или новорожденных.
Конфликт интересов
Авторы заявляют, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.
Ссылки
1. Zhu N, Zhang D, Wang W, Li X, Yang B, Song J, et al. Новый коронавирус от пациентов с пневмонией в Китае, 2019 г. N Engl J Med. (2020) 382: 727–33. doi: 10.1056/NEJMoa2001017
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
2. Всемирная организация здравоохранения (2020 г.) Вспышка коронавирусной болезни (COVID-19). Доступно в Интернете по адресу: https://www.who.int/emergencies/diseases/novel-coronavirus-2019
Google Scholar
3. Jin YH, Cai L, Cheng ZS, Cheng H, Deng T, Fan YP, et al. Краткое руководство по диагностике и лечению пневмонии, инфицированной новым коронавирусом (2019-nCoV) 2019 года (стандартная версия). Военно-медицинская служба. (2020) 7:4. doi: 10.1186/s40779-020-0233-6
Полный текст CrossRef | Google Scholar
4. Wang D, Hu B, Hu C, Zhu F, Liu X, Zhang J и др. Клинические характеристики 138 госпитализированных пациентов с новой коронавирусной пневмонией 2019 года в Ухане, Китай. 904:00 ЯМА. (2020) 323:1061–9. doi: 10.1001/jama.2020.1585
Wang D, Hu B, Hu C, Zhu F, Liu X, Zhang J и др. Клинические характеристики 138 госпитализированных пациентов с новой коронавирусной пневмонией 2019 года в Ухане, Китай. 904:00 ЯМА. (2020) 323:1061–9. doi: 10.1001/jama.2020.1585
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
5. Li Q, Guan X, Wu P, Wang X, Zhou L, Tong Y и др. Динамика ранней передачи новой коронавирусной пневмонии в Ухане, Китай. N Engl J Med. (2020) 382:1199–207. doi: 10.1056/NEJMoa2001316
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
6. Вонг С.Ф., Чоу К.М., Леунг Т.Н., Нг В.Ф., Нг Т.К., Шек С.К. и др. Беременность и перинатальные исходы у женщин с тяжелым острым респираторным синдромом. 904:00 Am J Акушер-гинеколог. (2004) 191:292–7. doi: 10.1016/j.ajog.2003.11.019
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
7. Creanga AA, Johnson TF, Graitcer SB, Hartman LK, Al-Samarrai T, Schwarz AG, et al.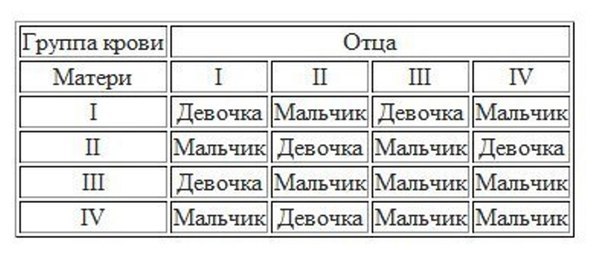 Тяжесть инфекции, вызванной вирусом пандемического гриппа А (h2N1) 2009 г., у беременных женщин. Акушерство Гинекол. (2010) 115:717–26. doi: 10.1097/AOG.0b013e3181d57947
Тяжесть инфекции, вызванной вирусом пандемического гриппа А (h2N1) 2009 г., у беременных женщин. Акушерство Гинекол. (2010) 115:717–26. doi: 10.1097/AOG.0b013e3181d57947
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
8. Chen H, Guo J, Wang C, Luo F, Yu X и др. Клинические характеристики и потенциал внутриутробной вертикальной передачи COVID-19инфекции у девяти беременных женщин: ретроспективный обзор медицинской документации. Ланцет. (2020) 395:809–15. doi: 10.1016/S0140-6736(20)30360-3
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
9. Alserehi H, Wali G, Alshukairi A, Alraddadi B. Влияние коронавируса ближневосточного респираторного синдрома (MERS-CoV) на течение беременности и перинатальный исход. BMC Infect Dis. (2016) 16:105. doi: 10.1186/s12879-016-1437-y
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
10. Breslin N, Baptiste C, Gyamfi-Bannerman C, Miller R, Martinez R, Bernstein K, et al. Инфекция COVID-19 среди бессимптомных и симптоматических беременных: две недели подтвержденных обращений в аффилированную пару городских больниц Нью-Йорка. Am J Obstet Gynecol MFM. (2020) 9:100118. doi: 10.1016/j.ajogmf.2020.100118
Инфекция COVID-19 среди бессимптомных и симптоматических беременных: две недели подтвержденных обращений в аффилированную пару городских больниц Нью-Йорка. Am J Obstet Gynecol MFM. (2020) 9:100118. doi: 10.1016/j.ajogmf.2020.100118
CrossRef Полный текст | Google Scholar
11. Yan J, Guo J, Fan C, Juan J, Yu X, Li J и другие. Коронавирусное заболевание 2019 г. (COVID-19) у беременных: отчет на основе 116 случаев. 904:00 Am J Акушер-гинеколог . (2020) 223:111.e1–111.e14. doi: 10.1016/j.ajog.2020.04.014
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
12. Ferrazzi E, Frigerio L, Savasi V, Vergani P, Prefumo F, Barresi S, et al. Вагинальные роды у беременных женщин, инфицированных SARS-CoV-2, в Северной Италии: ретроспективный анализ. БЖОГ. (2020) 27:1116-122. doi: 10.1111/1471-0528.16278
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
13. Liu W, Wang J, Li W, Zhou Z, Liu S, Rong Z.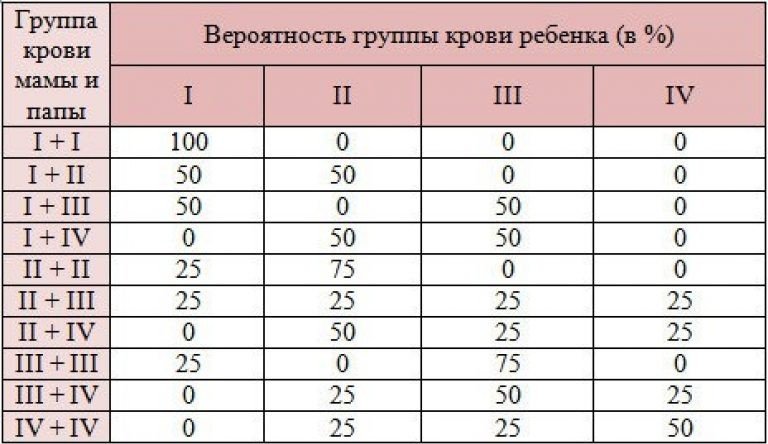 Клинические характеристики 19новорожденных от матерей с COVID-19. Фронт Мед. (2020) 13:1–6. doi: 10.1007/s11684-020-0772-y
Клинические характеристики 19новорожденных от матерей с COVID-19. Фронт Мед. (2020) 13:1–6. doi: 10.1007/s11684-020-0772-y
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
14. CDC. Временное руководство по грудному вскармливанию для матери с подтвержденным диагнозом COVID-19 или находящейся под следствием . Доступно в Интернете по адресу: https://www.cdc.gov/coronavirus/2019-ncov/specific-groups/pregnancy-guidance-breastfeeding.html
Google Scholar
15. Favre G, Pomar L, Qi X, Nielsen- Saines K, Musso D, Baud D. Рекомендации для беременных женщин с подозрением на инфекцию SARS-CoV-2. Ланцет Infect Dis . (2020) 20:652–3. doi: 10.1016/S1473-3099(20)30157-2
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
16. Даванзо Р., Моро Г., Сандри Ф., Агости М., Моретти С., Моска Ф. Грудное вскармливание и коронавирусная болезнь-2019. Временные показания итальянского общества неонатологии, одобренные союзом европейских неонатальных и перинатальных обществ. Питание матери и ребенка . (2020) 16:e13010. doi: 10.1111/mcn.13010
Питание матери и ребенка . (2020) 16:e13010. doi: 10.1111/mcn.13010
PubMed Abstract | Полный текст перекрестной ссылки | Академия Google
17. Центр контроля и профилактики заболеваний CDC. Коронавирус COVID-19 . Доступно в Интернете по адресу: https://www.cdc.gov
Google Scholar
18. Чжоу Г., Чен С., Чен З. Назад к весне в Ухане: факты и надежды на вспышку COVID-19. Фронт Мед. (2020) 14:1–4. doi: 10.1007/s11684-020-0758-9
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
19. Sweet DG, Carnielli V, Greisen G, Hallman M, Ozek E, Plavka R, et al. Европейское консенсусное руководство по ведению NRDS у недоношенных детей. Неонатология. (2013) 103:353–68. doi: 10.1159/000349928
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
20. Zhu H, Wang L, Fang C, Peng S, Zhang L, Chang G, et al. Клинический анализ 10 новорожденных, рожденных от матерей с пневмонией 2019-nCoV. Транс Педиатр. (2020) 9:51–60. doi: 10.21037/tp.2020.02.06
Транс Педиатр. (2020) 9:51–60. doi: 10.21037/tp.2020.02.06
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
21. Чжэн К.Л., Дуань Т., Джин Л.П. Профилирование экспрессии одноклеточной РНК ACE2 и AXL в интерфейсе матери и плода человека. Reprod Dev Med. (2020) 4:7–10. doi: 10.4103/2096-2924.278679
Полный текст CrossRef | Google Scholar
22. Dong L, Tian J, He S, Zhu C, Wang J, Liu C, et al. Возможна вертикальная передача SARS-CoV от инфицированной матери ее новорожденному. ЯМА . (2020) 323:1846–8. doi: 10.1001/jama.2020.4621
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
23. Alzamora MC, Paredes T, Caceres D, Webb CM, Valdez LM, La Rosa M. Тяжелая форма COVID-19во время беременности и возможна вертикальная передача. Ам Дж Перинатол . (2020) 37:861–5. doi: 10.1055/s-0040-1710050
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
24. Kimberlin DW, Stagno S. Можно ли заразиться SARS-CoV-2 внутриутробно? ЯМА. (2020) 323:1788–9. doi: 10.1001/jama.2020.4868
Kimberlin DW, Stagno S. Можно ли заразиться SARS-CoV-2 внутриутробно? ЯМА. (2020) 323:1788–9. doi: 10.1001/jama.2020.4868
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
25. Simões e, Silva AC, Leal CRV. Передается ли SARS-CoV-2 вертикально? Фронт Педиатр. (2020) 8:276. doi: 10.3389/fped.2020.00276
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
26. Цзэн Л.К., Тао С.В., Юань В.Х., Ван Дж., Лю С., Лю З.С. Первый случай новорожденного, инфицированного новой коронавирусной пневмонией, в Китае. Чин Дж Педиатр. (2020) 58:E009. doi: 10.3760/cma.j.issn.0578-1310.2020.0009
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
27. Ван Дж., Ван Д., Чен Г.К., Тао С.В., Цзэн Л.К. Инфекция SARS-CoV-2 с желудочно-кишечными симптомами как первое проявление у новорожденного. Chin J Contemp Pediatr. (2020) 22:211–14. doi: 10.7499/j.issn.1008-8830.2020.03.006
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
28.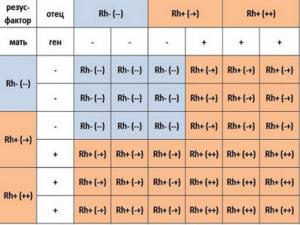 Брейндаль М., Захариассен Г., Кристенсен П.С., Хинриксен Т.Б. Дилеммы и приоритеты в отделении интенсивной терапии новорожденных во время пандемии COVID-19. Dan Med J. (2020) 67:A205021
Брейндаль М., Захариассен Г., Кристенсен П.С., Хинриксен Т.Б. Дилеммы и приоритеты в отделении интенсивной терапии новорожденных во время пандемии COVID-19. Dan Med J. (2020) 67:A205021
PubMed Abstract | Google Scholar
29. Chau NVV, Lam VT, Dung NT, Yen LM, Minh NNQ, Hung LM, et al. Естественное течение и потенциал передачи бессимптомной инфекции SARS-CoV-2. Clin Infect Dis . (2020) ciaa711. doi: 10.1093/cid/ciaa711. [Epub перед печатью].
Реферат PubMed | Полный текст перекрестной ссылки | Google Scholar
30. Цао Ц., Чен Ю.С., Чен С.Л., Чиу С.Х. Инфекция SARS-CoV-2 у детей: динамика передачи и клиническая характеристика. J Formos Med Assoc . (2020) 119: 670–3. doi: 10.1016/j.jfma.2020.02.009
PubMed Abstract | Полный текст перекрестной ссылки | Google Scholar
31. ВОЗ. Клиническое ведение тяжелых острых респираторных инфекций (ТОРИ) при COVID-19подозревается заболевание. Временное руководство . (2020) 13 марта, Женева. Доступно в Интернете по адресу: https://apps.who.int/iris/bitstream/handle/10665/331446/WHO-2019-nCoV-clinical2020.4-eng.pdf?sequence=1&isAllowed=y
Доступно в Интернете по адресу: https://apps.who.int/iris/bitstream/handle/10665/331446/WHO-2019-nCoV-clinical2020.4-eng.pdf?sequence=1&isAllowed=y
PubMed Abstract | Google Scholar
32. Цзэн Л.К., Ся С., Юань В. Ранние неонатальные инфекции SARS-CoV-2 у 33 новорожденных, рожденных от матерей с COVID-19 в Ухане, Китай. JAMA Pediatr . (2020) 174: 722–25. doi: 10.1001/jamapediatrics.2020.0878
Реферат PubMed | Полный текст перекрестной ссылки | Google Scholar
Защитные факторы для улучшения благополучия и предотвращения жестокого обращения с детьми и безнадзорности
Защитные факторы — это условия или атрибуты отдельных лиц, семей и сообществ, которые способствуют здоровью и благополучию детей и семей. Используя подход защитных факторов, специалисты по защите детей и другие лица могут помочь родителям найти ресурсы и поддержку, которые подчеркивают их сильные стороны, а также определяют области, в которых им нужна помощь, тем самым снижая вероятность жестокого обращения с детьми и безнадзорности.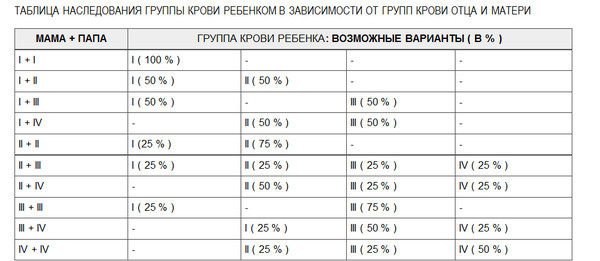
Каковы защитные факторы для предотвращения жестокого обращения с детьми и безнадзорности?
Существует множество подходов к факторам защиты, каждый из которых выделяет свой набор факторов. Ниже приведены шесть факторов, включенных в структуру Детского бюро, которые поставщики услуг на уровне сообщества могут использовать для выявления сильных сторон в семьях и того, как эти сильные стороны могут быть дополнительно развиты для предотвращения жестокого обращения с детьми.
Защитный фактор 1: Воспитание и привязанность
Ранний опыт воспитания и развития связи ребенка с заботливым взрослым влияет на все аспекты поведения и развития. Когда родители и дети испытывают сильные и теплые чувства друг к другу, у детей развивается уверенность в том, что родители предоставят им все необходимое для процветания, включая любовь, принятие, позитивное руководство и защиту.
Исследования показывают, что дети, получающие любовь и заботу от своих родителей, имеют больше шансов на здоровое развитие. Отношения ребенка с последовательным, заботливым взрослым в раннем возрасте ассоциируются в более позднем возрасте с более высокими академическими оценками, более здоровым поведением, более позитивным взаимодействием со сверстниками и повышенной способностью справляться со стрессом.
Отношения ребенка с последовательным, заботливым взрослым в раннем возрасте ассоциируются в более позднем возрасте с более высокими академическими оценками, более здоровым поведением, более позитивным взаимодействием со сверстниками и повышенной способностью справляться со стрессом.
Основы детства: создание безопасных, стабильных, заботливых отношений и среды для всех детей (PDF — 24 945 КБ)
Центры по контролю и профилактике заболеваний, Отдел предотвращения насилия (2019)
Описывает основу для руководства деятельностью сообщества, чтобы помочь построить безопасные, стабильные и заботливые отношения и среду для детей и семей. В руководстве изложены четыре основные цели: повысить осведомленность и приверженность делу продвижения безопасных, стабильных и заботливых отношений; использовать данные для обоснования действий; создать контекст для здоровых детей посредством изменения норм и создания программ; и создать контекст для здоровых детей посредством изменения политики.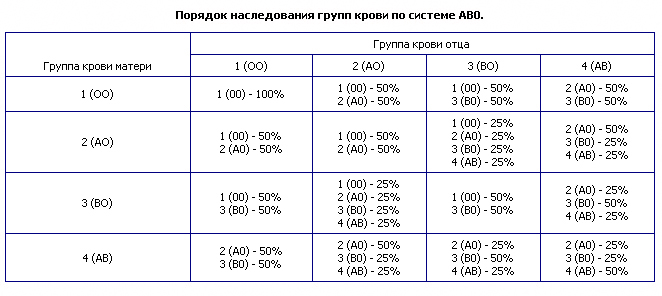
Помощь лицам, осуществляющим уход, в воспитании надежной привязанности у маленьких детей
Джексон (2017)
Социальная работа сегодня, 17 (4)
Описывает вмешательство, призванное помочь родителям лучше идентифицировать поведение, которое может способствовать ненадежной привязанности, и увеличить количество и качество заботливого поведения.
Оперативная помощь: воспитание сильной привязанности через повседневные моменты
ОТ НОЛЬ ДО ТРЕХ (2016)
Демонстрирует видео о чутком уходе, процессе наблюдения и настройки на сигналы ребенка и чутком реагировании, чтобы воспитывать и укреплять привязанность к ребенку.
Защитный фактор 2: Знание воспитания детей и подростков
Существует обширное исследование, связывающее здоровое развитие ребенка с эффективным воспитанием детей. Дети расцветают, когда родители обеспечивают не только любовь, но и уважительное общение и выслушивание, последовательные правила и ожидания, а также безопасные возможности, способствующие независимости. Успешное воспитание способствует психологической адаптации, помогает детям добиться успеха в школе, поощряет любопытство к миру и мотивирует детей к достижениям. Следующие ресурсы предлагают информацию, которая помогает семьям расширить свои знания о развитии детей и молодежи.
Успешное воспитание способствует психологической адаптации, помогает детям добиться успеха в школе, поощряет любопытство к миру и мотивирует детей к достижениям. Следующие ресурсы предлагают информацию, которая помогает семьям расширить свои знания о развитии детей и молодежи.
Ознакомьтесь с наборами инструментов
Улица Сезам (2021)
Предоставляет родителям и опекунам интерактивные видеоролики, распечатки и руководства по ресурсам, которые способствуют обучению и вовлечению родителей. Примеры тем включают аутизм, развитие мозга и повышение устойчивости.
Позитивные советы для родителей
Центры по контролю и профилактике заболеваний (2020)
Предоставляет информацию для родителей о развитии их детей, позитивном воспитании, безопасности и здоровье на различных этапах жизни ребенка.
Защитный фактор 3: родительская устойчивость
Родители, которые могут справиться со стрессами повседневной жизни, а также с периодическими кризисами, обладают устойчивостью; у них есть гибкость и внутренняя сила, необходимые, чтобы прийти в норму, когда дела идут не очень хорошо.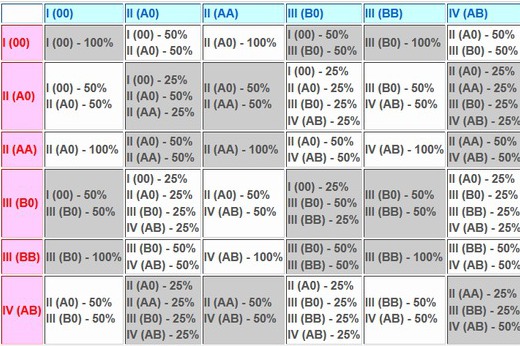 Множественные жизненные стрессоры, такие как семейная история жестокого обращения или пренебрежения, проблемы со здоровьем, супружеские конфликты, домашнее или общественное насилие, а также финансовые стрессоры, такие как безработица, бедность и бездомность, могут снизить способность родителей эффективно справляться с типичными проблемами. ежедневные заботы о воспитании детей. Следующие ресурсы помогают родителям и опекунам повысить их устойчивость.
Множественные жизненные стрессоры, такие как семейная история жестокого обращения или пренебрежения, проблемы со здоровьем, супружеские конфликты, домашнее или общественное насилие, а также финансовые стрессоры, такие как безработица, бедность и бездомность, могут снизить способность родителей эффективно справляться с типичными проблемами. ежедневные заботы о воспитании детей. Следующие ресурсы помогают родителям и опекунам повысить их устойчивость.
Повышение устойчивости в трудные времена: руководство для родителей
Центр изучения социальной политики
Обсуждаются способы для родителей оказать лучшую поддержку в трудные времена, чтобы продолжать давать своим детям то, что им нужно, чтобы они росли здоровыми и в безопасности.
Развитие навыков, необходимых взрослым в жизни: руководство для практиков
Гарвардский университет, Центр развития ребенка (2017 г.)
Представляет собой руководство для практиков, в котором объясняется наука, стоящая за нашими основными жизненными навыками, что влияет на их развитие и как практикующие могут помочь.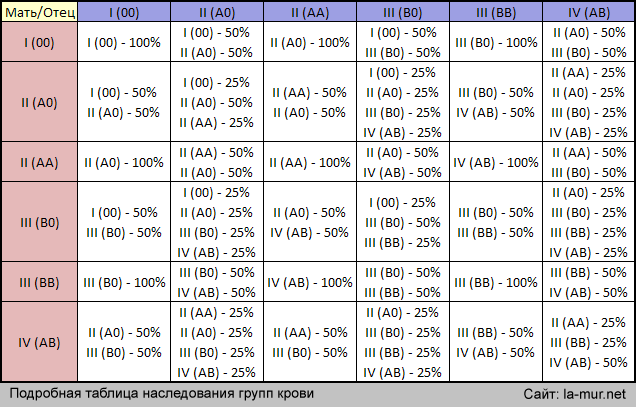 Ресурс включает информацию о том, как помочь взрослым развить навыки, как стресс влияет на наши навыки и как предоставлять услуги таким образом, чтобы уменьшить стресс.
Ресурс включает информацию о том, как помочь взрослым развить навыки, как стресс влияет на наши навыки и как предоставлять услуги таким образом, чтобы уменьшить стресс.
Обеспечение устойчивости: как чуткая забота закладывает основу для благополучия детей
ЛЕНА (2020)
Обсуждается важность отношений с заботливым взрослым, которые обеспечивают детям стабильность и безопасность, необходимые им для здорового эмоционального, социального и поведенческого развития.
Защитный фактор 4: социальные связи
Родители и опекуны, имеющие социальную сеть эмоционально поддерживающих друзей, членов семьи и соседей, часто обнаруживают, что им легче заботиться о своих детях и о себе по сравнению с теми, у кого такой сети нет. Всем лицам, осуществляющим уход, нужны люди, к которым они могут время от времени обращаться, когда им нужен сочувствующий слушатель, совет или конкретная поддержка. Исследования показали, что родители, которые изолированы и имеют мало социальных связей, подвергаются более высокому риску жестокого обращения со своими детьми.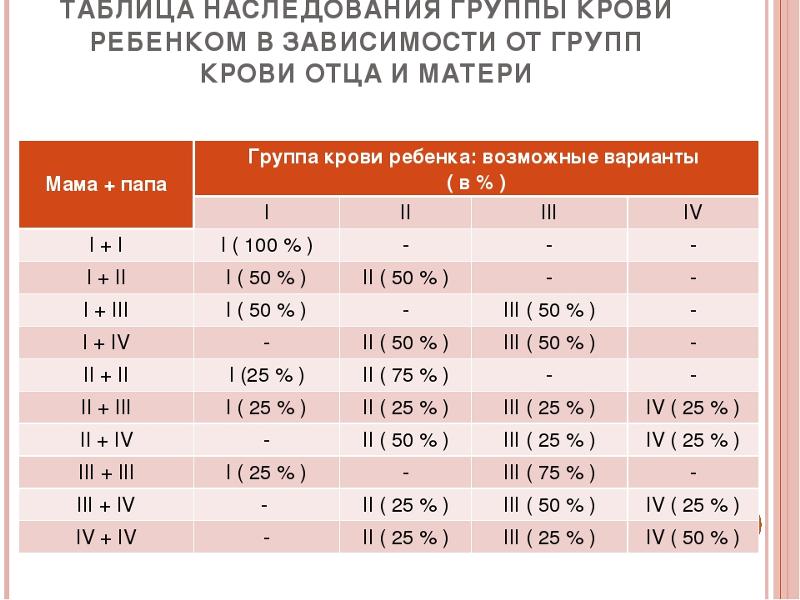 Следующие ресурсы содержат массив информации, которая помогает семьям укреплять свои социальные связи.
Следующие ресурсы содержат массив информации, которая помогает семьям укреплять свои социальные связи.
Обучение в кафе Be Strong Families
Будьте крепкими семьями
Предлагает профессионалам возможность пройти обучение по модели Be Strong Families Birth Parent Café, которая представляет собой инструмент, направленный на продвижение здоровых и позитивных взаимодействий и бесед между сверстниками.
Выполнение соединений
Фонд Энни Э. Кейси
Сосредоточен на предпосылке, что семьи добиваются большего успеха, когда они живут в сообществах, которые помогают им добиться успеха. Этот веб-сайт предоставляет информацию по теории, соответствующие веб-сайты, результаты и материалы для чтения.
Защитный фактор 5: Бетонные опоры для родителей
Многие факторы могут повлиять на способность семьи заботиться о своих детях.
Партнерство с родителями для выявления и доступа к ресурсам в сообществе может помочь предотвратить стресс, который иногда провоцирует жестокое обращение с детьми.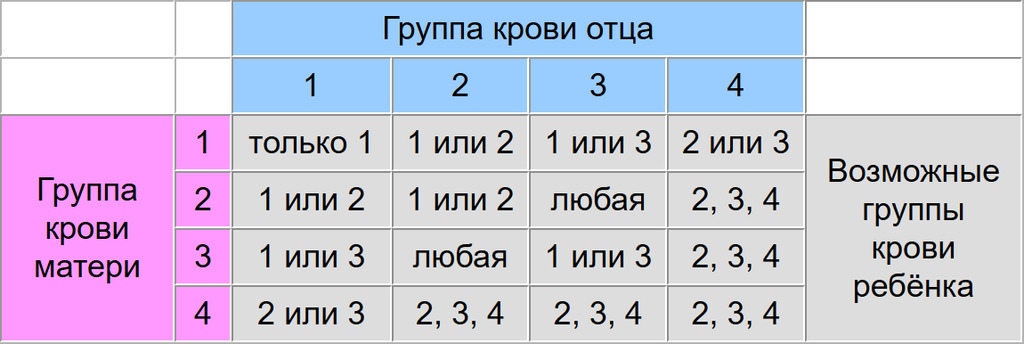 Предоставление конкретной поддержки также может помочь предотвратить непреднамеренное пренебрежение, которое иногда происходит, когда родители не в состоянии обеспечить своих детей. Следующие ресурсы описывают ресурсы, которые предлагают помощь родителям и опекунам.
Предоставление конкретной поддержки также может помочь предотвратить непреднамеренное пренебрежение, которое иногда происходит, когда родители не в состоянии обеспечить своих детей. Следующие ресурсы описывают ресурсы, которые предлагают помощь родителям и опекунам.
2-1-1.org
Объединенный путь (2021)
Предлагает бесплатную конфиденциальную горячую линию для связи людей с местными источниками продуктов питания, трудоустройства, кризисной поддержки, здравоохранения и жилищной помощи.
Найти поддержку
Национальная линия помощи родителям
Предоставляет ссылки на национальные ресурсы для широкого спектра поддержки, включая базовые потребности, номера экстренных служб социальной поддержки, обучение родителей и многое другое. Веб-страница также содержит ресурсы для конкретных штатов.
Выполнение соединений
Фонд Энни Э. Кейси
Эта инициатива исходит из того, что семьи добиваются большего успеха, когда живут в сообществах, которые помогают им добиться успеха. Предоставляется информация о теории, сайтах, результатах и материалах для чтения.
Предоставляется информация о теории, сайтах, результатах и материалах для чтения.
Защитный фактор 6: Социальная и эмоциональная компетентность детей
Родители поддерживают здоровое социальное и эмоциональное развитие детей, когда они показывают, как эффективно выражать и передавать эмоции, управлять собой и заводить друзей. Социальная и эмоциональная компетентность ребенка имеет решающее значение для здоровых отношений с семьей, взрослыми и сверстниками. И наоборот, задержка социально-эмоционального развития может препятствовать здоровым отношениям. Раннее выявление таких задержек и ранняя помощь детям и родителям могут оказать поддержку семейным отношениям и обеспечить положительное и соответствующее развитие.
Укрепление семьи: социальная и эмоциональная компетентность детей
ИМКА (2020)
Подробно описаны три конкретных подсказки, которые родители и специалисты по защите детей могут использовать для развития социальных и эмоциональных компетенций у детей посредством беседы.
Социально-эмоциональная компетентность детей: защитные и стимулирующие факторы (PDF – 202 КБ)
Центр изучения социальной политики (2018)
Обсуждается связь между уровнем социальной и эмоциональной компетентности детей и их языковыми навыками, психическим здоровьем и успехами в школе.
Социально-эмоциональное развитие и психическое здоровье детей: почему это важно?
Детское бюро и учебно-координационный центр
Подчеркивает, почему во все программы помощи детям и семьям важно включать усиленную поддержку социально-эмоционального развития маленьких детей и благополучия тех, кто за ними ухаживает.
(Back to Top)
Система защитных факторов
Система защитных факторов обеспечивает лучшее понимание того, как шесть защитных факторов могут способствовать или объяснять положительные результаты для детей, семей и сообществ, а также предотвращать жестокое обращение с детьми и безнадзорность . В приведенных ниже ресурсах представлены примеры подходов к факторам защиты, которые обычно используются в системах защиты детей.
Защитные факторы и защитные возможности: общая основа для защиты детей и укрепления семьи [Инфографика] (PDF — 233 КБ)
Центр наращивания потенциала для государств (2016)
Описывает структуру защитных способностей и структуру защитных факторов, которые используются специалистами по защите детей для оценки, вмешательства и обслуживания семей, а также исследует общую основу, которую разделяют схемы, чтобы помочь повысить согласованность услуг для семей.
Защитные факторы подходы в отношении социального обеспечения детей
Серия «Название
».
2020
Обзор национальных защитных факторов для предотвращения жестокого обращения с детьми и безнадзорности. Он предназначен для того, чтобы помочь специалистам по защите детей, администраторам, поставщикам услуг, политикам и другим заинтересованным лицам понять концепции защитных факторов и факторов риска в семьях и сообществах и узнать, как создание защитных факторов может помочь снизить риск жестокого обращения с детьми и безнадзорности.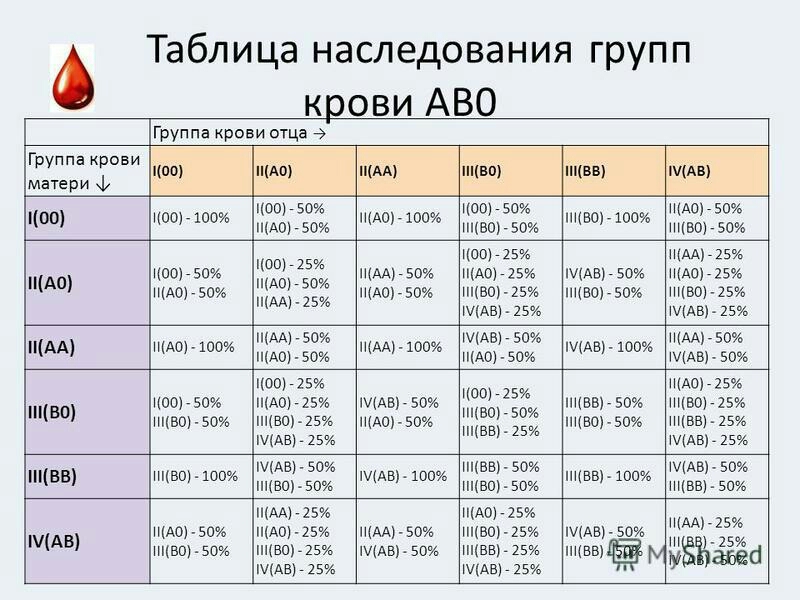 сейчас и в будущем.
сейчас и в будущем.
(Вернуться к началу)
Новое исследование подчеркивает риски отделения новорожденных от матерей во время пандемии COVID-19
Новое исследование подчеркивает риски отделения новорожденных от матерей во время пандемии COVID-19- All topics »
- A
- B
- C
- D
- E
- F
- G
- H
- I
- J
- K
- L
- M
- N
- O
- P
- Q
- R
- S
- T
- U
- V
- W
- X
- Y
- Z
- Ресурсы ”
- Бюллетени
- Факты в картинках
- Мультимедиа
- Публикации
- Вопросы и Ответы
- Инструменты и наборы инструментов
- Популярный ”
- Загрязнение воздуха
- Коронавирусная болезнь (COVID-19)
- Гепатит
- оспа обезьян
- All countries »
- A
- B
- C
- D
- E
- F
- G
- H
- I
- J
- K
- L
- M
- N
- O
- P
- Q
- R
- S
- T
- U
- В
- Ш
- Х
- Д
- З
- Регионы »
- Африка
- Америка
- Юго-Восточная Азия
- Европа
- Восточное Средиземноморье
- Западная часть Тихого океана
- ВОЗ в странах »
- Статистика
- Стратегии сотрудничества
- Украина ЧП
- все новости »
- Выпуски новостей
- Заявления
- Кампании
- Комментарии
- События
- Тематические истории
- Выступления
- Прожекторы
- Информационные бюллетени
- Библиотека фотографий
- Список рассылки СМИ
- Заголовки »
- Сконцентрируйся ”
- Афганистан кризис
- COVID-19 пандемия
- Кризис в Северной Эфиопии
- Сирийский кризис
- Украина ЧП
- Вспышка оспы обезьян
- Кризис Большого Африканского Рога
- Последний ”
- Новости о вспышках болезней
- Советы путешественникам
- Отчеты о ситуации
- Еженедельный эпидемиологический отчет
- ВОЗ в чрезвычайных ситуациях »
- Наблюдение
- Исследовательская работа
- Финансирование
- Партнеры
- Операции
- Независимый контрольно-консультативный комитет
- Данные ВОЗ »
- Глобальные оценки здоровья
- ЦУР в области здравоохранения
- База данных о смертности
- Сборы данных
- Панели инструментов »
- Информационная панель COVID-19
- Приборная панель «Три миллиарда»
- Монитор неравенства в отношении здоровья
- Особенности ”
- Глобальная обсерватория здравоохранения
- СЧЕТ
- Инсайты и визуализации
- Инструменты сбора данных
- Отчеты »
- Мировая статистика здравоохранения 2022 г.

- избыточная смертность от COVID
- DDI В ФОКУСЕ: 2022 г.
- Мировая статистика здравоохранения 2022 г.
- О ком ”
- Люди
- Команды
- Структура
- Партнерство и сотрудничество
- Сотрудничающие центры
- Сети, комитеты и консультативные группы
- Трансформация
- Наша работа ”
- Общая программа работы
- Академия ВОЗ
- мероприятия
- Инициативы
- Финансирование »
- Инвестиционный кейс
- Фонд ВОЗ
- Подотчетность »
- Аудит
- Бюджет
- Финансовые отчеты
- Портал программного бюджета
- Отчет о результатах
- Управление »
- Всемирная ассамблея здравоохранения
- Исполнительный совет
- Выборы Генерального директора
- Веб-сайт руководящих органов
- Дом/
- Новости/
- шт/
- Новое исследование подчеркивает риски отделения новорожденных от матерей во время пандемии COVID-19
ГеттиИзображения
© Кредиты
Новые исследования ВОЗ и партнеров показывают, что пандемия COVID-19 серьезно влияет на качество ухода за маловесными и больными новорожденными, что приводит к ненужным страданиям и смерти.
Исследование, опубликованное в журнале Lancet EclinicalMedicine , подчеркивает критическую важность обеспечения тесного контакта новорожденных с родителями после рождения, особенно для тех, кто родился слишком маленьким (с низким весом при рождении) или слишком рано (недоношенный). Однако во многих странах, если COVID-19инфекции подтверждены или подозреваются, новорожденных регулярно разлучают со своими матерями, что подвергает их более высокому риску смерти и осложнений на всю жизнь.
Это особенно характерно для беднейших стран, где происходит наибольшее число преждевременных родов и младенческой смертности. Согласно отчету, сбои в уходе за матерью по методу кенгуру, который включает тесный контакт между родителем, обычно матерью, и новорожденным ребенком, усугубляют эти риски.
До 125 000 жизней младенцев можно было бы спасти при полном охвате кенгуру. Для детей, рожденных недоношенными или с низкой массой тела при рождении, особое значение имеет метод кенгуру (ранний, продолжительный контакт кожа к коже с родителем и исключительно грудное вскармливание). Было показано, что среди детей, рожденных недоношенными или с низким весом при рождении, метод кенгуру снижает младенческую смертность на целых 40%, переохлаждение более чем на 70% и тяжелые инфекции на 65%.
Было показано, что среди детей, рожденных недоношенными или с низким весом при рождении, метод кенгуру снижает младенческую смертность на целых 40%, переохлаждение более чем на 70% и тяжелые инфекции на 65%.
«Перебои в предоставлении основных медицинских услуг во время COVID-19серьезно повлияли на качество ухода, предоставляемого некоторым из наиболее уязвимых детей, и это включает их право на жизненно необходимый контакт с родителями», — сказал д-р Аншу Банерджи, директор по вопросам матери, новорожденного, ребенка и подростков . Здоровье и старение в ВОЗ . «Десятилетия прогресса в снижении детской смертности будут поставлены под угрозу, если мы не будем действовать сейчас, чтобы защитить и улучшить качественные услуги по уходу за матерями и новорожденными, а также расширить охват спасающими жизни мероприятиями, такими как метод кенгуру».
ВОЗ рекомендует матерям продолжать жить в одной комнате со своими детьми с рождения, иметь возможность кормить грудью и практиковать контакт кожа к коже — даже при подозрении или подтверждении инфекции COVID-19 — и им следует оказывать поддержку для обеспечения надлежащего методы профилактики инфекций.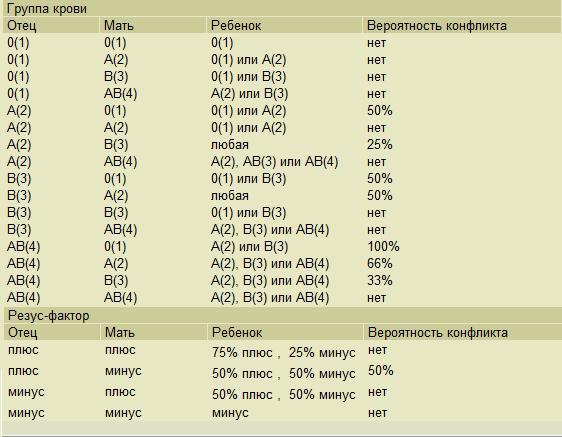
«Требуется гораздо больше внимания, чтобы медицинские работники и политики во всем мире знали о необходимости держать матерей и детей вместе в эти критические первые дни, особенно для детей, родившихся слишком маленькими или слишком рано», — сказал Queen Dube, директор отдела здравоохранения Министерства здравоохранения Малави , один из авторов доклада. «Kangaroo Mother Care — один из самых экономичных способов защиты маленьких и больных новорожденных. Согласно нашему анализу, эти риски намного перевешивают небольшую вероятность того, что новорожденный ребенок заболеет тяжелым заболеванием от COVID-19».
«Уход за матерями по методу кенгуру — одно из лучших вмешательств, позволяющих повысить шансы на выживание недоношенного ребенка или ребенка с низким весом при рождении, особенно в странах с низким уровнем дохода», — добавила она.
Имеющиеся данные свидетельствуют о том, что сбои в системе кенгуру уже могут быть широко распространены. Систематический обзор 20 клинических руководств из 17 стран во время пандемии COVID-19 показал, что одна треть рекомендовала разделять матерей и новорожденных, если у матери есть или может быть COVID-19. В глобальном опросе тысяч поставщиков медицинских услуг для новорожденных, опубликованном сегодня в соответствующей статье в British Medical Journal (BMJ) Global Health , две трети медицинских работников в 62 странах сообщили, что они не допускают матерей с подтвержденным или подозреваемым COVID -19практиковать обычный контакт кожа к коже, в то время как почти четверть не позволяла кормить грудью даже неинфицированным лицам, осуществляющим уход.
Систематический обзор 20 клинических руководств из 17 стран во время пандемии COVID-19 показал, что одна треть рекомендовала разделять матерей и новорожденных, если у матери есть или может быть COVID-19. В глобальном опросе тысяч поставщиков медицинских услуг для новорожденных, опубликованном сегодня в соответствующей статье в British Medical Journal (BMJ) Global Health , две трети медицинских работников в 62 странах сообщили, что они не допускают матерей с подтвержденным или подозреваемым COVID -19практиковать обычный контакт кожа к коже, в то время как почти четверть не позволяла кормить грудью даже неинфицированным лицам, осуществляющим уход.
Исследования в основном сообщают об отсутствии симптомов или легком течении COVID-19 у инфицированных новорожденных с низким риском неонатальной смерти. По оценкам этого нового исследования, риск заражения новорожденных COVID-19 приведет к менее чем 2000 смертей.
Однако заражение во время беременности может привести к повышенному риску преждевременных родов, а это означает, что еще более важно обеспечить правильный уход за недоношенными детьми и их родителями во время COVID-19. пандемия.
пандемия.
Согласно последним оценкам, ежегодно 15 миллионов детей рождаются недоношенными (до 37 недель) и 21 миллион рождаются с низкой массой тела при рождении (менее 2,5 кг). Эти дети сталкиваются со значительным риском для здоровья, включая инвалидность, задержку развития и инфекции, а осложнения, связанные с недоношенностью, являются основной причиной смерти новорожденных и детей в возрасте до 5 лет. к следующей статье: Уход за преждевременными родами во время пандемии COVID-19: сравнительный анализ риска неонатальной смертности, предотвращенной с помощью кенгуру, по сравнению со смертностью из-за инфекции SARS-CoV-2 в The Lancet Eclinical Medicine. Исследование, связанное с , проведенное Совместной группой по уходу за маленькими и больными новорожденными COVID-19, было опубликовано сегодня в British Medical Journal , Уход за маленькими и больными новорожденными во время пандемии COVID-19: глобальный опрос и тематический анализ мнений поставщиков медицинских услуг. и впечатления . БМЖ ГХ. DOI: 10.1136/bmjgh-2020-004347
и впечатления . БМЖ ГХ. DOI: 10.1136/bmjgh-2020-004347
Подпишитесь на нашу рассылку →
ОИТН уход за младенцами, рожденными от матерей с подозрением или подтвержденным диагнозом COVID-19
Практический пункт
Опубликовано: 6 апреля 2020 г. | Обновлено: 10 августа 2021 г.
Канадское педиатрическое общество разрешает печатать отдельные копии этого документа с нашего веб-сайта. Чтобы получить разрешение на перепечатку или воспроизведение нескольких копий, ознакомьтесь с нашей политикой в отношении авторских прав.
Предыстория: COVID-19
С декабря 2019 года, когда COVID-19 стал общепризнанным явлением, многое изменилось в отношении его глобального распространения. Хотя разработка широкомасштабных программ вакцинации помогла сдержать распространение болезни, многие группы населения в районах с низким уровнем вакцинации из-за либо ограниченного доступа к вакцине, либо нерешительности в отношении вакцины по-прежнему подвержены риску заражения и распространения SARS-CoV-2. Данные исследований по-прежнему показывают, что COVID-19 обычно не передается новорожденным от матерей, инфицированных COVID во время беременности, и что, когда новорожденные заболевают COVID при рождении, большинство из них протекает бессимптомно или переносит заболевание легкой или средней степени тяжести [1] . В этом практическом пункте рассматривается уход в отделении интенсивной терапии новорожденных (ОИТН) для новорожденных, рожденных от матерей с подозрением или подтвержденным диагнозом COVID-19.
Данные исследований по-прежнему показывают, что COVID-19 обычно не передается новорожденным от матерей, инфицированных COVID во время беременности, и что, когда новорожденные заболевают COVID при рождении, большинство из них протекает бессимптомно или переносит заболевание легкой или средней степени тяжести [1] . В этом практическом пункте рассматривается уход в отделении интенсивной терапии новорожденных (ОИТН) для новорожденных, рожденных от матерей с подозрением или подтвержденным диагнозом COVID-19.
Послеродовой уход за матерями с COVID-19 и их новорожденными: симптоматический младенец
Младенец, у которого возникает респираторный дистресс во время или в течение нескольких минут после рождения, скорее всего, не связан с COVID-19. Клиницисты всегда должны учитывать распространенные причины респираторного дистресса у новорожденных, прежде чем заподозрить COVID, поскольку число случаев инфицирования младенцев в результате вертикальной передачи остается низким.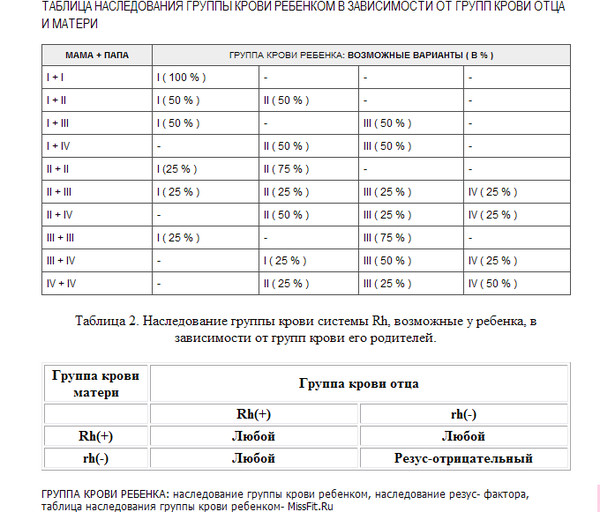 Один систематический обзор 26 обсервационных исследований, в которых участвовали 44 новорожденных с подтвержденным диагнозом COVID-19.инфекция показала, что у 25% младенцев симптомы отсутствуют, а у остальных наблюдаются легкие респираторные или желудочно-кишечные симптомы [2] .
Один систематический обзор 26 обсервационных исследований, в которых участвовали 44 новорожденных с подтвержденным диагнозом COVID-19.инфекция показала, что у 25% младенцев симптомы отсутствуют, а у остальных наблюдаются легкие респираторные или желудочно-кишечные симптомы [2] .
Недавнее исследование в США 18 младенцев старше 90 дней с положительным результатом теста на SARS-CoV-2 показало, что у всех было только легкое лихорадочное заболевание [3] . Такие исследования дают некоторую уверенность в том, что даже в контексте передачи тяжесть заболевания у новорожденных обычно незначительна.
Меры предосторожности для пациентов с симптомами в отделении интенсивной терапии новорожденных
Хотя вертикальная передача SARS-CoV-2 встречается редко, такая передача остается риском, особенно когда матери тяжело больны или имеют иммунодефицит. Для получения дополнительной информации см. пересмотренный практический совет по вопросам родильного зала. Поскольку также может происходить горизонтальная передача, использование масок N95 (или эквивалентных) при уходе за младенцами, рожденными от матерей с тяжелым заболеванием COVID-19, является разумным до тех пор, пока инфекция у младенца не будет исключена. Ношение маски имеет важное значение, когда у младенцев имеется существующая или впервые возникшая дыхательная недостаточность, требующая медицинских процедур с образованием аэрозолей (AGMP) после поступления в отделение интенсивной терапии. Практикующие врачи должны всегда знать и соблюдать местные рекомендации по ПИИК. Все меры предосторожности, описанные для условий родов, в равной степени применимы к уходу в отделении интенсивной терапии.
Поскольку также может происходить горизонтальная передача, использование масок N95 (или эквивалентных) при уходе за младенцами, рожденными от матерей с тяжелым заболеванием COVID-19, является разумным до тех пор, пока инфекция у младенца не будет исключена. Ношение маски имеет важное значение, когда у младенцев имеется существующая или впервые возникшая дыхательная недостаточность, требующая медицинских процедур с образованием аэрозолей (AGMP) после поступления в отделение интенсивной терапии. Практикующие врачи должны всегда знать и соблюдать местные рекомендации по ПИИК. Все меры предосторожности, описанные для условий родов, в равной степени применимы к уходу в отделении интенсивной терапии.
Решения относительно распределения коек и группировки детей, рожденных от матерей с подозрением или подтвержденным диагнозом COVID-19, должны приниматься при поступлении детей, нуждающихся в уходе в ОИТН. Младенцы с подозрением или подтвержденным диагнозом COVID-19 должны размещаться отдельно в отделении интенсивной терапии. Когда у младенца легкая дыхательная недостаточность, не требующая вентиляции с положительным давлением (PPV), оптимальной является его госпитализация в отдельную палату. Младенец с симптомами, рожденный от матери с подозрением или подтвержденным диагнозом COVID-19 и нуждающийся в PPV или постоянной поддержке положительным давлением в дыхательных путях (CPAP), должен быть помещен в изолятор с отрицательным давлением или в отдельную палату с дверью, которую можно закрыть. Рекомендуется размещение HEPA-фильтра на патрубке выдоха дыхательного аппарата пациента [4] .
Когда у младенца легкая дыхательная недостаточность, не требующая вентиляции с положительным давлением (PPV), оптимальной является его госпитализация в отдельную палату. Младенец с симптомами, рожденный от матери с подозрением или подтвержденным диагнозом COVID-19 и нуждающийся в PPV или постоянной поддержке положительным давлением в дыхательных путях (CPAP), должен быть помещен в изолятор с отрицательным давлением или в отдельную палату с дверью, которую можно закрыть. Рекомендуется размещение HEPA-фильтра на патрубке выдоха дыхательного аппарата пациента [4] .
Когда это возможно, младенцы, рожденные от матерей с подозрением или подтвержденным диагнозом COVID-19, должны находиться в одноместных палатах, чтобы ограничить риск распространения в отделении интенсивной терапии. Поскольку минимально необходимое количество отрицательных мазков из носоглотки может различаться в разных учреждениях, медицинские работники должны проконсультироваться с местным персоналом ПИИК, чтобы определить, когда можно отменить меры предосторожности.
Внутрибольничная транспортировка новорожденных
Учреждения должны разработать пути для транспортировки младенцев с симптомами, рожденных от матерей с COVID-19в отделение интенсивной терапии. Младенца, получающего респираторную поддержку, следует транспортировать в отделение интенсивной терапии в соответствии с принятой в медицинском учреждении практикой и после консультации с консультантом по инфекционным заболеваниям. Когда дети при рождении бессимптомны и уход в отделение интенсивной терапии не требуется, рутинная транспортировка их матерей в послеродовую палату в открытой люльке является достаточно безопасной.
Перевозка новорожденных
Персонал воздушного или наземного транспорта работает в тесных помещениях, и во время перевозки состояние младенца часто ухудшается. В настоящее время нет данных, которыми можно было бы руководствоваться в отношении протоколов экстракорпоральной транспортировки младенцев, рожденных от матерей с положительным результатом на COVID. Врачи и координаторы по транспортировке должны учитывать вероятность инфекции и риск передачи, возраст младенца и клиническое состояние, продолжительность и условия транспортировки, а также требования к поддержке дыхательных путей.
Врачи и координаторы по транспортировке должны учитывать вероятность инфекции и риск передачи, возраст младенца и клиническое состояние, продолжительность и условия транспортировки, а также требования к поддержке дыхательных путей.
Самый ранний зарегистрированный положительный результат теста на COVID-19 при тестировании на нуклеиновые кислоты из мазка из носа был зарегистрирован у новорожденного в возрасте 1 часа [5] . Транспортировка младенцев с подозрением или подтвержденным диагнозом COVID-19 должна осуществляться своевременно и без задержек. Однако тот же определяющий фактор для подхода к ведению в родильном зале, а именно наличие у матери симптомов, должен применяться и к транспортировке. Кроме того, любой младенец с респираторным дистресс-синдромом, которому требуется ИВЛ, должен быть доставлен в ближайшее отделение интенсивной терапии с соблюдением следующих мер предосторожности:
Рекомендуется размещение HEPA-фильтра на патрубке выдоха дыхательного аппарата младенца до и во время транспортировки [4] . Как всегда, следует соблюдать местные правила ПИИК.
Как всегда, следует соблюдать местные правила ПИИК.
Тестирование новорожденных
Рассмотрите следующие стратегии в каждом конкретном случае:
- Тестирование новорожденных проводится для определения наличия вертикальной передачи.
- Отсрочка обследования младенца, мать которого подозревает COVID-19пока не станут известны результаты ее мазков из носа.
- Возьмите мазок из носоглотки в течение 2 часов после рождения, если у матери был подтвержден SARS-CoV-2, независимо от симптоматики у младенца. Тщательно очистите лицо младенца водой с мылом перед тем, как протирать тампоном.
- Ограничьте чистку лица младенца, чтобы снизить риск гипотермии или гипогликемии, и поощряйте грудное вскармливание [6] .
- Поскольку невозможно полностью избежать риска ложноположительного результата теста на COVID, все положительные мазки следует сдавать повторно в период от 24 до 48 часов после рождения.
- Поскольку ранний мазок может отражать контаминацию, а не истинную инфекцию, скрининг через 2 часа, но до 24 часов после рождения может снизить риск ложноположительного результата.

- Положительный результат мазка должен вызвать консультацию с местными службами ПИИК.
- Для подтверждения отсутствия инфекции COVID могут потребоваться два отрицательных мазка, и этот шаг должен соответствовать местным требованиям ПИИК.
Присутствие родителей
Практика социального дистанцирования, связанная с COVID-19, привела к более строгим правилам присутствия родителей в больницах. Подход, предложенный Руководящей группой по комплексному семейному уходу, представляет собой разумный подход, уравновешивающий преимущества включения родителей в заботу о своих младенцах со снижением риска в эпоху COVID-19.. Для получения дополнительной информации см. их заявление о позиции [7] .
- В связи с высокой контагиозностью инфекции COVID-19 применяются следующие рекомендации: Матери или партнеры, проживающие в одном домохозяйстве, у которых есть COVID-19 и чьи младенцы остаются в отделении интенсивной терапии или отделении интенсивной терапии (по любой причине), не должны иметь возможность находиться рядом со своими детьми у постели больного до тех пор, пока их симптомы полностью не исчезнут и они больше не будут считаться заразными в соответствии с местными рекомендациями общественного здравоохранения.
 Исключения из этого правила должны быть разрешены в ситуациях конца срока службы.
Исключения из этого правила должны быть разрешены в ситуациях конца срока службы. - Чтобы обеспечить безопасность медицинских работников, младенцев и других семей в отделении интенсивной терапии новорожденных, отделения охраны матери и ребенка должны принимать меры предосторожности в отношении воздушно-капельного/контактного заражения в соответствии с местным руководством IPC [8] .
- Конфигурации палат для матерей и младенцев значительно различаются в разных больницах. Когда физическое дистанцирование невозможно, родители должны быть обеспечены теми же мерами предосторожности, просвещения и рекомендаций по инфекционному контролю, что и персонал. Кроме того, один из родителей должен заниматься уходом за своим младенцем без ограничений по времени, что позволяет родителям по очереди. Нет никаких оснований для временных ограничений [7] .
- При определении безопасности присутствия родителей во время COVID-19 необходимо соблюдать местные правила ПИИК и общественного здравоохранения.

См. соответствующие документы:
- Грудное вскармливание у матерей с подозрением или подтвержденным диагнозом COVID-19
- Рекомендации в родильном зале для младенцев, рожденных от матерей с подозрением или подтвержденным диагнозом COVID-19
Благодарности
Комитеты по плодам и новорожденным и инфекционным заболеваниям и иммунизации Канадского педиатрического общества.
Основной автор: д-р Майкл Нарви, председатель Комитета по плодам и новорожденным, Канадское педиатрическое общество Передача SARS-COV-2 от матери новорожденному и возможные пути такой передачи: систематический обзор и критический анализ. БДЖОГ 2020;127(11):1324-36.
 Инфекция SARS-CoV-2 у младенцев в возрасте до 90 дней. Журнал Педиатр 2020; 224:150-2.
Инфекция SARS-CoV-2 у младенцев в возрасте до 90 дней. Журнал Педиатр 2020; 224:150-2. 
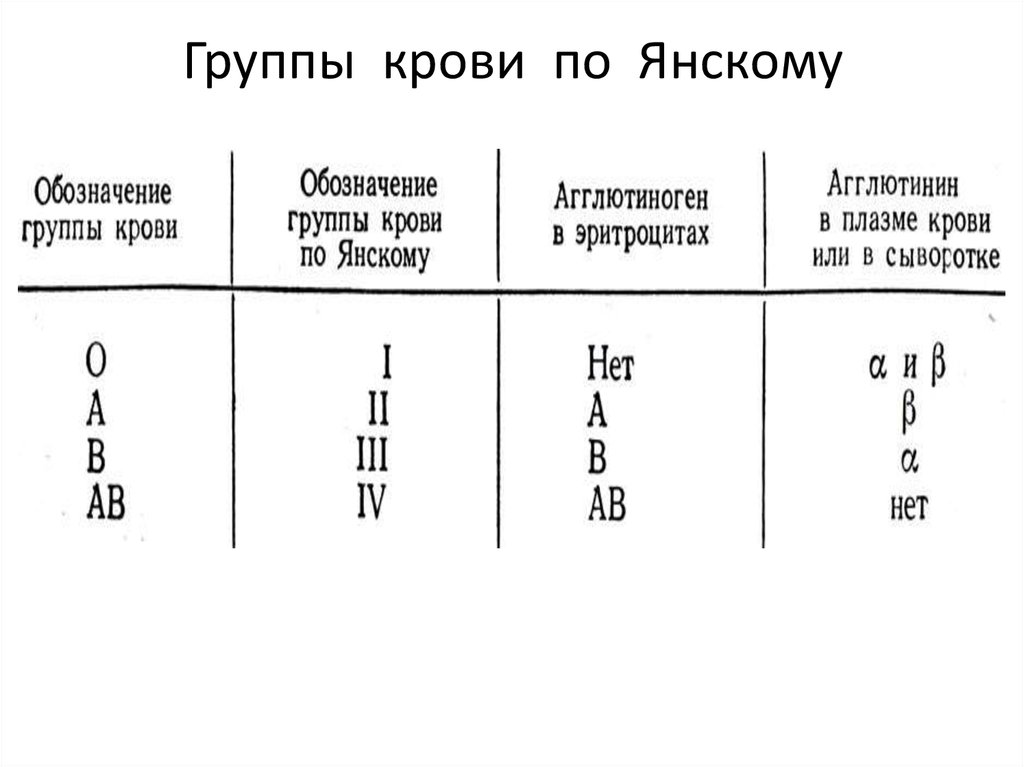
 Наследование группы крови системы Rh, возможные у ребенка, в зависимости от групп крови его родителей.
Наследование группы крови системы Rh, возможные у ребенка, в зависимости от групп крови его родителей.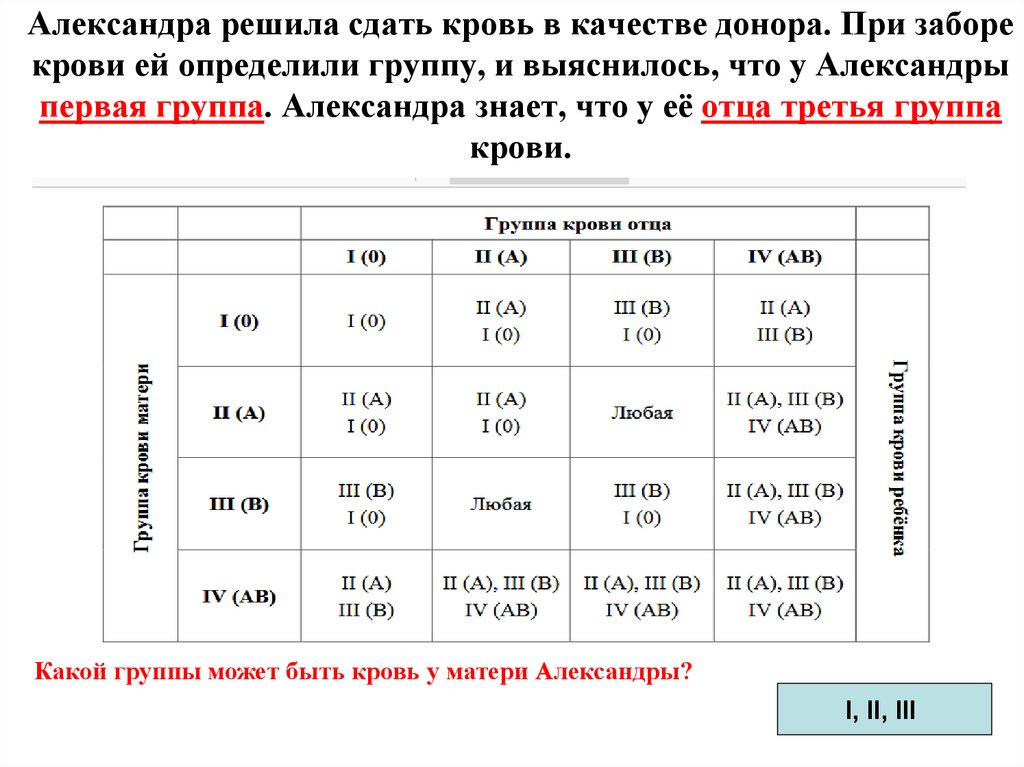
 Именно взаимодействие одноименных антигенов и антител вызывает эффект слипания или агглютинации. Таким образом, распределение антигенов А, В, 0 в эритроцитах и естественных антител анти-А и анти-В в плазме даёт 4 варианта полной серологической формулы: «0(I) анти-АВ», «А(II) анти-В», «B(III) анти-А» и «AB(IV)». Однако в практической медицине записывают сокращенно — без указания антител.
Именно взаимодействие одноименных антигенов и антител вызывает эффект слипания или агглютинации. Таким образом, распределение антигенов А, В, 0 в эритроцитах и естественных антител анти-А и анти-В в плазме даёт 4 варианта полной серологической формулы: «0(I) анти-АВ», «А(II) анти-В», «B(III) анти-А» и «AB(IV)». Однако в практической медицине записывают сокращенно — без указания антител. Если же хромосомы пары имеют неодинаковые гены одной антигенной системы (например, ген А и ген 0), такой родитель является гетерозиготным по антигенной системе АВ0. Так как малыш наследует часть генов от отца и часть от матери, то такое многообразие вариантов как раз и обусловлено различными вариантами генотипов родителей.
Если же хромосомы пары имеют неодинаковые гены одной антигенной системы (например, ген А и ген 0), такой родитель является гетерозиготным по антигенной системе АВ0. Так как малыш наследует часть генов от отца и часть от матери, то такое многообразие вариантов как раз и обусловлено различными вариантами генотипов родителей.

 Для этого используются специальные сыворотки. Согласно резус-фактору, современное население земного шара делят на обладателей положительного и отрицательного резус-фактора. У одних этот показатель присутствует, у других отсутствует. В последнем случае нет никакого негативного воздействия на здоровье. Правда, у женщин появляется риск резус-конфликта с будущим ребенком. Как правило, это происходит при повторных беременностях, если у матери в крови отсутствует данный фактор, а вот у малыша — он имеется.
Для этого используются специальные сыворотки. Согласно резус-фактору, современное население земного шара делят на обладателей положительного и отрицательного резус-фактора. У одних этот показатель присутствует, у других отсутствует. В последнем случае нет никакого негативного воздействия на здоровье. Правда, у женщин появляется риск резус-конфликта с будущим ребенком. Как правило, это происходит при повторных беременностях, если у матери в крови отсутствует данный фактор, а вот у малыша — он имеется. Вторую обозначают АА, либо А0. От такого родителя передается «ноль» или «А». Третью — обозначают BB либо B0. Ребенок унаследует «0» или «B». Четвертую группу обозначают AB. Дети соответственно наследуют «B» или «A».
Вторую обозначают АА, либо А0. От такого родителя передается «ноль» или «А». Третью — обозначают BB либо B0. Ребенок унаследует «0» или «B». Четвертую группу обозначают AB. Дети соответственно наследуют «B» или «A». Ведь им не безразличны особенности своего будущего малыша.
Ведь им не безразличны особенности своего будущего малыша. Поэтому, планируя беременность, целесообразно сдать соответствующие анализы. Разумеется, совместимость супругов играет важную роль для рождения крепких и здоровых малышей.
Поэтому, планируя беременность, целесообразно сдать соответствующие анализы. Разумеется, совместимость супругов играет важную роль для рождения крепких и здоровых малышей. Это чревато тяжелыми последствиями.
Это чревато тяжелыми последствиями.

 Первая же группа крови обязательно будет у ребенка, в крови родителей которого отсутствуют «А» и «В» доминантные гены.
Первая же группа крови обязательно будет у ребенка, в крови родителей которого отсутствуют «А» и «В» доминантные гены. Назвали его – резус крови. Но не у каждого человека определяется этот белок. Поэтому, при наличии его в крови (примерно у 85% всех людей) резус положительный, отмечается как Rh+. При его отсутствии на поверхности эритроцитов, кровь определяется как с отрицательным резус-фактором, Rh-.
Назвали его – резус крови. Но не у каждого человека определяется этот белок. Поэтому, при наличии его в крови (примерно у 85% всех людей) резус положительный, отмечается как Rh+. При его отсутствии на поверхности эритроцитов, кровь определяется как с отрицательным резус-фактором, Rh-.
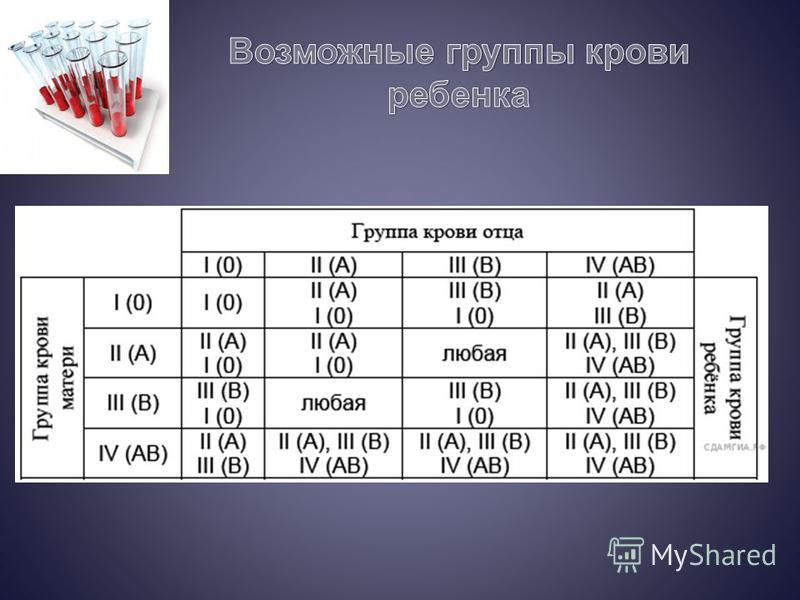 При этом один он получает от отца, другой от матери. Малышу не дается готовая группа крови, а лишь набор генов, ответственных за ее формирование. Благодаря их взаимодействию и получается уникальная кровь будущего ребенка. Она может быть такой же как у матери или отца, а может быть совсем иной.
При этом один он получает от отца, другой от матери. Малышу не дается готовая группа крови, а лишь набор генов, ответственных за ее формирование. Благодаря их взаимодействию и получается уникальная кровь будущего ребенка. Она может быть такой же как у матери или отца, а может быть совсем иной.