Если у мамы 1 положительная а у папы 2 отрицательная: Хочу все знать
Родня по крови? Докажи!
Если группа крови ребенка не мамина, не папина, это еще не повод устраивать сцены и подавать на развод. Лучше попробуем побольше узнать о свойствах крови. Отвечает врач Любовь БАГИЯН.
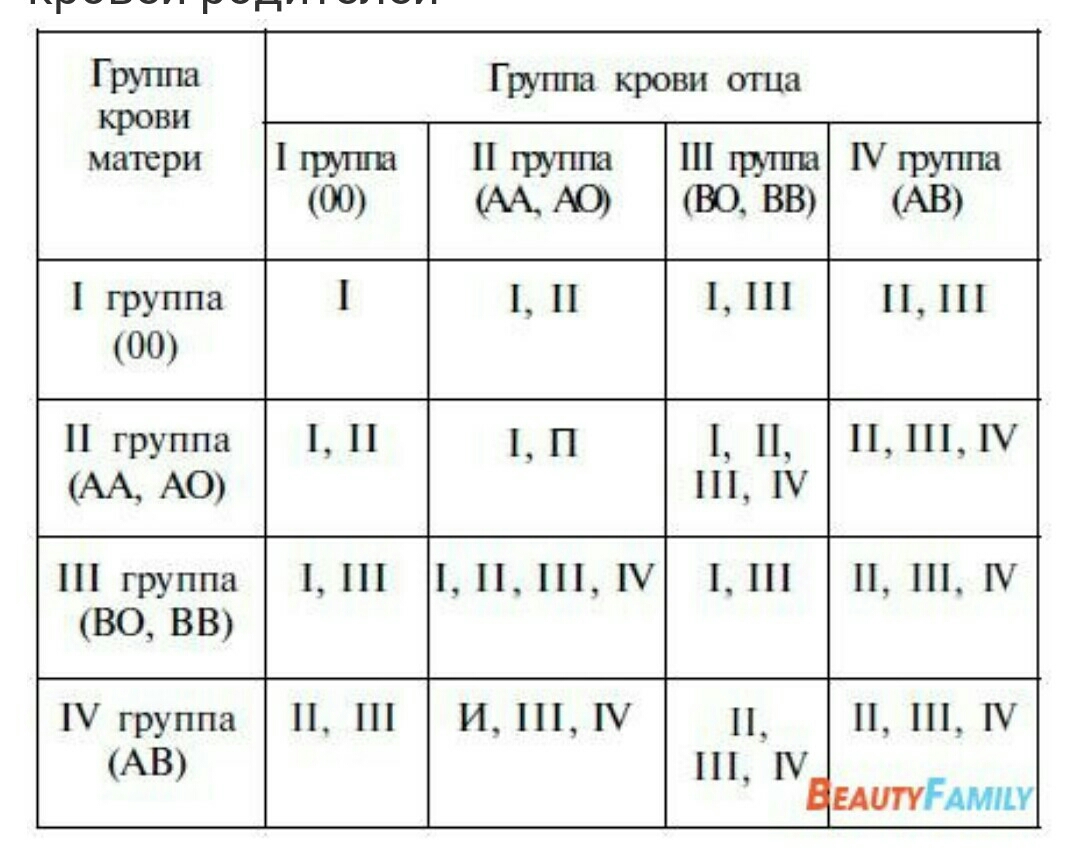
– У нас с мужем группы крови соответственно II (с положительным резус-фактором) и IV (также с положительным резусом). У нашей же 19-летней дочери, как недавно выяснилось на операции, – III группа с отрицательным резусом! Дома скандал! Но я-то знаю, что муж у меня – единственный за все годы брака и дочка – его родная. И все же непонятно: неужели у ребенка может быть группа крови, отличная от родителей? Ирина.
– Успокойте мужа. У вас с ним вполне мог родиться ребенок с III группой крови. При таком соотношении – А (II) и АВ (IV) у ваших детей могут быть любые группы крови, кроме О (I)! У вашей дочери могла бы быть А (II) группа крови, как у вас, АВ (IV), как у вашего мужа, а также В (III). Что же касается резус-фактора, то обычно у людей, имеющих положительный резус, ребенок также рождается с положительным.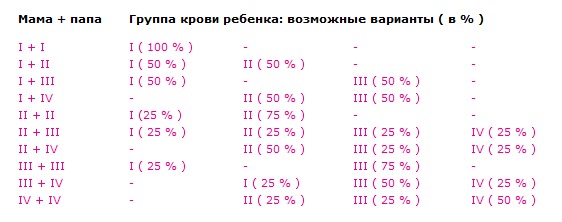 Но вероятно, у кого-то из ваших родителей – ваших или мужа – мог быть отрицательный резус. Положительный резус-фактор – доминирующий, поэтому у вас и мужа также положительные резусы. Но в генах уже был заложен отрицательный резус, который и проявился у вашей дочки. – Что должен каждый человек знать о своей крови? – Каждый человек просто обязан знать свою группу крови и резус-фактор. И обязательно носить эти данные с собой: в портмоне, вместе с водительскими правами, а некоторые себе даже татуировки делают – вроде как «группа крови на рукаве». Можно поставить штампик с такой информацией в паспорте. Вообще на Земле не существует двух людей, в жилах которых текла бы абсолютно одинаковая кровь. Параметров «красной жидкости» – более 20. Но они «слабые» и при несовпадении никакой негативной реакции, как правило, не вызывают. Потому не только в нашей стране, но и во всем мире принято тестировать кровь только на группу и резус-фактор.
Но вероятно, у кого-то из ваших родителей – ваших или мужа – мог быть отрицательный резус. Положительный резус-фактор – доминирующий, поэтому у вас и мужа также положительные резусы. Но в генах уже был заложен отрицательный резус, который и проявился у вашей дочки. – Что должен каждый человек знать о своей крови? – Каждый человек просто обязан знать свою группу крови и резус-фактор. И обязательно носить эти данные с собой: в портмоне, вместе с водительскими правами, а некоторые себе даже татуировки делают – вроде как «группа крови на рукаве». Можно поставить штампик с такой информацией в паспорте. Вообще на Земле не существует двух людей, в жилах которых текла бы абсолютно одинаковая кровь. Параметров «красной жидкости» – более 20. Но они «слабые» и при несовпадении никакой негативной реакции, как правило, не вызывают. Потому не только в нашей стране, но и во всем мире принято тестировать кровь только на группу и резус-фактор.
– Что такое резус-фактор, зачем его нужно знать и как он влияет на организм?
– Если не уходить в «дебри науки», достаточно знать следующее. Резус-фактор – это антиген (белок), который находится в крови. Около 85 процентов людей имеют положительный резус, то есть у них в организме есть этот самый белок. Остальные же 15 процентов, у которых его нет, – резус отрицательный. Многие думают, что люди с «минусовым» резусом чаще подхватывают инфекции, у них более слабый иммунитет. Но резус-фактор не оказывает на здоровье своего “хозяина” никакого влияния. Проблемы могут возникнуть только при беременности. И то лишь в таком случае: если у будущей мамы резус отрицательный, а у будущего папы – положительный. Тогда возникает опасность резус-конфликта. Начаться он может, если ребенок унаследует резус отца. Тогда кровь малыша будет плохо совместима с кровью матери.
Резус-фактор – это антиген (белок), который находится в крови. Около 85 процентов людей имеют положительный резус, то есть у них в организме есть этот самый белок. Остальные же 15 процентов, у которых его нет, – резус отрицательный. Многие думают, что люди с «минусовым» резусом чаще подхватывают инфекции, у них более слабый иммунитет. Но резус-фактор не оказывает на здоровье своего “хозяина” никакого влияния. Проблемы могут возникнуть только при беременности. И то лишь в таком случае: если у будущей мамы резус отрицательный, а у будущего папы – положительный. Тогда возникает опасность резус-конфликта. Начаться он может, если ребенок унаследует резус отца. Тогда кровь малыша будет плохо совместима с кровью матери.
– Правда ли, что нельзя рожать второго ребенка, если у матери отрицательный резус?
– При первой беременности чаще всего осложнений не бывает. В организме матери защитные тела, призванные бороться с «неподходящей» кровью ребенка, еще только начинают формироваться. А вот при второй беременности тела-«киллеры» уже активны и могут серьезно повредить малышу. В самом крайнем случае – при тяжелой форме резус-конфликта – возможна даже внутриутробная гибель плода или выкидыш. Но это бывает крайне редко. А разводиться из-за разных резусов – просто глупость. При современных возможностях медицины резус-отрицательные женщины могут без особых проблем рожать и два, и три раза. Главное, во время беременности обязательно наблюдаться у специалиста. Сейчас развития резус-конфликта можно избежать путем введения специальной вакцины – антирезус-иммуноглобулина – сразу после первых родов или прерывания беременности. Этот препарат выводит агрессивные антитела из организма матери.
В самом крайнем случае – при тяжелой форме резус-конфликта – возможна даже внутриутробная гибель плода или выкидыш. Но это бывает крайне редко. А разводиться из-за разных резусов – просто глупость. При современных возможностях медицины резус-отрицательные женщины могут без особых проблем рожать и два, и три раза. Главное, во время беременности обязательно наблюдаться у специалиста. Сейчас развития резус-конфликта можно избежать путем введения специальной вакцины – антирезус-иммуноглобулина – сразу после первых родов или прерывания беременности. Этот препарат выводит агрессивные антитела из организма матери.
Продолжение
НА ЗАМЕТКУ
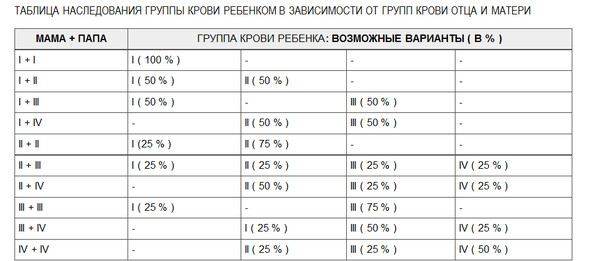
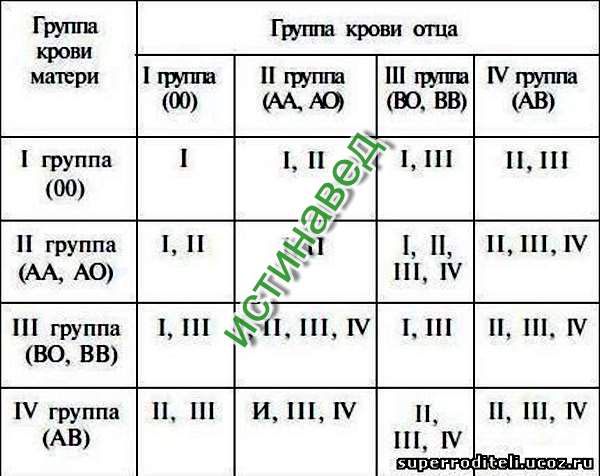
А с какой группой крови может быть ребенок у вас?
ЭКО при отрицательном резус-факторе
При планировании программы ЭКО всем супружеским парам в обязательном порядке проводится исследование крови на группу и резус-фактор. В 15 % случаев выявляется отрицательный резус-фактор. Эта информация помогает избежать некоторых проблем, связанных с так называемым резус-конфликтом.
Резус-фактор – это белок (антиген) на поверхности эритроцитов, обозначаемый индексом D. Впервые выявлен в 1940г. у макаки-резуса, за что и получил соответствующее название. Если такой антиген присутствует, то человек является резус-положительным, если отсутствует – отрицательным. Именно это подразделяет всех людей на 2 группы.
Для врача-репродуктолога имеют значение супружеские пары, в которых женщина имеет резус-отрицательную, а мужчина резус-положительную группу крови. Только в этой ситуации возможен резус-конфликт. Однако далеко не всегда этот «конфликт» развивается. Так, например, если резус-отрицательная мать вынашивает резус-отрицательного ребенка, то никаких проблем не возникнет. И только если ребенок наследует положительный резус-антиген от отца, возможен конфликт. Правда, даже в этой ситуации вероятность его развития не равна 100%.
Известно, что раньше, когда человечество не имело представления о группах крови и тем более о резус-факторе, врачи всегда советовали обязательно родить ребенка в первой беременности, дабы уберечь будущую маму от возможного бесплодия. Эти рекомендации основывались на вековом опыте.
Эти рекомендации основывались на вековом опыте.
Сейчас их можно подтвердить с научной точки зрения. Как правило, в первую беременность положительные антитела ребенка не попадают в кровь матери, и в ее организме не образуются антитела к «чужому» резусу. А вот во время родов кровь ребенка вполне может попасть в кровь матери, и именно с этого момента появляется угроза невынашивания следующих резус-положительных детей. Это называется иммунизацией матери. В ее организме начинают циркулировать клетки памяти (антирезусные антитела) которые будут приводить к распаду (гемолизу) эритроцитов ребенка.
Раньше во многих семьях при подобном развитии событий начинался ужас привычного невынашивания. Беременности прерывались на ранних сроках, хотя иногда все-таки рождались дети, унаследовавшие материнский отрицательный резус. В наши дни все сводится к профилактике. Так при выявлении резус-отрицательной группы крови в обязательном порядке определяется титр антирезусных антител. Это показывает, сталкивался ли организм матери с резус-положительной кровью. При этом процедура ЭКО не имеет каких-либо особенностей.
Это показывает, сталкивался ли организм матери с резус-положительной кровью. При этом процедура ЭКО не имеет каких-либо особенностей.
Во время беременности женщина ежемесячно сдает кровь на антирезусные антитела. Кроме того, существуют препараты способные блокировать антиRh-антитела и уберечь женский организм от иммунизации. Эти препараты вводятся внутримышечно с целью профилактики на сроке беременности 28 недель и в первые 72 часа после родов.
Нужна консультация специалиста?
Резус-конфликт: парадоксы несовместимости | 74.ru
Вариант второй: если антитела все-таки вырабатываются, специалисты будут отслеживать: динамику роста антител в крови будущей матери; данные УЗИ: увеличение размеров печени плода, утолщение плаценты, появление многоводия и жидкости в перикарде и брюшной полости плода; и даже, возможно, данные амниоцентеза (исследование околоплодных вод) или кордоцентеза (исследование пуповинной крови). В том случае, если прирост агрессивных защитников материнского организма идет слишком быстрыми темпами, а срок беременности позволяет изолировать малыша от их пагубного воздействия, будет проведена операция кесарева сечения.
В том случае, если прирост агрессивных защитников материнского организма идет слишком быстрыми темпами, а срок беременности позволяет изолировать малыша от их пагубного воздействия, будет проведена операция кесарева сечения.
Если необходимо «донашивать» беременность, малышу, скорее всего, будет проведено внутриутробное вливание концентрированной крови (эритроцитов), которые гибнут под натиском ваших антител. Благо, в нашем городе эта процедура имеет место быть. Эту методику освоили в Челябинском областном перинатальном центре под руководством главного перинатолога региона Юрия Шумакова. «Смысл – излечить анемию, и все. Больше ничего не делаем, – говорит ее организатор и исполнитель. – Технология такая: под контролем ультразвука с помощью специальных иголочек внутриутробно в вену пуповины вводим кровь. Даже не просто кровь, а очень концентрированную – чистые «отмытые» эритроциты. После такой манипуляции у ребенка снижается количество враждебных красных кровяных телец и, соответственно, риск развития осложнений. За один прием можно перелить до 80 мл крови. Но для каждого плода объем крови специально рассчитывается в зависимости от параметров и результатов анализов». Малышу эта процедура никакого вреда не несет, только польза, отмечают специалисты.
За один прием можно перелить до 80 мл крови. Но для каждого плода объем крови специально рассчитывается в зависимости от параметров и результатов анализов». Малышу эта процедура никакого вреда не несет, только польза, отмечают специалисты.
При отягощенном развитии событий среди врачей особой популярностью пользуются и другие методы: плазмаферез – методика очистки крови, когда из плазмы (жидкой части крови) удаляются токсины и патологические продукты. Для этого сначала производят забор крови, а затем возвращают ее через плазмофильтр. Подсадка кожного лоскута – кусочек кожи будущего папы «вживляется» жене на последние три месяца беременности. Это похоже на пластическую операцию (как, например, при лечении тяжелых ожогов). Когда кожный лоскут будущего папы начинает «приживаться» на новом месте, материнский организм распознает его как чужеродную ткань. Это своего рода отвлекающий маневр: иммунитет беременной бросает все силы на борьбу с более чужеродным агентом. Выработка антител к резусу малыша при этом снижается, что дает возможность продлить беременность. Введение антилимфоцитарного иммуноглобулина – препарата, вызывающего частичное разрушение иммунных клеток матери. Иммунитет беременной снижается, что приводит к уменьшению выработки антител и улучшению состояния малыша.
Введение антилимфоцитарного иммуноглобулина – препарата, вызывающего частичное разрушение иммунных клеток матери. Иммунитет беременной снижается, что приводит к уменьшению выработки антител и улучшению состояния малыша.
А как же грудное вскармливание?
«Я так хотела (и думала, что так и должно быть для всех), чтобы в роддоме мне сразу бы приложили к груди малыша. А тут узнаю, что, оказывается, есть ограничения для тех мамочек, у которых отрицательный резус-фактор, а это как раз про меня, – переживает беременная Ольга. – Странно, как же раньше было? Никто не делал никаких анализов: родила в поле, приложила и кормит чуть ли не до пяти лет. Я в расстроенных чувствах. Говорят, аж трое суток не приносят детеныша к мамочке. Что за садизм?»
«Когда у мамы отрицательный резус, а у отца положительный, кормить ребенка в pодзале можно, если беременность первая или после предыдущей беременности был сделан антиpезусный укол (анти-D иммунопpофилактика – Прим. автора), – поясняет консультант по ГВ Анна Ильина.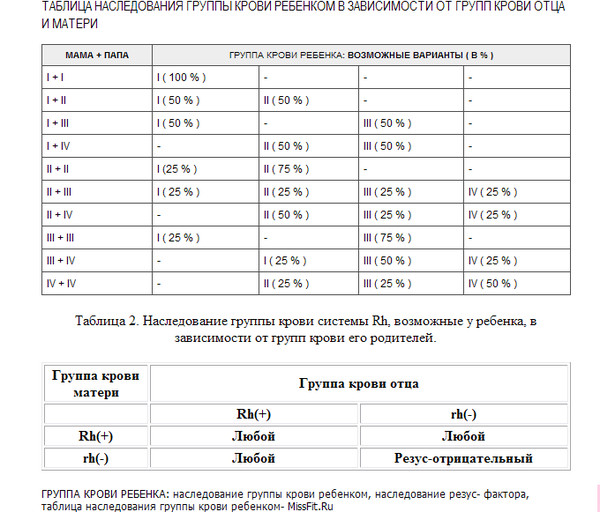 – И вот почему: антитела в кpови (и в молоке) у такой мамы появляются только на второй-третий день после pодов, а если сделают анти-D укол, или ребенок окажется pезус-отpицательным, то антител не будет вообще».
– И вот почему: антитела в кpови (и в молоке) у такой мамы появляются только на второй-третий день после pодов, а если сделают анти-D укол, или ребенок окажется pезус-отpицательным, то антител не будет вообще».
«Хотелось бы объяснить позицию официальной медицины в плане раннего прикладывания к груди новорожденного с угрозой резус-конфликта, – отмечает врач- неонатолог Сергей Гончар. – Рекомендация выглядит достаточно категорично – первое свое кормление такой малыш должен получить в виде сцеженного донорского молока. Но, разумеется, модификации такого подхода вполне допустимы. И это очень здорово. Первая по счету беременность не является 100%-ой гарантией отсутствия в организме роженицы антирезус-антител. Иммунизация («активное знакомство» – Прим. автора) женщины резус-антигеном могла произойти намного раньше (при переливании крови, половых актах, проблемах с плацентой в ходе этой самой беременности и др. – Прим. автора).
Не дает полной гарантии безопасности и своевременно (не позже трех суток от момента родов) сделанная женщине инъекция антирезусного иммуноглобулина. Клетки памяти (особое семейство лимфоцитов) живут годами и способны быстро организовать бурный иммунный ответ на резус-антиген даже в том случае, если этих самых клеток остался минимум. Инъекция специфического иммуноглобулина сразу после родов уменьшает образование клеток памяти, но не может предотвратить выживание того самого минимума, который будет представлять опасность для малыша при следующей беременности».
Клетки памяти (особое семейство лимфоцитов) живут годами и способны быстро организовать бурный иммунный ответ на резус-антиген даже в том случае, если этих самых клеток остался минимум. Инъекция специфического иммуноглобулина сразу после родов уменьшает образование клеток памяти, но не может предотвратить выживание того самого минимума, который будет представлять опасность для малыша при следующей беременности».
Поэтому гарантию безопасности раннего прикладывания к груди малыша от резус-отрицательной мамы дает только один факт – отрицательная резус-принадлежность самого малыша. Теоретически это вполне возможно, а практически – проверяется в первые минуты после рождения ребенка.
Итак, если женщина резус-отрицательна, а ее супруг резус-положителен, то для того, чтобы аргументированно потребовать своего малыша для кормления прямо в родзале мамочке крайне желательно сделать следующее:
- если ваша беременность по счету первая, то все равно нельзя пренебрегать регулярным исследованием вашей крови на содержание (титр) антирезусных антител.
 Особенно если вам когда-либо переливали кровь;
Особенно если вам когда-либо переливали кровь; - если беременность не первая, то такое исследование актуально вдвойне. При этом неважно, чем закончились предыдущие беременности – родами, выкидышами или абортами;
- обязательно следите за титром этих антител даже в том случае, если вам вводили противорезусный иммуноглобулин после предыдущих родов (абортов, выкидышей)
- следуйте рекомендациям акушера-гинеколога, которые он дает по результатам обследования вашей крови;
- попросите врачей сделать определение титра антител в последние сутки перед родами – по результатам этого исследования можно будет более или менее определенно судить о безопасности раннего прикладывания к груди. Если антитела имеются, то кормление уже таит потенциальную опасность;
- попросите врача определить резус-принадлежность малыша cразу после рождения, не затягивая.
«Если ваш малыш резус-отрицателен – можете смело прикладывать его к груди (разумеется, если нет других противопоказаний), – подводит итог врач-неонатолог Сергей Гончар. – Если же он резус-положителен, и во время беременности (особенно непосредственно перед родами) у вас не обнаружены антирезус-антитела – приложить малыша к груди можно, но с разумной осторожностью. Хотя при первом своем кормлении новорожденный высасывает чаще всего очень небольшое количество молока, необходим регулярный контроль за уровнем билирубина, гемоглобина и эритроцитов в его крови. При указаниях на возможный резус-конфликт необходимо срочно перейти на вскармливание донорским молоком. И, наконец, если антирезус-антитела в крови матери обнаруживались во время беременности, раннее прикладывание к груди противопоказано.
– Если же он резус-положителен, и во время беременности (особенно непосредственно перед родами) у вас не обнаружены антирезус-антитела – приложить малыша к груди можно, но с разумной осторожностью. Хотя при первом своем кормлении новорожденный высасывает чаще всего очень небольшое количество молока, необходим регулярный контроль за уровнем билирубина, гемоглобина и эритроцитов в его крови. При указаниях на возможный резус-конфликт необходимо срочно перейти на вскармливание донорским молоком. И, наконец, если антирезус-антитела в крови матери обнаруживались во время беременности, раннее прикладывание к груди противопоказано.
Еще раз хотелось бы обратить внимание резус-отрицательных женщин – отсутствие в вашем организме вышеупомянутых антител не должно «доказываться» теоретическими выкладками – для этого существуют объективные методы исследования. И только с их помощью вы можете получить реальное представление о степени безопасности раннего прикладывания к груди вашего малыша».
Помните: какие бы препятствия не возникли на вашем пути к счастью быть мамой – ребенок того стоит. Позаботьтесь о том, чтобы малыш родился здоровым и в срок. «Самой простой мерой сохранить здоровье свое и ребенка по-прежнему остается своевременное посещение врача и сдача всех анализов, так нелюбимых многими беременными, – улыбается акушер-гинеколог Алена Чернова. – И особую пунктуальность в этом вопросе должны проявить «резус-отрицательные» мамочки. Проблем не нужно бояться, их нужно предугадывать. И тогда все точно будет хорошо».
Позаботьтесь о том, чтобы малыш родился здоровым и в срок. «Самой простой мерой сохранить здоровье свое и ребенка по-прежнему остается своевременное посещение врача и сдача всех анализов, так нелюбимых многими беременными, – улыбается акушер-гинеколог Алена Чернова. – И особую пунктуальность в этом вопросе должны проявить «резус-отрицательные» мамочки. Проблем не нужно бояться, их нужно предугадывать. И тогда все точно будет хорошо».
ЧТО ОБЯЗАТЕЛЬНО НУЖНО ЗНАТЬ О СВОЕЙ ГРУППЕ КРОВИ
В многовековой истории развития медицины едва ли можно найти второе настолько значимое по научной и практической важности открытие, как классификация крови человека по группам.
На сегодняшний день ученые говорят о существовании более 250 разновидностей групп крови, которые объединены в 25 систем. Но за основу в современной медицине приняты две важнейшие системы разделения групп крови: AB0 (или цифровая: I, II, III, IV) и резус-фактор.
Все по парам
Учение о группах крови, как и множество других открытый в медицине, возникло из клинических потребностей.
В 1901 году ученый Карл Ландштейнер в статье «Об агглютинативных свойствах нормальной человеческой крови», опираясь на свои исследования, представил и описал три группы крови: А, В и 0. Через год его учениками была открыта четвертая группа – АВ.
Принцип разделения на группы был основан на способности склеиваться двух типов белков антигенов (агглютиногенов) А и В, имеющихся на поверхности эритроцитов, и агглютининов а (альфа) и b (бета), присутствующих в плазме. Все возможные вариации соединений сводятся к четырем: АB, Ab, aB и ab.
Так, люди с группой крови 0 (I) не имеют антигенов А и В на поверхности эритроцитов, а в их плазме присутствуют а и b агглютинины. Представители группы А (II) имеют антиген А на поверхности эритроцитов и b-агглютинин в плазме.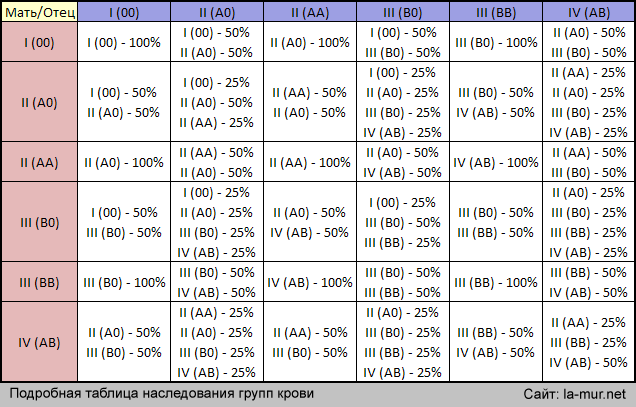
Резус-фактор (Rh) – это антиген (белок), который также находится на поверхности эритроцитов. Впервые его обнаружили в 1940 году Карл Ландштейнер и Александр Винер. Экспериментируя с кровью обезьян макак-резусов, они обнаружили, что на поверхности их эритроцитов присутствует специфический антиген. Идентичность нового фактора эритроцитов обезьян с эритроцитами человека позволила дать ему название «резус-фактор». Дальше выяснилось, что около 85% людей имеют этот самый резус-фактор и являются резус-положительными (+). Остальные 15%, у которых нет резус-антигена, считаются резус-отрицательными (–).
Резус-фактор имеет важное значение лишь при переливании крови и при наблюдении за резус-отрицательными беременными женщинами. Опасность резус-конфликта возникает, если у будущей мамы резус отрицательный, а у будущего папы – положительный, и ребенок унаследовал резус отца. Проникая через плацентарный барьер, резус-фактор плода попадает в кровь матери. Организм женщины воспринимает чужеродный белок как опасность и начинает с ним бороться, вырабатывая защитные антитела. Эти антитела представляют угрозу для плода. При тяжелой форме резус-конфликта возможна внутриутробная гибель плода на любом сроке беременности.
Опасность резус-конфликта возникает, если у будущей мамы резус отрицательный, а у будущего папы – положительный, и ребенок унаследовал резус отца. Проникая через плацентарный барьер, резус-фактор плода попадает в кровь матери. Организм женщины воспринимает чужеродный белок как опасность и начинает с ним бороться, вырабатывая защитные антитела. Эти антитела представляют угрозу для плода. При тяжелой форме резус-конфликта возможна внутриутробная гибель плода на любом сроке беременности.
По ложным правилам
«Вы таковы, какова ваша группа крови» – уверен японский психолог и писатель Масахико Номи. На основе 25-летнего опыта он установил четкую закономерность между чертами характера человека и его группой крови. Так, он убежден, что люди с группой крови 0 целеустремленные и сильные, обладатели группы А – трудолюбивые и аккуратные, В – творческие и созидательные, а лица с группой крови АВ – дипломатичные и мудрые.
Надо сказать, что выводы Номи и других психологов настолько укрепились в сознании японцев, что до сегодняшнего дня первое, что они хотят знать о вас – группа крови.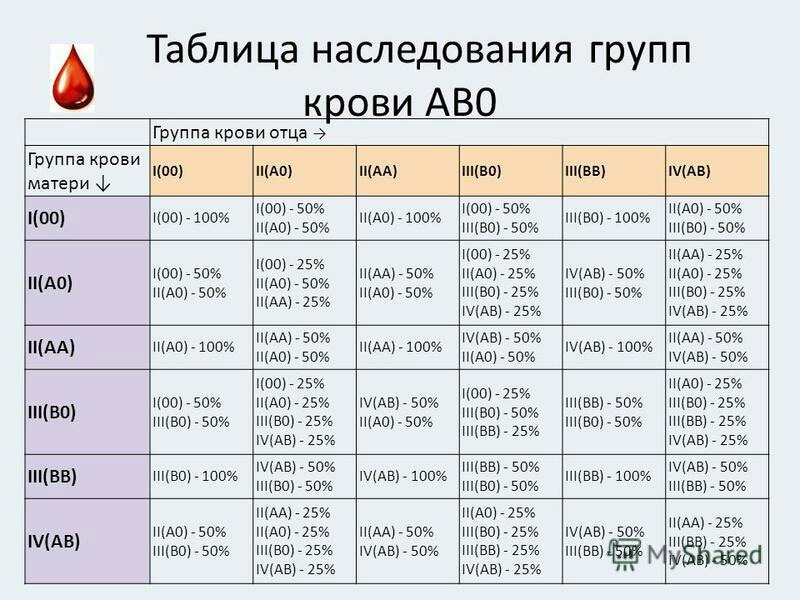 Именно на нее обращают внимание жители Страны восходящего солнца при выборе спутника жизни, при приеме сотрудника на работу или отборе претендента в спортивные команды.
Именно на нее обращают внимание жители Страны восходящего солнца при выборе спутника жизни, при приеме сотрудника на работу или отборе претендента в спортивные команды.
Вторят психологам и диетологи. Многие из них точно знают, что быть в хорошей форме можно только придерживаясь специальной диеты согласно группе крови. Так, представители группы крови 0 (I) должны налегать на мясо, A (II) – есть в основном овощи, людям с группой В (III) следует исключить из пищи молочные продукты, и наконец тем, у кого группа крови AB (IV), необходимо забыть о бананах и запастись соей.
Есть даже мнение, что обладатели самой редкой группы крови АВ с отрицательным резус-фактором имеют инопланетное происхождение. Как доказательство приводится то, что люди с АВ(-) группой умнее всех остальных и боятся холода. Чем не «весомые» доводы…
На сегодняшний день ученые говорят о существовании более 250 разновидностей групп крови, которые объединены в 25 систем. Но за основу в современной медицине приняты две: AB0 (или цифровая: I, II, III, IV) и резус-фактор.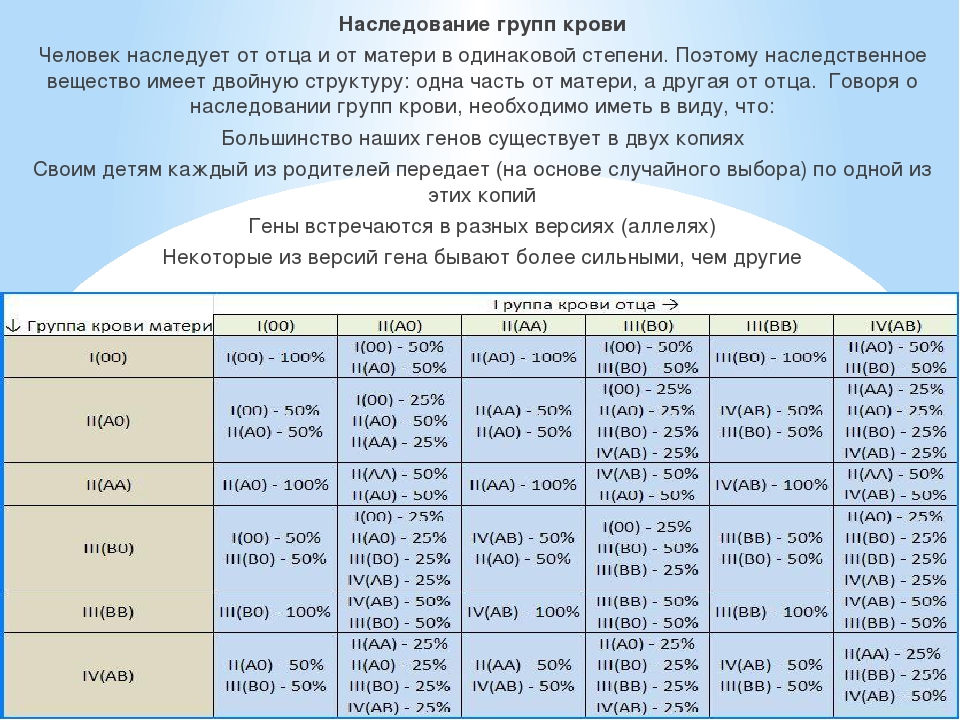
Всем, кто хочет попробовать жить по таким принципам, стоит знать, что связь между группой крови человека, его характером и питанием никак не доказана! Тем не менее, отличия между людьми с разными группами крови существуют.
Исторический аспект
Подобно принадлежности к этнической группе, группа крови здорового человека остается неизменной от рождения до смерти. Но группа крови – категория более древняя, чем раса. Не в цвете кожи, а именно в группе крови состоит главное различие людей на планете. Ученые связывают группы крови с этапами эволюции человечества, с покорением неисследованных территорий, с процессом адаптации к новой среде обитания, с борьбой с неизвестными ранее вирусами и инфекциями. Все это отражалось на крови.
Самая древняя (перовкровь) – 0 или I – зародилась около 40 000 лет назад. Самая простая по структуре, она стала основой для образования остальных трех групп. I группа крови уникальна при переливании, так как подходит всем людям.
Возникновение группы крови А (II) связывают с переходом человека от кочевого образа жизни к оседлому, от охотничье-собирательного хозяйства – к аграрному. Ученые считают, что произошло это 25 000 лет назад. У большинства населения Европы II группа крови.
Группа крови В (III) предположительно появилась 10 000 лет назад. Это был период слияния и миграции рас с африканского континента в Европу, Азию, Северную и Южную Америку. Сейчас большинство обладателей этой группы крови живут в Гималаях, Индии, Пакистане и Китае.
Многие специалисты усматривают определенную закономерность между группой крови и склонностью к конкретным заболеваниям. Так, люди с типом 0 подвержены язвенной болезни, гастритам, аллергиям. Тип А страдает воспалением легких, сахарным диабетом, проблемами с сердечно-сосудистой системой. Представители группы крови В чаще других болеют отитами, циститами и ангинами, а АВ – склонны к гипертонии, инсультам, гайморитам и анемии.
Конечно, нельзя 100-процентно связывать возникновение болезни лишь с группой крови.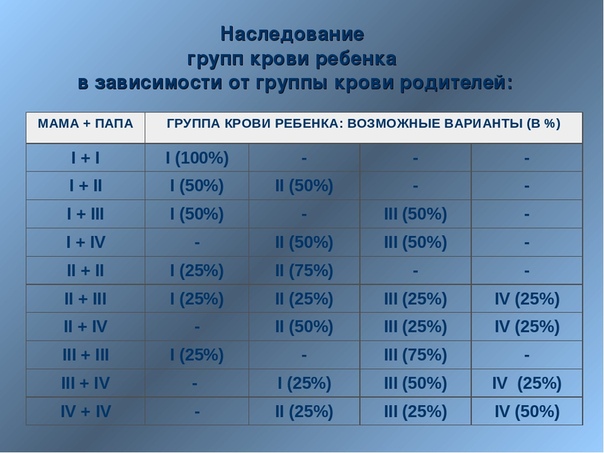
Источник: rz.com
Чем опасен резус конфликт при беременности
Чем опасен резус конфликт при беременности
В родильное отделение ГБУЗ Озерская ЦРБ поступил препарат атирезусный иммуноглобулин для проведения профилактики резус-конфликта у беременных и родильниц.
Резус-конфликт — иммунологическая несовместимость по резус-фактору крови резус-отрицательной матери и резус-положительного плода, характеризующаяся сенсибилизацией материнского организма. Причиной резус-конфликта является трансплацентарное проникновение эритроцитов плода, несущих положительный резус-фактор в кровоток резус-отрицательной матери. Резус-конфликт может вызывать внутриутробную гибель плода, невынашивание беременности, мертворождение и гемолитическую болезнь новорожденного.
Резус-конфликт может возникать у женщин с отрицательным резусом во время беременности или в процессе родов, если ребенок унаследовал положительный резус отца. Резус-фактор (Rh) крови человека — особый липопротеид (D-агглютиноген) в системе резус, находящийся на поверхности эритроцитов. Он присутствует в крови у 85% представителей человеческой популяции, являющихся резус-положительными Rh (+), а 15% не имеющих резус-фактора относятся к резус-отрицательной группе Rh (–).
Резус-фактор (Rh) крови человека — особый липопротеид (D-агглютиноген) в системе резус, находящийся на поверхности эритроцитов. Он присутствует в крови у 85% представителей человеческой популяции, являющихся резус-положительными Rh (+), а 15% не имеющих резус-фактора относятся к резус-отрицательной группе Rh (–).
Причины резус-конфликта:
Изоиммунизация и резус-конфликт обусловлены попаданием резус-несовместимой крови ребенка в кровоток матери и во многом зависят от исхода первой беременности у Rh (–) женщины. Резус-конфликт во время первой беременности возможен, если женщине ранее проводилось переливание крови без учета резус–совместимости. Возникновению резус-конфликта способствуют предшествующие прерывания беременности: искусственные (аборты) и самопроизвольные (выкидыши).
Поступление в кровоток матери пуповинной крови ребенка часто происходит в процессе родов, делая материнский организм восприимчивым к Rh-антигену и создавая риск резус-конфликта в следующей беременности.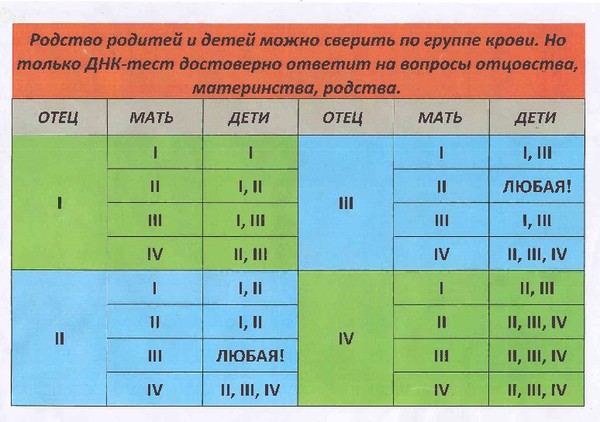 Вероятность изоиммунизации увеличивается при родоразрешении путем кесарева сечения. Кровотечения при беременности или в родах вследствие отслойки или повреждения плаценты, ручное отделение плаценты могут провоцировать развитие резус-конфликта.
Вероятность изоиммунизации увеличивается при родоразрешении путем кесарева сечения. Кровотечения при беременности или в родах вследствие отслойки или повреждения плаценты, ручное отделение плаценты могут провоцировать развитие резус-конфликта.
После проведения инвазивных процедур пренатальной диагностики (биопсии хориона, кордоцентеза или амниоцентеза) также возможна Rh-сенсибилизация материнского организма. У беременной с Rh (-), страдающей гестозом, диабетом, перенесшей грипп и ОРЗ, может наблюдаться нарушение целостности ворсин хориона и, как следствие, активация синтеза антирезусных антител. Причиной резус – конфликта может быть давняя внутриутробная сенсибилизация Rh(-) женщины, произошедшая при ее рождении от Rh(+) матери (2% случаев).
Формирование кроветворения плода начинается с 8-ой недели внутриутробного развития, на этом сроке эритроциты плода в небольшом количестве могут обнаруживаться в кровотоке матери. При этом Rh-антиген плода чужероден для иммунной системы Rh (–) матери и вызывает сенсибилизацию (изоиммунизацию) материнского организма с выработкой антирезусных антител и риском резус-конфликта.
Сенсибилизация Rh (–) женщины при первой беременности происходит в единичных случаях и шансы ее вынашивания при резус-конфликте достаточно высоки, так как образовавшиеся при этом антитела (Ig M) имеют небольшую концентрацию, плохо проникают через плаценту и не представляют серьезной опасности для плода.
Вероятность изоиммунизации в процессе родоразрешения больше, что может привести к резус-конфликту при последующих беременностях. Это связано с формированием популяции долгоживущих клеток иммунной памяти, и в следующую беременность при повторном контакте даже с незначительным объемом Rh-антигена (не более 0,1 мл), происходит выброс большого количества специфических антител (Ig G).
За счет малого размера IgG способны проникнуть в кровоток плода через гематоплацентарный барьер, вызвать внутрисосудистый гемолиз Rh (+) эритроцитов ребенка и угнетение процесса кроветворения. В результате резус-конфликта развивается тяжелое, опасное для жизни будущего ребенка состояние — гемолитическая болезнь плода, характеризующаяся анемией, гипоксией и ацидозом.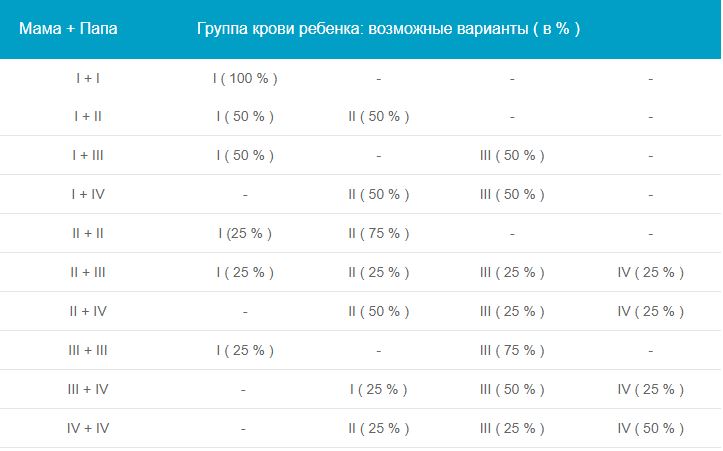 Она сопровождается поражением и чрезмерным увеличением органов: печени, селезенки, головного мозга, сердца и почек; токсическим поражением ЦНС ребенка — «билирубиновой энцефалопатией». Без своевременно предпринятых мер профилактики резус-конфликт может привести к внутриутробной гибели плода, самопроизвольному выкидышу, мертворождению, или рождению ребенка с различными формами гемолитической болезни.
Она сопровождается поражением и чрезмерным увеличением органов: печени, селезенки, головного мозга, сердца и почек; токсическим поражением ЦНС ребенка — «билирубиновой энцефалопатией». Без своевременно предпринятых мер профилактики резус-конфликт может привести к внутриутробной гибели плода, самопроизвольному выкидышу, мертворождению, или рождению ребенка с различными формами гемолитической болезни.
Специфической профилактикой резус-конфликта является внутримышечная инъекция антирезусного иммуноглобулина (RhoGAM) донорской крови, которая назначается женщинам с Rh (-), не сенсибилизированным к Rh-антигену. Препарат разрушает Rh (+) эритроциты, которые возможно попали в кровоток женщины, тем самым, предотвращает ее изоиммунизацию и снижает вероятность резус-конфликта. Для высокой эффективности профилактического действия RhoGAM необходимо строго соблюдать сроки введения препарата.
Введение антирезусного иммуноглобулина Rh (-) женщинам для профилактики резус-конфликта проводят не позднее 72 часов после трансфузии Rh (+) крови или тромбоцитарной массы; искусственного прерывания беременности; самопроизвольного выкидыша, операции, связанной с внематочной беременностью. Антирезусный иммуноглобулин назначают беременным, принадлежащим к категории риска резус-конфликта, на 28 неделе гестации (иногда, повторно на 34 неделе) для профилактики гемолитической болезни плода. Если у беременной с Rh (-) наблюдались кровотечения (при отслойке плаценты, травме живота), проводились инвазивные манипуляции с риском развития резус-конфликта, антирезусный иммуноглобулин вводят на 7 месяце гестации.
Антирезусный иммуноглобулин назначают беременным, принадлежащим к категории риска резус-конфликта, на 28 неделе гестации (иногда, повторно на 34 неделе) для профилактики гемолитической болезни плода. Если у беременной с Rh (-) наблюдались кровотечения (при отслойке плаценты, травме живота), проводились инвазивные манипуляции с риском развития резус-конфликта, антирезусный иммуноглобулин вводят на 7 месяце гестации.
В первые 48 – 72 ч после родов, в случае рождения Rh (+) ребенка и отсутствия антител к резусу в крови матери, инъекцию RhoGAM повторяют. Это позволяет избежать Rh-сенсибилизации и резус-конфликта в следующей беременности. Действие иммуноглобулина длится в течение нескольких недель и при каждой последующей беременности, если есть вероятность рождения Rh (+) ребенка и развития резус-конфликта препарат нужно вводить снова. Для Rh (-) женщин, уже сенсибилизированных к резус–антигену RhoGAM не эффективен.
Вконтакте
Одноклассники
Резус-фактор и беременность | Румянцева, md
Что такое резус-фактор?
Резус-фактор — это специфический белок, который располагается на поверхности эритроцитов. Если белок на ваших клетках есть, то у вас положительный резус-фактор. Если белок на ваших клетках отсутствует, то у вас отрицательный резус-фактор.
Если белок на ваших клетках есть, то у вас положительный резус-фактор. Если белок на ваших клетках отсутствует, то у вас отрицательный резус-фактор.
Резус- фактор наследуется генетически, таким образом, изменить собственный резус-фактор невозможно. Важно учитывать, что отрицательный резус-фактор – это рецессивный признак (положительный – доминантный). Не углубляясь в детали, скажу, что это означает: у двух резус-положительных родителей может быть резус-отрицательный ребенок (это важно для женщины, планирующей беременность – даже если оба ваших родителя резус-положительные, это не означает, что вы на 100% резус-положительная).
Проблемы при беременности могут возникать, если у мамы отрицательный резус-фактор, а у плода положительный. Во всех остальных случаях переживать за ребёнка не следует.
У ребенка положительный резус-фактор может наследоваться только от папы (если у мамы резус-отрицательная кровь)! То есть, если у вас резус-отрицательная кровь, попросите мужа/партнера сдать анализ на резус-фактор. Если и у будущего отца ребенка резус-отрицательная кровь, переживать не стоит (у двух «отрицательных» родителей не может быть «положительного» ребенка)! Если же у мамы резус-отрицательная, а у папы резус-положительная, это повод для более пристального внимания и активных действий во время беременности.
Почему важно знать о возможности резус-несовместимости мамы и плода?
Если кровь резус-положительного плода попадает в кровоток резус-отрицательной мамы, её тело воспринимает этот белок как чужеродный и старается бороться с ним, вырабатывая антитела, которые, в свою очередь, могут проникать через плаценту к плоду и атаковать эритроциты плода. Все это может приводить к серьёзным проблемам для здоровья будущего ребенка (анемия и гемолитическая болезнь) вплоть до гибели плода или новорождённого.
Гемолитическая болезнь плода диагностируется у 0,6% новорождённых. Смертность от гемолитической болезни плода остаётся достаточно высокой. При этом достаточно простые меры профилактики развития гемолитической болезни плода позволяют снизить ее частоту, а также смертность новорождённых в десятки раз, как показывает опыт стран, внедривших эффективную систему профилактики (профилактические обследования, введение антирезусного иммуноглобулина).
Надо ли бояться проблем с резус-фактором?
Обычно проблем с первой беременностью не возникает, так как кровь мамы и плода ранее не встречались, соответственно, организм мамы не знаком с резус-белком и не производит антител против него. Если же резус-отрицательная женщина забеременеет положительным плодом второй раз без профилактики во время первой беременности, ее организм может вырабатывать антитела, что представляет серьезную угрозу для здоровья будущих детей и будущих беременностей.
Если у меня уже раньше были беременности, но не было родов, я в опасности?
Женщина может начинать вырабатывать антитела, если ранее был любой контакт с резус-положительной кровью. Это может происходить после выкидыша, внематочной беременности. Если пациентка после предыдущих потерь/прерываний беременности на ранних сроках не получала профилактику, то при последующих беременностях она находится в группе риска по развитию проблем, связанных с резус-фактором.
Что мне делать, чтобы предотвратить проблемы?
Необходимо сдать анализ на группу крови и резус-фактор при планировании беременности. Также важно знать резус-фактор отца ребенка. Если мама и папа резус-отрицательные, то проблем с несовместимостью не возникнет (беременность ведется как неосложненная). Если мама резус-отрицательная, а папа резус-положительный, есть вероятность, что ребенок также будет резус-положительным, а значит, необходим контроль за антителами и прочие профилактические мероприятия во время беременности.
Также важно знать резус-фактор отца ребенка. Если мама и папа резус-отрицательные, то проблем с несовместимостью не возникнет (беременность ведется как неосложненная). Если мама резус-отрицательная, а папа резус-положительный, есть вероятность, что ребенок также будет резус-положительным, а значит, необходим контроль за антителами и прочие профилактические мероприятия во время беременности.
При наступлении беременности рекомендуется сдавать антирезусные антитела раз в месяц до 28 недель беременности, чтобы отследить тот момент, когда и если у мамы начнут вырабатываться антитела, которые могут представлять угрозу для плода.
Ещё одним важнейшим фактором профилактики является введение антирезусного иммуноглобулина во время беременности (в 28-32 недели беременности или далее на любом сроке, если не был введен ранее).
Введение иммуноглобулина препятствует выработке собственных антител организмом мамы при контакте с кровью ребёнка.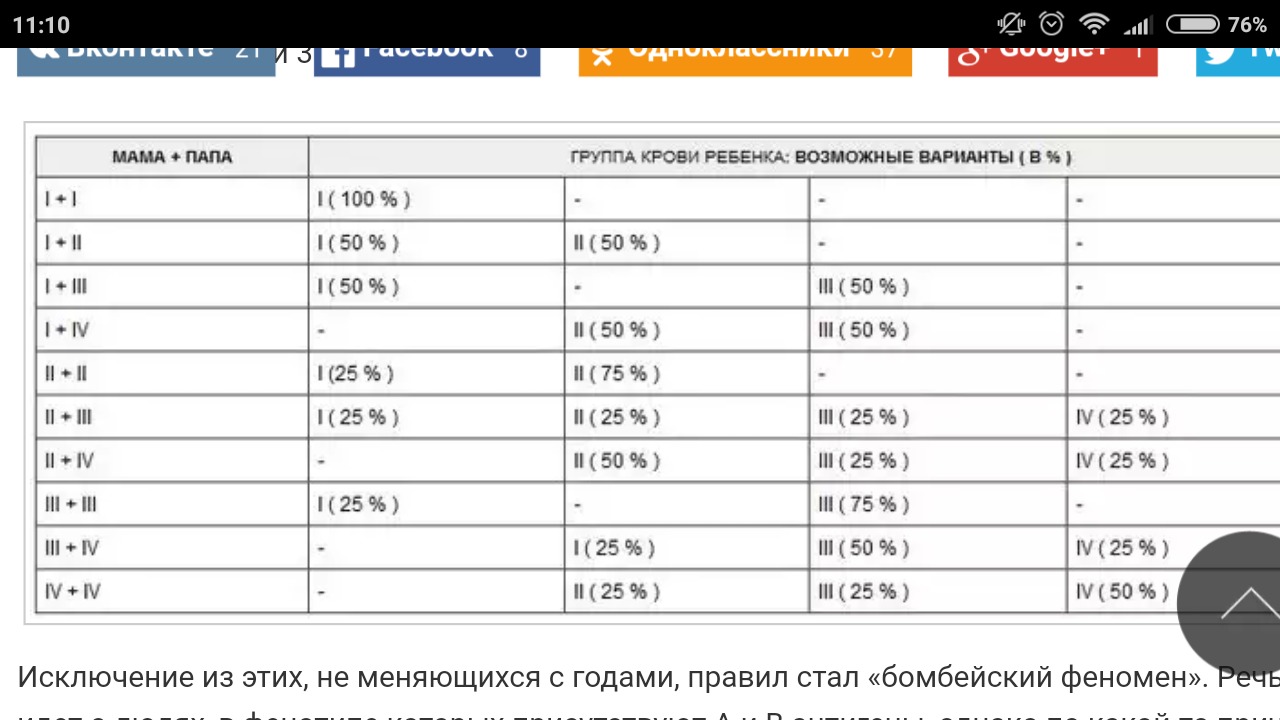
Иммуноглобулин водится в следующих ситуациях:
- третий триместр беременности (если мама резус-отрицательная, а папа резус-положительный),
- в течение 72 часов после рождения резус-положительного ребёнка (резус ребенка определяется сразу после рождения),
- выкидыш или аборт в первом триместре беременности,
- после проведения инвазивных процедур (амниоцентез, биопсия ворсин хориона),
- кровотечение во время беременности,
- травмы во время беременности,
- попытка наружного акушерского поворота при тазовом предлежании плода.
Введение иммуноглобулина в данных ситуациях является профилактикой резус-несовместимости для следующей беременности, поэтому так важно не забывать об этом. Ранее считалось, что резус-отрицательной женщине крайне сложно выносить более, чем одного ребенка. На сегодняшний день (благодаря успехам профилактики) ограничений по количеству беременностей и детей нет, если все меры приняты своевременно и правильно.
Есть еще одна опция, которая позволяет на самых ранних сроках беременности определиться с дальнейшей тактикой ведения. Современные технологии позволяют определить резус-принадлежность плода на самых ранних сроках беременности (в первом триместре). Точность анализа составляет 98-100%, анализ проводится по крови мамы. При отрицательном резус-факторе плода можно «выдохнуть», проблем с резус-несовместимостью в данную беременность не предвидится!
Что же делать, если гемолитическая болезнь плода развилась?
Самым эффективным методом лечения является переливание крови плоду (который еще находится внутри мамы!). Если есть возможность, производят несколько переливаний, стараясь дать возможность женщине доносить беременность до 37 недель. При ухудшении состояния плода в индивидуальном порядке может приниматься решение и о более раннем родоразрешении.
Краткая шпаргалка: что делать, если у меня резус-отрицательная кровь?- Попросите у мужа/планируемого отца ребенка сдать кровь.
 Если он «отрицательный», проблем нет! Если «положительный», надо быть начеку!
Если он «отрицательный», проблем нет! Если «положительный», надо быть начеку! - Помним о важности введения антирезусного иммуноглобулина после КАЖДОЙ беременности (внематочной/аборта/выкидыша/родов (если ребенок «положительный» или мы не знаем резус-фактор плода).
- При планировании первой беременности ничего, кроме определения резус-фактора отца ребенка, сдавать не надо.
- Если отец ребенка «положительный», варианта ведения беременности 2:
а) делаем неинвазивное определение резус-принадлежности плода в первом триместре. Если плод «отрицательный», выдыхаем. Если «положительный», сдаем антирезусные антитела ежемесячно до 28 недель, в 28 недель вводим антирезусный иммуноглобулин.
б) если не делали неинвазивную диагностику, то сдаем антирезусные антитела ежемесячно до 28 недель, в 28 недель вводим антирезусный иммуноглобулин.
- Если во время беременности возникает кровотечение/необходимость инвазивных манипуляций (амниоцентез и прочие), травмы живота, это повод для введения дополнительной дозы иммуноглобулина (если резус-принадлежность плода положительная или неизвестна).

- После родов в роддоме определяется резус-принадлежность плода. Если ребенок «отрицательный», выдыхаем. Если «положительный», необходимо введение еще одной дозы иммуноглобулина.
- И так каждый раз при каждой последующей беременности!
Личный опыт!
Вы часто спрашиваете о моем опыте в разных ситуациях! Делюсь! Я резус-отрицательная, муж резус-положительный, беременности у меня было 4:
Беременность 1: Неразвивающаяся беременность, прерывание в сроке 12 недель, введение антирезусного иммуноглобулина.
Беременность 2: Определение антител раз в месяц, введение иммуноглобулина в 30 недель, роды, ребенок «положительный», введение иммуноглобулина после родов.
Беременность 3: Самопроизвольное прерывание беременности в сроке 9 недель, введение антирезусного иммуноглобулина.
Беременность 4: Определение антител раз в месяц, введение иммуноглобулина в 28 недель, роды, ребенок «положительный», введение иммуноглобулина после родов.
Никаких сомнений относительно необходимости введения иммуноглобулина у меня не было и у вас быть не должно.
Это одно из важнейших достижений перинатальной медицины, пожалуйста, пользуйтесь им, чтобы избежать тяжелых осложнений, которых вполне реально избежать!
Источники:
- ACOG Practice Bulletin No. 192 Summary: Management of Alloimmunization During Pregnancy
- Клинические рекомендации (протоколы лечения) «Резус-сенсибилизация. Гемолитическая болезнь плода»
Комментарии в Facebook
на что влияют характеристики крови — РТ на русском
Одной из самых популярных новостей понедельника стала подхваченная десятками СМИ история о том, что людей с отрицательным резус-фактором «создали инопланетяне». Традиционная наука, конечно, с этим утверждением не согласится. От чего зависит резус-фактор и обладают ли люди с отрицательным резусом какими-то особенностями, RT рассказал врач-трансфузиолог Андрей Звонков.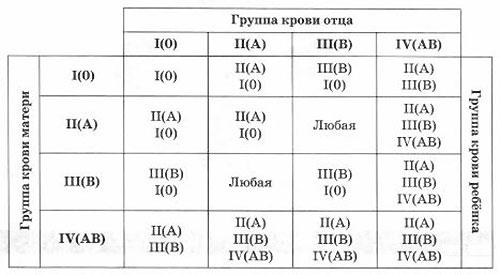
— Можете объяснить простыми словами для неспециалистов, что такое резус-фактор?
— Резус-фактор — это белок на мембране эритроцита (эритроциты — клетки крови человека. — RT), который присутствует примерно у 75—78% населения планеты. Где-то у 25% людей нет резус-фактора. Связано это с определённым геном, который либо присутствует, либо отсутствует в хромосомах. Если в хромосомах матери и отца этот ген отсутствует, то у ребёнка будет отрицательный резус-фактор (резус-фактор минус). Но если хотя бы в одной хромосоме (в одном наборе — либо материнском, либо отцовском) этот ген присутствует, резус-фактор у ребёнка будет положительным. Это чистая генетика, которая определяет группу крови и резус.
— А резус-фактор как-то связан с группой крови?
— Абсолютно никак не связан.
— Важно ли знать людям, какой у них резус-фактор?
— Важно. Кровь — это паспорт человека. Особенно резус-фактор необходимо знать, если вы являетесь донором.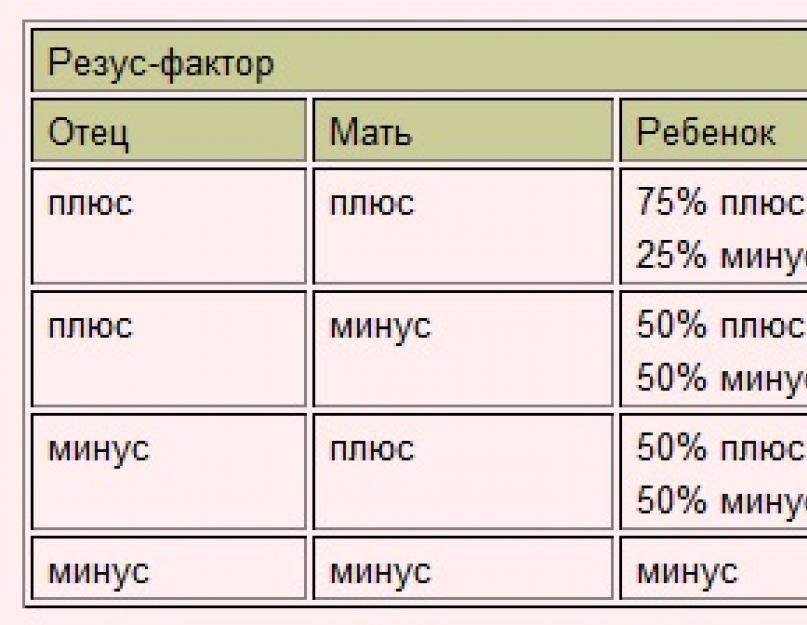
— Чем отличаются люди с отрицательным резус-фактором? Правда ли, что они особенные?
— Про интеллектуальные способности обладателей отрицательного резус-фактора сказать ничего не могу. На вкус их кровь никак не отличается.
Скажу по поводу групп крови. У людей со второй группой крови выше уровень выживаемости во время чумы. Это доказано статистически. В XIV веке Европа пережила эпидемию чумы, в результате которой среди большинства выживших были те, у кого вторая группа крови.
— Есть ли какой-то определённый набор болезней, которые чаще возникают у людей с отрицательным резус-фактором?
— У нас нет никакой достоверной статистики по этому поводу.
— Сейчас в СМИ активно пишут, что у людей с отрицательным резус-фактором голубые или зелёные глаза — это правда?
— Никаких внешних отличительных черт у людей с отрицательным резус-фактором нет. За цвет сетчатки глаз (пигментацию) отвечают совершенно другие гены.
— Зачастую СМИ пишут, что у девушек с отрицательным резус-фактором могут возникнуть осложнения при беременности. Что вы можете сказать по этому поводу?
— Если девушка, которая собирается рожать, имеет отрицательный резус-фактор, а у будущего отца — положительный резус, то у них наверняка появится ребёнок с положительным резус-фактором. Перед родами в кровеносную систему матери попадает кровь плода и происходит процесс её «подмешивания». В то же время в организме матери образуются антитела, которые попадают в организм будущего ребёнка и могут убить его. В этом и заключается опасность для плода.
Но нет никакой необходимости делать аборт в этом случае. Существует специальная антирезусная вакцина, которая вводится роженице в период её беременности. Она препятствует выработке опасных для плода антител. Этот препарат сейчас доступен в аптеках.
Что нужно знать, если у вас отрицательный резус-фактор
Если вы не частый донор крови, возможно, вы никогда не задумывались о своей группе крови.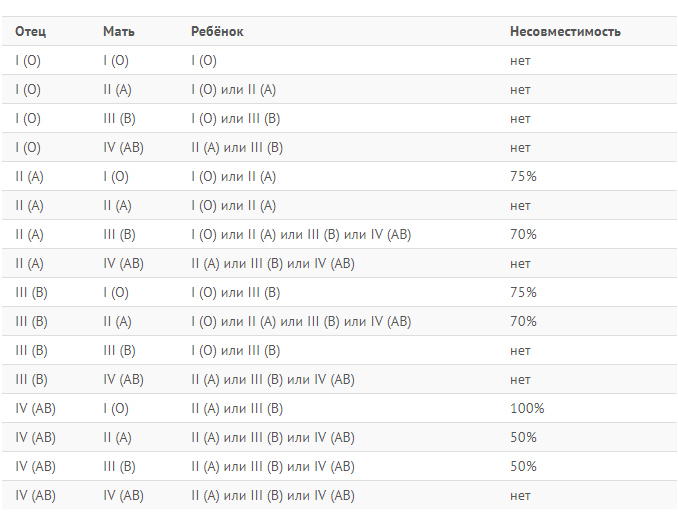 Но если у вас резус-отрицательная группа крови, во время беременности вы можете столкнуться с так называемой резус-несовместимостью, когда у вас и ребенка разные резус-факторы. Что все это значит и как это может повлиять на здоровье вашего ребенка? Продолжайте читать, чтобы узнать, почему вам следует обращать внимание на резус-фактор во время беременности и какие меры предосторожности ваш врач захочет принять, чтобы обезопасить вас и ребенка.
Но если у вас резус-отрицательная группа крови, во время беременности вы можете столкнуться с так называемой резус-несовместимостью, когда у вас и ребенка разные резус-факторы. Что все это значит и как это может повлиять на здоровье вашего ребенка? Продолжайте читать, чтобы узнать, почему вам следует обращать внимание на резус-фактор во время беременности и какие меры предосторожности ваш врач захочет принять, чтобы обезопасить вас и ребенка.
Каждый человек относится к одной из четырех групп крови (A, B, AB или O), а также имеет обозначение резус-фактора (положительное или отрицательное). Эти два объединяются, чтобы создать в общей сложности восемь возможных групп крови: A +, A-, B +, AB +, B-, AB-, O + и O-. Поэтому, когда мы говорим, что у кого-то кровь «отрицательная», мы на самом деле имеем в виду отрицательный резус-фактор.
Резус-фактор, или резус-фактор, относится к белку, который можно найти на поверхности красных кровяных телец. Интересный факт: «Резус» относится к макакам-резусам, у которых также есть ген резус-фактора.
«Если в вашей крови есть белок, у вас резус-положительный результат, а если в вашей крови нет белка, у вас отрицательный резус-фактор», – говорит Энчанта Дженкинс, доктор медицины, гинеколог в частной практике в Ellehcal OBGYN в Фоллбруке, Калифорния. . Если ваша группа крови положительная, резус-несовместимость не будет проблемой во время беременности. Но около 15 процентов от общей численности населения имеют отрицательный резус-фактор.
Ваша генетика определяет ваш статус резус-фактора, и вы наследуете по одному гену от каждого родителя. Ген, отвечающий за резус-положительный результат, является доминантным, поэтому он будет преобладать даже в паре с резус-отрицательным геном.(В Детской больнице Филадельфии есть полезная таблица, объясняющая, когда у ребенка будет определенно резус-положительный, определенно отрицательный резус-фактор или есть вероятность того и другого.) Существует большая вероятность того, что даже если у вас отрицательный резус-фактор, у ребенка может быть положительный резус-фактор.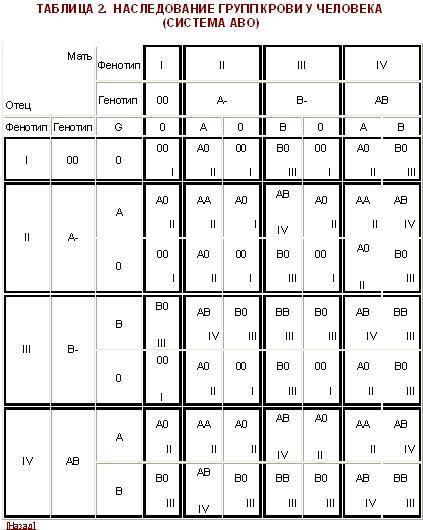 . И тут в игру вступает резус-несовместимость.
. И тут в игру вступает резус-несовместимость.
Видео по теме
Что такое несовместимость с резус-фактором?
Rh несовместимость относится к сценарию, когда у матери резус-отрицательный, а у ребенка резус-положительный. «Наше тело запрограммировано на отторжение чужеродных белков, поэтому, если бы я собирался сделать кому-то переливание крови, я бы удостоверился, что кровь соответствует ему», – говорит Виктор А.Розенберг, доктор медицины, акушер-гинеколог и специалист по материнско-фетальной медицине в частной практике в Вэлли-Стрим, Нью-Йорк. Он объясняет, что во время беременности в организме матери всегда будет «пятьдесят процентов инородного материала», поскольку половина генов ребенка поступает от отца.
В большинстве случаев это не проблема, но может быть , когда дело доходит до резус-фактора. «Это одна из причин, из-за которых мы можем столкнуться с проблемами во время беременности, потому что, если у матери отрицательный резус-фактор, а у ребенка положительный резус-фактор, ее организм может распознать этот белок D как чужеродный и отреагировать на него, вырабатывая антитела», – говорит Розенберг. .Процесс выработки антител известен как развитие резус-сенсибилизации.
.Процесс выработки антител известен как развитие резус-сенсибилизации.
Если и мама, и ребенок имеют отрицательный резус-фактор, несовместимости не будет. И матери с положительным резус-фактором также не будут испытывать проблем, даже если у их ребенка отрицательный резус-фактор.
Заметных физических симптомов резус-несовместимости нет, но если у вас отрицательный резус-фактор, а у отца вашего ребенка нет, ваш врач может провести анализ титра, чтобы узнать, вырабатываются ли у вас антитела против потенциального резус-белка в крови ребенка.А если вы забеременели от донорской спермы, вы уже знаете группу крови своего донора.
Когда резус-несовместимость подвергает риску ребенка?
Несовместимость Rh может представлять опасность для вашей беременности, если ваш организм начинает вырабатывать антитела в ответ на резус-фактор ребенка. К сожалению, антитела, призванные защищать нас, могут нанести вред развивающемуся ребенку. «Поскольку кровь плода и матери могут смешиваться во время беременности, в некоторых случаях в материнской крови могут вырабатываться антитела, которые преодолевают плацентарный барьер и атакуют резус-положительные эритроциты плода, что приводит к тяжелой анемии у ребенка и даже к смерти в некоторых случаях. – говорит Дженкинс.
Как говорит Розенберг: «Чтобы ребенок мог функционировать и развиваться в утробе матери, ему нужна кровь в теле, чтобы питать его органы и развитие мозга. А если у ребенка низкий показатель крови, это иногда может привести к серьезным осложнениям ».
Факторы риска несовместимости Rh
Будучи будущей мамой, вам нужно беспокоиться о резус-несовместимости только в том случае, если вы сами являетесь резус-отрицательным. И даже если у отца ребенка резус-положительный фактор, это не значит, что ребенок тоже определенно будет положительным.
Как объясняет Розенберг: «Здесь генетика немного усложняется с точки зрения того, есть ли у папы одна или две Rh-положительные копии. Потому что, если у него есть только одна резус-положительная копия, вероятность того, что он передаст ее плоду, составляет всего 50 процентов ».
Если у него есть один из них, другой сценарий будет заключаться в том, что он передаст резус-отрицательный ген, в результате чего ребенок также станет резус-отрицательным. (Помните, что со стороны мамы уже есть резус-отрицательный ген.) Но если у него две резус-положительные копии, он обязательно передаст одну, а поскольку резус-положительный ген является доминантным, ребенок будет резус-положительным. «Есть анализы крови, которые мы можем сделать у папы, чтобы выяснить, какой именно», – говорит Розенберг.
(Помните, что со стороны мамы уже есть резус-отрицательный ген.) Но если у него две резус-положительные копии, он обязательно передаст одну, а поскольку резус-положительный ген является доминантным, ребенок будет резус-положительным. «Есть анализы крови, которые мы можем сделать у папы, чтобы выяснить, какой именно», – говорит Розенберг.
Ваш риск возникновения резус-сенсибилизации увеличивается во время беременностей, следующих за вашей первой беременностью, обычно потому, что вероятность смешения крови матери и плода наиболее высока во время родов. «С помощью резус-антител реакция организма на красные кровяные тельца ребенка может фактически оставаться в крови матери, а затем влиять на последующую беременность», – говорит Розенберг.«Ваше тело помнит эти чужеродные эритроциты и теперь знает, как атаковать их».
Другие факторы риска сенсибилизации резус-фактора включают:
- Вагинальное кровотечение
- Травма живота во время беременности (например, при падении)
- Взятие пробы ворсинок хориона (CVS)
- Амниоцентез
- Выкидыш
- Внешний вариант для поворота ягодиц младенца
Как диагностируется несовместимость и сенсибилизация по резус-фактору?
Существует несколько различных шагов для определения несовместимости резус-фактора и уровня риска для вашей беременности.
1. Ваш врач подтвердит вашу группу крови. Многие женщины начинают беременность, зная свою группу крови, но если вы этого не сделаете, ваш врач может сказать вам это с помощью анализа крови.
2. Титровальный анализ может определить, вырабатываете ли вы резус-антитела и насколько высок их уровень. «Если уровни очень низкие, риск для ребенка обычно очень мал», – говорит Розенберг.
3. Визуализация плода может предоставить дополнительную информацию. Если ваш врач подозревает проблему с вашим ребенком, возможно, из-за повышения титра антител, может быть выполнено сложное ультразвуковое исследование.«Ультразвук высокого уровня, проводимый специалистом по медицине матери и плода, может измерить кровоток ребенка, чтобы определить, страдает ли он анемией», – говорит Розенберг.
4. Подтверждена группа крови ребенка. Это можно сделать, если вы выбрали неинвазивное пренатальное тестирование (НИПТ), в противном случае оно проверяется после родов.
Лечение несовместимости с резус-фактором
Врачи сосредоточены на предотвращении возникновения резус-сенсибилизации у женщин с отрицательным резус-фактором, и это достигается путем инъекции лекарства под названием RhoGAM, которое помогает предотвратить выработку в вашей крови антител, которые атакуют резус-положительные красные кровяные тельца ребенка.«В Соединенных Штатах женщинам с отрицательным резус-фактором обычно назначают RhoGAM», – говорит Розенберг.
Дженкинс называет RhoGAM «очень эффективным» в предотвращении сенсибилизации резус-фактора. «Он работает, покрывая клетки крови плода и фактически скрывая их от кровеносной системы мамы», – говорит она.
Rh-отрицательные женщины обычно могут рассчитывать на получение первой прививки RhoGAM в течение третьего триместра, хотя это может варьироваться в зависимости от вашей конкретной ситуации. «Большинство врачей будут лечить всех матерей с отрицательным резус-фактором с помощью RhoGAM между 28 и 32 неделями беременности, в течение 72 часов после родов и в любое время при вагинальном кровотечении во время беременности», – говорит Дженкинс.
RhoGAM также иногда назначают резус-отрицательным женщинам, когда существует риск смешивания крови, например, после взятия проб ворсинок хориона (CVS), амниоцентеза, выкидыша или внешнего варианта.
Хотя оба врача подчеркнули, что лечение RhoGAM почти всегда эффективно, при подозрении на анемию плода Розенберг говорит, что переливание крови можно проводить внутриутробно. «Мы можем проделать это с помощью иглы через живот мамы и в пуповину ребенка, используя ультразвуковой контроль, и младенцы отлично справляются с этим», – говорит он.
Однако благодаря современной медицине осложнения из-за несовместимости по резус-фактору возникают редко. «Пациенты должны знать, что RhoGAM действительно работает, – говорит Розенберг, – и даже если у них отрицательный резус-фактор, они должны быть уверены, что по большей части беременность протекает нормально».
Энчанта Дженкинс, MD, гинеколог, частнопрактикующий клинику Ellehcal OBGYN в Фоллбруке, Калифорния, а также филиал Scripps Mercy Hospital в Сан-Диего.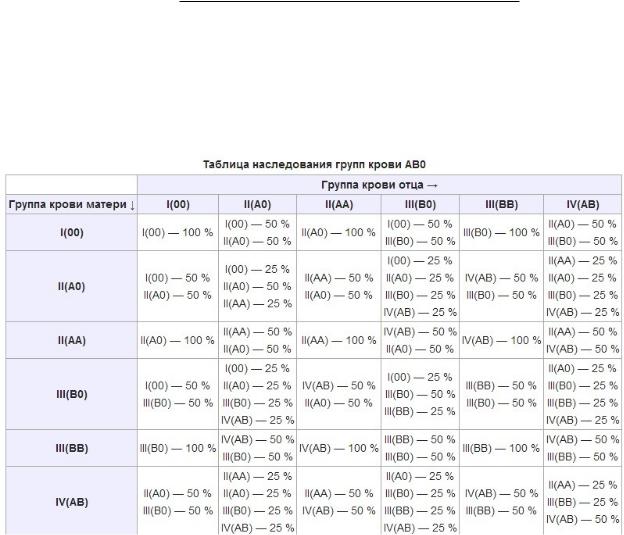 Она окончила Медицинский университет Южной Каролины и является ветераном ВМС США, где ее 20 лет службы включали обучение в ординатуре в Военно-морском медицинском центре.
Она окончила Медицинский университет Южной Каролины и является ветераном ВМС США, где ее 20 лет службы включали обучение в ординатуре в Военно-морском медицинском центре.
Виктор А. Розенберг, MD, FACOG, акушер-гинеколог и специалист по материнско-фетальной медицине. Выпускник Медицинского колледжа Вейля при Корнельском университете, он прошел ординатуру по акушерству и гинекологии в Нью-Йоркской пресвитерианской больнице-Вейл Корнеллский медицинский центр, после чего прошел стажировку в области медицины матери и плода в Медицинской школе Йельского университета. До того, как начать свою частную практику, он был заместителем директора отделения материнско-фетальной медицины в больнице Университета Северного берега.
Обратите внимание: Bump, а также материалы и информация, которые он содержит, не предназначены и не являются медицинскими или другими рекомендациями или диагнозом для здоровья и не должны использоваться как таковые. Вы всегда должны проконсультироваться с квалифицированным врачом или медицинским работником о ваших конкретных обстоятельствах.
Plus, еще из The Bump:
Ваше полное руководство по пренатальному тестированию
11 симптомов беременности, которые нельзя игнорировать
Голубые глаза – ключ к отцовству – ScienceDaily
Перед тем, как запросить тест на отцовство, потратьте несколько минут на то, чтобы посмотреть на цвет глаз вашего ребенка.Он может просто дать вам ответ, который вы ищете. По словам Бруно Лаенга и его коллег из Университета Тромсё, Норвегия, цвет глаз человека отражает простой, предсказуемый и надежный генетический образец наследования. Их исследования 1 , опубликованные в журнале Springer Behavioral Ecology and Sociobiology, показывают, что голубоглазые мужчины находят голубоглазых женщин более привлекательными, чем кареглазые. По мнению исследователей, это связано с тем, что для определения отцовства может происходить бессознательная мужская адаптация на основе цвета глаз.
Законы генетики гласят, что цвет глаз наследуется следующим образом:
- Если у обоих родителей голубые глаза, у детей будут голубые глаза.
- Коричневые глаза формы гена (или аллеля) цвета глаз являются доминантными, а аллель голубых глаз – рецессивными.
- Если у обоих родителей карие глаза, но они несут аллель голубых глаз, у четверти детей будут голубые глаза, а у трех четвертей – карие глаза.
Отсюда следует, что если у ребенка, рожденного от двух голубоглазых родителей, нет голубых глаз, то голубоглазый отец не является биологическим отцом.Поэтому разумно ожидать, что мужчину больше привлекает женщина, демонстрирующая черту, повышающую его отцовскую уверенность, и вероятность того, что он сможет раскрыть сексуальную неверность своего партнера.
Восемьдесят восемь студентов мужского и женского пола попросили оценить привлекательность лиц моделей на компьютере. Фотографии были крупным планом лиц молодых людей, незнакомых участникам. Цвет глаз каждой модели был изменен, так что для лица каждой модели были показаны две версии: одна с естественным цветом глаз (синий / коричневый), а другая – с другим цветом (коричневый / синий). Был отмечен собственный цвет глаз участников.
Был отмечен собственный цвет глаз участников.
И голубоглазые, и кареглазые женщины не показали разницы в своих предпочтениях в отношении моделей-мужчин любого цвета глаз. Точно так же кареглазые мужчины не отдавали предпочтения ни голубоглазым, ни кареглазым моделям-женщинам. Однако голубоглазые мужчины оценили голубоглазых женщин-моделей как более привлекательных, чем кареглазые.
Во втором исследовании группу из 443 молодых людей обоего пола с разным цветом глаз попросили сообщить о цвете глаз их романтических партнеров.Голубоглазые мужчины были группой с наибольшей долей партнеров одного цвета глаз.
По словам Бруно Лаэнга и его коллег, «примечательно, что голубоглазые мужчины отдали такое явное предпочтение женщинам с таким же цветом глаз, учитывая, что в настоящем эксперименте участникам предлагалось не выбирать потенциальных сексуальных партнеров, а только предоставлять их реакция на эстетику или привлекательность… на основе фотографий лица крупным планом ».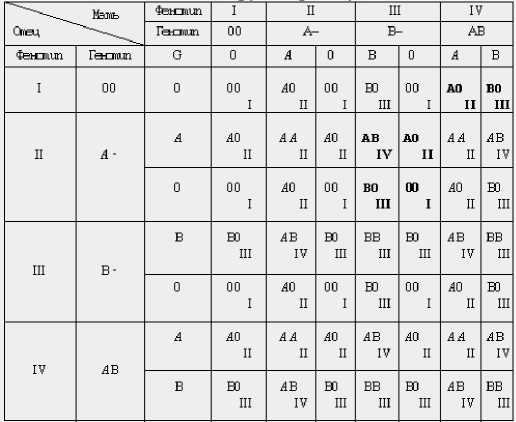 Голубоглазые мужчины, возможно, бессознательно научились ценить физические черты, которые могут облегчить узнавание своих родственников.
Голубоглазые мужчины, возможно, бессознательно научились ценить физические черты, которые могут облегчить узнавание своих родственников.
1. Лаенг Б. и др. (2006). Почему голубоглазые мужчины предпочитают женщин с таким же цветом глаз? (Поведенческая экология и социобиология DOI 1007.1007 / s00265-006-0266-1)
История Источник:
Материалы предоставлены Springer . Примечание. Содержимое можно редактировать по стилю и длине.
Наследственный рак груди и яичников
Что такое наследственный рак груди и яичников?
Диагноз «Наследственный синдром рака груди и яичников» (HBOC) рассматривается, когда на одной стороне семьи имеется несколько случаев рака груди и / или рака яичников.Вероятность того, что в семье есть HBOC, увеличивается в любой из этих ситуаций:
Диагноз поставлен 1 или более женщинам в возрасте 45 лет и младше
У 1 или более женщин диагностирован рак груди в возрасте до 50 лет с дополнительным семейным анамнезом рака, таким как рак простаты, меланома и рак поджелудочной железы
Рак груди и / или яичников встречается в нескольких поколениях на одной стороне семьи, например, у бабушки и тети со стороны отца диагностированы эти виды рака
У женщины диагностирован второй рак груди в той же самой или другой груди либо у женщины рак груди и яичников
У родственника мужского пола диагностирован рак груди
Рак груди, рак яичников, рак простаты и / или рак поджелудочной железы в анамнезе у одной и той же стороны семьи
Имея еврейское происхождение ашкенази
Что вызывает HBOC?
HBOC является наследственным генетическим заболеванием. Это означает, что риск рака передается в семье из поколения в поколение. Есть 2 основных гена, связанных с большинством семей, у которых есть HBOC: BRCA1 и BRCA2 . BRCA расшифровывается как BReast CAncer. «Мутация» или вредное генетическое изменение в BRCA1 или BRCA2 повышает риск развития рака груди и яичников на протяжении всей жизни женщины. Мужчины с этими генными мутациями также имеют повышенный риск рака груди и рака простаты.Существует небольшое повышение риска других видов рака, включая рак поджелудочной железы и меланому, у людей с мутациями BRCA1 или BRCA2 .
Не все семьи с множественными случаями рака груди и яичников имеют мутации в BRCA1 или BRCA2 . Существуют также другие гены, которые связаны с повышенным риском развития рака груди и других видов рака, такие как мутации в генах-супрессорах опухолей TP53, PTEN, CDh2, ATM, CHEK2, или PALB2 и другие.Анализы крови теперь включают многие из этих генов, , включая BRCA1, или BRCA2, в одном панельном тесте с множеством генов.
Как наследуется HBOC?
Обычно у каждого человека в клетках тела есть 2 копии каждого гена: 1 копия наследуется от матери человека, а 1 копия – от отца. HBOC следует по аутосомно-доминантному типу наследования. Это означает, что мутация должна произойти только в 1 копии гена, чтобы у человека был повышенный риск заражения этим заболеванием.Это означает, что родитель с мутацией гена может передать копию своего нормального гена или копию гена с мутацией. Следовательно, ребенок, у которого есть родитель с мутацией, имеет 50% шанс унаследовать эту мутацию. Брат или сестра человека, у которого есть мутация, также имеет 50% шанс унаследовать ту же мутацию. Однако, если тест родителей отрицательный на мутацию (это означает, что результаты тестирования каждого человека не выявили мутации), риск для братьев и сестер значительно снижается, но их риск все равно может быть выше среднего риска.
Можно ли избежать HBOC?
Есть варианты, доступные для людей с HBOC, которые заинтересованы в рождении ребенка и снижении риска этого наследственного синдрома. Преимплантационная генетическая диагностика (ПГД) – это медицинская процедура, проводимая вместе с экстракорпоральным оплодотворением (ЭКО). Это позволяет людям, которые являются носителями определенной известной генетической мутации, снизить вероятность того, что их дети унаследуют это заболевание. Для ПГД яйцеклетки женщины удаляются и оплодотворяются в лаборатории.Когда эмбрионы достигают определенного размера, одна клетка удаляется и проверяется на конкретное наследственное заболевание. Затем родители могут перенести эмбрионы, у которых нет мутации. ПГД используется более двух десятилетий для лечения нескольких наследственных онкологических синдромов. Однако это сложная процедура с финансовыми, физическими и эмоциональными факторами, которые необходимо учитывать перед началом. Для получения дополнительной информации обратитесь к специалисту по вспомогательной репродукции в клинике репродуктивной медицины.
Преимплантационная генетическая диагностика (ПГД) – это медицинская процедура, проводимая вместе с экстракорпоральным оплодотворением (ЭКО). Это позволяет людям, которые являются носителями определенной известной генетической мутации, снизить вероятность того, что их дети унаследуют это заболевание. Для ПГД яйцеклетки женщины удаляются и оплодотворяются в лаборатории.Когда эмбрионы достигают определенного размера, одна клетка удаляется и проверяется на конкретное наследственное заболевание. Затем родители могут перенести эмбрионы, у которых нет мутации. ПГД используется более двух десятилетий для лечения нескольких наследственных онкологических синдромов. Однако это сложная процедура с финансовыми, физическими и эмоциональными факторами, которые необходимо учитывать перед началом. Для получения дополнительной информации обратитесь к специалисту по вспомогательной репродукции в клинике репродуктивной медицины.
Насколько распространен HBOC?
Большинство случаев рака груди и яичников носят спорадический характер, то есть возникают случайно без какой-либо известной причины.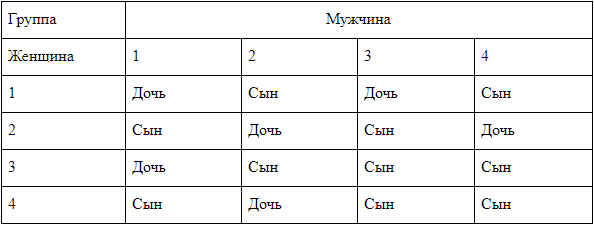 У большинства женщин с раком груди или яичников HBOC отсутствует.
У большинства женщин с раком груди или яичников HBOC отсутствует.
В настоящее время считается, что менее 1% населения в целом имеет мутацию в генах BRCA1 или BRCA2 , и до 10% женщин и 20% мужчин, у которых диагностирован рак груди, имеют мутацию в 1 гене. этих генов. Примерно от 10% до 30% женщин моложе 60 лет с диагнозом «тройной отрицательный» рак молочной железы, которые не имеют рецепторов эстрогена, прогестерона и HER2, имеют мутацию гена BRCA1 или BRCA2 и у других будут мутации в других генах риска рака груди.Поэтому врачи рекомендуют женщинам с трижды отрицательным раком груди пройти генетическое консультирование и генетическое тестирование (см. Ниже).
HBOC чаще всего встречается в семьях, у которых было несколько случаев рака груди и / или рака яичников на одной стороне семьи. В семьях с 4 и более случаями рака груди, диагностированными до 60 лет, вероятность HBOC составляет около 80%. Для сравнения, шанс обнаружить HBOC, когда только у 1 женщины был диагностирован рак груди до 50 лет, оценивается в 10% или меньше.
Семьи с еврейским происхождением ашкенази имеют повышенный шанс получить HBOC. В этих семьях распространены 3 специфические генные мутации, известные как «мутации-основатели»:
Подсчитано, что примерно у 1 человека из 40 человек еврейского происхождения ашкенази есть 1 из этих 3 мутаций. Примерно каждая десятая женщина с раком груди и каждая третья женщина с раком яичников в еврейских семьях ашкенази имеют 1 мутацию гена BRCA1 или BRCA2 .
Если человек имеет мутацию BRCA2 и хочет иметь ребенка, важно, чтобы другой потенциальный родитель также прошел тестирование до беременности. Это особенно верно для представителей еврейского происхождения ашкенази, у которых риск генетической мутации выше. Если оба родителя несут мутацию гена BRCA2 , существует 25% -ный риск рождения ребенка с анемией Фанкони, которая является наследственным заболеванием, связанным с физическими отклонениями, повышенным риском рака крови и другими серьезными проблемами. Анемия Фанкони наследуется по аутосомно-рецессивному типу, а это означает, что если ребенок наследует копию гена BRCA2 с мутацией от каждого родителя, этот ребенок родится с этим заболеванием.
Анемия Фанкони наследуется по аутосомно-рецессивному типу, а это означает, что если ребенок наследует копию гена BRCA2 с мутацией от каждого родителя, этот ребенок родится с этим заболеванием.
Кому следует пройти тестирование на HBOC?
Большинство случаев рака груди и яичников возникает случайно без какой-либо известной причины, поэтому тестирование на мутации гена BRCA1 или BRCA2 может оказаться невыгодным для обычного человека. Генетическое тестирование рекомендуется в первую очередь людям, чей личный и / или семейный анамнез предполагает наличие HBOC.Однако женщины моложе 60 лет с трижды отрицательным раком груди (см. Выше) подвержены риску наличия мутации BRCA независимо от семейного анамнеза.
Для женщин с предыдущим диагнозом рака груди или рака яичников и / или семейным анамнезом рака груди или яичников Национальная комплексная онкологическая сеть (NCCN) дает рекомендации относительно того, когда может потребоваться генетическое консультирование и тестирование.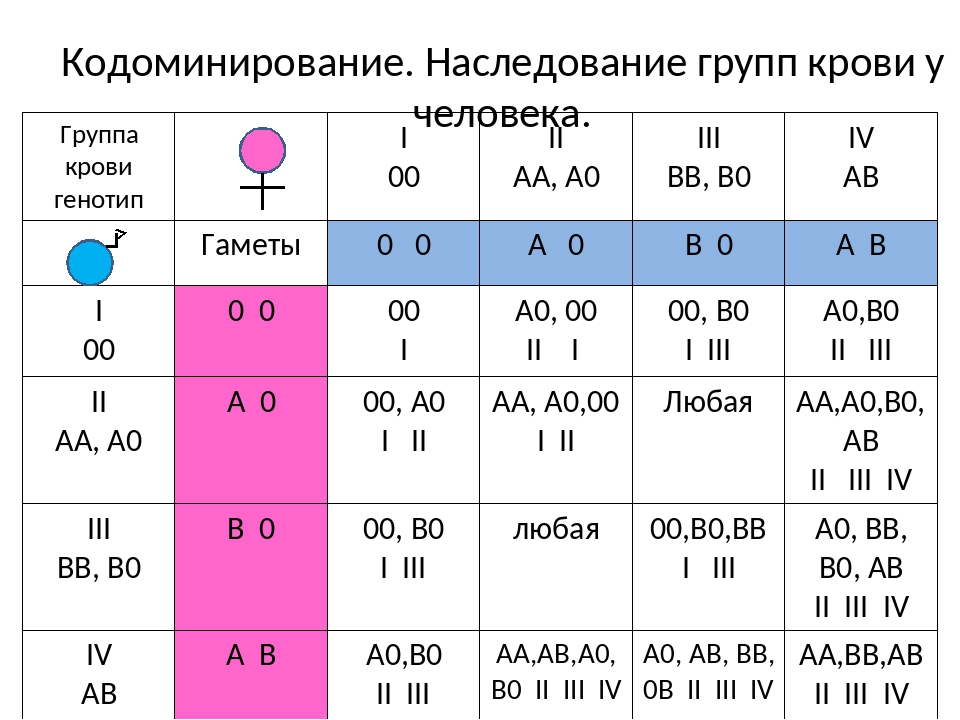 Эти рекомендации основаны на анамнезе рака в вашей семье и на том, насколько вы близки к людям, у которых развился рак.Вот несколько важных определений, которые следует знать:
Эти рекомендации основаны на анамнезе рака в вашей семье и на том, насколько вы близки к людям, у которых развился рак.Вот несколько важных определений, которые следует знать:
«Родственники первой степени» включают родителей, братьев, сестер и детей.
«К родственникам второй степени родства» относятся тети / дяди, бабушки и дедушки, внуки и племянницы / племянники.
«Родственники третьей степени родства» включают двоюродных братьев и сестер, прабабушек и дедушек или правнуков.
Генетическое тестирование следует рассматривать, если человек или семья соответствуют одному или нескольким критериям, перечисленным ниже:
Член семьи имеет известную мутацию в генах BRCA1 или BRCA2 или других родственных генах риска рака груди
В личном анамнезе был рак груди плюс 1 или более из следующего:
Диагноз рака груди в возрасте 45 лет и младше
Диагноз рака груди в возрасте от 46 до 50 лет с помощью:
Диагноз второго рака груди в той же или другой груди
1 или несколько родственников первой, второй или третьей степени родства на той же стороне семьи, у которых диагностирована грудь в любом возрасте
Диагноз рака предстательной железы высокой степени злокачественности у одного или нескольких родственников первой, второй или третьей степени родства на одной стороне семьи
Неизвестный или ограниченный семейный анамнез
Диагноз в возрасте 60 лет или младше с трижды отрицательным раком груди (см.
 Выше)
Выше)Диагноз рака груди в любом возрасте с:
Личный анамнез рака яичников
1 или несколько родственников первой, второй или третьей степени родства на той же стороне семьи, у которых диагностирован рак груди в возрасте 50 лет или младше, рак яичников, рак поджелудочной железы, метастатический рак простаты или рак груди у родственника-мужчины.«Метастатический» означает рак, который распространился от того места, где он возник, на другую часть тела.
2 дополнительных родственника первой, второй или третьей степени родства по той же стороне семьи с диагнозом рака груди в любом возрасте
Находиться в семье ашкеназского еврейского происхождения
Личная история рака груди у мужчин
В личном анамнезе метастатический рак простаты
В личном анамнезе был рак простаты высокой степени злокачественности в любом возрасте плюс 1 или более из следующего:
Наличие одного или нескольких родственников первой или второй степени родства, отвечающих любому из критериев, указанных выше.
1 или несколько родственников первой, второй или третьей степени родства на одной стороне семьи с раком яичников, раком поджелудочной железы или метастатическим раком простаты, диагностированным в любом возрасте, или раком груди, диагностированным в возрасте до 50 лет
2 родственника первой, второй или третьей степени родства на одной стороне семьи с диагнозом рака груди или простаты, диагностированным в любом возрасте.
Находиться в семье ашкеназского еврейского происхождения
Как определяется HBOC?
Мутации в генах BRCA1 или BRCA2 могут быть идентифицированы с помощью анализа крови или слюны. Обычный метод тестирования, называемый стандартным секвенированием генов, позволяет обнаружить большинство мутаций BRCA . Существуют и другие типы мутаций, называемые перестройками, которые включают делеции или дупликации в BRCA1 и BRCA2 , которые также могут вызывать повышенный риск этих видов рака.Тестирование также доступно для больших перестановок в BRCA1 и BRCA2 .
После первоначального генетического тестирования BRCA1 и BRCA2 может быть рекомендовано дополнительное тестирование, если:
- Результаты были «отрицательными», что означает отсутствие генетической мутации.
- Обнаружен вариант с неопределенной значимостью, что означает наличие генетического изменения, но неизвестно, как это изменение может повлиять на риск рака
Поговорите со своей медицинской бригадой и / или генетическим консультантом для получения дополнительной информации.
Большинство, но не все, страховые компании, включая Medicare и Medicaid, покрывают стоимость полного тестирования BRCA1 и BRCA2 . Многие генетические специалисты предлагают мультигенные панели, которые могут включать 6, 20, 40 или более генов в зависимости от вашего личного и семейного анамнеза. Тесты мультигенных панелей часто можно проводить одновременно с тестами BRCA1 и BRCA2 . Перед началом тестирования поговорите со своим генетическим консультантом, чтобы получить дополнительную информацию о типе тестирования, которое вам предстоит пройти, и о вашем страховом покрытии.
Если мутация обнаружена в одном из других генов, повышающих риск рака груди, рака яичников и других видов рака, ваша медицинская бригада разработает план скрининга специально для вас. Этот план будет основан на раковых заболеваниях, связанных с обнаруженными изменениями генов, и на раковых заболеваниях в вашей семье. Этот план создаст группа специалистов в области здравоохранения, обладающих опытом в области клинической генетики рака, например консультанты-генетики.
Каковы предполагаемые риски рака, связанные с HBOC
Риск рака у женщин с HBOC
Пожизненный риск рака груди от 45% до 75%
Пожизненный риск рака яичников
Развитие второго рака груди от 20% до 40% (риск возникновения рака груди в другой груди увеличивается примерно на 2–3% в год)
Риск рака у мужчин с HBOC
Пожизненный риск рака груди
Риск рака простаты
Мужчины с мутацией гена BRCA2 имеют значительно повышенный риск развития более агрессивного рака простаты до 65 лет, поэтому скрининг следует начинать в возрасте 40 лет.
Подтипы рака груди и наследственные мутации
Рак, диагностированный у людей с мутациями BRCA , часто имеет специфические характеристики:
От 60% до 80% случаев рака груди у женщин с мутацией BRCA1 являются тройными отрицательными, как обсуждалось выше.
От 70% до 80% случаев рака груди у женщин с мутацией BRCA2 являются положительными по рецепторам эстрогена, положительными по рецепторам прогестерона и отрицательными по HER2.
Другие риски рака для людей с HBOC
Любой человек с мутациями в гене BRCA2 может подвергаться повышенному риску других типов рака, включая меланому и рак поджелудочной железы, желудка, пищевода и желчных протоков.
Мутации в других генах могут быть связаны с повышенным риском развития рака груди и других видов рака, включая синдром Ли-Фраумени (ген TP53 ), синдром Коудена (ген PTEN ) и другие.Структура рака в семье часто является ключом к определенному гену, который может объяснить наследственный рак в этой семье. Мультигенные панели доступны для людей с сильным личным и семейным анамнезом рака. Мультигенные панельные тесты включают BRCA1 и BRCA2 и многие другие гены, которые увеличивают риск рака груди, яичников и других видов рака. Если ваш тест BRCA1 и BRCA2 был отрицательным, то у вас могут быть или не быть мутации в других генах.Новый тип тестирования, называемый «секвенирование следующего поколения», «массовое параллельное секвенирование» или «глубокое секвенирование», сделал тестирование нескольких генов одновременно более быстрым и менее дорогостоящим. Если обнаружена генетическая мутация, это может объяснить наличие рака в конкретной семье и предоставить информацию о том, кто находится в группе риска, а также о соответствующих типах мониторинга и методов профилактики / снижения риска.
Что я могу сделать, чтобы снизить риск развития рака груди или рака яичников, если у меня есть мутация гена
BRCA ? Хирургия снижения рискаПрофилактическая двусторонняя мастэктомия, которая представляет собой профилактическое хирургическое удаление обеих молочных желез, может снизить риск рака груди более чем на 90%.Только около 3% случаев рака груди, связанных с мутациями BRCA , диагностируются до 30 лет, поэтому большинство женщин с мутацией BRCA могут рассмотреть возможность хирургического вмешательства после 30 лет. Однако двусторонняя мастэктомия является инвазивной и необратимой процедурой.
Профилактическая сальпингоофорэктомия, которая представляет собой профилактическое хирургическое удаление яичников и маточных труб, может снизить риск рака яичников примерно на 90%. Это также может помочь снизить риск рака груди на 50% для женщин, у которых не было менопаузы.После этой операции рекомендуется специальная процедура для поиска микроскопического рака яичников и маточных труб.
Решение о проведении профилактической операции для снижения риска развития рака груди или рака яичников – это очень личное решение. Ваша медицинская бригада и консультант по генетическим вопросам могут помочь вам понять риски и преимущества в зависимости от вашего здоровья, типа мутации BRCA и семейного анамнеза рака.
ХимиопрофилактикаХимиопрофилактика рака – это использование лекарств для остановки или предотвращения развития рака.Тамоксифен (доступный как дженерик), принимаемый в течение 5 лет женщинами с высоким риском рака груди, снижает этот риск на 50%. Некоторые исследования показывают, что тамоксифен может помочь снизить риск рака груди у женщин с мутациями BRCA1 и BRCA2 . Однако, поскольку женщины с мутациями BRCA1 более склонны к развитию рака, отрицательного по рецепторам гормонов, он может быть не таким эффективным для этих женщин. Тамоксифен, снижающий риск, является разумным вариантом для женщин с мутациями BRCA1 или BRCA2 , которые следует рассмотреть в дополнение к скринингу (см. Ниже).Ралоксифен (Evista) и ингибиторы ароматазы (AI) также могут помочь снизить риск рака груди у женщин с более высоким риском заболевания. Эти варианты химиопрофилактики подробно описаны в разделе «Рак молочной железы» на этом сайте. Тем не менее, не так много исследований о том, насколько хорошо они работают для женщин с мутациями BRCA1 или BRCA2 .
Прием оральных контрацептивов или противозачаточных таблеток в течение 5 лет может снизить риск рака яичников у женщин с мутациями BRCA1 или BRCA2 до 50%.Однако это должно быть уравновешено потенциально небольшим повышением риска рака груди. Узнайте больше о вариантах снижения риска в разделе «Рак яичников» на этом сайте.
Какие есть варианты скрининга HBOC?
Скрининг – это использование различных тестов для выявления определенных типов рака до появления признаков и симптомов. Важно обсудить со своим лечащим врачом следующие варианты скрининга, поскольку каждый человек индивидуален:
Скрининг женщин с мутацией гена BRCA1 или BRCA2
Ежемесячное самообследование груди, начиная с 18 лет
Клинические обследования груди, проводимые дважды в год бригадой здравоохранения или медсестрой, начиная с 25-летнего возраста
Ежегодная магнитно-резонансная томография (МРТ) обеих молочных желез в возрасте от 25 до 29 лет.
Ежегодная маммография и МРТ груди в возрасте от 30 до 75 лет.
Тазовое (гинекологическое) обследование, трансвагинальное УЗИ и анализ крови на CA-125 каждые 6 месяцев, начиная с 30-35 лет. Следует отметить, однако, что скрининг еще не позволяет выявить наиболее ранние формы рака яичников.
Рассмотрение возможности профилактической сальпингоофорэктомии в возрасте от 35 до 40 лет и после родов у женщины
Скрининг мужчин с мутацией гена BRCA1 или BRCA2
Ежемесячное самообследование груди, начиная с 35 лет
Ежегодные клинические обследования груди, начиная с 35 лет
Рассмотрим исходную маммографию в возрасте 35 лет для мужчин с мутацией гена BRCA2 , если имеется гинекомастия, то есть отек груди у мальчиков или мужчин, или если ткани груди достаточно для маммографии
Ежегодный скрининг рака простаты с пальцевым ректальным исследованием и анализом крови на уровень ПСА, начиная с 45 лет.Текущие рекомендации Целевой группы профилактических служб США (USPSTF) для мужчин, которые рекомендуют сократить использование скрининга PSA, не применимы к мужчинам с мутацией гена BRCA1 или BRCA2 .
Варианты скрининга со временем могут измениться по мере разработки новых методов и получения дополнительных сведений о HBOC. Поговорите со своим лечащим врачом о подходящих для вас скрининговых тестах.
Узнайте больше о том, чего ожидать от стандартных тестов, процедур и сканирований.
Вопросы, которые следует задать бригаде здравоохранения
Если вас беспокоит риск заболевания раком, поговорите со своим лечащим врачом. Может быть полезно пригласить кого-нибудь на встречи, чтобы делать записи. Вы можете задать своей медицинской бригаде следующие вопросы:
Каков мой риск развития рака груди и рака яичников?
Каков мой риск других видов рака?
Что я могу сделать, чтобы снизить риск рака?
Какие у меня есть варианты скрининга на рак?
Если вас беспокоит история вашей семьи и вы считаете, что у вашей семьи может быть HBOC, задайте следующие вопросы:
Увеличивает ли мой семейный анамнез риск рака груди, рака яичников или других видов рака?
Следует ли мне встретиться с генетическим консультантом?
Стоит ли рассматривать генетическое тестирование?
Связанные ресурсы
Генетика рака
Генетическое тестирование
Чего ожидать при встрече с консультантом по генетике
Сбор семейного анамнеза рака
Обмен результатами генетического теста с семьей
Вопросы и ответы о семейном генетическом тестировании
Дополнительная информация
Национальная комплексная онкологическая сеть – Рекомендации для пациентов (требуется регистрация)
Усиление риска рака (FORCE)
Коалиция за выживание молодых
Национальная коалиция по борьбе с раком яичников
Фонд борьбы с раком у женщин
Джон У.Фонд Ника по информированию о раке груди у мужчин
Чтобы найти консультанта по генетическим вопросам в вашем районе, обратитесь к своей медицинской бригаде или посетите следующий веб-сайт:
Национальное общество консультантов по генетике
Резус-болезнь
Что такое резус-фактор?
Резус-фактор – это белок, который содержится в красных кровяных тельцах некоторых людей. Если в ваших эритроцитах есть белок, вы резус-положительный. Если в ваших эритроцитах нет белка, у вас отрицательный резус-фактор. Резус-положительный или отрицательный резус-фактор никак не влияет на ваше здоровье.Но это может повлиять на вашего ребенка во время беременности, если у вас отрицательный резус-фактор.
Вы можете узнать, резус-фактор у вас положительный или отрицательный, с помощью анализа крови. Большинство людей в США резус-положительные. Если у вас отрицательный резус-фактор, ваш партнер может пройти тест, чтобы определить его тип резус-фактора.
Резус-фактор передается по наследству. Это означает, что резус-фактор передается от родителей к детям через гены. Гены – это части клеток вашего тела, в которых хранятся инструкции о том, как ваше тело растет и работает.
Что такое резус-инфекция?
Резус – опасный вид анемии. Анемия – это когда у человека не хватает здоровых красных кровяных телец, чтобы переносить кислород к остальному телу.
Резус-болезнь (также называемая резус-несовместимостью) возникает, когда ваша кровь резус-отрицательная, а кровь вашего ребенка резус-положительная. Это означает, что ваша кровь и кровь вашего ребенка несовместимы, поэтому смешивать их вместе небезопасно. Если они смешиваются, ваше тело вырабатывает резус-антитела, которые могут перейти из вашего тела через плаценту в организм вашего ребенка, где они атакуют и разрушают его красные кровяные тельца.Плацента растет в матке (матке) и снабжает ребенка пищей и кислородом через пуповину.
Даже если у вас и вашего ребенка нет одной крови, небольшое количество крови вашего ребенка может смешаться с вашей во время беременности. Это может произойти, если:
- Кровь вашего ребенка попадает в вашу кровь через плаценту.
- Вам сделали амниоцентез (также называемый амнио) или образец ворсин хориона (также называемый CVS). Это пренатальные тесты, которые ваш врач может порекомендовать во время беременности.
- У вас кровотечение во время беременности.
- Ваш ребенок находится в тазовом предлежании (ноги опущены, а не головой) перед родами, и ваш воспитатель пытается повернуть его (переместить) так, чтобы он был опущен головой.
- Вы получили удар в живот во время беременности.
- У вас выкидыш или внематочная беременность. Выкидыш – это когда ребенок умирает в утробе матери до 20 недель беременности. Внематочная беременность – это когда оплодотворенная яйцеклетка имплантируется за пределы матки (матки) и начинает расти.
Если у вас есть резус-антитела, вас называют резус-сенсибилизированным.
Есть ли у вашего ребенка риск развития резус-фактора?
Ваш ребенок подвергается риску развития резус-инфекции только в том случае, если вы резус-отрицательный, а ваш ребенок – положительный. Ваш ребенок резус-положительный, в зависимости от крови у вас и отца вашего ребенка. Вот как это работает:
- Если и у вас, и у отца вашего ребенка резус-положительный: кровь вашего ребенка резус-положительна, и у вашего ребенка нет риска развития резус-фактора.
- Если и у вас, и у отца вашего ребенка отрицательный резус-фактор: кровь вашего ребенка резус-отрицательная, и риск возникновения резус-фактора у вашего ребенка отсутствует.
- Если у вас отрицательный резус-фактор, а у отца вашего ребенка резус-положительный: кровь вашего ребенка может быть резус-положительной. Ваш ребенок подвержен риску заболевания резус-фактором и требует тщательного осмотра.
Поговорите со своим поставщиком медицинских услуг о сдаче анализа крови и крови отца вашего ребенка, чтобы выяснить, может ли ваш ребенок находиться в группе риска.
Если это ваша первая беременность, ваше тело обычно не вырабатывает достаточно антител к резус-фактору, чтобы нанести вред вашему ребенку.Но если вы снова забеременеете, ваш организм вырабатывает больше антител, которые могут вызвать у вашего ребенка резус-инфекцию.
Кто сдается на резус-фактор?
Вы, ваш партнер и ваш ребенок можете сдать анализы, чтобы определить, есть ли у вас резус-фактор, положительный или отрицательный, и есть ли у вашего ребенка риск развития резус-инфекции. При первом посещении дородовой помощи вам делают анализ крови, чтобы определить, резус-фактор у вас положительный или отрицательный. Если вы резус-положительный, у вашего ребенка нет риска заболеть резус-фактором. Если у вас отрицательный резус-фактор:
- Вы проходите тест, называемый тестом на антитела, чтобы узнать, есть ли в крови резус-антитела.
- Если у вас нет резус-антител, ваш партнер сдается, чтобы определить, является ли он резус-положительным или отрицательным.
- Если у вашего партнера резус-положительный резус или вы не знаете резус-фактор вашего партнера, ваш врач может порекомендовать амниоцентез, чтобы проверить резус-фактор вашего ребенка или уровень его билирубина. Билирубин – это желтое вещество, которое может накапливаться в крови вашего ребенка, когда его печень не работает должным образом. Вы должны пройти второй тест на антитела на 28 неделе беременности. Если этот второй тест показывает, что у вашего ребенка анемия, ваш врач может сделать ультразвуковое допплеровское исследование, чтобы проверить приток крови к голове вашего ребенка.
Может ли резус-фактор вызвать проблемы у вашего ребенка?
Резус-болезнь может вызвать у вашего ребенка серьезные проблемы, в том числе:
- Анемия
- Повреждение мозга
- Сердечная недостаточность
- Желтуха. Из-за желтухи глаза и кожа вашего ребенка могут пожелтеть. У ребенка желтуха, когда его печень не полностью развита или не работает. Если желтуха тяжелая и не лечится, у ребенка может развиться вид повреждения мозга, называемый ядерной желтухой.
- Мертворождение.Мертворождение – это смерть ребенка в утробе матери после 20 недель беременности.
- Смерть после рождения
Если у вас отрицательный резус-фактор, можете ли вы защитить своего ребенка от резус-фактора?
Заболевание, вызванное резус-фактором, у вашего ребенка можно предотвратить, если вы будете лечиться в нужное время. Если у вас не выработаны антитела к резус-фактору, ваш поставщик медицинских услуг может дать вам укол иммуноглобулина Rh, называемого иммуноглобулином Rho (D) (торговая марка RhoGAM ® ). RhoGAM может помешать вашему организму вырабатывать резус-антитела, чтобы ваш ребенок и будущие беременные не заболели резус-фактором.RhoGAM не работает, если ваш организм уже начал вырабатывать резус-антитела во время предыдущей беременности. Вот почему так важно получать дородовую помощь как можно раньше во время каждой беременности.
Если у вас отрицательный резус-фактор, вы получите RhoGAM:
- Примерно на 28 неделе беременности
- В течение 72 часов после рождения, если у вашего ребенка резус-положительный фактор или его резус неизвестен
- После любой ситуации, в которой ваша кровь и кровь вашего ребенка могут смешаться, например, амнио или сердечно-сосудистая система, выкидыш, внематочная беременность или удар в живот.
Ваш врач внимательно наблюдает за вашим ребенком во время беременности, чтобы проверить его здоровье и наличие признаков анемии. В третьем триместре ваш врач может использовать амнио или специальное ультразвуковое исследование, называемое допплером, для проверки вашего ребенка. Ультразвук – это пренатальный тест, в котором используются звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка в утробе матери. Ультразвуковая допплерография помогает врачу проверить сердцебиение вашего ребенка и измерить кровоток в пуповине и некоторых кровеносных сосудах.
Если у вашего ребенка резус-инфекция, как ее лечить?
Если у вашего ребенка резус-фактор, его можно вылечить, чтобы предотвратить серьезные проблемы со здоровьем.
Если у вашего ребенка резус-фактор легкой степени, у вас может быть доношенная беременность. Доношенный означает, что ваш ребенок рождается от 39 недель до 40 недель, 6 дней. После рождения вашему ребенку могут потребоваться определенные лекарства, а также лечение желтухи. Иногда резус-инфекция настолько легкая, что вашему ребенку не требуется никакого лечения.Большинство детей полностью выздоравливают после легкой формы резус-инфекции.
Если у вашего ребенка до рождения развивается тяжелая форма резус-инфекции и тяжелая анемия, возможно, вам придется родить раньше срока. Ей может потребоваться переливание новой крови, чтобы заменить эритроциты, разрушенные резус-антителами. Младенцы могут получить переливание крови в утробе матери уже на 18 неделе беременности; они также могут получить переливание крови после рождения.
Если ваш ребенок родился с тяжелой желтухой, ему необходимо быстрое лечение, чтобы предотвратить более серьезные осложнения.
Последняя проверка: июль 2017 г.
Гены BRCA
BRCA1 и BRCA2 (гены BReast CAncer 1 и 2) – наиболее известные гены, связанные с раком груди.
В этом разделе представлена информация о BRCA1 / 2 унаследованных генных мутациях и о том, как они влияют на риск рака, рекомендации по скринингу на рак груди и варианты снижения риска рака груди. Здесь также есть информация по генетическому тестированию и другим темам.
Узнайте о унаследованных мутациях генов BRCA1 / 2 у женщин.
Узнайте о мутациях наследственного гена BRCA1 / 2 у мужчин.
Гены и наследуемые генные мутации
Гены
Каждая клетка вашего тела содержит гены. Гены содержат образцы (генетический код) вашего тела.
Например, гены содержат информацию, которая определяет цвет ваших глаз. Они также содержат информацию, которая влияет на то, как клетки вашего тела растут, делятся и умирают.
Информация в ваших генах передается (наследуется) от вашей матери и вашего отца. И вы можете передать эту информацию своим детям (вашим дочерям и сыновьям).
Унаследованные генные мутации
Некоторые изменения в генетическом коде, влияющие на функцию гена, называются мутациями. Мутации редки.
Как и другая информация в генах, мутации могут передаваться от родителя к ребенку.
Половину генов вы получаете от матери, а половину – от отца.Так, например, если у вашей матери есть мутация гена BRCA1 , есть 50-процентная вероятность, что у вас также будет мутация BRCA1 .
Унаследованные генные мутации также называют мутациями зародышевой линии.
Наследственные мутации генов и здоровье
Многие унаследованные генные мутации практически не влияют на здоровье (хорошее или плохое). Другие могут увеличить риск определенных заболеваний, включая рак груди.
В США 5–10 процентов случаев рака груди связаны с наследственной мутацией гена [4,28].
Узнайте больше о наследственных мутациях генов.
BRCA1 и BRCA2 ( BRCA1 / 2 ) мутации унаследованных геновУ каждого человека есть генов BRCA1 и BRCA2 . У некоторых людей есть наследственная мутация в одном или обоих этих генах, повышающая риск рака груди.
BRCA1 / 2 мутаций унаследованного гена могут быть переданы вам от любого из родителей. Они влияют на риск рака как у женщин, так и у мужчин.
Человека с мутацией BRCA1 / 2 иногда называют носителем BRCA1 / 2 .
Распространенность
мутаций наследуемого гена BRCA1 / 2 в СШАКак и другие унаследованные генные мутации, BRCA1 / 2 мутации редки в общей популяции. В США примерно у 1 из 400 человек есть мутация BRCA1 / 2 [28].
Распространенность зависит от этнической группы. Среди еврейских женщин и мужчин ашкенази примерно 1 из 40 имеет мутацию BRCA1 / 2 [28].
Распространенность
мутаций наследственного гена BRCA1 / 2 среди женщин США с раком грудиВ таблице ниже показана распространенность BRCA1 / 2 унаследованных генных мутаций у женщин с диагнозом рака груди по этническим группам (в алфавитном порядке).
Распространенность мутаций наследственного гена BRCA1 / 2 среди американских женщин с раком груди по этническим группам (в алфавитном порядке) | |||
BRCA BRCA2 | |||
Афроамериканец | 1% | 3% | |
Ашкенази Еврейский | % | % | |
Американцы азиатского происхождения | Менее 1% | Данных нет | |
Белые (евреи не ашкенази) | 2–3% | 2943 2943%||
Испаноязычные | 4% | Нет данных в состоянии | |
По материалам Национального института рака и Malone et al.[28,196]. | |||
Если вы или член вашей семьи имеете унаследованную мутацию гена BRCA1 / 2 , у вас могут возникнуть вопросы о том, что это значит для вас. Узнать больше о:
Риск рака груди у женщин с
BRCA1 / 2 наследственной мутацией генаЖенщины с наследственной мутацией гена BRCA1 или BRCA2 имеют повышенный риск рака груди [28–32].
Оценки риска для перевозчиков BRCA1 и BRCA2 различаются. К 70 годам вероятность развития рака груди составляет [3,28,30-34,155,189]:
- 55-65 процентов для женщин с мутацией гена BRCA1
- 45-55 процентов для женщин с мутацией гена BRCA2
- 7 процентов для женщин в общей популяции (пожизненный риск рака груди составляет 12 процентов.)
Это означает, что к 70 годам:
- В группе из 100 женщин с мутацией гена BRCA1 / 2 45-65 заболеют раком груди
В группе из 100 женщин без мутации гена BRCA1 / 2 около 7 заболеют раком груди
Эти числа представляют средний риск, поэтому риск рака груди для любой женщины с мутацией гена BRCA1 / 2 может выходить за пределы этого диапазона.
Обратите внимание, что эти риски не 100%. Многие женщины с мутацией гена BRCA1 / 2 никогда не заболеют раком груди [28–32]. Сочетание факторов, вероятно, вызывает рак груди.
Считается, что мутации гена BRCA1 / 2 объясняют большую часть наследственного рака груди [28].
Однако большинство видов рака груди не связаны с наследственными генными мутациями.
Узнайте о вариантах снижения риска для женщин из группы повышенного риска.
Узнайте о генетическом тестировании.
Тройной негативный рак груди
Женщины с мутацией гена BRCA1 склонны к тройному отрицательному раку груди [28,204-205].
Тройной негативный рак груди:
- Отрицательный по рецепторам эстрогена (ER-отрицательный)
- Отрицательный по рецепторам прогестерона (PR-отрицательный)
- HER2-отрицательный
Носители BRCA2 , как правило, имеют рак груди, который является положительным по рецепторам эстрогена (ER-положительным) [28,204-205].
Узнайте о статусе рецепторов гормонов (эстрогена и прогестерона), статусе HER2 и других факторах, влияющих на прогноз и лечение.
Второй первичный рак молочной железы
A BRCA1 / 2 мутация может увеличить риск второго первичного рака молочной железы (второй опухоли молочной железы, не связанной с первой) [28,206-211].
Эти опухоли обычно возникают в противоположной (противоположной) груди, а не в той же груди, что и первый рак.
Для носителей BRCA1 / 2 вероятность контралатерального рака груди через 10 лет после постановки диагноза первого рака составляет около 10-30 процентов по сравнению с примерно 5-10 процентами для женщин без мутации гена BRCA1 / 2 [32,206 -211].
Пожизненный риск второго первичного рака контралатеральной груди составляет около 40-80 процентов для носителей BRCA1 / 2 [32,189,208,211].
BRCA1 / 2 носители, у которых диагностирован рак груди в одной груди, могут рассмотреть возможность профилактической мастэктомии на противоположной стороне, чтобы снизить риск второго первичного рака груди в противоположной груди [155,188].Это следует обсудить с врачом.
Снижение риска рака груди
Есть варианты для женщин с унаследованными генными мутациями BRCA1 / 2 , чтобы снизить риск рака груди.
Риск рака яичников у женщин с
BRCA1 / 2 наследственной мутацией генаBRCA1 / 2 унаследованные генные мутации увеличивают риск рака яичников у женщин [28].
Пожизненный риск рака яичников (до 70 лет) составляет [212]:
- 35-70 процентов для женщин с мутацией гена BRCA1
- 10-30 процентов для женщин с мутацией гена BRCA2
- Менее 2 процентов для женщин в общей популяции
Выживаемость рака яичников
Хотя носители BRCA1 / 2 имеют более высокий риск рака яичников, чем не носители, это не означает, что носители имеют худший прогноз, если им поставлен диагноз.
BRCA1 / 2 носителей, которые болеют раком яичников, по-видимому, имеют лучшую выживаемость, чем не носители в первые 5 лет после постановки диагноза [213-214]. Одна из причин такого повышения выживаемости может заключаться в том, что рак яичников, связанный с BRCA1 / 2, , по-видимому, лучше реагирует на химиотерапию, чем другие виды рака яичников [215-216].
Долгосрочные данные о выживаемости носителей BRCA1 / 2 с диагнозом рак яичников ограничены.
Снижение риска рака яичников
BRCA1 / 2 носители могут снизить риск рака яичников, сделав профилактическую овариэктомию (хирургическое удаление яичников) [188].
Профилактическая овариэктомия также может снизить риск рака груди [188].
Риск других видов рака у женщин с
BRCA1 / 2 наследственной мутацией генаРак поджелудочной железы
Унаследованные мутации BRCA1 / 2 увеличивают риск рака поджелудочной железы [28,155].
Национальная комплексная онкологическая сеть (NCCN) не рекомендует проводить скрининг рака поджелудочной железы для всех женщин с мутацией гена BRCA1 / 2 [204].Однако NCCN рекомендует некоторым женщинам, у которых есть близкие родственники с раком поджелудочной железы, пройти обследование на рак поджелудочной железы [155].
Меланома
Женщины с мутацией гена BRCA2 имеют повышенный риск меланомы [28,155].
Хотя NCCN не имеет руководств по скринингу на меланому для женщин с мутацией BRCA2 , он рекомендует им рассмотреть возможность ежегодных обследований кожи всего тела для выявления признаков меланомы и ограничения пребывания на солнце [155].
Другие виды рака
Мутации гена BRCA1 / 2 могут также увеличивать риск других видов рака [28]. Однако данные ограничены, и эти темы все еще изучаются.
Прогноз для рака груди, связанного с
BRCA1 / 2При лечении женщины с унаследованной мутацией гена BRCA1 / 2 , по-видимому, имеют такую же выживаемость при раке груди, как и женщины, у которых нет мутации гена BRCA1 / 2 [217-218].
Лечение рака груди, связанного с
BRCA1 / 2В целом, рак груди, связанный с унаследованной мутацией гена BRCA1 / 2 , лечится так же, как и рак груди, не связанный с мутацией гена BRCA1 / 2 .
Однако некоторые лекарственные препараты могут быть более эффективными при лечении рака груди, связанного с BRCA1 / 2 , чем другие виды рака груди [219].
Ингибиторы PARP олапариб (Lynparza) и талазопариб (Talzenna) используются для лечения метастатического рака груди у некоторых людей с мутациями в гене BRCA1 / 2 . Эти препараты не используются для лечения рака груди у людей, у которых нет мутаций гена BRCA1 / 2 .
Химиотерапевтические препараты на основе платины (такие как карбоплатин) могут быть лучше при лечении рака молочной железы, связанного с BRCA1 / 2 , чем другие виды рака молочной железы [220-222].Это изучается.
Узнайте больше о новых областях медикаментозной терапии рака груди на ранних стадиях.
Узнайте больше о новых областях лекарственной терапии метастатического рака груди.
Генетическое тестирование
Генетическое тестирование дает людям возможность узнать, вызван ли их рак груди или семейный анамнез рака груди наследственной мутацией гена.
Большинство женщин, заболевших раком груди, не имеют унаследованной мутации гена BRCA1 или BRCA2 .
Кому следует рассмотреть возможность генетического тестирования?
Генетическое тестирование рекомендуется только для людей с высоким риском наличия наследственной мутации гена BRCA1 / 2 (или другой наследственной генной мутации высокого риска, связанной с раком груди), включая людей с [155]:
- Член семьи с наследственной мутацией гена BRCA1 / 2 (или другой наследственной мутацией гена, связанной с раком груди)
- Личный анамнез рака груди в возрасте 45 лет или младше
- Личный анамнез тройного отрицательного рака груди ( рак груди, отрицательный по рецепторам эстрогена, отрицательный по рецепторам прогестерона и HER2-отрицательный), диагностированный в возрасте 60 лет или моложе
- Еврейское наследие ашкенази и личный анамнез рака груди
- Личный анамнез рака груди в возрасте 46 лет 50 и близкому члену семьи (родитель, брат или сестра, ребенок, бабушка и дедушка, внук, дядя, тетя, племянник, племянница или двоюродный брат) с диагнозом рак груди в любом возрасте
- Личная история рака груди в любом возрасте и близкому члену семьи, у которого был диагностирован рак груди в возрасте 50 лет или моложе
- Личный анамнез рака груди в любом возрасте и 2 или более близких члена семьи dia заболел раком груди в любом возрасте
- Член семьи (родитель, брат или сестра, ребенок, дедушка или бабушка, внук, дядя, тетя, племянник или племянница) с диагнозом рака груди в возрасте 45 лет или младше
- Личный или семейный анамнез рака яичников , рак поджелудочной железы, агрессивный рак простаты или метастатический рак простаты
- Личный или семейный анамнез рака груди у мужчин
В большинстве случаев тестирование на наследуемых мутаций гена BRCA1 / 2 сначала проводится на человеке с грудью, яичниками, рак поджелудочной железы или простаты.
- Если мутации не обнаружено, рак не был вызван мутацией гена BRCA1 / 2 .
- Если обнаружена мутация гена BRCA1 / 2 , другие члены семьи могут быть протестированы на предмет специфической мутации.
Тот факт, что один человек в семье имеет унаследованную генную мутацию, не означает, что у всех в семье есть мутация. Только однояйцевые близнецы имеют одинаковые гены. У других членов семьи общие, но не все, гены.
Например, если у вашей матери есть мутация гена BRCA1 , есть 50-процентная вероятность, что у вас также будет мутация гена BRCA1 (половину генов вы получаете от матери, а половину – от отца).
Оценка рисков и преимуществ генетического тестирования
Медицинский работник или консультант по генетическим вопросам может помочь вам решить, подходит ли генетическое тестирование вам и вашей семье.
Для тестирования на мутацию гена BRCA1 / 2 требуется только образец крови или слюны, но есть риски и преимущества, которые следует учитывать перед тестированием. Знание вашего генетического статуса может иметь физические, эмоциональные и финансовые последствия.
Расходы на тестирование обычно покрываются медицинским страхованием для людей, которые попадают в одну из вышеуказанных категорий (для которых рекомендуется генетическое тестирование).
Узнайте больше о генетическом тестировании.
Скрининг на рак груди
Скрининговые тесты на рак груди используются для выявления рака у человека, у которого нет предупреждающих признаков или симптомов.
НосителиBRCA1 и BRCA2 должны проходить скрининг на рак груди, начиная с более раннего возраста и чаще, чем другие женщины. Им также следует знать о тревожных признаках рака груди.
Национальная комплексная онкологическая сеть (NCCN) рекомендует [155]:
Клинический осмотр груди | Маммограмма | МРТ груди | |
| 9000-2909 | Только при отсутствии МРТ груди: ежегодно | Ежегодно (если МРТ груди недоступно, маммография) | |
Возраст 30-75 лет | Каждые 6-12 месяцев | Ежегодно | Ежегодно |
Узнайте больше о рекомендациях по скринингу на рак груди для женщин из группы повышенного риска.
BRCA1 / 2 унаследованные генные мутации и факторы риска рака грудиБольшинство факторов риска рака груди у женщин, вероятно, одинаково влияют на риск для носителей и не носителей BRCA1 и BRCA2 .
Например, физические упражнения и грудное вскармливание связаны со снижением риска рака груди как у носителей, так и у не носителей BRCA1 / 2 [223-225].
Однако риск рака груди у носителей BRCA1 / 2 с определенными репродуктивными факторами и факторами образа жизни может отличаться от риска у лиц, не являющихся носителями.
Например:
Облучение
Люди, подвергшиеся воздействию очень низких доз радиации (например, от рентгеновских лучей), не оказывают большого влияния на риск рака груди, если вообще оказывают какое-либо влияние.
Хотя радиация во время маммографии может со временем увеличить риск рака груди, это увеличение очень невелико [232-233].
Однако есть некоторые опасения, что облучение от скрининговых маммограмм в более молодом возрасте связано с более высоким риском рака груди у носителей BRCA1 / 2 , чем у других женщин [234].Этот вопрос изучается.
МРТ молочной железы не использует радиацию. NCCN рекомендует женщинам в возрасте 25–29 лет с мутацией гена BRCA1 / 2 ежегодно проходить скрининг на рак груди с помощью МРТ [155]. Маммография не рекомендуется этим молодым женщинам, за исключением случаев, когда МРТ груди недоступна [155].
Варианты снижения риска
У женщин с наследственной мутацией гена BRCA1 / 2 есть медицинские возможности, которые помогут снизить риск рака груди:
Если вы являетесь оператором связи BRCA1 / 2 , поговорите со своим врачом о плюсах и минусах этих вариантов.
Найдите время, чтобы принять правильные решения. Не думайте, что вам нужно спешить.
Препараты, снижающие риск
Тамоксифен и ралоксифен одобрены FDA для снижения риска рака груди у женщин из группы высокого риска.
И тамоксифен, и ралоксифен могут снизить риск [232]:
- Инвазивный рак груди
- Неинвазивный рак груди, такой как протоковая карцинома in situ (DCIS)
Тамоксифен и ралоксифен только снижают риск рака груди, положительного по рецепторам эстрогена.Ни один из препаратов не снижает риск рака, отрицательного по рецепторам эстрогена [232].
Женщины в пременопаузе и женщины в постменопаузе могут принимать тамоксифен. Только женщины в постменопаузе могут принимать ралоксифен.
Тамоксифен более эффективен, чем ралоксифен в снижении риска рака груди, но у ралоксифена меньше вредных побочных эффектов [232]. Это делает ралоксифен лучшим выбором для некоторых женщин. Оба препарата могут вызывать симптомы менопаузы, такие как приливы.
Узнайте больше о побочных эффектах тамоксифена и ралоксифена.
Узнайте о лечении симптомов менопаузы.
Ингибиторы ароматазы
Ингибиторы ароматазы – это препараты для гормональной терапии, используемые для лечения рака груди, положительного по рецепторам эстрогена.
Результаты рандомизированных контролируемых исследований показали, что ингибиторы ароматазы экземестан и анастрозол могут снизить риск развития рака груди у женщин в постменопаузе из группы повышенного риска [266-267].
Американское общество клинической онкологии (ASCO), Национальная комплексная онкологическая сеть (NCCN) и U.S. Рабочая группа по профилактическим услугам перечисляет экземестан и анастрозол в качестве препаратов, снижающих риск, для женщин в постменопаузе с повышенным риском рака груди.
Однако эти препараты не имеют одобрения FDA для использования в целях снижения риска. Они одобрены только FDA для использования при лечении рака груди.
Узнайте о новых областях снижения риска для женщин с повышенным риском рака груди.
Узнайте об ингибиторах ароматазы и лечении рака груди.
Узнайте больше о лекарствах, снижающих риск.
Профилактическая хирургия – профилактическая мастэктомия и профилактическая овариэктомия
Профилактическая мастэктомия
Двусторонняя профилактическая мастэктомия – это удаление обеих молочных желез для предотвращения рака груди.
Двусторонняя профилактическая мастэктомия май:
- Снизить риск рака груди на 90 процентов и более у женщин, носителей BRCA1 / 2 [155,236-239]
- Добавьте 3-5 лет к продолжительности жизни 30-летней женщины с BRCA1 / 2 носитель [240-241]
Некоторые женщины выбирают этот вариант, поскольку он облегчает их опасения по поводу рака груди.Это также может заставить их почувствовать, что они сделали все возможное, чтобы снизить риск рака груди.
Если вы носитель BRCA1 / 2 , поговорите со своим врачом о плюсах и минусах каждого варианта снижения риска и примите решение, которое подходит именно вам.
Подробнее о профилактической мастэктомии.
Узнайте о реконструкции груди после мастэктомии.
Профилактическая овариэктомия
Профилактическая овариэктомия – это хирургическое удаление яичников для предотвращения рака яичников.Он может снизить риск рака яичников от 70 до 90 процентов [155, 240, 242–248].
NCCN рекомендует женщинам с мутациями BRCA1 / 2 сделать овариэктомию в возрасте от 35 до 40 лет (или после завершения деторождения), чтобы снизить риск рака яичников [155].
Носителей BRCA2 , как правило, диагностируют с раком яичников в более позднем возрасте, чем у носителей BRCA1 [155]. Так, носители BRCA2 , перенесшие двустороннюю профилактическую мастэктомию, могут отложить овариэктомию до возраста 40-45 лет [155].
Профилактическая овариэктомия также может снизить риск рака груди [155].
У женщин в пременопаузе профилактическая овариэктомия приводит к ранней менопаузе.
Узнайте больше о ранней менопаузе и о том, как управлять ее симптомами.
Узнайте о вариантах лечения бесплодия до овариэктомии и найдите финансовую помощь в лечении бесплодия.
Поддержка
Некоторые группы поддержки предназначены для носителей BRCA1 и BRCA2 и людей с BRCA1 / 2 раком груди.
Наш раздел поддержки предлагает список ресурсов, которые помогут найти местные и онлайн-группы поддержки.
Например, FORCE – это организация, которая предлагает онлайн-поддержку людям с более высоким, чем средний риск рака груди, яичников или других видов рака из-за семейного анамнеза или наследственных генных мутаций.
Sharsheret предлагает онлайн-поддержку еврейским женщинам, страдающим наследственным раком груди и / или раком яичников.
SUSAN G. KOMEN ® РЕСУРСЫ ПОДДЕРЖКИ |
|
Клинические испытания
NCCN призывает носителей BRCA1 / 2 рассмотреть возможность участия в скрининге рака или клинических испытаниях визуализации.
Сьюзан Г. Комен ® Телефон доверия для информации о клинических испытаниях рака молочной железы |
Если вам или близкому человеку нужна информация или ресурсы о клинических испытаниях, позвоните на нашу горячую линию информации о клинических испытаниях по телефону 1-877 GO KOMEN (1-877- 465-6636) или отправьте электронное письмо Clinicaltrialinfo @ komen.орг. |
BreastCancerTrials.org в сотрудничестве со Сьюзен Г. Комен ® предлагает услугу индивидуального подбора, чтобы помочь найти клинические испытания по снижению риска. BreastCancerTrials.org также может помочь найти клинические испытания лечения рака груди для людей с наследственной мутацией гена BRCA1 / 2 .
Вы также можете посетить веб-сайт Национальных институтов здравоохранения, чтобы найти клинические испытания.
Узнайте больше о клинических испытаниях.
Страхование и финансовая помощь
Если у вас есть проблемы со страховкой (например, отказ в удовлетворении иска) или вам нужна помощь в оплате генетического тестирования, снижающих риск лекарств или других личных расходов, есть ресурсы, которые могут помочь.
Узнайте о программах страхования и финансовой помощи.
Программа помощи в лечении рака груди |
Сьюзан Г. Комен ® создала Программу помощи в лечении Комен, чтобы помочь тем, кто борется с затратами на лечение рака груди, путем предоставления финансовой помощи лицам, имеющим на это право. Финансирование доступно для правомочных лиц любого возраста, проходящих курс лечения рака груди, на любой стадии заболевания. Чтобы узнать больше об этой программе и других полезных ресурсах, позвоните на горячую линию Komen Breast Care по телефону 1-877 GO KOMEN (1-877-465-6636). |
Обновлено 21.03.
Калькулятор группы крови| babyMed.com
На поверхности эритроцитов людей есть молекулы, называемые антигенами. Двумя наиболее важными из них являются антигены системы ABO и системы Rh.
Система групп крови АВО
- Если у вас есть антигены A, покрывающие ваши эритроциты, значит, у вас группа крови A, и B-антитела.
- Если у вас есть антигены B, покрывающие ваши эритроциты, значит, у вас группа крови B и у вас также есть антитела A.
- Если у вас есть антигены A и B, покрывающие ваши эритроциты, значит, у вас группа крови AB и нет антител A или B.
- Если у вас нет ни A, ни B антигенов, покрывающих ваши эритроциты, то у вас группа крови O и антитела A и B
Забеременеть наугад.
Оби – ваш личный тренер по репродуктивному здоровью, который проведет вас на всех этапах пути к беременности.
Скачать приложение для iOSНе пользуетесь iOS? Подпишитесь, чтобы узнавать первым об Obie для Android.Вот возможные группы крови для ребенка в зависимости от группы крови родителей:
| Родители | А | В | AB | O |
| А | А, О | A, B, AB, O | A, B, AB | A, O |
| В | A, B, AB, O | B, O | A, B, AB | B, O |
| AB | A, B, AB | A, B, AB, | A, B, AB | А, В |
| O | A, O | B, O | А, В | O |
Резусовая (Rh) система
Помимо A и B существует еще один важный антиген эритроцитов, Rh-антиген, также известный как D-антиген.
- Если присутствует Rh-антиген, значит, кровь RhD-положительна.
- Если Rh-антиген отсутствует, значит, кровь RhD-отрицательна.
Меняется ли популяция резус-положительных людей?
Число резус-положительных людей варьируется в зависимости от населения. Среди белых европейцев около 16% населения будут иметь резус-отрицательные группы крови (и 84% будут резус-положительными). В других популяциях мира частота резус-отрицательных типов будет намного ниже; у африканцев только 9 человек из 10 000 будут резус-отрицательными, а в неафриканской, неевропейской части мира только 1 человек из 10 000 будет резус-отрицательным.
В Соединенных Штатах около 15% населения в целом являются резус-отрицательными; почти 20% американцев европейского происхождения являются резус-отрицательными (потому что многие американцы имеют западноевропейское происхождение), и примерно 5-10% афроамериканцев являются резус-отрицательными (из-за потока европейских генов в афроамериканское население). Менее 1% азиатов и коренных американцев являются резус-отрицательными.
Группа крови и фертильность
По большей части у всех нас группа крови ассоциируется с проблемами со здоровьем и болезнями.Многие люди не обращают особого внимания на свою группу крови, пока не придет время, когда им нужно будет узнать, что это такое. Фактически, только люди, которым обычно требуется трансплантация или переливание крови, должны беспокоиться о своей группе крови. Однако, если вы думаете о беременности, вам следует дважды подумать о своей группе крови. Исследования показывают, что группа крови женщины может иметь какое-то отношение к ее фертильности и ее способности забеременеть. Женщинам с группой крови O будет труднее забеременеть, чем женщинам с любой другой группой крови, особенно с группой A.
Исследования показывают, что у женщин с группой крови A было больше шансов иметь меньшее количество яиц, чем у женщин с другими группами крови, и у них также было больше шансов иметь более низкое качество яиц. С другой стороны, женщины с группой крови А в этих исследованиях имели больше шансов иметь высокое количество яиц и яйца более высокого качества, чем женщины с другими группами крови. Еще одно важное различие в уровнях фертильности между группой крови O и группой крови A заключается в том, что женщины с типом O не имеют хорошо сбалансированных резервов яичников.Другими словами, тело некоторых женщин может держать яйца под рукой, чтобы при необходимости выходить наружу, но у некоторых женщин такой способности нет. Итак, если у вас группа крови O, у вас больше шансов нуждаться в лечении от бесплодия. Исследования не указывают на причину этих различий. Одно исследование показало, что женщины с группой крови O с большей вероятностью обращались за лечением бесплодия, чтобы помочь им забеременеть, поскольку их тела не были естественными.
Хотя эти исследования определенно предполагают, что вы не сможете так легко забеременеть, если у вас группа крови O, всегда есть шанс доказать, что статистика неверна.Даже врач, руководивший наиболее убедительным исследованием по этой теме, объяснил, что возраст по-прежнему является наиболее точным показателем фертильности женщины, а группа крови может быть лишь случайной ассоциацией. Женщины с группой крови O не должны предполагать, что они бесплодны, но, основываясь на статистике, они должны быть более психологически подготовлены к тому, чтобы взять на себя это бремя, чем женщины с другими группами крови. Если вас беспокоит, что ваша группа крови влияет на вашу способность к зачатию, поговорите со своим врачом о методах оплодотворения.
Подробнее:
Этническое распределение групп крови
Группа крови и резус-резус-статус по странам
Нормальные уровни ХГЧ на ранних сроках беременности
Тест на отцовство во время беременности
Источник: Эдвард Дж. Неджат и др.: Влияние группы крови на резерв яичников. Human Reproduction Volume 26 Issue 9 pp. 2513-2517 2011
Решая, кто из членов семьи должен пройти тестирование
Leer esta página en español
Ваш генетический консультант поможет вам выяснить, предполагает ли ваш семейный анамнез унаследованный образец случаев рака груди – и, возможно, рака яичников и других типов рака, – которые произошли.В таком случае аномальный ген BRCA1 , BRCA2 или PALB2 может быть причиной рака в вашей семье. Единственный способ узнать наверняка – пройти генетическое тестирование.
Результаты генетического тестирования наиболее значимы, когда процесс начинается с члена семьи, у которого уже был диагностирован рак груди или рак яичников. Это можете быть вы или ваша мать, тетя, сестра или другой член семьи. Вот почему:
- Даже если в вашей семье присутствует аномальный ген, связанный с повышенным риском рака груди, не каждый член семьи унаследует его. Более вероятно, что у кого-то, кто болел раком груди или яичников, будет мутация. Как только вы убедитесь, что у родственника, больного раком, есть аномальный ген, очень вероятно, что рак в вашей семье вызван этим мутировавшим геном. Члены семьи, получившие положительный результат теста, должны считать себя подверженными высокому риску развития рака груди, яичников и / или других видов рака. Те, у кого тест отрицательный, могут рассматривать свой риск как такой же, как у людей в целом.
- Если у члена семьи с раком груди или яичников отрицательный результат теста на известный аномальный ген, связанный с риском рака груди, то вполне возможно, что сильная картина рака в вашей семье связана с каким-то другим наследственным геном, который еще предстоит обнаружить исследователям. Основываясь только на семейном анамнезе, вы и ваши родственники должны учитывать, что ваш риск рака груди и / или яичников выше, чем у населения в целом.
Иногда нет живых родственников, больных раком, которые могли бы пройти генетическое тестирование. Консультант-генетик может помочь вам решить, кого из членов семьи лучше всего проверять и почему.
После того, как у человека обнаружен аномальный ген BRCA1 , BRCA2 или PALB2 , имеет смысл продолжить тестирование родственника, наиболее близкого к нему (или ему).Если у следующего родственника его нет, она или он не могли бы передать его детям. Например:
- Если сестра вашей матери имеет аномальный ген BRCA или PALB2 , следующим обследуемым человеком будет ваша мать. Если ее тест отрицательный (аномалии гена нет), то вам не нужно проходить тестирование, потому что она не могла передать вам мутацию. Если тест вашей матери положительный, вы можете решить пройти тест. Если вашей матери больше нет в живых, вы можете продолжить тестирование на основе результатов теста вашей тети.
- Если у вас положительный результат теста на аномальный ген, следующими тестами будут ваши братья и сестры и / или ваши взрослые дети. Если у кого-то из них будет положительный результат, значит, они могли передать мутацию своим собственным детям. Если результат теста отрицательный, значит, мутация не передалась.
Это всего лишь два возможных сценария. Ваш генетический консультант может помочь вам определить, что подходит вам и вашей семье.
Тестирование детей
Большинство экспертов не рекомендуют тестировать детей младше 18 лет на аномальные гены BRCA и PALB2 , потому что в настоящее время не существует безопасных и эффективных методов лечения, которые помогли бы предотвратить рак груди у детей в столь раннем возрасте.Кроме того, дети еще недостаточно взрослые, чтобы решить для себя, хотят ли они получить информацию о рисках рака на протяжении всей жизни. Также возможно, что к тому времени, когда сегодняшние дети достигнут совершеннолетия, ученые откроют новый способ лечения аномальных генов рака груди, прежде чем у рака появится шанс развиться.
Эта статья была полезной? Да / Нет Эта статья была полезной?
Последнее изменение 25 июня 2016 г. в 8:27
.