У новорожденного кал желтый со слизью: Слизь в кале у ребенка
Cтул у новорожденных | Мамоведия
В первые часы и дни жизни (2–3 суток) у новорожденного выделяется так называемый первородный кал – меконий, который имеет вид густой массы темно-оливкового или темно-зеленого цвета, напоминающий сгущенный сок мака. Отсюда и происходит слово «меконий».
Первородный кал лишен запаха, и его первые порции свободны от бактерий. Количество его приблизительно равно 60–90 г. В большинстве случаев отхождение мекония прекращается на 2-е сутки. Бывает и так, что меконий выделяется дольше. Тогда можно предполагать, что ребенок получает недостаточно питания.
С 7–8-го дня начинает формироваться обычный для новорожденного стул – желтовато-золотистого цвета с кисловатым запахом. Он бывает от 4 до 5 раз в сутки и чаще. В нем могут встречаться примеси зелени и слизи, а также белые комочки.
Если ребенок находится на искусственном вскармливании, то стул у него, как правило, более обильный и однородный по консистенции. В зависимости от количества смеси его цвет может изменяться – от светло-желтого до коричневого. Запах его довольно резкий. Число испражнений в сутки меньше, чем у детей, вскармливаемых грудью, обычно одно-два в день.
В зависимости от количества смеси его цвет может изменяться – от светло-желтого до коричневого. Запах его довольно резкий. Число испражнений в сутки меньше, чем у детей, вскармливаемых грудью, обычно одно-два в день.
При искусственном вскармливании вы должны внимательно следить за консистенцией испражнений новорожденного. Если она стала более жидкой, в кале появились комочки непереваренного створоженного молока, это может свидетельствовать о передозировке смеси. Вы можете уменьшить ее количество сами, но все-таки лучше посоветоваться с врачом.
При неосложненном течении беременности плод находится в стерильных условиях. Но после рождения организм ребенка очень быстро заселяется микробами. Поэтому в середине 1-й недели (обычно на 3-й день) почти у всех новорожденных наблюдается транзиторное расстройство стула.
Он становится более частым, неоднородным как по окраске, так и по консистенции. В нем могут появляться комочки, слизь. Нередко он совсем жидкий, водянистый. Участки темно-зеленого цвета могут чередоваться с зеленоватыми, желтыми и даже беловатыми. Такой стул называют еще переходным, а состояние – физиологической диспепсией. Через 2–4 дня эти явления исчезают: однородные по консистенции кашицеобразные испражнения становятся золотисто-желтыми.
Участки темно-зеленого цвета могут чередоваться с зеленоватыми, желтыми и даже беловатыми. Такой стул называют еще переходным, а состояние – физиологической диспепсией. Через 2–4 дня эти явления исчезают: однородные по консистенции кашицеобразные испражнения становятся золотисто-желтыми.
Не у всех детей физиологическая диспепсия выражена одинаково. У одних стул сильно водянистый, учащается до 6 и более раз в сутки, у других не бывает больше 2–3 испражнений в день.
Лечения физиологическая диспепсия не требует.
Другое переходное состояние, которое наблюдается у новорожденных, – это транзиторный дисбактериоз, связанный со становлением у ребенка собственной кишечной микрофлоры. Она играет большую роль в переваривании пищи и образовании некоторых витаминов (например, витамина К).
При грудном вскармливании ребенка в кишечной флоре у него преобладает Bacterium bifidum –микроорганизм, оказывающий наиболее благоприятное воздействие на пищеварительные процессы, при искусственном – кишечная палочка. При погрешностях искусственного вскармливания дисбактериоз может затянуться и стать причиной болезни ребенка.
При погрешностях искусственного вскармливания дисбактериоз может затянуться и стать причиной болезни ребенка.
Довольно редко бывает так, что у новорожденных не выделяется меконий. Это может быть следствием непроходимости кишечника из-за мекониевой пробки в прямой кишке, которую удалить может только врач, либо тяжелого наследственного заболевания – муковисцидоза (кистофиброз).
В последнем случае в пищеварительном соке отсутствуют ферменты липаза и трипсин, в результате чего меконий становится вязким и прилипает к стенкам кишечника. Перистальтика не способна продвинуть его. Возникает полная кишечная непроходимость. Как правило, в конце 1-х суток у ребенка начинается рвота.
Это крайне тяжелое состояние новорожденного называют мекониевым илеусом. Лечится он только хирургическим путем. Встречаются и другие причины непроходимости.
Запоры могут развиваться и после благополучного отхождения мекония. Однако редкие испражнения – например, через день – необязательно связаны с запором, если стул у ребенка остается мягким.
Чаще всего такая частота стула бывает у детей, находящихся на искусственном вскармливании.
Если же стул задерживается на 2–3 дня, а затем малышу приходится долго тужиться, чтобы опорожнить кишечник, тогда говорят о запоре.
Если у новорожденного запоры возникают часто, обязательно обратите на это внимание врача.
Хронические запоры у новорожденного могут быть связаны с сужением (стенозом) заднего прохода либо с мегаколоном – расширением прямой кишки со значительным утолщением ее стенок, из-за чего ослабляется перистальтика кишки. В любом случае ребенок должен находиться под наблюдением врача.
Если запор – случайное явление, то ребенку обычно помогает дополнительное питье. Если же и оно не приводит к изменению консистенции испражнений, в молочную смесь добавляют половину чайной ложки сахара. Или после утреннего кормления малышу дают немного сладкого, разведенного водой фруктового сока (например, сливового).
В редких случаях, и лучше по совету врача, можно прибегнуть к клизме. Нередко запор является предвестником какого-либо заболевания ребенка (простудного или инфекционного).
Нередко запор является предвестником какого-либо заболевания ребенка (простудного или инфекционного).
Если у новорожденного испражнения стали жидкими, а до этого имели нормальный вид, вам сразу же нужно обратиться к врачу – возможно, у малыша какая-либо из кишечных инфекций.
При этом обычно появляются и другие признаки: стул учащается, меняются его консистенция и цвет – он становится зеленоватым или грязно-зеленым с белыми вкраплениями, позже в нем встречаются следы крови и гноя. Он может быть пенистым, светло-желтым или зеленым. Стул бывает и жирным – светло-желтого цвета, объемным, скользящим по горшку. Внешний вид испражнений зависит от заболевания. Во время поноса их запах становится очень неприятный.
Если у малыша легкий понос, то, пока вы ждете врача, продолжайте кормить ребенка. Грудное молоко помогает при многих видах кишечных расстройств. Но лучше, чтобы малыш ел поменьше.
Если новорожденного кормят искусственными молочными смесями, то их наполовину разбавляют кипяченой водой.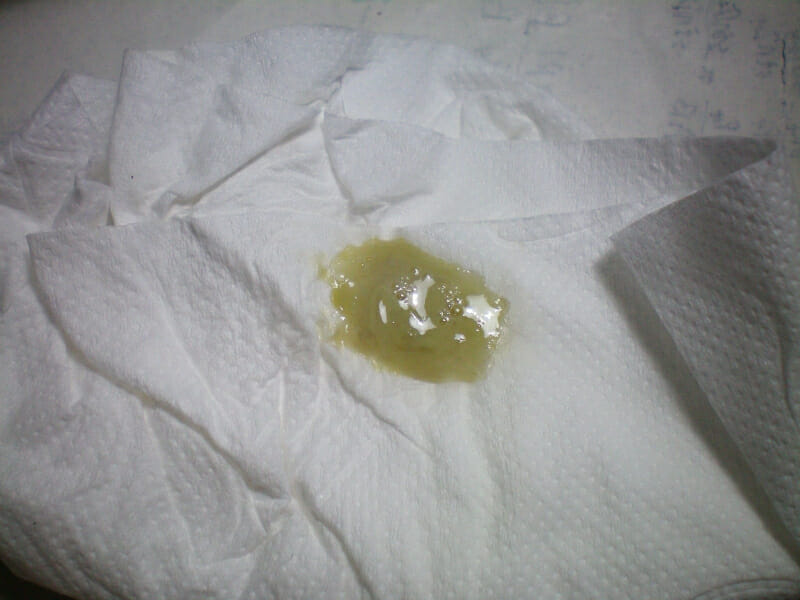 Малыш может не наедаться. Тогда его кормят понемногу, но часто.
Малыш может не наедаться. Тогда его кормят понемногу, но часто.
При тяжелом поносе у ребенка возникает рвота, температура поднимается выше 38 °C. Начинается обезвоживание организма, что очень опасно, – малыш выглядит изможденным, с серыми кругами под глазами.
Если у вас нет возможности срочно доставить его в больницу, до прихода врача давайте ребенку вместо молока питье такого состава: на 250 мл воды – 1 столовую ложку сахара (без верха) и чайной ложки соли. Пусть малыш пьет столько, сколько сможет. Это необходимо для предотвращения обезвоживания.
При некоторых болезнях бывает и кровавый стул (мелена) – он черного цвета. Это признак сильного кровотечения в верхних отделах кишечника. На пеленке при этом вокруг испражнений образуется красная кайма. Ребенка нужно срочно доставить в стационар,может погибнуть.
Если малыш по поводу поноса находится под наблюдением врача, все равно будьте внимательны к состоянию ребенка. Бывает и так, что назначенное лечение малоэффективно, а между тем явления болезни ослабевают во время водно-чайной паузы – малышу становится определенно легче. Но его самочувствие ухудшается сразу после кормления. Это очень важный признак, и врач должен знать о нем. Понос у ребенка может быть связан с наследственной непереносимостью одного
Но его самочувствие ухудшается сразу после кормления. Это очень важный признак, и врач должен знать о нем. Понос у ребенка может быть связан с наследственной непереносимостью одного
из сахаров молока или молочной смеси. Младенец нуждается в диетическом питании.
Понос нередко возникает и при других болезнях обмена веществ.
Внешний вид стула у ребенка и консистенция зависят от того, чем его кормят. Поэтому стул младенца на грудном вскармливании может сильно отличаться от стула малыша, которому дают смесь. Грудное молоко в течение дня меняет свой состав и соотношение компонентов, поэтому для стула младенца характерные вариации цвета и консистенции – от зеленого до ярко-желтого, от жидкого до густого, с комочками или без них. На искусственном вскармливании в основном стул густоватый, желтый, с характерным кисловатым запахом.
Кал желтого цвета – причины, диагностика и лечение
Кал желтого цвета — это отхождение испражнений желтоватой окраски, консистенция которых зачастую изменена. В норме симптом встречается у детей грудного возраста, у взрослых — после употребления определенных продуктов. Распространенные патологические причины пожелтения стула — болезни гепатобилиарной зоны, дисбактериоз, кишечные инфекции, гормональные колебания у женщин. Для выяснения этиологии делают копрограмму, УЗИ и рентгенографию кишечника, РХПГ. Для устранения симптома необходима диета, прием сорбентов, пробиотиков и ферментных препаратов.
В норме симптом встречается у детей грудного возраста, у взрослых — после употребления определенных продуктов. Распространенные патологические причины пожелтения стула — болезни гепатобилиарной зоны, дисбактериоз, кишечные инфекции, гормональные колебания у женщин. Для выяснения этиологии делают копрограмму, УЗИ и рентгенографию кишечника, РХПГ. Для устранения симптома необходима диета, прием сорбентов, пробиотиков и ферментных препаратов.
Причины кала желтого цвета
Особенности питания
Употребление большого количества моркови и сладкого картофеля вызывает смену цвета кала, поскольку в этих продуктах содержатся природные красящие вещества. Ярко-желтые каловые массы появляются после поедания блюд с куркумой. Симптом наблюдается при соблюдении молочной диеты, преобладании в рационе кисломолочных продуктов. Естественные причины провоцируют только изменение окраски кала, консистенция и частота испражнений остаются нормальными.
Детский возраст
У новорожденных кал желтый, что обусловлено потреблением одного грудного молока. Испражнения в норме имеют кашицеобразную консистенцию. Через несколько месяцев цвет меняется на горчичный или желтовато-зеленый, что также является вариантом нормы. У детей первого года жизни, которые находятся на искусственном вскармливании, кал светло-коричневый или светло-желтый с резким запахом.
Испражнения в норме имеют кашицеобразную консистенцию. Через несколько месяцев цвет меняется на горчичный или желтовато-зеленый, что также является вариантом нормы. У детей первого года жизни, которые находятся на искусственном вскармливании, кал светло-коричневый или светло-желтый с резким запахом.
Кишечные инфекции
Светлый цвет кала выявляется при инфекционных процессах, поражающих тонкий кишечник и препятствующих нормальному перевариванию пищи. Для эшерихиоза характерны жидкие каловые массы золотисто-желтого цвета. Частота дефекации увеличивается до 10-15 раз в день. Зеленовато-желтые испражнения выделяются при гастроинтестинальной форме сальмонеллеза.
Частый стул светло-желтого цвета встречается при ротавирусной инфекции. Каловые массы очень жидкие, со специфическим резким запахом. Заболевание обычно определяется у детей дошкольного и младшего школьного возраста, которые еще не научились соблюдать гигиену. Желтый кал провоцируют и другие причины: энтеровирусная инфекция, пищевая токсикоинфекция.
Панкреатическая ферментная недостаточность
При нехватке пищеварительных ферментов в тонкой кишке часть пищи не переваривается, а выводится из организма с калом, который приобретает светлый или бледно-желтый цвет. При хроническом панкреатите симптом отмечается периодически: при соблюдении специальной диеты кал имеет обычный цвет, при перегрузке ЖКТ жирной пищей он осветляется и приобретает кашицеобразную консистенцию.
Желтому окрашиванию каловых масс предшествует тяжесть и болезненность в эпигастрии, пациенты жалуются на урчание и метеоризм. При остром панкреатите цвет кала изменяется на светло-желтый или сероватый внезапно. Одновременно человека беспокоят сильнейшие опоясывающие боли в верхних отделах живота, многократная рвота, не приносящая облегчения.
Заболевания гепатобилиарной системы
Типичный коричневый цвет кала обусловлен желчными кислотами и стеркобилином, которые поступают в кишечник с желчью. Периодический светлый желтый стул кашицеобразной консистенции характерен для хронического холецистита или желчнокаменной болезни в стадии обострения, когда нарушается выделение желчи. Подобные симптомы наблюдаются и при функциональных расстройствах желчного пузыря.
Подобные симптомы наблюдаются и при функциональных расстройствах желчного пузыря.
Осветление кала вызывают причины со стороны печени: вирусные или токсические гепатиты легкой и средней степени тяжести, при которых частично сохранена желчевыделительная функция. Появление испражнений желтого цвета сопровождается тяжестью в правом подреберье, постоянной тошнотой и снижением аппетита. Симптомы усугубляются после употребления жирной пищи. При полном прекращении выделения желчи желтый цвет кала сменяется серовато-белым.
Лямблиоз
Лямблии размножаются в желчном пузыре, нарушают отток желчи и способствуют осветлению каловых масс. Частота испражнений при лямблиозе возрастает до 5-7 раз в сутки, кал ярко-желтый и жидкий, с резким зловонным запахом. Помимо этого человек предъявляет жалобы на тупые боли в области правого подреберья, метеоризм, тошноту и рвоту с примесью желчи. Нормализация цвета кала происходит на 5-7 день заболевания.
Целиакия
Симптомы возникают при большом потреблении злаков — ячменя, пшеницы, ржи. Светло-желтый кашицеобразный стул с резким неприятным запахом может появляться периодически, а затем постоянно уже в детском и подростковом возрасте, что сочетается с похудением, отставанием в росте и физическом развитии. Впервые выявленный кал желтого цвета у взрослого указывает на легкую форму целиакии, которая хорошо купируется с помощью диеты.
Светло-желтый кашицеобразный стул с резким неприятным запахом может появляться периодически, а затем постоянно уже в детском и подростковом возрасте, что сочетается с похудением, отставанием в росте и физическом развитии. Впервые выявленный кал желтого цвета у взрослого указывает на легкую форму целиакии, которая хорошо купируется с помощью диеты.
Осложнения фармакотерапии
Многие лекарственные средства провоцируют нарушения переваривания и всасывания пищи, что проявляется пожелтением каловых масс и увеличением частоты дефекаций. Человек отмечает бурление и урчание в кишечнике, болезненность по всему животу, отсутствие аппетита. При приеме антибиотиков цвет стула зеленовато-желтый, что связано с дисбиозом кишечника. Желтую окраску кала масс вызывают следующие медикаментозные причины:
- Противотуберкулезные препараты: изониазид, этамбутол, стрептомицин.
- Производные эстрогена.
- Цитостатики: метотрексат, циклофосфан, адриамицин.

- Некоторые нестероидные противовоспалительные средства: аспирин, парацетамол, диклофенак.
Редкие причины
- Вирусные инфекции: цитомегаловирус, инфекционный мононуклеоз.
- Гормональные изменения у женщин: предменструальный период, беременность, климакс.
- Нарушения конъюгации билирубина: синдром Жильбера, синдром Криглера-Найяра.
- Психологические причины: тяжелые стрессы, депрессия.
Диагностика
При изменении цвета кала на желтый необходимо обратиться к врачу-гастроэнтерологу. Для выяснения причины пожелтения испражнений проводят инструментальный осмотр органов пищеварительной системы. Чтобы уточнить диагноз и выявить скрытые метаболические нарушения, назначают высокоспецифичные лабораторные методы. В диагностическом плане наиболее информативны:
- Копрограмма. Макроскопически изучают консистенцию, цвет и запах каловых масс.
 При микроскопическом анализе обращают внимание на наличие непереваренных мышечных волокон и зерен крахмала, количество эритроцитов и лейкоцитов. Обязательно исследуют испражнения на яйца гельминтов, для оценки работы поджелудочной определяют фекальную эластазу.
При микроскопическом анализе обращают внимание на наличие непереваренных мышечных волокон и зерен крахмала, количество эритроцитов и лейкоцитов. Обязательно исследуют испражнения на яйца гельминтов, для оценки работы поджелудочной определяют фекальную эластазу. - Сонография. Обзорное УЗИ брюшной полости выявляет воспалительные или фиброзные изменения в печени и поджелудочной железе, признаки поражения кишечника. Для уточнения причины заболевания информативна эластометрия, позволяющая быстро и безболезненно установить степень фиброза печени.
- Рентгенологическая визуализация. Чтобы изучить моторную функцию кишечника и обнаружить локальные воспалительные процессы, рекомендована рентгенография брюшной полости с бариевой смесью. Обзорная рентгенограмма живота помогает визуализировать объемные образования, кисты печени или поджелудочной железы. При необходимости выполняют ирригоскопию.
- Ретроградная холецистопанкреатография.
- Анализы крови. Исследование крови на уровень панкреатической липазы и амилазы направлено на изучения ферментативной активности поджелудочной железы. Также изучаются печеночные пробы. Серологические реакции (ИФА, РИФ) обнаруживают специфические антитела при подозрении на вирусные или бактериальные кишечные инфекции.
Лечение
Помощь до постановки диагноза
Желтая окраска кала, обусловленная пищевыми привычками и наблюдаемая на фоне нормального самочувствия, исчезает самостоятельно спустя 2-3 дня. Чтобы не перегружать кишечник в этот период советуют отказаться от жирной и жареной пищи, алкоголя. Если изменение цвета стула происходит на фоне диареи, болей в животе, следует посетить специалиста. Для улучшения состояния можно выпить сорбенты. Применение антидиарейных средств нежелательно.
Для улучшения состояния можно выпить сорбенты. Применение антидиарейных средств нежелательно.
Консервативная терапия
Желтоватый цвет каловых масс вызывают различные причины, поэтому список лечебных мероприятий подбирается индивидуально. Важный этап лечения — соблюдение специальной диеты, основу которой составляют тушеные овощи, мясо и рыба нежирных сортов, каши и супы. При хронических патологиях поджелудочной и печени такого рациона нужно придерживаться постоянно. Чтобы лечить болезни, при которых кал имеет желтый цвет, назначают следующие лекарственные средства:
- Сорбенты. Препараты активированного угля, смекта предназначены для связывания и выведения токсинов из кишечника. Лекарства ускоряют выздоровление при токсикоинфекциях, помогают справляться с диареей, улучшают функции пищеварения.
- Пробиотики. При дисбактериозе, синдроме избыточного бактериального роста и побочных эффектах фармакотерапии принимают полезные бактерии, которые заселяют толстый кишечник и способствуют пищеварению.
 Для стойкого эффекта их применяют курсами не менее 10 дней.
Для стойкого эффекта их применяют курсами не менее 10 дней. - Ферментные средства. При угнетении экзокринной функции поджелудочной железы используются препараты, содержащие панкреатические ферменты. Они устраняют причины стула желтого цвета, стимулируют процессы полостного пищеварения в тонком кишечнике.
- Желчегонные препараты. Показаны при гепатобилиарной патологии. Улучшают химический состав желчи и обеспечивают ее поступление в 12-перстную кишку, что требуется для расщепления жиров. Цвет кала нормализуется через пару дней после начала лечения.
- Средства для регидратационной терапии. Все кишечные инфекции сопровождаются большими потерями жидкости, для восполнения которых существуют пероральные растворы. Они содержат оптимальное количество солей и глюкозы, восстанавливают кислотно-основное равновесие и электролитный состав.
Первые дни ребенка: опорожнение кишечника и мочеиспускание
Многие молодые родители задаются вопросом, что нормально, а что нет, когда дело доходит до пеленания новорожденного.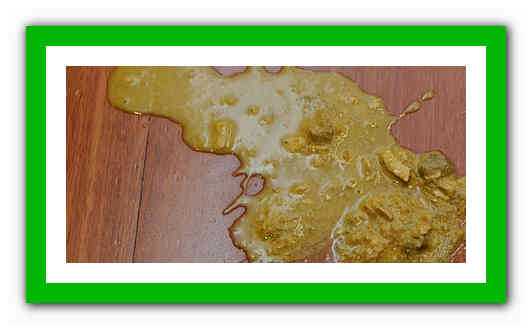 Вот что вы можете ожидать в течение первых нескольких дней вашего ребенка.
Вот что вы можете ожидать в течение первых нескольких дней вашего ребенка.
Мочеиспускание
Ваш ребенок может мочиться так часто, как каждые один-три часа или реже, четыре-шесть раз в день. Если они больны или лихорадка или когда в очень жаркую погоду их обычный диурез может снизиться наполовину и оставаться нормальным.
Мочеиспускание никогда не должно быть болезненным. Если вы заметили признаки дистресс, когда ваш ребенок мочится, сообщите своему педиатру. Это может быть признаком инфекция или другая проблема в мочевыводящих путях.
У здорового ребенка моча имеет цвет от светлого до темно-желтого. (Чем темнее цвет, тем более концентрированная моча; моча будет более концентрированной, если ваш ребенок не пьет много жидкости.) В первую неделю после рождения вы можете увидеть розовое или кирпично-красное пятно на мочевом пузыре.
подгузник, часто ошибочно принимаемый за кровь. На самом деле это пятно обычно является признаком высококонцентрированной мочи, которая имеет розоватый цвет. Пока ребенок мочит не менее четырех подгузников в день, повода для беспокойства, вероятно, нет. Если розоватое окрашивание сохраняется, обратитесь к педиатру.
Пока ребенок мочит не менее четырех подгузников в день, повода для беспокойства, вероятно, нет. Если розоватое окрашивание сохраняется, обратитесь к педиатру.
У новорожденных девочек может быть небольшое пятнышко крови на подгузнике также обычно в первую неделю после рождения; эта кровь вызвана гормонами ее матери, влияющими на матку ребенка. Однако после этого времени наличие настоящей крови в моче или кровавого пятна на подгузнике никогда не считается нормальным, и об этом необходимо сообщить педиатру. Это может быть связано с чем-то более серьезным, чем небольшой сыпь от подгузников болит, но это также может быть более серьезной проблемой. Если это кровотечение сопровождается другими симптомами, такими как боль в животе, плохой аппетит, рвота, лихорадка или кровотечение в других областях, немедленно обратитесь к врачу.
Испражнения
В первые несколько дней после рождения первый
дефекации будет вещество, известное как меконий. Это густое черное или темно-зеленое вещество заполнило их кишечник еще до рождения, и после выхода стул превращается в
желто-зеленый.
Детский стул различается по цвету и консистенции из-за незрелости пищеварительной системы. Если ваш ребенок на грудном вскармливании их стул вскоре должен быть желтой жидкостью с примесью некоторых частиц. Пока они не начнут есть твердой пищи консистенция стула может варьироваться от очень мягкой до рыхлой и жидкой. Если они на искусственном вскармливании их стул обычно будет коричневого или желтого цвета. Они будут тверже, чем у ребенка на грудном вскармливании, но не тверже мягкой глины. Зеленый стул также не является чем-то необычным и не должен вызывать у вас тревогу.
Независимо от того, находится ли ваш ребенок на грудном или искусственном вскармливании, твердый или очень сухой стул может быть признаком того, что он не получает достаточно
жидкости или что она теряет слишком много жидкости из-за болезни, лихорадки или жары. После введения твердой пищи твердый стул может указывать на то, что она ест слишком много.
продукты, вызывающие запоры, такие как хлопья или коровье молоко, прежде чем ее организм сможет с ними справиться.
Случайные изменения цвета и консистенции стула являются нормальными. Например, если процесс пищеварения замедляется из-за продуктов, требующих больших усилий для переваривания (например, большого количества хлопьев), стул может стать зеленым; или если ребенку дают дополнительного железа стул может стать темно-коричневым. При незначительном раздражении заднего прохода на внешней стороне стула могут появиться прожилки крови. Однако при наличии большого количества крови, слизи или воды в стула, немедленно обратитесь к педиатру. Эти симптомы могут потребовать внимания вашего врача.
Поскольку стул младенца обычно мягкий и немного жидкий, не всегда легко определить, когда у маленького ребенка легкая форма диарея. Характерными признаками являются внезапное увеличение частоты стула (до более чем одного акта дефекации за кормление) и необычно высокое содержание жидкости в стуле.
Диарея может быть признаком кишечная инфекция, либо она может быть вызвана изменением рациона питания ребенка. Если ребенок находится на грудном вскармливании, у него может даже развиться диарея из-за изменения диета матери.
Основной проблемой при диарее является возможность обезвоживания. Если также присутствует лихорадка, а вашему ребенку меньше трех месяцев, позвоните своему педиатру. Если вашему ребенку больше трех месяцев, а лихорадка держится более суток, проверьте диурез и ректальная температура; затем сообщите о своих выводах своему врачу для рассмотрения. Убедитесь, что ваш ребенок продолжает часто есть. Как и все остальное, если они просто выглядят больными, сообщите об этом своему врачу.
Частота дефекации у детей сильно различается. Многие испражняются вскоре после каждого кормления. Это результат желудочно-ободочного рефлекса, который заставляет пищеварительную систему активироваться всякий раз, когда желудок наполняется пищей.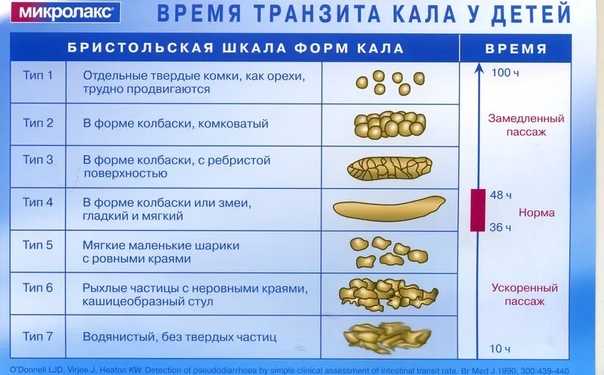
В возрасте от трех до шести недель некоторые дети, находящиеся на грудном вскармливании, опорожняются только один раз в неделю и все еще остаются нормальными. Грудное молоко оставляет очень мало твердых отходов, которые необходимо удалить из пищеварительной системы ребенка. Таким образом, редкий стул не является признаком запора и не должен рассматриваться как проблема, если стул мягкий, а в остальном ваш ребенок в норме, стабильно набирает вес и регулярно сосет грудь. Дети с этим вариантом стула на грудном вскармливании обычно имеют большой объем стула, если это было несколько дней (поэтому вы должны быть готовы к много салфеток для очистки).
Если ваш ребенок находится на искусственном вскармливании, он должен опорожняться как минимум один раз в день. Если их меньше, чем это, и кажется, что они напрягаются, у них может быть запор. Посоветуйтесь с педиатром, как справиться с этой проблемой.
Информация, содержащаяся на этом веб-сайте, не должна использоваться в качестве замены медицинской помощи и рекомендаций вашего педиатра.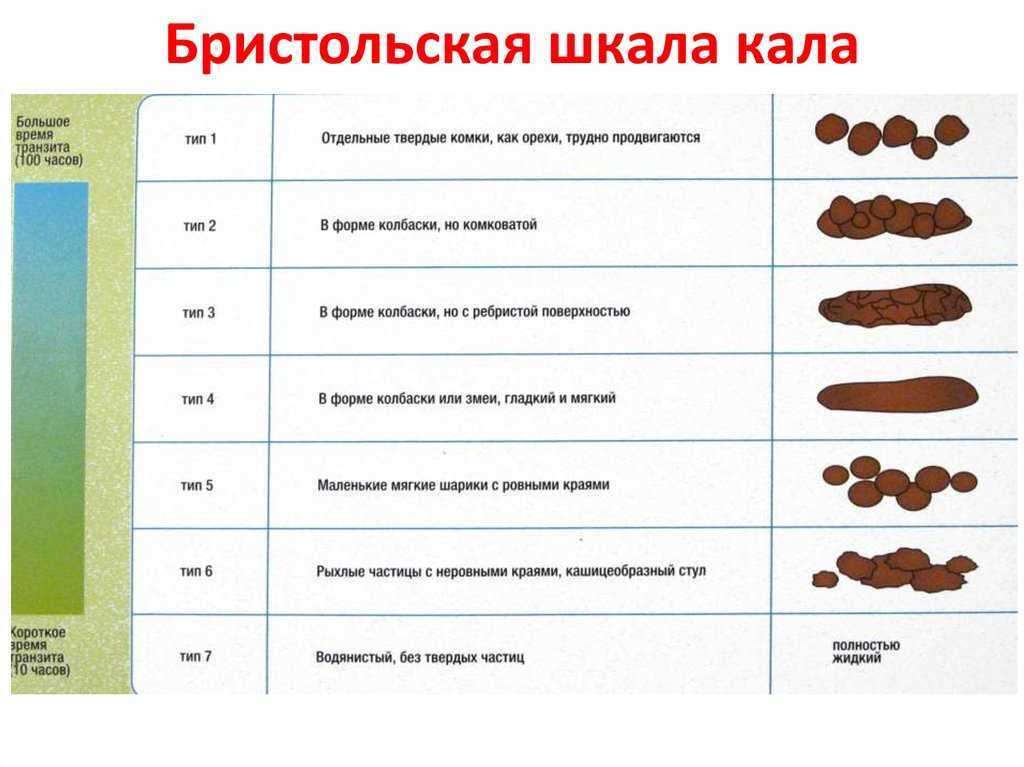 Могут быть варианты лечения, которые ваш педиатр может порекомендовать в зависимости от индивидуальных фактов и обстоятельств.
Могут быть варианты лечения, которые ваш педиатр может порекомендовать в зависимости от индивидуальных фактов и обстоятельств.
Болезнь Гиршпрунга — NHS
Болезнь Гиршпрунга — редкое заболевание, при котором фекалии застревают в кишечнике. В основном диагностируется у младенцев и детей младшего возраста.
В норме кишечник постоянно сжимается и расслабляется, чтобы протолкнуть стул, и этот процесс контролируется вашей нервной системой.
При болезни Гиршпрунга нервы, контролирующие это движение, отсутствуют в отделе в конце кишечника, что означает, что экскременты могут скапливаться и образовывать закупорку.
Это может вызвать сильный запор, а иногда привести к серьезной кишечной инфекции, называемой энтероколитом.
Заболевание обычно диагностируют вскоре после рождения и как можно скорее лечат хирургическим путем.
Симптомы болезни Гиршпрунга
Симптомы болезни Гиршпрунга обычно заметны вскоре после рождения ребенка, хотя иногда они не проявляются, пока ребенок не станет старше.
Признаки заболевания у ребенка включают:
- отсутствие выделения мекония в течение 48 часов – темный дегтеобразный кал, который выделяется у здоровых детей вскоре после рождения (хотя у некоторых детей, у которых позже диагностирована болезнь Гиршпрунга, меконий выделяется)
- вздутие живота
- рвота зеленым или желтым цветом – зеленая жидкость (желчь)
Признаки у младенцев и детей старшего возраста включают:
- вздутие живота
- рвоту или боль в животе
- стойкий запор, который не проходит при обычном лечении
- плохо ест или плохо набирает вес
Когда обращаться к врачу
Обратитесь к врачу общей практики, если у вашего младенца или ребенка есть симптомы болезни Гиршпрунга.
Болезнь Гиршпрунга может быть серьезной, если ее не лечить, поэтому важно получить помощь как можно скорее.
Если ваш терапевт подозревает заболевание, он направит вас в больницу для проведения анализов для подтверждения диагноза.
Позвоните по номеру 999 или обратитесь в ближайший пункт неотложной помощи, если у вашего ребенка есть симптомы болезни Гиршпрунга, а также:
- высокая температура 38°С и выше
- водянистая, зловонная или кровавая диарея
Это может быть признаком кишечной инфекции (энтероколита), которая может быть серьезной и привести к сепсису.
Как диагностируется болезнь Гиршпрунга
Обычно проводится осмотр живота вашего ребенка, а иногда может быть проведено ректальное исследование.
В этом случае врач или медсестра вводят палец в задний проход (прямую кишку) для выявления аномалий.
При подозрении на болезнь Гиршпрунга можно сделать рентген, чтобы выявить закупорку и вздутие кишечника.
Диагноз можно подтвердить, выполнив ректальную биопсию, при которой в нижнюю часть тела ребенка вводят небольшой инструмент для взятия крошечного образца пораженного кишечника.
Затем его исследуют под микроскопом, чтобы увидеть, отсутствуют ли нервные клетки.
Что вызывает болезнь Гиршпрунга?
Мышцы кишечника контролируются нервными клетками, называемыми ганглиозными клетками.
При болезни Гиршпрунга ганглиозные клетки отсутствуют в отделе в конце кишечника, простирающемся вверх от ануса (отверстие в дне, через которое проходит стул).
По какой-то причине клетки не развивались в этой области, когда ребенок рос в утробе матери.
Непонятно, почему это происходит, но считается, что это не связано с чем-то, что мать делала во время беременности.
Ряд генов связан с болезнью Гиршпрунга, и иногда она передается по наследству.
Если у вас уже был ребенок с этим заболеванием, у вас, скорее всего, будет еще один ребенок с этим заболеванием.
Заболевание иногда является частью более широкого генетического заболевания, такого как синдром Дауна, но в большинстве случаев таковым не является.
Лечение болезни Гиршпрунга
Всем детям с болезнью Гиршпрунга требуется хирургическое вмешательство.
В ожидании операции им может потребоваться:
- прекратить кормление молоком и вместо этого получать жидкости непосредственно в вену
- через нос вводят трубку в желудок для отвода любой жидкости и воздуха, скопившихся в нем застрявший стул
- принимайте антибиотики, если у него энтероколит
Возможно, вашему ребенку придется оставаться в больнице в течение этого времени, или вы сможете присматривать за ним дома. Ваш врач посоветует вам об этом.
Ваш врач посоветует вам об этом.
Хирургия
Большинству детей проводится операция “вытягивания”, при которой пораженный участок кишечника удаляется, а оставшиеся здоровые участки кишечника соединяются вместе.
Если состояние вашего ребенка недостаточно для этой процедуры (например, из-за энтероколита или тяжелой непроходимости) или если он старше новорожденного, она может проходить в два этапа.
На первом этапе хирург отводит кишку через временное отверстие (стому), сделанное в животе. Эта процедура называется формированием колостомы.
Стул будет проходить прямо из отверстия в мешок, который носится на теле вашего ребенка, пока он не станет достаточно здоровым для 2-го этапа, чтобы удалить пораженный участок кишечника, закрыть отверстие и соединить здоровые участки кишечника вместе.
Эти процедуры могут быть выполнены с использованием:
- лапароскопической хирургии (включающей введение хирургических инструментов через крошечные разрезы)
- открытой хирургии – при которой в животе ребенка делается более крупный разрез
Поговорите со своим хирургом о наилучшем варианте для вашего ребенка.
Риски операции
Ни одна операция не может быть безопасной. Существует небольшая вероятность:
- кровотечения во время или после операции
- инфицирования кишечника (энтероколита)
- содержимого кишечника вытекания в организм, что может привести к серьезной инфекции (перитониту), если ее не лечить быстро
- кишечник снова сужается или блокируется, что требует дальнейшего хирургического вмешательства
Восстановление после операции
Вашему ребенку, вероятно, потребуется остаться в больнице на несколько дней после операции.
Им будут давать обезболивающее, чтобы чувствовать себя комфортно, и жидкости в вену до тех пор, пока они не смогут есть и пить.
Никакой специальной диеты не требуется, когда вы вернетесь домой, но важно, чтобы они пили много жидкости во время выздоровления.
Ваш ребенок должен хорошо поправиться, и его кишечник должен нормально функционировать, если он перенес операцию по извлечению или оба этапа двухэтапной операции.
Сначала у них, вероятно, будет болеть зад, когда они какают. Это может помочь:
- оставлять их попку открытой на воздухе, когда это возможно
- использовать детское масло для осторожной очистки попки
- использовать крем для подгузников после каждой смены такие проблемы, как вздутие живота, новая боль в животе, лихорадка или диарея с неприятным запахом.
Перспективы болезни Гиршпрунга
Большинство детей могут нормально испражняться и нормально функционировать кишечник после операции, хотя им может потребоваться немного больше времени, чтобы приучиться к туалету.
У некоторых могут быть постоянные запоры, и им необходимо соблюдать диету с высоким содержанием клетчатки и принимать слабительные средства.
