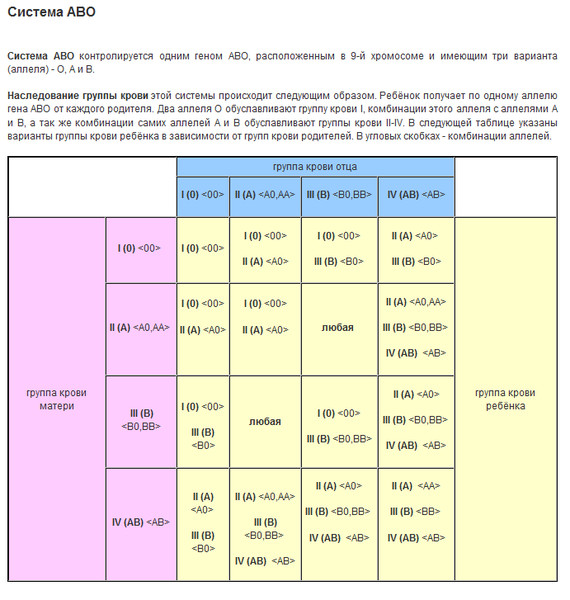
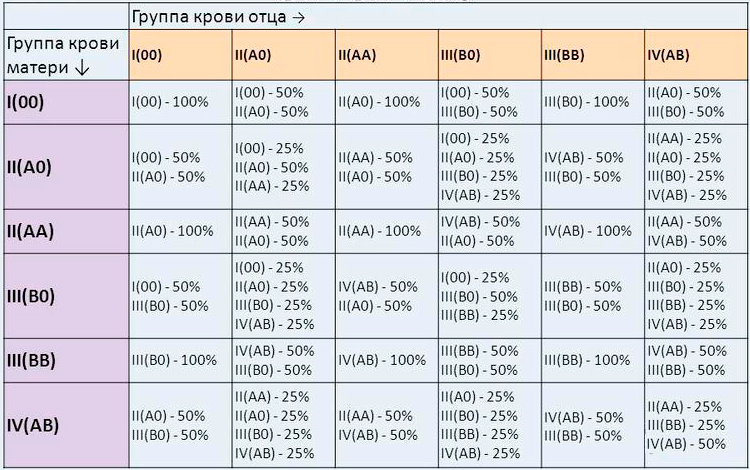
Третья положительная и вторая положительная: Какая группа крови будет у ребенка?
Серьезная травма – не редкость и может случиться с каждым человеком. Иногда опасность для жизни представляет даже не сама рана, а то, что были задеты крупные кровеносные сосуды, и пока пострадавшего доставили в лечебное учреждение, он потерял много крови… Что же делать, если в результате травмы у человека происходит значительная кровопотеря? Опыт медицины показывает, что снижение общего объема крови (5 литров) даже на 40% еще не ведет к непоправимому, хотя и возможны сбои в работе гидравлической машины – нашей кровеносной системы. В таких случаях достаточно восполнения объема путем введения физиологического раствора – 0,9%-ного водного раствора обычной поваренной соли. Эта жидкость почти идентична по составу с плазмой крови. Оставшиеся в крови эритроциты вполне справляются с кислородным снабжением тканей, а через некоторое время в организме появятся новые гемоглобиновые контейнеры (эритроциты формируются из стволовых клеток костного мозга). Но если потери – больше? Если они достигают 60%? Тогда, как остатки потерпевшего крушение танкерного флота уже не способны доставлять животворный газ во все страны – импортеры, так и без должного количества эритроцитов ткани организма испытывают гипоксию – недостаток кислорода – и начинают отмирать. Но главное – от его отсутствия страдает и быстро умирает управляющий центр, мозг. И как государство гибнет без правительства, так гибнет и организм, если мозг вовремя не получил нужного количества кислорода. Спасти положение может своевременное переливание донорской крови, насыщенной эритроцитами. Но вот в чем беда – далеко не всякая кровь, не от любого человека годится для пострадавшего. Кроме хранилища кислорода – гемоглобина – каждый эритроцит содержит и другие вещества. В частности, такие – их называют антигенами, которые препятствуют его деятельности в чужом организме. Плазма крови содержит особые белки – антитела, чутко реагирующие на появление антигена и вступающие с ним в борьбу. Совпадение реципиента и донора по группе крови – вот залог успешного переливания. В настоящее время принята система групп крови AB0, которая насчитывает четыре разновидности крови. Она основана на присутствии или отсутствии на мембранах эритроцитов двух антигенов, условно обозначенных A и B. Есть группа крови, эритроциты которой не содержат этих антигенов, – и она называется группа 0 (иначе – I). Но зато в плазме этой крови есть антитела – как против A, так и против B. Значит, переливание человеку с такой кровью любой другой группы – невозможна; но зато он стать донором для реципиента с любой группой. Группа A (II) – эритроциты содержат антиген A, в плазме присутствуют антитела против антигена B. Недостаток такой крови может быть восполнен переливанием этой же группы, а также группы 0. Группа B (Ш) – антиген B эритроцитов и антитела против антигена A в плазме. Точно так же эта кровь воспринимает свою группу и группу 0. Группа AB (IV) – эритроциты содержат оба антигена. В плазме антител против них нет. Эта кровь принимает в себя любую другую группу, а вот ею нельзя поделиться ни с одной – ведь в плазме других групп есть антитела либо против A, либо против B, либо против и того и другого. Кроме совместимости по группам системы AB0, необходимо также совпадение по резус-фактору; бывают случаи, когда имеют значение и другие антигены и антитела, обнаруженные в крови. Перед переливанием делают пробу на совместимость – если эритроциты донора не склеиваются плазмой реципиента, то трансфузия возможна. Так было спасено множество жизней; существуют даже «банки крови», где, строго разделенная по группам, хранится кровь доноров, дожидаясь момента, когда она понадобится пострадавшим. « Назад |
Группы и резусы – Краевая станция переливания крови
Главная страница / Донорство / О крови / Группы и резусы
Под группами крови понимают различные сочетания антигенов эритроцитов (агглютиногенов). Антигены групп крови расположены на внешней поверхности мембраны эритроцитов и являются генетическими признаками, наследуемыемыми от родителей и не изменяющимися в течение жизни (могут изменяться только при патологических состояниях).
На сегодняшний день известно около 270 антигенов эритроцитов, которые образуют 26 систем антигенов группы крови. Важное значение имеют наиболее иммуногенные (иммуногенность – способность вызывать осложнения после переливания компонентов крови) антигены, в первую очередь систем АВО, Rh (резус), Кеll и др.
Фенотип антигенов эритроцитов человека включает в себя набор антигенов разных систем групп крови, расположенных на поверхности эритроцитов. Этот набор для каждого человека индивидуален.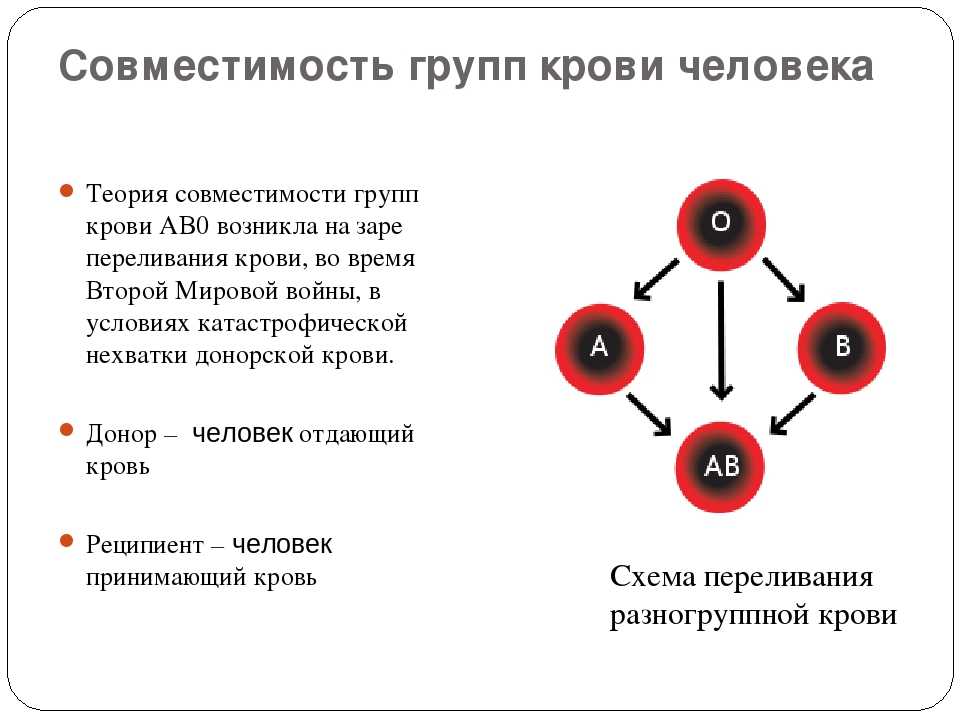 Поэтому при переливании крови и эритроцитарной массы необходимо учитывать совместимость не только по эритроцитарным антигенам систем АВО и Резус, но и по антигенам других систем.
Поэтому при переливании крови и эритроцитарной массы необходимо учитывать совместимость не только по эритроцитарным антигенам систем АВО и Резус, но и по антигенам других систем.
Группа крови системы АВО:
Группа крови системы АВО состоит из двух групповых антигенов – А и В и двух соответствующих антител в плазме – анти-А и анти-В (. Различные сочетания этих антигенов и антител образуют четыре группы крови. Уникальность системы АВО состоит в том, что в плазме у людей имеются естественные антитела к отсутствующему на эритроцитах антигену.
Следует отметить, что существуют различные виды (слабые варианты) как антигена А (в большей степени), так и антигена В. Наиболее часто встречаются виды антигена А – А1 и А2.
Антигены групп крови не являются изолированными от условий окружающей среды и могут изменяться. Изменение антигенов эритроцитов системы АВО (ослабление или утрата) наблюдается при инфекционных процессах вирусной или бактериальной природы, а также у больных онкологическими заболеваниями и лейкозами.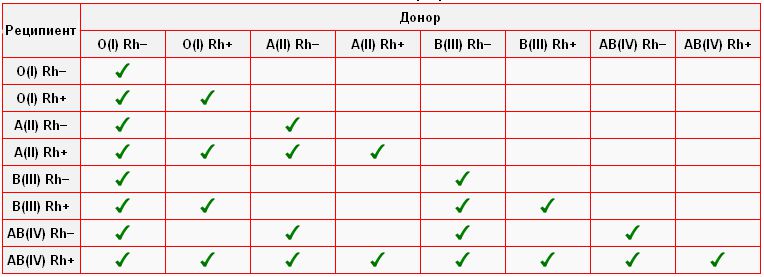 Отмечено, что выраженность антигенов А и В на эритроцитах зависит от применения гормональных средств, а также может изменяться при беременности.
Отмечено, что выраженность антигенов А и В на эритроцитах зависит от применения гормональных средств, а также может изменяться при беременности.
Группа крови системы Резус:
Антигены системы резус встречаются со следующей частотой: Д – 85 %; С – 70 %; с – 80 %; Е – 30 %; е – 97,5 %. Антигены системы резус обладают способностью вызывать образование иммунных антител. Наиболее активным в этом отношении является антиген Д, который и подразумевается под термином «резус – фактор». Именно по наличию или отсутствию антигена Д все люди делятся на резус – положительных и резус – отрицательных..
Иммуногенность других антигенов системы резус существенно ниже и убывает в следующем ряду: с > Е > C > е. Обладая выраженными иммуногенными свойствами, антиген D в 95 % случаев является причиной гемолитической болезни новорожденных при несовместимости матери и плода, а также частой причиной посттрансфузионных осложнений.
Доноры, на эритроцитах которых отсутствует антиген Д, но присутствует один из антигенов С или Е, считаются резус – положительными.
В системе резус встречаются случаи отсутствия на эритроцитах какого-либо из антигенов и очень редко – полное отсутствие всех антигенов системы резус (фенотип Rh – ноль).
Риск несовместимости
Вопросы совместимости в отношении групп крови системы АВО решаются различно в зависимости от того, какие компоненты крови предполагается переливать. Кроме групп крови системы АВО, при переливании крови должен учитываться фенотип, т. е. наличие антигенов системы Резус. Это особенно важно для лиц, не имеющих антигена D (резус – отрицательных).
Из-за сложной структуры антигенов системы резус существует возможность возникновения трудностей при определении резус – принадлежности крови человека. Не правильное определение резус – принадлежности может привести к развитию осложнения после переливания компонентов крови, несовместимых по антигенам резус.
Особенно подвержены риску женщины с отрицательным резус-фактором. Как и все группы крови, Rh-фактор передается по наследству.
Система антигенов МNS:
Открыта в 1927 году, в настоящее время насчитывает 38 антигенов. Наибольшее клиническое значение имеют антигены N и S..
Система антигенов Р:
Р антиген является антигеном высокой встречаемости- 80 %.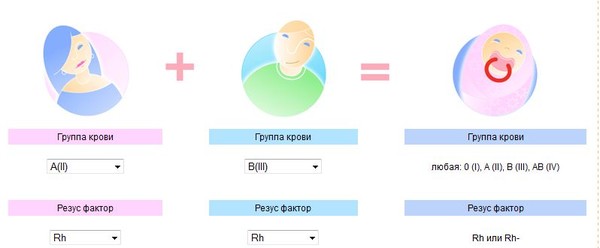 Описано только два случая отсроченных осложнений после переливания крови, несовместимой по данному антигену.
Описано только два случая отсроченных осложнений после переливания крови, несовместимой по данному антигену.
Система антигенов Лютеран:
Насчитывает 20 антигенов, наиболее изучены имеющие клиническое значение антигены Lua и Lub , так как они могут явиться причиной посттрансфузионной реакции и гемолитической болезни новорожденных (в легкой форме).
Система антигенов Kell:
Антиген К был открыт в 1946 году, частота встречаемости 7 – 9 %. В настоящее время насчитывается 24 антигена системы Kell , наибольшее клиническое значение имеет антиген К из-за высокой иммуногенности.
Система антигенов Льюис:
Включает 3 антигена Lеa , Lеb и Lеаb. Льюис антитела не вызывают развитие гемолитической болезни новорожденных и редко являются причиной посттрансфузионной реакции. В последние годы установлено, что антиген Льюис участвует в воспалительном процессе. Лица с фенотипом Lea-b- имеют дефект противоинфекционной резистентности, а так же обладают повышенным риском к возникновению ишемической болезни сердца (ИБС).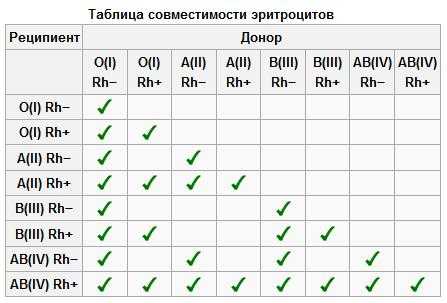
Система антигенов Даффи:
К настоящему моменту насчитывают 6 антигенов. Клиническое значение в развитии гемолитической болезни новорожденных и посттрансфузионных осложнений гемолитического типа имеют антигены Fya+ и Fyb- .
Система антигенов Кидд:
Включает 3 антигена, антитела к антигенам этой системы имеют клиническое значение, вызывают посттрансфузионные осложнения немедленного или отсроченного типа.
Часто задаваемые вопросы: Положительные тесты: Изоляция, карантин и повторное тестирование
Что происходит после положительного теста?
Положительный результат ПЦР-теста имеет значение как для этого человека, так и для его близких контактов. Вот что происходит в каждом случае.
| У меня нет симптомов. | Изолировать в течение как минимум 5 полных дней после первого положительного теста. Затем носите подходящую маску постоянно в присутствии других в течение дополнительных 5 дней. Затем носите подходящую маску постоянно в присутствии других в течение дополнительных 5 дней. |
| У меня симптомы COVID-19. | Изолировать в течение не менее 5 полных дней после появления симптомов и до исчезновения лихорадки в течение как минимум 24 часов. Затем носите подходящую маску постоянно в присутствии других в течение дополнительных 5 дней. |
| Я близкий контакт, и я: |
|
Во всех случаях, если ваш собственный домашний тест или тест, проведенный за пределами MIT Medical, дал положительный результат, вы должны сообщить о своем положительном результате теста в Covid Pass или Atlas.
30 августа 2022 г.
Если у меня нет симптомов, почему бы вам не сделать второй тест, чтобы подтвердить, что первый не был «ложноположительным»?
Органы общественного здравоохранения считают положительный результат ПЦР-теста действительно положительным, поэтому последующий отрицательный результат не изменит требования к изоляции. Исследования показали, что инфицированные люди могут протекать бессимптомно, но все же способны распространять вирус.
21 декабря 2021 г.
Как долго мне придется изолироваться после положительного теста?
Не менее 5 дней. Если вы:
- Бессимптомно: Изолируйте на 5 дней после первого положительного теста.
 Затем носите подходящую маску постоянно рядом с другими в течение еще 5 дней,
Затем носите подходящую маску постоянно рядом с другими в течение еще 5 дней, - Симптоматическое: Изолируйте в течение не менее 5 дней после появления симптомов или до тех пор, пока у вас не будет лихорадки в течение как минимум 24 часов, в зависимости от того, что дольше. Затем носите подходящую маску постоянно рядом с другими в течение еще 5 дней,
11 января 2022 г.
У меня положительный результат на инфекцию COVID-19; как скоро мне нужно пройти повторный тест?
После положительного результата теста на вирус вам не нужно проходить повторное тестирование в течение 90 дней с момента появления симптомов, если вы заболели, или с даты положительного результата теста, если у вас не было симптомов.
Однако, если у вас появятся симптомы COVID-19 в течение этого трехмесячного периода и если врачи не смогут определить другую причину этих симптомов, вам может потребоваться повторное тестирование в это время.
21 января 2021 г.
Что такое «близкий контакт»?
CDC определяет «тесный контакт» как «кто-то, кто находился в пределах шести футов от инфицированного человека в общей сложности 15 минут или более в течение 24-часового периода, начиная с 2 дней до начала заболевания (или, для бессимптомных пациентов , за 2 дня до забора образца) до момента изоляции пациента».
21 октября 2020 г.
Я был в тесном контакте с кем-то, у кого был положительный результат теста; как долго мне нужно самоизолироваться?
Если вы подвергались воздействию вируса, согласно рекомендациям CDC, вы должны носить высококачественную маску или респиратор в течение следующих 10 дней в любое время, когда вы находитесь рядом с другими людьми в своем доме или в помещении в общественных местах. Вы должны пройти тестирование как минимум через 5 дней после даты заражения и, независимо от результатов, продолжать носить маску в течение 10 дней. Если у вас появятся симптомы, вы должны самоизолироваться и пройти тестирование как можно скорее.
30 августа 2022 г.
FAQ: Бустерные прививки от COVID-19 | Медицинский институт Массачусетского технологического института
Должен ли я получить бустер выстрел?
Центры по контролю и профилактике заболеваний (CDC) рекомендуют обновленные бивалентные бустерные прививки от COVID-19 для лиц в возрасте 5 лет и старше:
- бустер, как только они имеют право. Лица в возрасте 6 лет и старше могут получать бустеры Pfizer или Moderna. Пятилетние дети могут получить только бустер Pfizer.
- Лица, недавно переболевшие COVID-19 , могут рассмотреть возможность отсрочки введения следующей бустерной дозы на три месяца с даты появления симптомов или положительного результата теста (при отсутствии симптомов).
- Бустеры в настоящее время не рекомендуются для детей младше 5 лет.
Все студенты, сотрудники, преподаватели и аффилированные лица Массачусетского технологического института, которые имеют право на получение начальной бустерной дозы COVID-19, должны получить ее, чтобы сохранить доступ к зданиям Массачусетского технологического института.
14 октября 2022 г.
Где можно сделать бустерный выстрел?
Массачусетский технологический институт будет информировать общественность о спонсируемых Институтом клиниках по ревакцинации COVID-19. Бустеры также доступны во многих местных аптеках. Вы можете найти ближайший к вам офис, выполнив поиск на сайте vaccines.gov, отправив текстовое сообщение со своим почтовым индексом на номер 438829 или позвонив по телефону 1-800-232-0233.
10 декабря 2021 г.
Какой бустерный выстрел мне сделать?
Рекомендации Центра по контролю и профилактике заболеваний (CDC) допускают смешанный подход к бустерным прививкам от COVID для всех, кроме пятилетних детей, которые могут получить только бустерную прививку от Pfizer.
В противном случае вы можете получить бустерную дозу вакцины Pfizer или Moderna против COVID-19, даже если это не тот тип вакцины, который вы получили изначально.
14 октября 2022 г.
Когда я должен получить бустер?
Вы должны немедленно получить бустер, если теперь вы соответствуете требованиям.
14 октября 2022 г.
Являются ли повторные прививки той же дозой, что и первоначальная(ые) прививка(и)?
№ Обновленный COVID-19Бустерные вакцины — это двухвалентные вакцины, которые защищают от двух разных штаммов вируса SARS-CoV-2 — исходного штамма и распространенного в настоящее время варианта Omicron. Кроме того, ревакцинация Moderna составляет половину дозы вакцины, используемой в начальной серии двух инъекций (50 мкг против 100 мкг).
14 октября 2022 г.
Что такое бивалентный бустер COVID-19? Чем он отличается от моновалентного бустера?
Бивалентные вакцины против COVID-19 содержат компоненты мРНК из двух штаммов вируса SARS-CoV-2 — исходного штамма и распространенного в настоящее время варианта Omicron (BA.4/BA.5). Моновалентный бустер содержит компоненты мРНК только из исходного вирусного штамма.
14 октября 2022 г.
Будут ли у меня побочные эффекты от ревакцинации COVID-19?
Возможно. По данным CDC, побочные эффекты, возникающие после ревакцинации, аналогичны тем, о которых сообщалось после первоначальной вакцинации. Наиболее распространенными побочными эффектами являются боль в месте инъекции, усталость и головная боль, обычно возникающие через день после вакцинации.
29 октября 2021 г.
Могу ли я получить свой двухвалентный COVID-19ревакцинация и прививка от гриппа одновременно?
Да, согласно CDC, вы можете получить вакцину против COVID-19 и вакцину против гриппа одновременно, если вы имеете на это право и сроки совпадают.
14 октября 2022 г.
Если мне не сделают повторную прививку, буду ли я по-прежнему считаться «полностью вакцинированным»?
Да, вы по-прежнему считаетесь «полностью вакцинированными», но вы можете не быть «современными» прививками от COVID-19. CDC определяет человека как “полностью вакцинированного” через две недели после второй дозы серии из двух прививок (вакцины Pfizer или Moderna) или через две недели после получения разовой дозы вакцины J&J. Однако считается, что вы в курсе только своей информации о COVID-19.вакцины , если вы получили все дозы в основной серии прививок и получили самую последнюю бустерную дозу, рекомендованную для вас CDC.
CDC определяет человека как “полностью вакцинированного” через две недели после второй дозы серии из двух прививок (вакцины Pfizer или Moderna) или через две недели после получения разовой дозы вакцины J&J. Однако считается, что вы в курсе только своей информации о COVID-19.вакцины , если вы получили все дозы в основной серии прививок и получили самую последнюю бустерную дозу, рекомендованную для вас CDC.
14 октября 2022 г.
Я потерял карту вакцинации против COVID-19, которую нужно будет обновить, когда я получу ревакцинацию. Как я могу получить замену?
- Если вы прошли полную вакцинацию в MIT Medical и являетесь членом сообщества MIT (не включая Broad Institute), мы можем выдать вам новую карту. Просто отправьте электронное письмо на адрес [email protected], указав свое имя, дату рождения и, если возможно, приблизительную дату получения вакцины в Массачусетском технологическом институте. Мы вышлем инструкции по получению новой карты.