Самый безопасный антибиотик для детей: Наиболее безопасные антибиотики для детей Часто задаваемые вопросы по медицине и здоровью: ответы врачей
Антибиотики и их применение у детей
Современную медицину невозможно представить без антибактериальных средств, в том числе применения антибиотиков у детей. И выбор их огромен. Надо понимать, что антибиотики и синтетические антибактериальные средства — это вещества, которые избирательно угнетают жизнедеятельность микроорганизмов без нарушения нормальной жизнедеятельности клеток человека.
Т.е. в идеале ситуация такая: определенный микроб вызывает болезнь. Уничтожим его, значит вылечим заболевание.
На деле не все так просто.
Виды антибиотиков
Антибиотики бывают природные (всем известен пенициллин, который образуют плесневые грибы), полусинтетические и синтетические.
Медицина и фармацевтическая промышленность стремительно развиваются, человек пытается изобрести препарат «от всего». Но чем больше мы стараемся, тем изменчивее и устойчивее оказываются некоторые микроорганизмы, и вновь приходится изобретать новые антибактериальные средства.
Некоторые препараты, которыми успешно лечили пару десятилетий назад потихоньку «сдают позиции». Например, никто не лечит сейчас детей левомицетином и бисептолом, тетрациклином, их токсичность значительно выше лечебного эффекта.
Есть масса современных эффективных и безопасных для детей антибактериальных препаратов.
Антибиотики бывают местного (мазь, капли) и системного действия (во внутрь или в уколах).
Лечение детей антибиотиками
Антибиотики — эффективные сильнодействующие препараты, которые назначает ребенку только ВРАЧ!
Для того, чтобы ориентироваться в современном разнообразии препаратов, надо иметь специальное медицинское образование. Для того, чтобы лечить детей — надо быть детским врачом!
Когда ваш ребенок заболел (понос, насморк, острые кишечные инфекции, бронхит, дифтерия, кашель и др. детские инфекции), только врач решает: нужен ли антибиотик, какой именно, как принимать, в какой дозе, как долго, после еды или перед и т.
Задача родителей —соблюдать назначенную доктором схему лечения!
Антибактериальный препарат считается эффективным, если в течение 48-72 часов состояние ребенка улучшается. Тогда курс продолжают до 7-10-14 дней, в зависимости от диагноза (исключение составляет азитромицин, который назначается на 3-5 дня).
Как НЕЛЬЗЯ применять антибиотики
Категорически нельзя применять антибиотики:
- Давать чуть-чуть» антибиотика, доза зависит от возраста, веса и степени тяжести заболевания ребенка.
- Давать антибиотики при вирусной инфекции «для профилактики». Доказано, что это неэффективно и даже опасно, т.к. одни микробы погибают, а другие активно размножаются. Поэтому антибиотик нужен при наличии бактериальной инфекции. Определить вид препарата и необходимость применения — задача врача!
- Нельзя прекращать прием антибиотика после того, как стало немножко лучше. Курс лечения надо закончить полностью, иначе у «выживших» микробов формируется устойчивость;
- Нельзя повторять прием одного и того же антибиотика раньше, чем через 3-4 месяца.
 Пути введения антибиотиков детям
Пути введения антибиотиков детям
Пути введения антибиотиков детям
Достижения современной медицины позволяют в большинстве ситуаций лечить детей антибактериальными сиропами, таблетками с минимальным использованием инъекций.
При тяжелом состоянии заболевшего малыша, при невозможности пить лекарство (например, при рвоте) приходиться вводить их внутримышечно или внутривенно.
Современные педиатры знают о «ступенчатой схеме», когда после улучшения состояния заболевшего ребенка вместо инъекций можно уже использовать антибиотик во внутрь.
Не существует лекарств без побочных эффектов. Всегда есть риск аллергии, индивидуальной непереносимости, нарушения кишечной микрофлоры.
Поэтому, назначение таких серьезных медикаментов, как антибиотики должно быть обосновано состоянием ребенка. Схему: дозу, путь введения, как часто и в каком количестве – назначает лечащий врач.
Будьте здоровы!
Дешевые аналоги дорогих антибиотиков: аналоги дорогих лекарств
Одной из самых дорогостоящих групп лекарственных препаратов являются антибиотики. И если стоимость «старых» антибиотиков еще более или менее приемлема, то новые антибиотики широкого спектра действия стоят невероятно дорого, что неудивительно, ведь на разработку одного нового антибиотика тратиться приблизительно 1 млрд. долларов США.
И если стоимость «старых» антибиотиков еще более или менее приемлема, то новые антибиотики широкого спектра действия стоят невероятно дорого, что неудивительно, ведь на разработку одного нового антибиотика тратиться приблизительно 1 млрд. долларов США.
Если задуматься над этой темой, то можно понять, что новых антибиотиков не так уж и много, ведь мало того, что на время разработки и клинические исследования уходят десятилетия, так еще и стоимость проекта равняется стоимости полета в космос. В связи с этим, проводить столь дорогостоящие исследования могут лишь очень немногие фармацевтические компании США и Европы.
Так, последним из выпущенных на рынок антибиотиков является Линезолид (торговое название Зивокс), владельцем патента на него является Pfizer. При этом синтезировали его еще в 1990 г., и только в 2000 г. его впервые применили на практике.
А чем же занимаются остальные фармкомпании, включая отечественные, которым не по карману такие расходы? Ответ прост – они выпускают дженерики, то есть аналоги уже давно известных антибиотиков, с тем же действующим веществом, что и оригинальный препарат, но под другим торговым названием. Стоимость таких препаратов зачастую ниже стоимости оригинального препарата, но бывают и противоположные случаи.
Стоимость таких препаратов зачастую ниже стоимости оригинального препарата, но бывают и противоположные случаи.
Врачи, назначая терапию, включающую антибиотик, могут выписать как оригинальный препарат – дорогой антибиотик (случается реже), так и его аналог – дешевый антибиотик (в большинстве случаев). Причина этому – работа медицинских представителей фармкомпаний и фирм-дистрибьюторов. Так что если врач выписал вам дорогостоящий антибиотик, не торопитесь его приобретать в ущерб бюджету. Скорее всего, у него есть более дешевый аналог, который вам может посоветовать и фармацевт в аптеке, если попросить его об этом.
В этой статье мы привели список аналогов наиболее известных и широко используемых антибиотиков.
Антибиотики при простуде список Украина
Антибиотики пенициллиновой группы
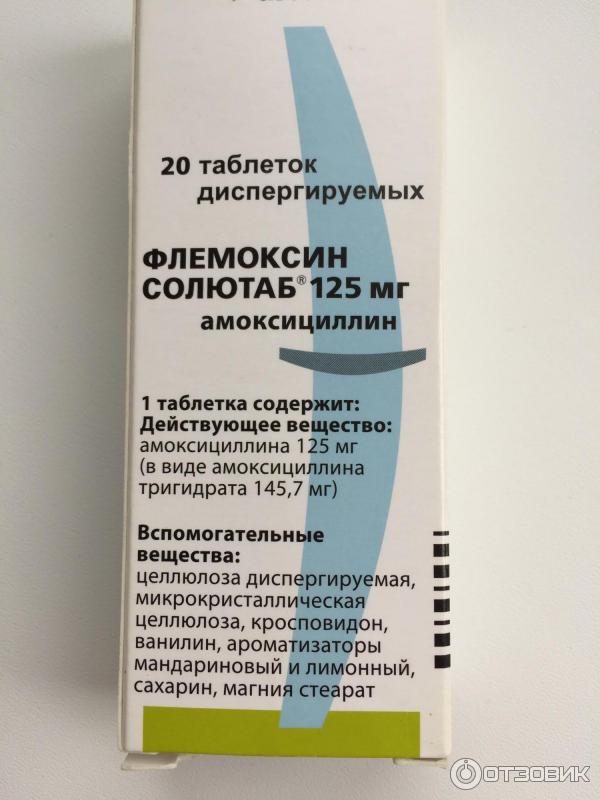
Флемоксин Солютаб, Оспамокс (амоксициллин) – антибиотик широкого спектра, применяется для лечения легких и неосложненных случаев бронхита, гайморита, пневмонии, язвенной болезни, цистита и др.
Средняя стоимость Флемоксина Солютаба и Оспамокса – 80-150 грн. Его аналог – Амоксил (амоксициллин аналоги, амоксиклав аналоги). Средняя стоимость – 50-70 грн (недорогие антибиотики при простуде).
Антибиотики группы ингибиторозащищенных аминопенициллинов
Флемоклав Солютаб, Аугментин (амоксициллин и клавулановая кислота).
Этот антибиотик применяется для лечения легких и неосложненных случаев бронхита, гайморита, пневмонии, язвенной болезни, цистита и др., вызванных вырабатывающими b-лактамазы бактериями.
Средняя стоимость Флемоклава Солютаба – 100-150 грн, Аугментина – 130 – 190 грн.
Флемоклав Солютаб аналоги, Аугментин аналоги (дешевые антибиотики широкого спектра действия):
Бактоклав – самый дешевый антибиотик, средняя цена 60 – 70 грн.
Амоксил К, Медоклав, Абиклав, Амоксиклав 2х, Бетаклав, – также недорогие антибиотики от простуды.
Антибиотики группы цефалоспоринов
Эмсеф, Ротацеф, Блицеф, Диацеф, Деницеф (цефтриаксон аналоги в таблетках) – Лораксон, Медаксон (цефтриаксон аналог в таблетках), Цефтриаксон-Дарница, Цефтриаксон-КМП, Цефтриаксон-Лекхим.
Антибиотики лечат такие болезни, как сепсис, менингит, диссеминированный боррелиоз Лайма (ранние и поздние стадии заболевания), инфекции органов брюшной полости и др.
Цефуроксим-Сандоз, Цефутил (цефуроксим) – Аксетин, Аксеф, Ауроксетил.
Антибиотики лечат инфекции мочевыводящих путей — цистит, пиелонефрит, уретрит; кожи и мягких тканей — фурункулез, пиодермия, импетиго и др.
Квадроцеф, Роксипим, Абипим, Денипим, Эксипим, Септипим (цефепим) — Цефепим-Лекхим, Цефепим Abryl, Цефепим Ауробиндо.
Антибиотики лечат болезни дыхательных путей (пневмонию и бронхит), инфекции мочевыводящих путей, а также кожи и мягких тканей.
Еврозидим, Цефтазидим-Виста (цефтазидим) — Цефтазидим Юрия-фарм, Цефтум, Зацеф, Цефтазидим-БХФЗ.
Эти антибиотики назначаются при лечении менингита, сепсиса и других заболеваний.
Сорцеф, Цефинак, Супракс Солютаб (цефиксим) — Лопракс, Оптицеф, Цефикс.
Антибиотики лечат такие болезни, как фарингит, тонзиллит, синусит, острый и хронический бронхит, средний отит, а также инфекции мочевыводящих путей.
Антибиотики группы макролидов
Сумамед, Азакс, Азитрокс, Азтек, Хемомицин, Зибакс (азитромицин аналоги дорогие, сумамед аналоги) – Азибиот, Азипол, Зитрокс, Ормакс, Азимед (лучший аналог сумамеда) Азицин, Зокси, Азитромицин-Астрафарм, Азитромицин-Здоровье, Азитромицин-БХФЗ, Азитромицин-Красная звезда, Зиомицин (азитромицин аналоги препарата).
Эти антибиотики названия используются для лечения фарингита, тонзиллита, синусита, отита, а также острого бронхита, пневмонии.
Клацид, Фромилид, Клабел, Клеримед, Орадро (кларитромицин аналоги) — Азиклар, Кларитромицин-Здоровье, Кларитромицин-Астрафарм, Кларитромицин-Дарница, Кларитромицин-Артериум, Клабакс.
Антибиотики лечат такие болезни, как инфекции верхних отделов дыхательных путей и ЛОР-органов: тонзиллофарингит, средний отит, острый синусит, а также инфекции нижних отделов дыхательных путей: острый бронхит, обострение хронического бронхита и другие.
Антибиотики группы тетрациклинов
Юнидокс Солютаб (доксициклин) — его недорогие антибиотики – аналоги: Доксициклин-Тева, Доксициклин-Дарница, Доксициклин-БХФЗ (антибиотик недорогой).
Антибиотики используются для лечения фарингита, бронхита, трахеита, бронхопневмонии, а также отита, тонзиллита, синусита и других.
Антибактериальные препараты группы фторхинолонов
Офлоксин (офлоксацин) — Офлоксацин-Дарница, Офлоксацин-Лекхим (недорогой антибиотик).
Антибиотики лечат инфекционно-воспалительные заболевания костей и суставов, брюшной полости, заболевания почек (пиелонефрит) и мочевыводящих путей (цистит, уретрит.
Абифлокс, Глево, Леваксела, Лебел, Левоксимед, Левомак, Тайгерон (левофлоксацин) — Левокилз, Левофлоксацин-Лекхим, Левофлоксацин-Здоровье, Флоксиум, Лефлок.
Антибиотики используются для лечения острого синусита, обострения хронического бронхита, внебольничной пневмонии, осложненных инфекций мочевыводящих путей.
Авелокс, Моксикум, Тимокси, Моксифлоксацин-Сандоз (моксифлоксацин) — Моксифлоксацин-Лекхим, Мофлакса, Моксифлоксацин-Фармекс, Атовакс.
Антибиотики используются для лечения острого синусита, обострения хронического бронхита, внебольничной пневмонии.
Цифран, Ципринол, Ципролет аналоги, Флапрокс, Ципробел (ципрофлоксацин аналоги дорогие) — Ципрофлоксацин-Евро, Ципрофлоксацин-Лекхим, Ципрофлоксацин-Астрафарм, Цитерал.
Антибиотик используется для лечения сепсиса и перитонита, а также для профилактики и лечения инфекций у больных со сниженным иммунитетом.
Антибактериальные препараты группы нитроимидазолов
Сильные антибиотики в таблетках
Трихопол, Эфлоран (метронидазол) — Метрогил, Метресса, Метронидазол-Здоровье, Метронидазол-Дарница, Метронидазол-Инфузия, Метронидазол-Юрия фарм, Метронидазол Лубныфарм.
Антибиотики лечат протозойные инфекции: внекишечный амебиаз, включая амебный абсцесс печени, кишечный амебиаз (амебная дизентерия), трихомониаз, гиардиазис, балантидиаз, кожный лейшманиоз, трихомонадный вагинит, трихомонадный уретрит и другие.
Орнигил, Орнизол, Орнимак (орнидазол) — Орнидазол-Дарница, Орнидазол-Новофарм, Орнидазол-Инфузия.
Антибиотики используются для лечения трихомониаза, амебиаза, лямблиоза, а также легкий антибиотик используется для профилактики послеоперационных осложнений.
Аналоги антибиотиков таблица
Пенициллины и ингибиторозащищенные аминопенициллины
| Пенициллины и ингибиторозащищенные аминопенициллины
|
Цефалоспорины
| Цефалоспорины
|
Фторхинолоны
| Фторхинолоны
|
Нитроимидазолы | Нитроимидазолы |
|
|
Макролиды
| Макролиды
|
Тетрациклины
| Тетрациклины
|
Справка DOC.ua: Записаться на консультацию к врачу-терапевту можно на сайте.
Сравнение назначения антибиотиков при внебольничной пневмонии у детей в детских и недетских больницах | Клиническая фармация и фармакология | JAMA Pediatrics
Письмо об исследованиях
10 декабря 2018 г.
Элисон К. Триббл, MD 1 ; Рэйчел К. Росс, MPH 2 ; Джеффри С. Гербер, доктор медицинских наук 2
Информация об авторах Информация о статье
1 Отделение детских инфекционных болезней, Детская больница C. S. Mott, Мичиганский университет, Анн-Арбор
2 Отделение инфекционных заболеваний, Детская больница Филадельфии, Медицинский факультет Пенсильванского университета, Филадельфия
JAMA Педиатр. 2019;173(2):190-192. doi:10.1001/jamapediatrics.2018.4270
Пневмония является наиболее частым показанием к применению антибиотиков у госпитализированных детей. 1 Национальные рекомендации по внебольничной пневмонии (ВП) рекомендуют пенициллин, амоксициллин и ампициллин в качестве препаратов первой линии для детей, госпитализированных с ВП.
Методы
Мы провели ретроспективный анализ, используя 2 базы данных больничных счетов о выписке из стационара со всех концов Соединенных Штатов: Информационная система здоровья детей (PHIS, только детские больницы) и Premier Perspectives (все типы больниц). Мы включили детей (в возрасте 1–17 лет), госпитализированных по поводу ВП и выписанных в период с 1 января 2009 г., и 30 сентября 2015 г., при первичном диагнозе пневмония (ранее валидированный алгоритм  Мы исключили детей со сложными хроническими заболеваниями, 5 тяжелой и/или осложненной ВП (госпитализация >7 дней, выпот, эмпиема или абсцесс легкого, 2 дня подряд искусственной вентиляции легких или вазопрессоров, или экстракорпоральной мембранной оксигенации) и инфекции , колонизация или метициллинрезистентность в анамнезе Золотистый стафилококк . Premier Perspectives содержит деидентифицированные данные, а данные PHIS нелегко идентифицировать. Институциональный наблюдательный совет Детской больницы Филадельфии определил, что анализ с использованием PHIS не является исследованием на людях.
Мы исключили детей со сложными хроническими заболеваниями, 5 тяжелой и/или осложненной ВП (госпитализация >7 дней, выпот, эмпиема или абсцесс легкого, 2 дня подряд искусственной вентиляции легких или вазопрессоров, или экстракорпоральной мембранной оксигенации) и инфекции , колонизация или метициллинрезистентность в анамнезе Золотистый стафилококк . Premier Perspectives содержит деидентифицированные данные, а данные PHIS нелегко идентифицировать. Институциональный наблюдательный совет Детской больницы Филадельфии определил, что анализ с использованием PHIS не является исследованием на людях.
Чтобы отличить детские больницы от недетских больниц в Premier Perspectives, мы применили определение, основанное на PHIS, используя наблюдаемую минимальную долю всех выписок (в возрасте ≥1 года), которые были для детей (минимум PHIS в период исследования, 49).%; Больницы Premier Perspectives с показателем ≥49% были классифицированы как детские больницы). Две детские больницы Premier Perspectives были определены как вероятные дубликаты больниц PHIS на основе региона переписи, ежегодных выписок и ежегодных случаев ВП и были исключены. Используя продольную кусочно-логистическую модель с узлом в октябре 2011 г. (публикация руководства), мы смоделировали линейную траекторию назначения, согласующегося с руководством (определяемого как получение любого пенициллина, амоксициллина или ампициллина во время госпитализации) до и после публикации, стратифицированной по больницам. тип (детский vs недетский). Потенциальные искажающие факторы (возраст, пол и страховой плательщик) не оказали существенного влияния на оценки модели и были исключены из окончательной модели. Мы скорректировали SE для кластеризации по больницам. Вероятность назначения в соответствии с рекомендациями 95% CI были рассчитаны (CI по методу Δ) из подобранной модели. Двусторонние
Используя продольную кусочно-логистическую модель с узлом в октябре 2011 г. (публикация руководства), мы смоделировали линейную траекторию назначения, согласующегося с руководством (определяемого как получение любого пенициллина, амоксициллина или ампициллина во время госпитализации) до и после публикации, стратифицированной по больницам. тип (детский vs недетский). Потенциальные искажающие факторы (возраст, пол и страховой плательщик) не оказали существенного влияния на оценки модели и были исключены из окончательной модели. Мы скорректировали SE для кластеризации по больницам. Вероятность назначения в соответствии с рекомендациями 95% CI были рассчитаны (CI по методу Δ) из подобранной модели. Двусторонние
Результаты
Мы выявили 120 238 детей (62 923 мальчика [52,3%]; средний возраст 3 года [межквартильный диапазон 1-6 лет]) с ВП, выписанных из 51 детской больницы (46 больниц PHIS, 5 больниц Premier Perspectives; 65 209). детей [54,2%]) и 471 недетской больницы (55029дети [45,8%]). В больницах обоих типов траектория назначения препаратов в соответствии с рекомендациями изменилась после публикации рекомендаций (рис.). В детских больницах смоделированная вероятность назначения лекарств в соответствии с рекомендациями увеличилась с 0,25 (95% ДИ, 0,15–0,34) непосредственно перед выпуском рекомендаций до 0,61 (95% ДИ, 0,56–0,66) в конце исследования. Если бы траектория, предшествовавшая рекомендациям, сохранялась без наблюдаемых изменений после публикации рекомендаций, вероятность назначения в соответствии с рекомендациями составила бы 0,31 (9).5% ДИ, 0,15-0,47; P = .001) в конце исследования. В недетских больницах вероятность назначения препаратов в соответствии с рекомендациями увеличилась с 0,06 (95% ДИ, 0,04–0,08) непосредственно перед выпуском рекомендаций до 0,27 (95% ДИ, 0,20–0,35) в конце исследования. Если бы траектория, предшествовавшая рекомендациям, сохранялась, число назначений составило бы 0,08 (95% ДИ, 0,01–0,14; P = 0,004) в конце исследования.
детей [54,2%]) и 471 недетской больницы (55029дети [45,8%]). В больницах обоих типов траектория назначения препаратов в соответствии с рекомендациями изменилась после публикации рекомендаций (рис.). В детских больницах смоделированная вероятность назначения лекарств в соответствии с рекомендациями увеличилась с 0,25 (95% ДИ, 0,15–0,34) непосредственно перед выпуском рекомендаций до 0,61 (95% ДИ, 0,56–0,66) в конце исследования. Если бы траектория, предшествовавшая рекомендациям, сохранялась без наблюдаемых изменений после публикации рекомендаций, вероятность назначения в соответствии с рекомендациями составила бы 0,31 (9).5% ДИ, 0,15-0,47; P = .001) в конце исследования. В недетских больницах вероятность назначения препаратов в соответствии с рекомендациями увеличилась с 0,06 (95% ДИ, 0,04–0,08) непосредственно перед выпуском рекомендаций до 0,27 (95% ДИ, 0,20–0,35) в конце исследования. Если бы траектория, предшествовавшая рекомендациям, сохранялась, число назначений составило бы 0,08 (95% ДИ, 0,01–0,14; P = 0,004) в конце исследования. Последующие траектории были схожи между типами больниц (разница в вероятности от начала до конца года исследования: абсолютное увеличение 0,08 [9].5% ДИ, 0,05-0,10] в детских больницах против 0,07 абсолютного увеличения [95% ДИ, 0,04-0,10] в недетских больницах; P = .56).
Последующие траектории были схожи между типами больниц (разница в вероятности от начала до конца года исследования: абсолютное увеличение 0,08 [9].5% ДИ, 0,05-0,10] в детских больницах против 0,07 абсолютного увеличения [95% ДИ, 0,04-0,10] в недетских больницах; P = .56).
Обсуждение
Через четыре года после публикации национальных рекомендаций по ВП у детей только 27% детей, поступивших в недетские больницы, получали терапию, соответствующую рекомендациям, по сравнению с 61% в детских больницах. Этот пробел вызывает беспокойство, поскольку примерно 70% детей, госпитализированных с пневмонией, получают помощь в недетских больницах. 6
Причина такой разницы в назначении в соответствии с рекомендациями неизвестна. Маловероятно, что это связано с различиями в популяциях пациентов, поскольку мы включили только здоровых детей с неосложненной ВП и с поправкой на потенциальные искажающие факторы. Исследования 3 в детских больницах показали, что местные усилия по внедрению могут иметь важное значение для содействия внедрению рекомендаций. Больницы, не предназначенные для детей, вероятно, имеют меньше ресурсов для проведения специализированных педиатрических мероприятий, и на лечение могут влиять рекомендации по CAP для взрослых.
Больницы, не предназначенные для детей, вероятно, имеют меньше ресурсов для проведения специализированных педиатрических мероприятий, и на лечение могут влиять рекомендации по CAP для взрослых.
Наше исследование ограничено использованием административных данных, потенциальными неизвестными расхождениями между базами данных и отсутствием индикатора детской больницы в Premier Perspectives. Однако мы идентифицировали пациентов с помощью проверенного алгоритма, и наши результаты согласовывались с предыдущей работой в обеих базах данных. 3 ,6 Хотя количество назначений в соответствии с рекомендациями увеличилось как в детских, так и в недетских больницах, недетские больницы заметно отстают от детских больниц. Это несоответствие может представлять собой важную цель для усилий по рациональному использованию противомикробных препаратов.
Наверх
Информация о статье
Принято к публикации: 11 сентября 2018 г.
Автор, ответственный за переписку: Джеффри С. Гербер, доктор медицинских наук, отделение инфекционных заболеваний, Детская больница Филадельфии, Медицинский факультет Пенсильванского университета, 2716 South St, Комната 10364, Филадельфия, Пенсильвания 19146 ([email protected]).
Опубликовано в Интернете: 10 декабря 2018 г. doi:10.1001/jamapediatrics.2018.4270
Вклад авторов: Д-р Триббл и г-жа Росс имели полный доступ ко всем данным исследования и несут ответственность за целостность данных и точность анализа данных.
Концепция и дизайн: Все авторы.
Сбор, анализ или интерпретация данных: Все авторы.
Составление рукописи: Триббл.
Критическая проверка рукописи на наличие важного интеллектуального содержания: Все авторы.
Статистический анализ: Триббл, Росс.
Административная, техническая или материальная поддержка: Росс.
Контроль: Gerber.
Раскрытие информации о конфликте интересов: Не сообщалось.
Презентация на собрании: Этот документ был представлен на ID Week 2017 Американского общества инфекционистов; 6 октября 2017 г.; Сан-Диего, Калифорния.
использованная литература
1.
Гербер Дж.С., Кронман депутат, Росс РК, и другие. Определение целей рационального использования противомикробных препаратов в детских больницах. Эпидемиол инфекционного контроля . 2013;34(12):1252-1258. doi:10.1086/673982PubMedGoogle ScholarCrossref
2.
Брэдли
Дж. С., Байингтон
КЛ, Шах
SS,
и другие; Общество детских инфекционных заболеваний и Американское общество инфекционных заболеваний. Ведение внебольничной пневмонии у младенцев и детей старше 3 месяцев: клинические рекомендации Общества детских инфекционных заболеваний и Американского общества инфекционных заболеваний. Клин Инфекция Дис . 2011;53(7):e25-e76. doi:10.1093/cid/cir531PubMedGoogle ScholarCrossref
Клин Инфекция Дис . 2011;53(7):e25-e76. doi:10.1093/cid/cir531PubMedGoogle ScholarCrossref
3.
Уильямс диджей, зал М, Гербер JS, и другие; Педиатрические исследования в сети стационарных учреждений. Влияние национального руководства по выбору антибиотиков при госпитализированной пневмонии. Педиатрия . 2017;139(4):e20163231. doi:10.1542/peds.2016-3231PubMedGoogle ScholarCrossref
4.
Детская стационарная база данных HCUP (KID). Проект затрат на здравоохранение и использования (HCUP). 2012. Агентство медицинских исследований и качества, Роквилл, Мэриленд. https://hcupnet.ahrq.gov/#setup. По состоянию на 26 мая 2018 г.
5.
Уильямс
диджей, шах
СС, Майерс
А,
и другие. Выявление педиатрических госпитализаций по поводу внебольничной пневмонии: точность кодов административных счетов. JAMA Педиатр . 2013;167(9):851-858. doi:10.1001/jamapediatrics.2013.186PubMedGoogle ScholarCrossref
JAMA Педиатр . 2013;167(9):851-858. doi:10.1001/jamapediatrics.2013.186PubMedGoogle ScholarCrossref
6.
Leyenaar Дж. К., Лагу Т, Ши М-С, Пеков PS, Линденауэр ПК. Различия в использовании ресурсов для лечения неосложненной внебольничной пневмонии в общественных и детских больницах. J Pediatr . 2014;165(3):585-591. doi:10.1016/j.jpeds.2014.04.062PubMedGoogle ScholarCrossref
Проблемы безопасности, связанные с использованием хинолонов у детей
1. Bacci C, Galli L, de Martino M, Chiappini E. Фторхинолоны у детей: обновление литературы. Джей Чемотер. 2015;27(5):257–265. [PubMed] [Google Scholar]
2. Брэдли Дж. С., Джексон, Массачусетс. Применение системных и местных фторхинолонов. Педиатрия. 2011;128(4):e1034–e1045. [PubMed] [Академия Google]
3. Херш А.Л., Гербер Дж.С., Хикс Л. А., Павия А.Т. Уроки рационального использования антибиотиков: использование фторхинолонов в педиатрии. J Pediatr Infect Dis Soc. 2015;4(1):57–59. [Бесплатная статья PMC] [PubMed] [Google Scholar]
А., Павия А.Т. Уроки рационального использования антибиотиков: использование фторхинолонов в педиатрии. J Pediatr Infect Dis Soc. 2015;4(1):57–59. [Бесплатная статья PMC] [PubMed] [Google Scholar]
4. Hooper DC, Strahilevitz J. Quinolones. В: Bennett JE, Dolin R, Blaser MJ, редакторы. Манделла, Дугласа и Беннетта «Принципы и практика инфекционных заболеваний». 8-й. Том. 1. Филадельфия: Эльзевир; 2015. С. 419–439. [Google Scholar]
5. Лейбовиц Э. Применение фторхинолонов у детей. Curr Opin Педиатр. 2006;18(1):64–70. [PubMed] [Академия Google]
6. Lode H, Borner K, Koeppe P. Фармакодинамика фторхинолонов. Клин Инфекция Дис. 1998;27(1):33–39. [PubMed] [Google Scholar]
7. Forrest A, Nix DE, Ballow CH, Goss TF, Birmingham MC, Schentag JJ. Фармакодинамика внутривенного ципрофлоксацина у тяжелобольных. Противомикробные агенты Chemother. 1993;37(5):1073–1081. [Бесплатная статья PMC] [PubMed] [Google Scholar]
8. Preston SL, Drusano GL, Berman AL, et al. Фармакодинамика левофлоксацина: новая парадигма ранних клинических испытаний. ДЖАМА. 1998;279(2):125–129. [PubMed] [Google Scholar]
ДЖАМА. 1998;279(2):125–129. [PubMed] [Google Scholar]
9. Drusano GL, Johnson DE, Rosen M, Standiford HC. Фармакодинамика фторхинолонового противомикробного агента в модели сепсиса Pseudomonas у крыс с нейтропенией. Противомикробные агенты Chemother. 1993;37(3):483–490. [Бесплатная статья PMC] [PubMed] [Google Scholar]
10. Lister PD, Sanders CC. Фармакодинамика моксифлоксацина, левофлоксацина и спарфлоксацина в отношении Streptococcus pneumoniae . J Антимикробная химиотерапия. 2001;47(6):811–818. [PubMed] [Академия Google]
11. Capparelli EV, Reed MD, Bradley JS, et al. Фармакокинетика гатифлоксацина у новорожденных и детей. Противомикробные агенты Chemother. 2005;49(3):1106–1112. [Бесплатная статья PMC] [PubMed] [Google Scholar]
12. Peltola H, Ukkonen P, Saxen H, Stass H. Фармакокинетика однократной дозы и равновесного состояния новой пероральной суспензии ципрофлоксацина у детей. Педиатрия. 1998; 101 (4 части 1): 658–662. [PubMed] [Google Scholar]
13. Peltola H, Vaarala M, Renkonen OV, Neuvonen PJ. Фармакокинетика однократного перорального приема ципрофлоксацина у младенцев и детей раннего возраста. Противомикробные агенты Chemother. 1992;36(5):1086–1090. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Peltola H, Vaarala M, Renkonen OV, Neuvonen PJ. Фармакокинетика однократного перорального приема ципрофлоксацина у младенцев и детей раннего возраста. Противомикробные агенты Chemother. 1992;36(5):1086–1090. [Бесплатная статья PMC] [PubMed] [Google Scholar]
14. Rajagopalan P, Gastonguay MR. Популяционная фармакокинетика ципрофлоксацина у детей. Дж. Клин Фармакол. 2003;43(7):698–710. [PubMed] [Google Scholar]
15. Нореддин А.М., Хейнс В.Л., Жанель Г.Г. Фармакокинетика и фармакодинамика новых хинолонов. Дж. Фарм Практ. 2005;18(6):432–443. [Google Scholar]
16. Chien S, Wells TG, Blumer JL, et al. Фармакокинетика левофлоксацина у детей. Дж. Клин Фармакол. 2005;45(2):153–160. [PubMed] [Академия Google]
17. Lipman J, Gous AG, Mathivha LR, et al. Фармакокинетические профили ципрофлоксацина при педиатрическом сепсисе: сколько ципрофлоксацина достаточно? Интенс Кэр Мед. 2002;28(4):493–500. [PubMed] [Google Scholar]
18. Rubio TT, Miles MV, Lettieri JT, Kuhn RJ, Echols RM, Church DA. Фармакокинетика последовательного внутривенного/перорального ципрофлоксацина у детей с муковисцидозом и острым легочным обострением. Pediatr Infect Dis J. 1997;16(1):112–117. [PubMed] [Академия Google]
Фармакокинетика последовательного внутривенного/перорального ципрофлоксацина у детей с муковисцидозом и острым легочным обострением. Pediatr Infect Dis J. 1997;16(1):112–117. [PubMed] [Академия Google]
19. Schaefer HG, Stass H, Wedgwood J, et al. Фармакокинетика ципрофлоксацина у детей с муковисцидозом. Противомикробные агенты Chemother. 1996;40(1):29–34. [Бесплатная статья PMC] [PubMed] [Google Scholar]
20. Zhao W, Hill H, Le Guellec C, et al. Популяционная фармакокинетика ципрофлоксацина у новорожденных и детей младше трех месяцев. Противомикробные агенты Chemother. 2014;58(11):6572–6580. [Бесплатная статья PMC] [PubMed] [Google Scholar]
21. Thee S, Garcia-Prats AJ, McIlleron HM, et al. Фармакокинетика офлоксацина и левофлоксацина для профилактики и лечения туберкулеза с множественной лекарственной устойчивостью у детей. Противомикробные агенты Chemother. 2014;58(5):2948–2951. [Бесплатная статья PMC] [PubMed] [Google Scholar]
22. Thee S, Garcia-Prats AJ, Draper HR, et al. Фармакокинетика и безопасность моксифлоксацина у детей с туберкулезом с множественной лекарственной устойчивостью. Клин Инфекция Дис. 2015;60(4):549–556. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Фармакокинетика и безопасность моксифлоксацина у детей с туберкулезом с множественной лекарственной устойчивостью. Клин Инфекция Дис. 2015;60(4):549–556. [Бесплатная статья PMC] [PubMed] [Google Scholar]
23. Вкладыш в упаковку ципрофлоксацина. http://www.accessdata.fda.gov/drugsatfda_docs/label/2009/019537s073,020780s030lbl.pdf. По состоянию на 28 октября 2015 г.
24. Лекарственный вкладыш левофлоксацина. http://www.fda.gov/downloads/Drugs/EmergencyPreparedness/BioterrorismandDrugPreparedness/UCM133684.pdf. По состоянию на 28 октября 2015 г.
25. Инструкции по применению моксифлоксацина. http://www.accessdata.fda.gov/drugsatfda_docs/label/1999/21085lbl.pdf. По состоянию на 28 октября 2015 г.
26. Комитет по инфекционным заболеваниям. Применение системных фторхинолонов. Педиатрия. 2006;118(3):1287–1292. [PubMed] [Google Scholar]
27. Leibovitz E, Janco J, Piglansky L, et al. Пероральный ципрофлоксацин по сравнению с внутримышечным цефтриаксоном в качестве эмпирического лечения острой инвазивной диареи у детей. Pediatr Infect Dis J. 2000;19(11):1060–1067. [PubMed] [Академия Google]
Pediatr Infect Dis J. 2000;19(11):1060–1067. [PubMed] [Академия Google]
28. Брэдли Дж.С., Аргедас А., Блумер Дж.Л., Саез-Ллоренс Х., Мелкоте Р., Ноэль Г.Дж. Сравнительное исследование левофлоксацина в лечении детей с внебольничной пневмонией. Pediatr Infect Dis J. 2007;26(10):868–878. [PubMed] [Google Scholar]
29. Bradley JS, Byington CL, Shah SS, et al. Ведение внебольничной пневмонии у младенцев и детей старше 3 месяцев: клинические рекомендации Общества детских инфекционных заболеваний и Американского общества инфекционных заболеваний. Клин Инфекция Дис. 2011;53(7):e25–e76. [Бесплатная статья PMC] [PubMed] [Google Scholar]
30. Chow AW, Benninger MS, Brook I, et al. Клинические рекомендации IDSA по острому бактериальному риносинуситу у детей и взрослых. Клин Инфекция Дис. 2012;54(8):e72–e112. [PubMed] [Google Scholar]
31. Noel GJ, Blumer JL, Pichichero ME, et al. Рандомизированное сравнительное исследование левофлоксацина по сравнению с амоксициллином/клавуланатом для лечения младенцев и детей раннего возраста с рецидивирующим или персистирующим острым средним отитом. Pediatr Infect Dis J. 2008;27(6):483–489. [PubMed] [Академия Google]
Pediatr Infect Dis J. 2008;27(6):483–489. [PubMed] [Академия Google]
32. Всемирная организация здравоохранения. Руководство по программному ведению лекарственно-устойчивого туберкулеза, обновление 2011 г. http://apps.who.int/iris/bitstream/10665/44597/1/9789241501583_eng.pdf. По состоянию на 28 октября 2015 г. [PubMed]
33. Laoprasopwattana K, Khwanna T, Suwankeeree P, Sujjanunt T, Tunyapanit W, Chelae S. Ципрофлоксацин снижает частоту возникновения лихорадки у детей с острым лейкозом, у которых во время химиотерапии развивается нейтропения. Pediatr Infect Dis J. 2013;32(3):e94–e98. [PubMed] [Академия Google]
34. Маллен, Калифорния. Ципрофлоксацин в лечении лихорадки и нейтропении у онкологических больных у детей. Pediatr Infect Dis J. 2003;22(12):1138–1142. [PubMed] [Google Scholar]
35. Castagnola E, Moroni C, Bandettini R, Caprino D, Haupt R. Профилактика ципрофлоксацином у детей с острым лейкозом в эпоху повышения устойчивости к антибиотикам. Pediatr Infect Dis J. 2013;32(5):581. [PubMed] [Google Scholar]
2013;32(5):581. [PubMed] [Google Scholar]
36. Saez-Llorens X, McCoig C, Feris JM, et al. Лечение хинолонами детского бактериального менингита: сравнительное исследование тровафлоксацина и цефтриаксона с ванкомицином или без него. Pediatr Infect Dis J. 2002;21(1):14–22. [PubMed] [Академия Google]
37. Krcmery V, Jr, Filka J, Uher J, et al. Ципрофлоксацин в лечении нозокомиального менингита у новорожденных и младенцев: отчет о 12 случаях и обзор. Диагностика Microbiol Infect Dis. 1999;35(1):75–80. [PubMed] [Google Scholar]
38. Грейди РВ. Системные хинолоновые антибиотики у детей: обзор применения и безопасности. Экспертное заключение Drug Safe. 2005;4(4):623–630. [PubMed] [Google Scholar]
39. Hampel B, Hullmann R, Schmidt H. Ципрофлоксацин в педиатрии: мировой клинический опыт, основанный на сострадательном использовании — отчет о безопасности. Педиатр Infect Dis J. 1997;16(1):127–129. [PubMed] [Google Scholar]
40. Chalumeau M, Tonnelier S, D’Athis P, et al. Безопасность фторхинолонов у детей: проспективное многоцентровое сравнительное когортное исследование во Франции. Педиатрия. 2003; 111 (6 ч. 1): e714–e719. [PubMed] [Google Scholar]
Безопасность фторхинолонов у детей: проспективное многоцентровое сравнительное когортное исследование во Франции. Педиатрия. 2003; 111 (6 ч. 1): e714–e719. [PubMed] [Google Scholar]
41. Adefurin A, Sammons H, Jacqz-Aigrain E, Choonara I. Безопасность ципрофлоксацина в педиатрии: систематический обзор. Арч Дис Чайлд. 2011;96(9):874–880. [Бесплатная статья PMC] [PubMed] [Google Scholar]
42. Ray WA, Murray KT, Hall K, Arbogast PG, Stein CM. Азитромицин и риск смерти от сердечно-сосудистых заболеваний. N Engl J Med. 2012; 366(20):1881–189.0. [Бесплатная статья PMC] [PubMed] [Google Scholar]
43. Грепафлоксацин. http://www.gpo.gov/fdsys/pkg/FR-2007-06-14/pdf/E7-11427.pdf. По состоянию на 15 октября 2015 г.
44. Объявление о безопасности FDA. http://www.fda.gov/Drugs/DrugSafety/ucm365050.htm. По состоянию на 16 октября 2015 г.
45. Альгашам А.А., Нахата М.С. Клиническое применение фторхинолонов у детей. Энн Фармакотер. 2000;34(3):347–359. Викторина 413–414. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
46. Темафлоксацин. http://www.fda.gov/ohrms/dockets/98fr/100898b.txt. По состоянию на 15 октября 2015 г.
47. Blum MD, Graham DJ, McCloskey CA. Темафлоксациновый синдром: обзор 95 случаев. Клин Инфекция Дис. 1994;18(6):946–950. [PubMed] [Google Scholar]
48. Мельхус А. Фторхинолоны и заболевания сухожилий. Экспертное заключение Drug Safe. 2005;4(2):299–309. [PubMed] [Google Scholar]
49. Ингам Б.Б., Брентналл Д.В., Дейл Э.А., Макфадзин Дж.А. Артропатия, индуцированная антибактериальным сплавом N – алкил-4-пиридон-3-карбоновых кислот. Токсикол Летт. 1977;1:21–26. [Google Scholar]
50. Bendele AM, Hoover DM, van Lier RB, Foxworthy PS, Eacho PI. Эффекты длительного лечения соединением-антагонистом лейкотриена D 4- LY171883 на мышах B6C3F1. Fundam Appl Toxicol. 1990;15(4):676–682. [PubMed] [Google Scholar]
51. Burkhardt JE, Hill MA, Carlton WW, Kesterson JW. Гистологические и гистохимические изменения в суставных хрящах неполовозрелых гончих собак, получавших дифлоксацин, фторхинолон. Вет Патол. 1990;27(3):162–170. [PubMed] [Академия Google]
Вет Патол. 1990;27(3):162–170. [PubMed] [Академия Google]
52. Гоф А., Барсум Н.Дж., Митчелл Л., Макгуайр Э.Дж., де ла Иглесиа Ф.А. Юношеская лекарственная артропатия у собак: клинико-патологические исследования поражений суставов, вызванных оксолиновой и пипемидиновой кислотами. Toxicol Appl Pharmacol. 1979; 51 (1): 177–187. [PubMed] [Google Scholar]
53. Gough A, Johnson R, Campbell E, et al. Хинолоновая артропатия у неполовозрелых кроликов, получавших фторхинолон, PD 117596. Exp Toxicol Pathol. 1996;48(4):225–232. [PubMed] [Google Scholar]
54. Li P, Cheng NN, Chen BY, Wang YM. Хондротоксичность ципрофлоксацина in vivo и in vitro у молодых крыс. Акта Фармакол Син. 2004;25(10):1262–1266. [PubMed] [Академия Google]
55. Линсеман Д.А., Хэмптон Л.А., Бранстеттер Д.Г. Хинолон-индуцированная артропатия у новорожденных мышей. Морфологический анализ поражений суставов, вызванных пипемидиновой кислотой и ципрофлоксацином. Fundam Appl Toxicol. 1995;28(1):59–64. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
56. Machida M, Kusajima H, Aijima H, Maeda A, Ishida R, Uchida H. Токсикокинетическое исследование индуцированной норфлоксацином артропатии у молодых животных. Toxicol Appl Pharmacol. 1990;105(3):403–412. [PubMed] [Google Scholar]
57. Stahlmann R, Kuhner S, Shakibaei M, et al. Хондротоксичность ципрофлоксацина у неполовозрелых гончих собак: иммуногистохимия, электронная микроскопия и концентрации препарата в плазме. Арх Токсикол. 2000;73(10–11):564–572. [PubMed] [Академия Google]
58. Stahlmann R, Merker HJ, Hinz N, et al. Офлоксацин у молодых приматов и крыс. Артропатия и концентрация препарата в плазме. Арх Токсикол. 1990;64(3):193–204. [PubMed] [Google Scholar]
59. Stahlmann R, Zippel U, Forster C, et al. Хондротоксичность и токсикокинетика спарфлоксацина у молодых крыс. Противомикробные агенты Chemother. 1998;42(6):1470–1475. [Бесплатная статья PMC] [PubMed] [Google Scholar]
60. Tatsumi H, Senda H, Yatera S, Takemoto Y, Yamayoshi M, Ohnishi K. Токсикологические исследования пипемидиновой кислоты. V. Влияние на диартрозиальные суставы экспериментальных животных. J Toxicol Sci. 1978;3(4):357–367. [PubMed] [Google Scholar]
Токсикологические исследования пипемидиновой кислоты. V. Влияние на диартрозиальные суставы экспериментальных животных. J Toxicol Sci. 1978;3(4):357–367. [PubMed] [Google Scholar]
61. von Keutz E, Ruhl-Fehlert C, Drommer W, Rosenbruch M. Влияние ципрофлоксацина на суставной хрящ у неполовозрелых собак сразу после введения дозы и после 5-месячного периода без лечения. Арх Токсикол. 2004;78(7):418–424. [PubMed] [Google Scholar]
62. Yabe K, Satoh H, Ishii Y, et al. Ранние патофизиологические особенности артропатии у молодых собак, вызванной офлоксацином, противомикробным средством хинолонового ряда. Вет Патол. 2004;41(6):673–681. [PubMed] [Академия Google]
63. Kato M, Takada S, Kashida Y, Nomura M. Гистологическое исследование поражений ахиллова сухожилия, вызванных хинолоновыми антибактериальными агентами у молодых крыс. Токсикол патол. 1995;23(3):385–392. [PubMed] [Google Scholar]
64. Christ W, Lehnert T. Взаимосвязь структура-активность фторхинолонов. В: Siporin C, Heifetz CL, Domagala JM, редакторы. Новое поколение хинолонов. Нью-Йорк: Марсель Деккер; 1990. С. 1–43. [Google Scholar]
В: Siporin C, Heifetz CL, Domagala JM, редакторы. Новое поколение хинолонов. Нью-Йорк: Марсель Деккер; 1990. С. 1–43. [Google Scholar]
65. Brand HS, van Kampen GP, van der Korst JK. Влияние налидиксовой кислоты, пипемидовой кислоты и хиноксацина на метаболизм хондроцитов в эксплантатах суставного хряща. Клин Эксперт Ревматол. 1990;8(4):393–395. [PubMed] [Google Scholar]
66. Прадхан К.М., Арора Н.К., Джена А., Сушила А.К., Бхан М.К. Безопасность терапии ципрофлоксацином у детей: магнитно-резонансные изображения, уровни фтора в жидкости организма и линейный рост. Акта Педиатр. 1995;84(5):555–560. [PubMed] [Google Scholar]
67. Stahlmann R, Forster C, Shakibaei M, Vormann J, Gunther T, Merker HJ. Дефицит магния вызывает поражение суставного хряща у молодых крыс, которое идентично индуцированной хинолоном артропатии. Противомикробные агенты Chemother. 1995;39(9):2013–2018. [Бесплатная статья PMC] [PubMed] [Google Scholar]
68. Amacher DE, Schomaker SJ, Gootz TD, Mc-Guirk PR. Синтез протеогликанов и проколлагенов в культурах зачатков конечностей крыс, обработанных антибиотиками хинолонового ряда. Альтернативные методы 1989; 7: 307–312. [Google Scholar]
Синтез протеогликанов и проколлагенов в культурах зачатков конечностей крыс, обработанных антибиотиками хинолонового ряда. Альтернативные методы 1989; 7: 307–312. [Google Scholar]
69. Като М., Онодера Т. Влияние офлоксацина на поглощение [ 3 H]тимидина клетками суставного хряща у крыс. Токсикол Летт. 1988;44(1–2):131–142. [PubMed] [Академия Google]
70. McDonald DF, Short HB. Полезность налидиксовой кислоты при лечении инфекций мочевыводящих путей. Противомикробные агенты Chemother (Bethesda) 1964; 10: 628–631. [PubMed] [Google Scholar]
71. Bailey RR, Natale R, Linton AL. Налидиксовая кислота артралгия. CMAJ. 1972; 107:604. [Бесплатная статья PMC] [PubMed] [Google Scholar]
72. Адам Д. Использование хинолонов у детей. Преподобный Заражает Дис. 1989; 11:S1113–S1116. [PubMed] [Google Scholar]
73. Нуутинен М., Туртинен Дж., Ухари М. Рост и симптомы суставов у детей, получавших налидиксовую кислоту. Педиатр Infect Dis J. 1994;13(9):798–800. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
74. Rumler W, von Rohden L. Вызывает ли налидиксовая кислота токсичность для суставов в детстве? Сборник тезисов 15-го Международного конгресса по химиотерапии; Стамбул, Турция. 1987. С. 1029–1031. [Google Scholar]
75. Шаад У.Б., Веджвуд-Круко Дж. Налидиксовая кислота у детей: ретроспективное контролируемое исследование токсичности хряща. Инфекционное заболевание. 1987;15(3):165–168. [PubMed] [Google Scholar]
76. Principi N, Esposito S. Надлежащее использование фторхинолонов у детей. Противомикробные агенты Int J. 2015;45(4):341–346. [PubMed] [Академия Google]
77. Richard DA, Nousia-Arvanitakis S, Sollich V, Hampel BJ, Sommerauer B, Schaad UB, Исследовательская группа кистозного фиброза Пероральный ципрофлоксацин в сравнении с внутривенным введением цефтазидима плюс тобрамицин у детей с кистозным фиброзом: сравнение антисинегнойной эффективности и оценка безопасности с помощью УЗИ и магнитно-резонансной томографии. Pediatr Infect Dis J. 1997;16(6):572–578. [PubMed] [Google Scholar]
1997;16(6):572–578. [PubMed] [Google Scholar]
78. Schaad UB, Wedgwood J. Отсутствие хинолон-индуцированной артропатии у детей. J Антимикробная химиотерапия. 1992;30(4):414–416. [PubMed] [Google Scholar]
79. Chysky V, Kapila K, Hullmann R, Arcieri G, Schacht P, Echols R. Безопасность ципрофлоксацина у детей: мировой клинический опыт, основанный на сострадательном использовании. Акцент на совместной оценке. Инфекционное заболевание. 1991;19(4):289–296. [PubMed] [Google Scholar]
80. Burkhardt JE, Walterspiel JN, Schaad UB. Хинолоновая артропатия у животных по сравнению с детьми. Клин Инфекция Дис. 1997;25(5):1196–1204. [PubMed] [Google Scholar]
81. Kaguelidou F, Turner MA, Choonara I, Jacqz-Aigrain E. Использование ципрофлоксацина у новорожденных: систематический обзор литературы. Pediatr Infect Dis J. 2011;30(2):e29–е37. [PubMed] [Google Scholar]
82. Noel GJ, Bradley JS, Kauffman RE, et al. Сравнительный профиль безопасности левофлоксацина у 2523 детей с акцентом на четыре специфических заболевания опорно-двигательного аппарата. Pediatr Infect Dis J. 2007;26(10):879–891. [PubMed] [Google Scholar]
Pediatr Infect Dis J. 2007;26(10):879–891. [PubMed] [Google Scholar]
83. Bradley JS, Kauffman RE, Balis DA, et al. Оценка скелетно-мышечной токсичности через 5 лет после терапии левофлоксацином. Педиатрия. 2014;134(1):e146–e153. [PubMed] [Google Scholar]
84. Pinon M, Scolfaro C, Bignamini E, et al. Два педиатрических случая туберкулеза с множественной лекарственной устойчивостью, получавших лечение линезолидом и моксифлоксацином. Педиатрия. 2010;126(5):e1253–e1256. [PubMed] [Академия Google]
85. Chauny JV, Lorrot M, Prot-Labarthe S, et al. Лечение туберкулеза левофлоксацином или моксифлоксацином: отчет о 6 педиатрических случаях. Pediatr Infect Dis J. 2012;31(12):1309–1311. [PubMed] [Google Scholar]
86. Garazzino S, Scolfaro C, Raffaldi I, Barbui AM, Luccoli L, Tovo PA. Моксифлоксацин для лечения туберкулеза легких у детей: опыт единого центра. Педиатр Пульмонол. 2014;49(4):372–376. [PubMed] [Google Scholar]
87. Torres JR, Bajares A. Тяжелый острый полиартрит у ребенка после введения высоких доз моксифлоксацина. Scand J Infect Dis. 2008;40(6–7):582–584. [PubMed] [Академия Google]
Scand J Infect Dis. 2008;40(6–7):582–584. [PubMed] [Академия Google]
88. Pichichero ME, Arguedas A, Dagan R, et al. Безопасность и эффективность терапии гатифлоксацином у детей с рецидивирующим острым средним отитом (ОСО) и/или неэффективностью лечения ОСО. Клин Инфекция Дис. 2005;41(4):470–478. [PubMed] [Google Scholar]
89. Bailey RR, Kirk JA, Peddie BA. Ревматические заболевания, вызванные норфлоксацином. NZ Med J. 1983;96(736):590. [PubMed] [Google Scholar]
90. McEwan SR, Davey PG. Ципрофлоксацин и теносиновит. Ланцет. 1988;2(8616):900. [PubMed] [Академия Google]
91. Информация для медицинских работников: фторхинолоновые противомикробные препараты: ципрофлоксацин (продаваемый как Cipro и дженерик ципрофлоксацина), ципрофлоксацин пролонгированного действия (продаваемый как Cipro XR и Proquin XR), гемифлоксацин (продаваемый как Factive), левофлоксацин (продаваемый как Levaquin) , моксифлоксацин (торгуется как авелокс), норфлоксацин (торгуется как нороксин) и офлоксацин (торгуется как флоксин). http://www.fdagov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/ucm126085.htm. По состоянию на 28 октября 2015 г.
http://www.fdagov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/ucm126085.htm. По состоянию на 28 октября 2015 г.
92. Халик Ю., Жанель Г.Г. Тендинопатия, связанная с фторхинолонами: критический обзор литературы. Клин Инфекция Дис. 2003;36(11):1404–1410. [PubMed] [Google Scholar]
93. Hall MM, Finnoff JT, Smith J. Скелетно-мышечные осложнения фторхинолонов: рекомендации и меры предосторожности при использовании у спортсменов. ПМ&Р. 2011;3(2):132–142. [PubMed] [Google Scholar]
94. Chen DK, McGeer A, de Azavedo JC, Low DE, Canadian Bacterial Surveillance Network Снижение восприимчивости Streptococcus pneumoniae к фторхинолонам в Канаде. N Engl J Med. 1999;341(4):233–239. [PubMed] [Google Scholar]
95. Ena J, Lopez-Perezagua MM, Martinez-Peinado C, Cia-Barrio MA, Ruiz-Lopez I. Возникновение устойчивости к ципрофлоксацину у изолятов Escherichia coli после широкого применения фторхинолонов. Диагностика Microbiol Infect Dis.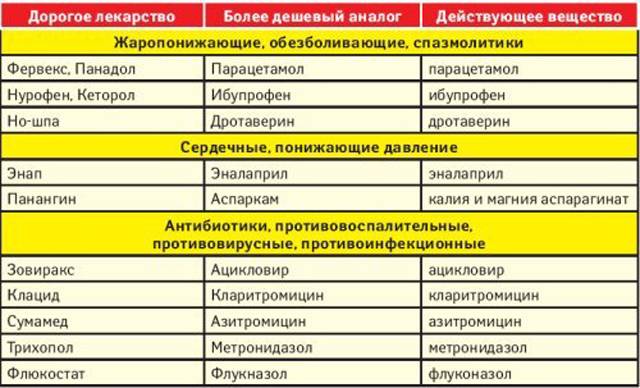 1998;30(2):103–107. [PubMed] [Google Scholar]
1998;30(2):103–107. [PubMed] [Google Scholar]
96. Lautenbach E, Metlay JP, Bilker WB, Edelstein PH, Fishman NO. Связь между устойчивостью к фторхинолонам и смертностью в 9Инфекции 0193 Escherichia coli и Klebsiella pneumoniae : роль неадекватной эмпирической противомикробной терапии. Клин Инфекция Дис. 2005;41(7):923–929. [PubMed] [Google Scholar]
97. Доклад президенту о борьбе с устойчивостью к антибиотикам. https://www.whitehouse.gov/sites/default/files/microsites/ostp/PCAST/pcast_carb_report_sept2014.pdf. По состоянию на 31 октября 2015 г.
98. Линдер Дж. А., Хуанг Э. С., Штейнман М. А., Гонсалес Р., Стаффорд Р. С. Фторхинолоны назначают в США: 1995 до 2002. Am J Med. 2005;118(3):259–268. [PubMed] [Google Scholar]
99. Mandell LA, Peterson LR, Wise R, et al. Борьба с возникающей устойчивостью к антибиотикам: следует ли использовать фторхинолоны для лечения детей? Клин Инфекция Дис. 2002;35(6):721–727. [PubMed] [Google Scholar]
100. Kyaw MH, Lynfield R, Schaffner W, et al. Влияние введения пневмококковой конъюгированной вакцины на лекарственно-устойчивый Streptococcus pneumoniae . N Engl J Med. 2006;354(14):1455–1463. [PubMed] [Академия Google]
Kyaw MH, Lynfield R, Schaffner W, et al. Влияние введения пневмококковой конъюгированной вакцины на лекарственно-устойчивый Streptococcus pneumoniae . N Engl J Med. 2006;354(14):1455–1463. [PubMed] [Академия Google]
101. Davies TA, Leibovitz E, Noel GJ, McNeeley DF, Bush K, Dagan R. Характеристика и динамика жидкости среднего уха и носоглоточных изолятов Streptococcus pneumoniae от 12 детей, получавших левофлоксацин. Противомикробные агенты Chemother. 2008;52(1):378–381. [Бесплатная статья PMC] [PubMed] [Google Scholar]
102. Kim JY, Lautenbach E, Chu J, et al. Резистентность к фторхинолонам при инфекциях кровотока у детей, вызванная Escherichia coli и Клебсиелла вида. Am J Infect Control. 2008;36(1):70–73. [PubMed] [Google Scholar]
103. Роуз Л., Коултер М.М., Чан С., Хоссейн Дж., Ди Пентима М.С. Поиск лучшей метрики использования антибиотиков и ее корреляция с появлением устойчивости к фторхинолонам у детей. Pediatr Infect Dis J. 2014;33(6):e158–e161. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2014;33(6):e158–e161. [Бесплатная статья PMC] [PubMed] [Google Scholar]
104. Федлер К.А., Джонс Р.Н., Садер Х.С., Фриче Т.Р. Активность гатифлоксацина протестирована против изолятов, полученных от детей: отчет программы SENTRY Antimicrobial Surveillance Program (Северная Америка, 1998–2003) Diagn Microbiol Infect Dis. 2006;55(2):157–164. [PubMed] [Google Scholar]
105. Страхилевиц Дж., Якоби Г.А., Хупер Д.К., Робичек А. Плазмид-опосредованная резистентность к хинолонам: многогранная угроза. Clin Microbiol Rev. 2009;22(4):664–689. [Бесплатная статья PMC] [PubMed] [Google Scholar]
106. Kaye KS, Auwaerter PG, Bosso JA, et al. Стратегии решения проблемы надлежащего использования фторхинолонов в больнице. Хосп Фарм. 2010;45(11):844–853. [Google Scholar]
107. Вонг-Берингер А., Нгуен Л.Х., Ли М., Шрайнер К.А., Палларес Дж. Программа рационального использования противомикробных препаратов с акцентом на снижение чрезмерного использования фторхинолонов. Фармакотерапия. 2009 г.;29(6):736–743. [PubMed] [Google Scholar]
2009 г.;29(6):736–743. [PubMed] [Google Scholar]
108. Kuhn RJ, Kanga AR, Palmejar TR. Ретроспективный обзор ципрофлоксацина при острых легочных обострениях у детей с муковисцидозом. Педиатр Пульмонол. 1990; 9 (прил.): 248. [Google Scholar]
109. Данисовичова А., Брезина М., Белан С. и др. Магнитно-резонансная томография у детей, получающих хинолоны: нет признаков хинолон-индуцированной артропатии. Многоцентровое обследование. Химиотерапия. 1994;40(3):209–214. [PubMed] [Академия Google]
110. Bethell DB, Hien TT, Phi LT, et al. Влияние на рост однократных коротких курсов фторхинолонов. Арч Дис Чайлд. 1996;74(1):44–46. [PMC free article] [PubMed] [Google Scholar]
111. Church DA, Kanga JF, Kuhn RJ, et al. The Cystic Fibrosis Study Group Последовательная терапия ципрофлоксацином при муковисцидозе у детей: сравнительное исследование по сравнению с цефтазидимом/тобрамицином в лечение острых легочных обострений. Pediatr Infect Dis J. 1997;16(1):97–105. [PubMed] [Академия Google]
112. Jick S. Безопасность ципрофлоксацина у детей. Pediatr Infect Dis J. 1997;16(1):130–133. [PubMed] [Google Scholar]
Jick S. Безопасность ципрофлоксацина у детей. Pediatr Infect Dis J. 1997;16(1):130–133. [PubMed] [Google Scholar]
113. Салам М.А., Дхар У, Хан В.А., Бенниш М.Л. Рандомизированное сравнение суспензии ципрофлоксацина и пивмециллинама при шигеллезе у детей. Ланцет. 1998;352(9127):522–527. [PubMed] [Google Scholar]
114. Yee CL, Duffy C, Gerbino PG, Stryker S, Noel GJ. Заболевания сухожилий или суставов у детей после лечения фторхинолонами или азитромицином. Pediatr Infect Dis J. 2002; 21 (6): 525–529.. [PubMed] [Google Scholar]
115. Зимбабве BSADSG. Многоцентровое, рандомизированное, двойное слепое клиническое исследование короткого курса по сравнению со стандартным курсом перорального ципрофлоксацина для Shigella dysenteriae дизентерии 1 типа у детей. Pediatr Infect Dis J. 2002;21(12):1136–1141. [PubMed] [Google Scholar]
116. Sher L, Arguedas A, Husseman M, et al. Рандомизированное, слепое, многоцентровое, сравнительное исследование гатифлоксацина по сравнению с амоксициллином/клавуланатом при неэффективности лечения рецидивирующего среднего отита и острого среднего отита у детей. Pediatr Infect Dis J. 2005;24(4):301–308. [PubMed] [Академия Google]
Pediatr Infect Dis J. 2005;24(4):301–308. [PubMed] [Академия Google]
117. Lumbiganon P, Pengsaa K, Sookpranee T. Ципрофлоксацин у новорожденных и его возможное неблагоприятное воздействие на зубы. Pediatr Infect Dis J. 1991;10(8):619–620. [PubMed] [Google Scholar]
118. Мартелл М., де Бен С., Вайнбергер М., Белтрами Г. Рост и развитие недоношенных детей, получающих фторхинолоны. J Перинат Мед. 1996;24(3):287–291. [PubMed] [Google Scholar]
119. Гурпинар А.Н., Балкан Э., Килич Н., Киристиоглу И., Догруйол Х. Влияние фторхинолонов на рост и развитие младенцев. J Int Med Res. 1997;25(5):302–306. [PubMed] [Google Scholar]
120. Belet N, Haciomeroglu P, Kucukoduk S. Лечение ципрофлоксацином новорожденных с полирезистентными внутрибольничными Pseudomonas инфекциями. Биол Неонат. 2004;85(4):263–268. [PubMed] [Google Scholar]
121. Чаудхари С., Сурьяванши П., Амбардекар С., Чинчвадкар М., Кинаре А. Профиль безопасности ципрофлоксацина при неонатальном септицемии.