Препараты не проникающие через плаценту: Лекарства и беременность | Советы беременным женщинам и кормящим мамам | Советы специалистов | Тематические страницы
Симптоматическая терапия вульварного и промежностного варикоза у беременных
Беременность является одним из ведущих факторов риска развития хронических заболеваний вен (ХЗВ) у женщин. Уже при первой беременности отношение шансов для варикозной трансформации расценивается равным 1,3, а каждая последующая беременность ассоциирована с дополнительным увеличением этого показателя [1—3]. Базой служат как системные предпосылки — физиологические изменения гормонального фона, в частности уровня прогестерона, прямо провоцирующего вазодилатацию и снижение тонуса венозной стенки, так и локальные — рост интравенозного давления под воздействием увеличенного объема циркулирующей крови, повышения внутрибрюшного давления и компрессии магистральных вен таза беременной маткой.
Клинические проявления обычно затрагивают венозное русло нижних конечностей и таза, при этом не менее чем у 10—12% беременных наблюдается изолированное расширение вен промежности и гениталий. Помимо самого факта появления варикозных узлов на половых губах, в области промежности, паховых областях и надлобковой зоне, пациенток могут беспокоить чувство тяжести в промежности, тянущие и распирающие боли в области варикозных узлов, которые обычно усиливаются при изменении положения тела, при стоянии, напряжении мышц брюшной стенки и тазового дна.
Несмотря на частоту распространения данной патологии, междисциплинарный ее характер и социально значимый контингент больных, медицинское сообщество уделяет ей значительно меньше внимания, чем проблеме ХЗВ в целом или же синдрому тазового венозного полнокровия. Использование только эластической компрессии нижних конечностей и топических средств, рекомендуемых обычно врачами-хирургами, малоэффективно. Более того, зачастую беременная с болевым синдромом на фоне выраженного вульварного варикоза не получает даже таких рекомендаций, а выслушивает совет «потерпеть до родов».
Согласно Российским клиническим рекомендациям по диагностике и лечению хронических заболеваний вен, во II и III триместрах беременности возможен прием веноактивных препаратов, если польза от применения превышает потенциальные негативные реакции. Применение в I триместре в Рекомендациях не комментируется. Вместе с тем одобренные МЗ РФ инструкции по применению ряда флеботоников, содержащих диосмин (Флебодиа 600), допускают применение при беременности без ограничения по сроку гестации в ситуациях, если ожидаемая польза превышает потенциальный риск. До настоящего времени в клинической практике не было сообщений о случаях мальформационного или фетотоксического действия на плод при применении диосмина у беременных. В это же время данные крупного эпидемиологического исследования с участием почти 9 тыс. беременных, которым назначались флеботропные препараты (в 75% наблюдений по причине варикозной болезни и в 25% — по поводу геморроя), не выявили отрицательного влияния лекарственной терапии на исходы беременности и родов.
Определенные ограничения медикаментозного лечения также связаны с отсутствием варикозной болезни малого таза среди зарегистрированных показаний практически при применении всех флеботропов, хотя факторы риска и основные механизмы расширения вен малого таза и вен нижних конечностей совпадают, а субъективные проявления в виде распирающих болей в нижних отделах живота и промежности соответствуют аналогичной венозной боли при варикозной болезни нижних конечностей, отек промежности — венозному отеку голеней и т. д. Экспертным сообществом варикозная болезнь малого таза в настоящее время рассматривается как одна из форм ХЗВ, соответственно основные принципы лечения — как минимум консервативного — распространяются и на данную патологию.
Опыт работы Московского городского флебологического центра при ГКБ № 1 и Первого флебологического центра Москвы показал высокую потребность в консультациях, связанных именно с такой формой варикозной болезни вен малого таза.
Цель данного исследования — оценка эффективности симптоматической системной фармакотерапии содержащими диосмин препаратами (Флебодиа 600, «Laboratoires INNOTHERA», Франция) беременных с болевым синдромом при вульварном и промежностном варикозе.
Материал и методы
В 2014—2017 гг. в Московский городской флебологический центр при ГКБ № 1 им. Н.И. Пирогова и Первый флебологический центр обратились 310 беременных с жалобами на появление варикозно-расширенных вен в области промежности и наружных гениталий. Возраст пациенток составил от 17 лет до 41 года (Ме=32 года), срок беременности при первом обращении составил от 18 до 37 нед (Ме=31 нед). У большинства пациенток (167 женщин) до настоящей беременности уже была одна доношенная беременность, в 62 наблюдениях в анамнезе имели место двое срочных родов, при этом на развитие аналогичных варикозных изменений вен в течение предыдущих доношенных беременностей указали 41,3 и 95,2% женщин в соответствующих подгруппах (рис.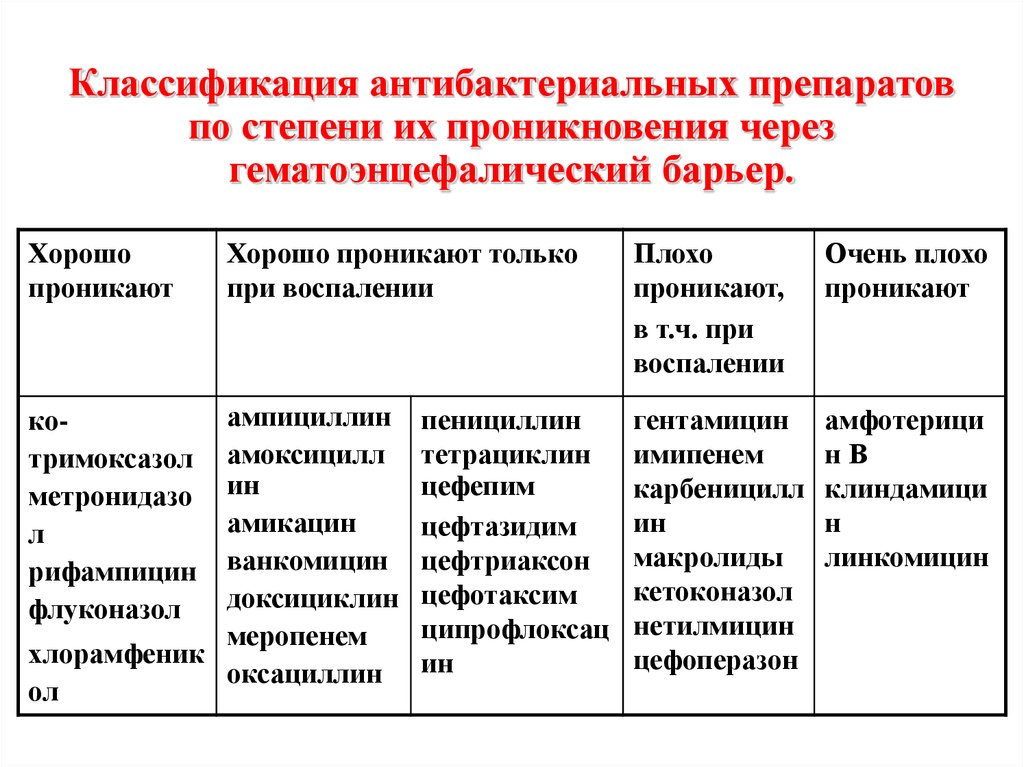
Анализ жалоб показал, что ведущей причиной обращения к флебологу — у 202 беременных (65,2% от общего числа пациенток) — послужили распирающие боли в промежности. Дополнительно к болевому синдрому в 10,3% наблюдений 32 женщины указывали на отек промежности. В оставшихся наблюдениях беспокоил сам факт появления расширенных вен в области гениталий. Также поводом для консультации во всех наблюдениях явилась потребность как у самой беременной, так и у наблюдающего ее акушера-гинеколога в оценке флебологом возможности самостоятельного родоразрешения.
По результатам осмотра у всех 310 пациенток диагноз варикозного расширения вен промежности и гениталий был подтвержден: выявлены варикозно-расширенные вены на больших половых губах и в области промежности, полностью сжимаемые при пальпации, без признаков воспаления окружающих мягких тканей. В 18% наблюдений пальпация крупных варикозных узлов сопровождалась умеренной болезненностью и дискомфортом. У 47 больных также обнаружены варикозно-трансформированные подкожные вены в паховых областях и надлобковой зоне без клинических признаков варикотромбофлебита. Во всех этих наблюдениях ожидаемые роды были вторыми или третьими, и пациентки указывали на наличие промежностного варикоза в течение предыдущей беременности. Отек промежности при осмотре выявлен только у 5 среди 32 беременных с соответствующими жалобами, гестационный срок у них на момент осмотра превышал 32 нед.
У 47 больных также обнаружены варикозно-трансформированные подкожные вены в паховых областях и надлобковой зоне без клинических признаков варикотромбофлебита. Во всех этих наблюдениях ожидаемые роды были вторыми или третьими, и пациентки указывали на наличие промежностного варикоза в течение предыдущей беременности. Отек промежности при осмотре выявлен только у 5 среди 32 беременных с соответствующими жалобами, гестационный срок у них на момент осмотра превышал 32 нед.
Дополнительно у 217 пациенток диагностированы ХЗВ с локализацией на нижних конечностях: С1а класс по классификации СЕАР (clinical, etiological, anatomical, pathophysiological) — у 42,7% беременных, С1s — у 24,2%, C2a — у 17,8% и C2s — у 15,3%. Класс С2 встречался преимущественно у пациенток с повторными беременностями. Осложненных форм ХЗВ выявлено не было. Прямой корреляции между выраженностью варикозной трансформации поверхностных вен нижних конечностей и объемом расширенных вен промежности/гениталий, а также тяжестью болевого синдрома не отмечено.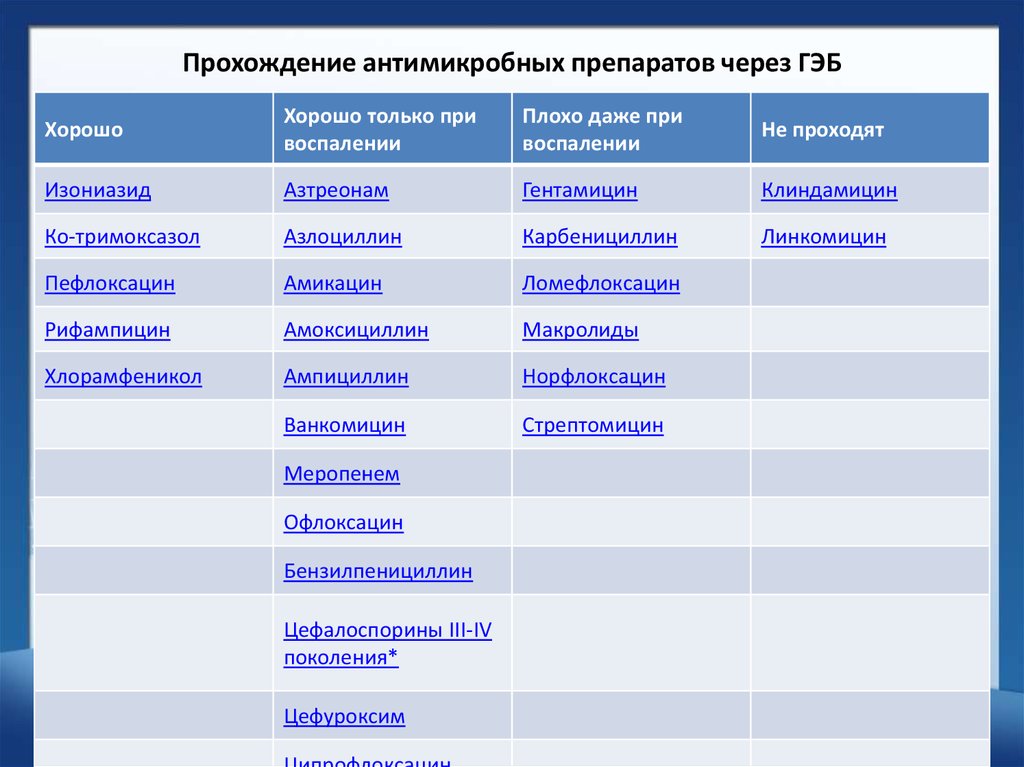
Всем беременным, предъявлявшим жалобы на наличие болевого синдрома со стороны расширенных вен промежности/гениталий (202 пациентки), было предложено самостоятельно оценить его интенсивность с помощью цифровой рейтинговой шкалы (Numeral Rating Scale — NRS). На рис. 2 представлено Рис. 2. Выраженность болевого синдрома (баллы) у беременных с вульварным и промежностным варикозом по шкале NRS. распределение интенсивности болевого синдрома по степени: слабую (до 3 баллов) боль отметили 32, средней интенсивности (3—6 баллов) — 107, сильную (7—8 баллов) — 63 беременных.
В большинстве наблюдений (143 больных из 202) болевой синдром более 5 баллов по NRS имел место у пациенток с гестационным сроком 28 нед и больше. Лишь у 11 больных, имевших срок беременности до 28 нед, уровень боли составил 7—8 баллов (рис. 3). Рис. 3. Выраженность болевого синдрома и срок беременности на момент первого обращения к флебологу. В 16 наблюдениях пациентки при беременности менее 28 нед отметили боль средней интенсивности — 3—4 балла по шкале NRS, но указали, что болевой синдром, хоть и снижает качество жизни, не требует при этом медикаментозного сопровождения.
Отек промежности наблюдался у беременных, указавших интенсивность болезненных ощущений в 7 баллов и более, с большим объемом варикозной трансформации.
Всем 143 пациенткам с жалобами на боли (5 баллов и больше по шкале NRS) и отек промежности с гестационным сроком от 28 до 37 нед был рекомендован прием диосмина в дозе 600 мг/сут (Флебодиа 600 по 1 таблетке 1 раз в сутки, «Laboratoires INNOTHERA», Франция) — от момента обращения к флебологу и до достижения 38—39 нед беременности.
При первичном обращении в сроке менее 28 нед в большинстве наблюдений субъективная симптоматика была выражена слабо (≤ 4 баллов по шкале NRS), отек промежности отсутствовал, что позволило планировать возможное (при прогрессировании болевого синдрома) начало системной фармакотерапии на 26—28-й неделе с последующей плановой отменой препарата в 38—39 нед. В 11 наблюдениях при развитии вульварного и промежностного варикоза в сроки 18—20 нед беременности выраженность боли составляла 7—8 баллов по шкале NRS, в связи с чем терапия веноактивными препаратами проводилась двумя курсами: от 18—20-й до 26—27-й недели и повторно от 30 до 38 нед.
Беременным, у которых отсутствовали болевой и отечный синдромы на момент обращения к флебологу (107 человек), медикаментозная терапия при первом визите не назначалась, но пациентки были предупреждены о потенциальном появлении вышеуказанных жалоб и информированы о возможности приема в таком случае диосмина 600 мг/сут (Флебодиа 600 по 1 таблетке 1 раз в сутки).
В тех случаях, когда вульварный/промежностный варикоз сопровождался расширением поверхностных вен нижних конечностей, дополнительно был рекомендован к ежедневному ношению компрессионный трикотаж — соответствующие стандарту RAL чулки до паха или колготы для беременных (модель на выбор самой пациентки): при С1s — 1-й компрессионный класс с давлением 18—21 мм рт.ст., при С2s — 2-й компрессионный класс с давлением 23—32 мм рт. ст. При наличии С2а был назначен трикотаж как 2-го, так и 1-го класса компрессии в зависимости от выраженности варикозной трансформации.
ст. При наличии С2а был назначен трикотаж как 2-го, так и 1-го класса компрессии в зависимости от выраженности варикозной трансформации.
Статистический анализ осуществлялся с использованием t-критерия Стьюдента для связанных выборок, нулевая гипотеза отвергалась при p<0,05.
Результаты и обсуждение
Первый контрольный осмотр проводился в сроке 38—39 нед беременности. Минимальная продолжительность фармакотерапии составила 2 нед, максимальная — 10 нед, в 11 наблюдениях было проведено 2 курса по 8 нед с промежутком между курсами 4 нед. Среди 154 пациенток с выраженностью болевого синдрома ≥5 баллов по шкале NRS, получавших диосмин 600 мг/сут, согласно плановым рекомендациям, на момент первой консультации отметили полное купирование жалоб 56 (36,36%) беременных, уменьшение болевого синдрома на 2 балла и более — 98 (63,64%) беременных. Ухудшения состояния не отметила ни одна пациентка из этой группы. У пациенток, у которых при первом визите был выявлен отек промежности, нарастания его не зафиксировано.
У 9 из 16 пациенток с уровнем боли 3—4 балла и гестационным сроком до 28 нед на момент первой консультации, а также у 29 из 108 пациенток, не отметивших субъективных проявлений при первом визите к флебологу, в дальнейшем произошло ухудшение состояния — нарастание/появление распирающей боли в промежности и по ходу варикозно-расширенных вен в области гениталий до 5—6 баллов по шкале NRS — в связи с чем пациентки начали прием Флебодиа 600 по 1 таблетке 1 раз в день согласно рекомендациям. На фоне терапии болевой синдром исчез полностью в 58,6% наблюдений, а в оставшихся 41,4% уменьшился до 1—2 баллов. Отека промежности у пациенток этой группы при контрольном осмотре выявлено не было.
Распределение по уровню болевого синдрома, суммарные результаты применения диосмина представлены на рис. 4 и в Рис. 4. Интенсивность болевого синдрома до курса приема диосмина 600 мг/сут и после него. таблице. Суммарная динамика интенсивности болевого синдрома на фоне приема диосмина 600 мг/сут На рис. 4 визуализировано соотношение болевого синдрома разной степени до терапии и после. Увеличение числа пациенток с болью средней интенсивности в последние сроки беременности (последний осмотр проводился в 38—39 нед) связано как с улучшением состояния у женщин с исходной интенсивностью болевого синдрома 5 баллов и более по шкале NRS, так и с появлением болевых ощущений у беременных, не отмечавших ранее какой-либо субъективной симптоматики.
4 визуализировано соотношение болевого синдрома разной степени до терапии и после. Увеличение числа пациенток с болью средней интенсивности в последние сроки беременности (последний осмотр проводился в 38—39 нед) связано как с улучшением состояния у женщин с исходной интенсивностью болевого синдрома 5 баллов и более по шкале NRS, так и с появлением болевых ощущений у беременных, не отмечавших ранее какой-либо субъективной симптоматики.
В целом полное купирование болевого синдрома отметили только беременные, имевшие интенсивность боли на момент начала терапии не выше 6 баллов по шкале NRS. При этом практически ¼ больных (17 из 63 женщин) с исходным уровнем боли в 7—8 баллов указали на отсутствие какой-либо динамики на фоне приема диосмина — ни явного улучшения состояния, ни прогрессирования болевого синдрома. Принимая также во внимание, что статистически значимые различия средних значений балльной оценки болевого синдрома (р<0,05) до лечения и после него были получены у пациенток с длительностью приема диосмина 600 мг/сут не менее 3 нед, можно обсуждать вопрос о целесообразности более раннего начала терапии флеботропными препаратами не дожидаясь максимальной интенсивности боли и поздних гестационных сроков.
Также 37 женщин с сопутствующей патологией вен нижних конечностей и соответствующими субъективными проявлениями (11 человек с С1s и 26 человек с C2s классами по классификации СЕАР) на фоне приема диосмина (Флебодиа 600) отметили исчезновение тяжести, распирания и чувства отечности голени, боли по ходу варикозно-расширенных вен на голени и/или бедра. Однако улучшение состояния достигнуто не только с помощью фармакотерапии, необходимо учитывать эффект от регулярного ношения компрессионного трикотажа.
Во всех наблюдениях при контрольном осмотре варикозные узлы оказались «ненапряженными» и полностью сжимались при пальпации, что расценивалось как отсутствие значимого риска спонтанного разрыва в родах. Противопоказаний к родоразрешению через естественные родовые пути отмечено не было.
Осложнений беременности, которые можно было бы связать с приемом флеботропных препаратов, при контрольном дородовом осмотре также зафиксировано не было.
Второй контрольный осмотр был проведен через 10—12 мес после родов. Среди 310 женщин, обратившихся в связи с развитием варикозной трансформации вен промежности и гениталий на фоне беременности, резидуальный варикоз в области промежности и больших половых губ был выявлен только у 4 (1,29%) больных. Жалобы на отек промежности, хроническую тазовую боль отсутствовали. У 1 пациентки в течение 5 мес после родоразрешения сохранялись боли по ходу расширенной вены в области большой половой губы, но их интенсивность по шкале NRS снизилась до 3 баллов (8 баллов определялись в III триместре беременности и предродовом периоде). В настоящее время всем этим пациенткам планируется проведение склерооблитерации расширенных поверхностных вен после восстановления регулярного менструального цикла.
Среди 310 женщин, обратившихся в связи с развитием варикозной трансформации вен промежности и гениталий на фоне беременности, резидуальный варикоз в области промежности и больших половых губ был выявлен только у 4 (1,29%) больных. Жалобы на отек промежности, хроническую тазовую боль отсутствовали. У 1 пациентки в течение 5 мес после родоразрешения сохранялись боли по ходу расширенной вены в области большой половой губы, но их интенсивность по шкале NRS снизилась до 3 баллов (8 баллов определялись в III триместре беременности и предродовом периоде). В настоящее время всем этим пациенткам планируется проведение склерооблитерации расширенных поверхностных вен после восстановления регулярного менструального цикла.
Анализ акушерского анамнеза показал, что каких-либо осложнений родоразрешения и послеродового периода, которые можно было бы связать с применением диосмина 600 мг/сут, не выявлено. В большинстве наблюдений роды были самостоятельными. У 8,7% женщин проведено оперативное родоразрешение как в плановом, так и экстренном порядке по акушерским (рубец на матке после предыдущего кесарева сечения, тазовое предлежание крупного плода, клинически узкий таз, прогрессирующая гипоксия плода) или общесоматическим (миопия высокой степени, посттравматическая эпилепсия) показаниям.
При родоразрешении через естественные родовые пути наблюдений спонтанного разрыва варикозных узлов зафиксировано не было. Рождения детей с врожденными пороками развития у женщин, принимавших во время беременности диосмин в дозировке 600 мг/сут (Флебодиа 600, «Laboratoires INNOTHERA», Франция), отмечено не было.
Выводы
1. Рассмотренный вариант венозной патологии не является жизнеугрожающим состоянием, но при этом приводит к значительному снижению качества жизни больных.
2. Несмотря на то что ни одна из форм ХЗВ не может быть полностью ликвидирована с помощью медикаментозной терапии, результаты наблюдения позволяют говорить о положительном влиянии диосмина (флебодиа 600, «Laboratoires INNOTHERA», Франция) на субъективные и объективные проявления варикозного расширения вен промежности и наружных гениталий у беременных. При этом играет роль выраженность болевого синдрома на момент начала фармакотерапии.
3. Целесообразно более активное и раннее использование фармакотерапии с помощью флеботропных препаратов на основе диосмина у пациенток с болевым и, возможно, отечным синдромом при изолированном вульварном и промежностном варикозе не только в течение II и III триместров беременности, но, при необходимости, и в I триместре, что допускается новой редакцией инструкции по применению. Необходимо проведение дальнейшего мониторинга вне беременности с плановым устранением резидуальных расширенных вен с помощью малоинвазивных способов (склеротерапия, минифлебэктомия, лазерная термооблитерация).
Необходимо проведение дальнейшего мониторинга вне беременности с плановым устранением резидуальных расширенных вен с помощью малоинвазивных способов (склеротерапия, минифлебэктомия, лазерная термооблитерация).
Авторы заявляют об отсутствии конфликта интересов.
*e-mail: [email protected], https://orcid.org/0000-0003-3811-5156
Протезирование зубов при беременности
Состояние зубов и ротовой полости желательно проверить еще при планировании беременности. Однако можно восполнить пробел во время вынашивания младенца, ведь беременность — период, когда женщина должна с особым вниманием следить за собственным самочувствием. Не зря вставшие на учет в женской консультации будущие мамы должны пройти обязательное обследование у врачей разных профилей, включая стоматолога. К тому же, в период вынашивания ребенка у женщин обычно появляется свободное время. Почему бы не потратить его часть на восстановление красивой и здоровой улыбки?
Возможно ли протезирование зубов во время беременности?
Раньше считалось, что посещение стоматолога лучше отложить, пока ребенок не родится. Современная стоматология позволяет выполнять беременным даже протезирование, но здесь есть свои нюансы.
Современная стоматология позволяет выполнять беременным даже протезирование, но здесь есть свои нюансы.
Протезирование, в отличие от услуг терапевтической и хирургической стоматологии, оказывается планово. В первые три месяца у плода идет формирование жизненно важных органов. В это время он особенно уязвим, поэтому процедуру протезирования рекомендуется проводить во 2 триместре.
Начиная с 12 недели жизни у ребенка уже создана прочная защита от различных внешних воздействий, которые могут нанести ему вред. И в этот период при хорошем общем состоянии здоровья женщины можно запланировать визит к стоматологу для установки протезов.
Благоприятный период для протезирования после 12 недели беременности
Процедура выполняется под местным обезболиванием с использованием таких препаратов, как артикаин, ультракаин и других аналогичных. Эти средства более мягко воздействуют на организм. Вместо рентгена, излучение которого оказывает отрицательное воздействие, применяется современное оборудование — радиовизиограф, делающий прицельные снимки с наименьшим излучением. Снизить болевые ощущения после протезирования помогает разрешенный беременным парацетамол.
Снизить болевые ощущения после протезирования помогает разрешенный беременным парацетамол.
Несмотря на возможность протезирования, стоматологи, как правило, выполняют его лишь по строгим показаниям или переносят на более безопасные для женщины и малыша сроки. В любом случае врач должен учитывать состояние пациентки и оценить возможные риски при назначении тех или иных лекарственных средств.
Основные проблемы и их решения с помощью протезирования
- Если зуб разрушен несильно и не требует удаления нерва, пломбирования каналов, восстановить улыбку быстро и без боли поможет керамическая вкладка. При этом стоматолог удалит поврежденные ткани зуба, снимет оттиск и передаст его в зуботехническую лабораторию, поставит временную пломбу. Зуботехники изготовят из керамики нужную часть зуба, которую врач при следующем посещении пациентки «вклеит» в зуб специальным нетоксичным и безопасным для организма клеем.
Керамическая вкладка
- Если от зуба не осталось ничего, кроме корня, для его восстановления используют коронку со штифтом.
 Штифт выполняет функцию опоры — на него надевается коронка подходящего к цвету эмали оттенка.
Штифт выполняет функцию опоры — на него надевается коронка подходящего к цвету эмали оттенка.
Больной зуб с сохранившемся корнем для дальнейшего протезирования коронкой
- Если зуб отсутствует вместе с корнем, в современной стоматологии предлагается имплантация. В процессе имплантации в челюстную кость вживляют имплант, который выполняет функцию корня зуба, после чего на него надевают коронку.
Зубной имплантат
- Восстановить зубной ряд при отсутствующем зубе и корне позволяет и классическое мостовидное протезирование. В этом случае утраченный зуб «подвешивают» к соседним целым, при этом на них надевают коронки.
Мостовидный протез
- Если зубы, включая последний, отсутствуют, т. е. мост невозможно закрепить на соседние зубы, возможна или имплантация, или бюгельное протезирование с опорой на десну. Бюгельный протез съемный, но это отнюдь не те же протезы, что можно было наблюдать у наших бабушек.
 Такой протез имеет меньшие размеры, а снимают его только для чистки.
Такой протез имеет меньшие размеры, а снимают его только для чистки.
Бюгельный съемный протез
- Если беременной просто захотелось обрести «голливудскую улыбку», подойдут керамические виниры. Это тонкие пластины, которые фиксируют на зубы, исправляя их цвет и форму.
Виниры керамические
Можно ли беременным ставить коронки на зубы?
Ответ на этот вопрос также зависит от срока беременности. В первые 3 месяца ожидания ребенка коронки не ставят, так как процедура их установки включает обязательную предварительную санацию полости рта, лечение всех кариозных очагов, удаление зубов, которые должны быть удалены.
В то же время откладывать постановку коронок на период после родов — тоже не лучшее решение, так как даже один отсутствующий зуб может привести к трудно обратимым изменениям всей полости рта. Поэтому постановку коронок переносят на 12–24 недели беременности, т. е. на второй триместр.
Если беременная женщина чувствует себя хорошо, то ставить коронки, начиная с четвертого месяца беременности, возможно. Более того, красивая улыбка поднимет настроение будущей мамы, что пойдет на пользу малышу.
Установка коронки на «родной» зуб
Имплантация зубов и беременность
Много вопросов у женщин в «интересном» положении и самих стоматологов вызывает возможность имплантации зубов при беременности. Некоторые врачи, как правило, не знакомые с передовыми исследованиями, утверждают, что беременность — абсолютное противопоказание к проведению имплантации. На самом деле, опыт многих специалистов подтверждает, что такая операция вполне возможна. Более того, она менее травматична и опасна для организма, чем, например, удаление зуба мудрости.
Чтобы подробнее ответить на данный вопрос, вспомним, из чего состоит процедура имплантации зубов:
Первый этап — хирургический
Состоит во вживлении имплантата. Для этого стоматолог обрабатывает полость рта асептическими средствами, затем разрезает лазером или скальпелем ткани альвеолярного гребня на лоскуты и обнажает часть кости. Вскрытый участок препарируют и отмечают для последующего формирования ложа под штифт. Затем создается лунка под размер импланта, в которую его и вкручивают, после чего лоскуты зашивают.
Вскрытый участок препарируют и отмечают для последующего формирования ложа под штифт. Затем создается лунка под размер импланта, в которую его и вкручивают, после чего лоскуты зашивают.
Сам процесс, анестезия и контрольные снимки не опасны для плода, но в период после установки импланта назначается комплексная противовоспалительная терапия антибиотиками. Именно это и становится причиной нежелательности проведения операции в период беременности. Лучше провести данную операцию до беременности.
Формирование посадочного канала для имплантата
Второй этап — формирование десны
На этом этапе устанавливают формирователь десны, который позволяет воссоздать естественный контур тканей. Данный элемент выглядит как винтовой цилиндр, который крепится на имплантат. Это несложная процедура, выполняемая под местной анестезией и не требующая последующей антибактериальной терапии. Поэтому ее смело можно проводить в период беременности.
Формирователь десны
Третий этап — протезирование
Чтобы связать между собой коронку и искусственный корень, взамен формирователя десны устанавливают абатмент. Процедура предельно простая, напоминает сборку конструктора. Проводится даже без обезболивания. После нее выполняется стандартная постановка коронки. Таким образом, этот этап также не несет с собой риска для здоровья ребенка в утробе матери.
Установка абатмена с последующей установкой постоянной коронки
Следовательно, во время беременности нежелательна (хотя и возможна) только собственно операция по вживлению импланта из-за необходимости проведения послеоперационной терапии антибиотиками. Остальные этапы не требуют применения лекарств и не имеют противопоказаний для беременных. Поэтому когда речь идет о планировании беременности, желательно пройти первый этап имплантации до нее, а последующие — во время и после.
Иногда планирующие беременность женщины спрашивают, когда именно после имплантации можно беременеть. Здесь всё просто: антибиотики не накапливаются в организме. Уже через 2–3 суток после приема они выводятся из организма, а значит, зачатие возможно уже через несколько дней после прохождения первого этапа имплантации.
Здесь всё просто: антибиотики не накапливаются в организме. Уже через 2–3 суток после приема они выводятся из организма, а значит, зачатие возможно уже через несколько дней после прохождения первого этапа имплантации.
Импланты не влияют на течение беременности и хорошо приживаются в этот период — они изготавливаются из биоинертных сплавов на основе титана, не оказывают отрицательного воздействия на иммунитет и не нарушают физиологические процессы.
Можно ли применять анестезию при протезировании в период беременности?
Главная проблема протезирования зубов у беременных — анестезия. Именно вещества, входящие в состав анестетиков, несут потенциальный риск для здоровья малыша, находящегося в утробе матери. Так, адреналин, на котором основано обезболивание в стоматологии, сужает кровеносные сосуды, снижает риск кровотечений и блокирует боль. Но во время ожидания ребенка адреналин может спровоцировать повышение давления у будущей матери, затруднение поступления кислорода в организм и вследствие этого — гипертонус матки.
Но и здесь современная стоматология нашла удачное решение:
- в первые месяцы ожидания ребенка нежелательно использовать какие-либо обезболивающие препараты;
- во втором и третьем триместрах можно применять препараты, не проникающие через плаценту и быстро выводящиеся из организма;
- при лечении и протезировании зубов беременных используют артикаиновые анестетики (примакаин, ультракаин), в которых содержится минимум адреналина, причем он не проходит сквозь плаценту.
Артикаиновые препараты эффективны, хорошо обезболивают, успокаивают воспаленный участок и гипоаллергенны. Однако и при их выборе следует тщательно изучить состав. Если есть индивидуальная непереносимость одного из компонентов, обязательно следует поставить в известность врача.
Противопоказания к применению обезболивающих во время беременности, даже относительно безопасных, — повышенное давление, неврологические заболевания, нарушения свертываемости крови, тяжелое протекание или последний месяц беременности (за исключением неотложных случаев).
Помните: беременность — не болезнь, а нормальное физиологическое состояние организма. Хотя некоторым женщинам она и дается непросто. Если самочувствие позволяет, используйте этот период для восстановления улыбки, ведь протезирование при беременности возможно. Главное, обращаясь за стоматологической помощью, обязательно проинформируйте специалиста о своем состоянии. Врач подберет безопасную для малыша анестезию и предложит оптимальный вариант протезирования с учетом индивидуальных особенностей вашего организма.
Фармакология плаценты
Маточные артерии обеспечивают матку ~ 700 см3/мин материнской крови. Плацента кровоснабжается двумя пупочными артериями плода. Плод получает насыщенную кислородом кровь из плаценты через единственную пупочную вену.
Влияние обычных вазоактивных препаратов: фенилэфрин по сравнению с эфедрином
В сосудистой системе матки наблюдается минимальная ауторегуляция, но возможна вазоконстрикция, вторичная по отношению к симпатически активным агентам. Данные беременных овец предполагают, что метоксамин (пролонгированный α-агонист) снижает маточный кровоток [Ralston DH et al. Анестезиология 40: 354, 1974], поэтому практикующие врачи традиционно отдают предпочтение эфедрину для лечения гипотензии
Данные беременных овец предполагают, что метоксамин (пролонгированный α-агонист) снижает маточный кровоток [Ralston DH et al. Анестезиология 40: 354, 1974], поэтому практикующие врачи традиционно отдают предпочтение эфедрину для лечения гипотензии
В последнее время предпочтение эфедрина ставится под сомнение. Во-первых, обзор рандомизированных контролей, сравнивающих фенилэфрин с эфедрином, не показал различий в материнской гипотензии, неонатальном ацидозе (определяемом как pH < 7,2) или шкале APGAR, но несколько более низкие неонатальные значения pH у женщин, получавших эфедрин (средняя разница 0,03) [Lee А и др. Анест Анальг 94: 920, 2002; БЕСПЛАТНО Полный текст в разделе «Анестезия и обезболивание». Рандомизированное двойное слепое исследование фенилэфрина по сравнению с эфедрином у 125 рожениц, перенесших спинальную анестезию, показало, что увеличение количества эфедрина приводит к снижению рН плода, избытка оснований и содержания кислорода в пупочной артерии [Kee N et al. Анест Аналг 107: 1295, 2008; БЕСПЛАТНО Полный текст в разделе «Анестезия и обезболивание». Возможное объяснение этих изменений рН у новорожденных заключается в том, что эфедрин проникает через плаценту и может стимулировать новорожденного, тем самым повышая его метаболические потребности [Khaw KS et al. Fetal and Maternal Med Rev 17: 157, 2006]. Некоторые авторы предположили, что эфедрина, который вызывает высвобождение норадреналина и может вызывать тахифилаксию, следует избегать у пациентов с заболеваниями позвоночника, поскольку теоретически возможно, что эфедрин может снижать эффективность адреналина, если его использовать до введения ЭПИ в экстренной ситуации
Анест Аналг 107: 1295, 2008; БЕСПЛАТНО Полный текст в разделе «Анестезия и обезболивание». Возможное объяснение этих изменений рН у новорожденных заключается в том, что эфедрин проникает через плаценту и может стимулировать новорожденного, тем самым повышая его метаболические потребности [Khaw KS et al. Fetal and Maternal Med Rev 17: 157, 2006]. Некоторые авторы предположили, что эфедрина, который вызывает высвобождение норадреналина и может вызывать тахифилаксию, следует избегать у пациентов с заболеваниями позвоночника, поскольку теоретически возможно, что эфедрин может снижать эффективность адреналина, если его использовать до введения ЭПИ в экстренной ситуации
Данные беременных овец позволяют предположить, что материнский стресс может приводить к увеличению нативной выработки норадреналина и последующему снижению маточного кровотока [Shnider SM et al. Anesthesiology 50: 524, 1979], предполагая, что регионарный метод может помочь сохранить доставку кислорода к плоду
Плацентарный обмен
Размер
Большинство препаратов с молекулярной массой < 500 Да проникают через плаценту , и большинство препаратов с молекулярной массой > 1000 Да не проникают через плаценту (например, гепарин, протамин, инсулин). Ни сукцинилхолин (высокоионизированный), ни недеполяризующие миорелаксанты (высокомолекулярные) не проникают через плаценту.
Ни сукцинилхолин (высокоионизированный), ни недеполяризующие миорелаксанты (высокомолекулярные) не проникают через плаценту.
Зарядка
Неионизированные препараты легче проникают через плаценту, чем ионизированные, однако у плода обычно более низкий рН, чем у матери, что приводит к «захвату ионов».
Связывание с белками
Традиционно считалось, что лекарства, связанные с белками, не проникают через плаценту, однако, поскольку эти лекарства существуют в равновесии с несвязанными версиями, оказывается, что это не так [Pacifici GM and Nottoli R. Clin Phamacokin 28: 235, 1995]
Липофильность
В то время как липофильность, как правило, полезна в отношении плацентарного переноса, чрезмерная липофильность (например, суфентанил) может препятствовать переносу, поскольку в плаценте могут накапливаться сильно липофильные вещества
Специфические анестетики
анестезиологи проникают через плаценту – ингаляционные агенты вызывают очень небольшую депрессию плода, если используются при < 1 ПДК и роды происходят в течение 10 минут после индукции. Тиопентал, пропофол, бензодиазепины и кетамин проникают через плаценту, хотя только бензодиазепины оказывают значительное влияние на плод. Все опиаты в той или иной степени проникают через плаценту (количество варьируется) – с точки зрения респираторной системы новорожденные наиболее чувствительны к материнскому морфину. Фентанил считается безопасным, если его вводить в дозе < 1 мкг/кг . Эпидуральные опиаты вызывают минимальные эффекты. Эфедрин, В-блокаторы, сосудорасширяющие средства, метоклопрамид и атропин проникают через плаценту, хотя гликопирролат (который также не проникает через гематоэнцефалический барьер) не проникает через плаценту. ПЛАЦЕНТА
Тиопентал, пропофол, бензодиазепины и кетамин проникают через плаценту, хотя только бензодиазепины оказывают значительное влияние на плод. Все опиаты в той или иной степени проникают через плаценту (количество варьируется) – с точки зрения респираторной системы новорожденные наиболее чувствительны к материнскому морфину. Фентанил считается безопасным, если его вводить в дозе < 1 мкг/кг . Эпидуральные опиаты вызывают минимальные эффекты. Эфедрин, В-блокаторы, сосудорасширяющие средства, метоклопрамид и атропин проникают через плаценту, хотя гликопирролат (который также не проникает через гематоэнцефалический барьер) не проникает через плаценту. ПЛАЦЕНТА
- Все паралитики
- Гликопирролат
- Инсулин
- Гепарин
ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ПРОНИКАЮЩИЕ ЧЕРЕЗ ПЛАЦЕНТУ
Потенциально опасные
- Опиаты (морфин, фентанил, если > 1 мкг/кг)
- Бензодиазепины
- Эфедрин (повышение метаболизма)
- Местные анестетики
- Атропин
- B-блокаторы
Сейф
- Пропофол
- Тиопентал
- Кетамин
- Фентанил < 1 мкг/кг
- Эпидуральные опиаты (фентанил, суфентанил)
Факторы, влияющие на плаценту.
 Фармакология. Эпинефрин по-разному влияет на различные анестетики, существенно пролонгируя действие лидокаина и мепивакаина и оказывая относительно незначительное влияние (если таковое имеется) на бупивакаин и ропивакаин
Фармакология. Эпинефрин по-разному влияет на различные анестетики, существенно пролонгируя действие лидокаина и мепивакаина и оказывая относительно незначительное влияние (если таковое имеется) на бупивакаин и ропивакаинОбъем распределения
Vd = общее количество лекарственного средства / [лекарственное] плазма. У беременных женщин с повышенным объемом плазмы (и жировых отложений) увеличивается Vd
Клиренс препарата
Зависит от возбудителя. СХ, 2-хлорпрокаин и ремифентанил, все из которых метаболизируются эстеразами плазмы, относительно не подвержены влиянию. Нормеперидин явно медленно усваивается плодом, поэтому матери следует избегать применения меперидина. Последствия этого с точки зрения плацентарного переноса неясны, однако несомненно, что препараты, сильно связывающиеся с белками (например, бупивакаин), обнаруживаются в более высоких концентрациях у матери (в отличие от плода)
рН и pKa
Лекарства с pKa около 7,4 будут существовать в частично неионизированном состоянии и связаны с высоким переносом через плаценту. Препараты с pKa > 7,4 связаны с меньшей плацентарной передачей
Препараты с pKa > 7,4 связаны с меньшей плацентарной передачей
Поглощение плодом
Несмотря на то, что у плода меньше белка, концентрация лекарств в плазме крови почти равна таковой у их матерей. pH плода немного ниже материнского (от 7,32 до 7,38), поэтому большинство неионизированных препаратов в определенной степени «ловят ионы» даже у здорового плода. На заметку, хлоропрокаин (pKa 8,7) является препаратом выбора для эпидуральной анальгезии и декомпенсации плода , потому что он не участвует в захвате ионов (это потому, что он уже существует в ионизированной форме в материнском кровотоке и, таким образом, не проникает легко через плаценту). ?). Обратите также внимание на то, что благодаря кровообращению плода 57% крови плода минует его ткани, прежде чем попасть в плаценту. JAMA ПЛАЦЕНТАРНЫЙ БАРЬЕР И ЛЕКАРСТВА | ДЖАМА | Сеть ДЖАМА [Перейти к навигации]
Эта проблема
- Скачать PDF
- Полный текст
Поделиться
Твиттер Фейсбук Электронная почта LinkedIn
- Процитировать это
- Разрешения
Редакционные статьи
26 октября 1964 г.
ДЖАМА. 1964;190(4):392-393. дои: 10.1001/jama.1964.03070170133026
Полный текст
Абстрактный
Растущее возможное воздействие на развивающийся плод лекарств, назначаемых во время беременности, было усилено трагедией с талидомидом. Если лекарство должно быть назначено беременной женщине, следует учитывать три основных момента: во-первых, известные токсические эффекты; во-вторых, возможность того, что лекарство может в значительной степени преодолеть плацентарный барьер; и в-третьих, стадия развития плода.
Токсическое действие большинства лекарств хорошо известно. Не так хорошо определены способность конкретного препарата преодолевать плацентарный барьер и уровень токсичности препарата для плода. То, что может быть относительно безопасным уровнем в крови или тканях матери, может быть токсичным для плода. Кроме того, уровень, который относительно безопасен для плода в последнем триместре, может быть потенциально опасным в течение первого триместра, когда плод проходит более быстрое и фундаментальное развитие.