Плохо засыпаю: Как быстрее засыпать и лучше высыпаться? Плюс 11 способов бороться с бессонницей
Как уснуть в жаркую ночь: что облегчит вам засыпание в жаркую погоду
Плохо засыпаете душными летними ночами? Держите лайфхаки, которые помогут справиться с проблемой.
Как уснуть в жаркую ночь, если вы не любите спать с кондиционером, а вентилятор не спасает? Наши полезные советы помогут засыпать легче и отдыхать с удовольствием, даже если на улице настоящая Африка.
Для начала разберемся, почему уснуть в жару бывает так трудно. Наш организм так устроен, что, когда мы засыпаем, процессы жизнедеятельности замедляются и температура тела снижается на градус. Охлаждение тела зависит не только от внутренней химии организма, но и от окружающей температуры. Вот почему мы долго ворочаемся в постели, прежде чем уснуть в жару.
Итак, наша главная задача — по возможности сохранить прохладу в спальне в целом и в кровати в частности. Делимся с вами секретами, как улучшить сон в летнюю ночь.
Не пускайте в комнату жаркий воздух
В жаркие летние дни держите окна закрытыми и плотно занавешенными. Чем меньше солнечных лучей попадает в комнату, тем меньше тепла они принесут с собой. Открывать окна имеет смысл только ночью, когда спадает жара.
Чем меньше солнечных лучей попадает в комнату, тем меньше тепла они принесут с собой. Открывать окна имеет смысл только ночью, когда спадает жара.
Спите на жесткой поверхности
Мягкий матрас очень плотно соприкасается с телом, буквально обволакивает его. Естественно, температура в постели будет выше. Жесткая поверхность контактирует с телом гораздо меньше. Создается ощущение пространства, телу намного легче дышать.
Речь не о том, чтобы покупать отдельно «летний» и «зимний» матрас. Можно приобрести двустороннюю модель и выбирать степень мягкости в зависимости от сезона: летом — комфортный и свободный сон на жесткой кокосовой стороне, зимой — обволакивающий уют перфорированного латекса. Примеры двусторонних матрасов — модели F5 (кб) и M1 (vm).
Выбирайте подушку с прослойкой охлаждающего геля
Гелевая прослойка SoftGel делает поверхность подушки на пару градусов прохладнее, чем температура в комнате. Это помогает расслабиться и качественно улучшает сон в летние ночи.
Это помогает расслабиться и качественно улучшает сон в летние ночи.
Пример подушки с прослойкой SoftGel — модели 20 и 21. Охлаждающий слой расположен с одной стороны, поэтому зимой вы тоже свободно сможете ею пользоваться.
Используйте постельное белье из натуральных тканей
Натуральные волокна лучше отводят влагу и пропускают воздух. Это заметно облегчает засыпание в жаркую погоду.
Обратите внимание на ткани с сатиновым плетением, такие как сатин-жаккард. Структура нити и особенности плетения делают ткань тяжелой и гладкой. Она буквально растекается по кровати и создает ощущение шелковистой прохлады. За счет гладкости постель из сатин-жаккарда меньше контактирует с телом и не сминается во время сна. Поэтому спать на таком белье очень комфортно.
Еще один лайфхак для летних ночей: используйте простыни на резинках. Натянутая на матрас простыня не комкается и не сбивается во время сна. Меньше складок — меньше площадь соприкосновения с телом, больше воздуха в кровати.
Одежда для сна
Лучше, если ее не будет совсем. Но если в одежде вам привычнее, выбирайте тонкое и легкое белье из натуральных тканей, которое минимально прилегает к телу и не мешает ему дышать.
Используйте наши рекомендации, и пусть ваш сон остается легким в любую погоду.
Узнайте первыми о распродажах и новинках!
Подождите…
Острая или стрессовая инсомния
Академик РАМН, профессор Ивашкин В.Т.: – Сейчас Михаил Гурьевич Полуэктов сделает, на мой взгляд, очень интересное сообщение об острой или стрессовой инсомнии. То есть, наверное, об острой или стрессовой бессоннице, да?
К.м.н. Полуэктов М.Г.: – Да, можно и так сказать.
Академик РАМН, профессор Ивашкин В.Т.: – Бессонница. Бессонница – это такая интересная вещь, да.
К.м.н. Полуэктов М.Г.: – Добрый день, уважаемые коллеги! Продолжаем рассказ еще и о бессоннице теперь.
Итак, немного о терминологии: как же все-таки правильно называть инсомнию? Ну вот основатель направления клинического российского Александр Моисеевич Вейн настаивал на термине инсомния – он считал его более академичным. Потому что термин бессонница – это что? Это негативный такой термин, когда пациент считает, что он совсем не спит.
Еще есть один термин – диссомния. Его достаточно так пытались внедрить искусственно, но он не прижился. Диссомния – это как бы объединение нескольких видов расстройств сна, в том числе и инсомнии, но сейчас он не используется. Сейчас вот, если идет речь о постановке диагноза, говорится об инсомнии. В быту это состояние называется бессонницей.
Что такое инсомния? Инсомния – это не болезнь. Это клинический синдром. Это не нозология. И основными характеристиками этого клинического синдрома являются: во-первых, нарушение самого сна, это нарушение инициации сна, нарушение его продолжительности; нарушение его консолидации, то есть качества, и вот ощущение сна. Эти нарушения случаются несмотря на наличие возможности спать.
Распространение инсомнии в популяции. Цифры распространенности зависят от того, какой вопрос задавать. Если задавать вопрос о том, есть или нет нарушение сна у человека, то где-то одна треть людей в популяции скажет, что они недовольны своим сном. Если использовать более строгие критерии, добавить к этому еще и жалобы на наличие дневных нарушений, связанных с нарушением сна, то около 10 процентов расскажет нам, что они недовольны, таким образом, своим сном. Если же использовать самый строгий критерий, который будет оцениваться уже специалистом, врачом – это критерий американской психиатрической классификации DSМ-4, то, как минимум, 6 процентов общей популяции имеют бессонницу, инсомнию.
В нашем недавнем исследовании, которое мы проводили в Чувашии, было показано, что в отечественной популяции распространенность бессонницы также достаточно высока. 20 процентов респондентов ответили на вопрос «Имеются ли у них нарушения сна частые или постоянные?» утвердительно. И еще одна вещь, которая насторожила нас, которую мы получили в результате этого исследования – это то, что очень многие из опрошенных постоянно принимали снотворное. 4,5 процента россиян, которые вошли в эту выборку, принимали снотворные препараты. В то время как, например, по данным зарубежных исследований, в общей популяции снотворные часто принимают 0,2 процента пациентов. То есть избыточное назначение снотворных препаратов существует в Российской Федерации.
Я говорил о девяти клинических формах инсомнии. Вот зеленым выделены так называемые первичные инсомнии, которые возникают вне связи с какими-либо заболеваниями. И красным выделены инсомнии в структуре каких-либо других заболеваний. Чаще всего это психические заболевания, чаще всего это злоупотребление лекарственными препаратами и реже – это соматическая и неврологическая патология.
Вот зеленым выделены так называемые первичные инсомнии, которые возникают вне связи с какими-либо заболеваниями. И красным выделены инсомнии в структуре каких-либо других заболеваний. Чаще всего это психические заболевания, чаще всего это злоупотребление лекарственными препаратами и реже – это соматическая и неврологическая патология.
И вот есть шесть особых первичных форм инсомнии, на первом месте среди которых находится адаптационная инсомния, или стрессовая инсомния, или острая инсомния. Что это за инсомния? Во-первых, хотелось бы немного еще сказать о временных критериях инсомнии, когда же все-таки человек имеет право жаловаться на нарушение у него сна: на следующий день после того как он не поспал, через три дня бессонницы, через месяц после того как он плохо спал. По международным критериям диагноз синдрома инсомнии мы можем выставлять тогда, когда нарушение сна длится не менее одной недели и частота этого нарушения не менее трех ночей в неделю. Если инсомния длится менее трех месяцев – это острая инсомния. Если более трех месяцев – это хроническая инсомния. Чаще всего, конечно, в клинической практике мы имеем дело с хроническими инсомниями. С острыми инсомниями пациенты редко приходят к врачу. Они чаще всего пытаются использовать какие-то нелекарственные методы, какие-то безрецептурные препараты, но если это не удается – тогда в итоге они становятся пациентами чаще невролога, наверное, чем психиатра.
Если более трех месяцев – это хроническая инсомния. Чаще всего, конечно, в клинической практике мы имеем дело с хроническими инсомниями. С острыми инсомниями пациенты редко приходят к врачу. Они чаще всего пытаются использовать какие-то нелекарственные методы, какие-то безрецептурные препараты, но если это не удается – тогда в итоге они становятся пациентами чаще невролога, наверное, чем психиатра.
Как сейчас ученые представляют себе генез инсомнии? Почему человеку не спится? Почему он не может уйти в глубокий сон? Основной причиной инсомнии является наличие постоянной гиперактивации, усиление деятельности активирующих систем мозга. Активирующих систем сейчас открыто уже в мозге много. И почти у каждой – свой медиатор. Есть активирующие системы, которые работают на ацетилхолины, активирующее действие которых связано с высвобождением ацетилхолина. Есть гистаминергические активирующие системы – серотонин, дофамин участвуют в мозговой активации. Новая система орексиновая так называемая не так давно была открыта, на рубеже веков.
Вот что делают все эти активирующие системы? Во-первых, они постоянно подбуживают кору мозга, дают возможность человеку осознавать, что он есть, дают возможность осуществлять ему активную мыслительную деятельность. Кроме того эти системы достаточно причудливо взаимодействуют друг с другом, взаимодействуют с центрами сна и не дают человеку погружаться в сон. И вот когда одна из этих систем, несколько этих систем работают с избыточной активностью, нагрузкой – вот тогда-то нарушается нормальное чередование сна и бодрствования, тогда этот человек не может окончательно расслабиться, уйти в сон. Чаще всего причиной такой гиперактивации является тревога. И чаще всего нарушение сна, конечно, связано с какими-то расстройствами психики, чаще с тревожными или депрессивными расстройствами.
Наличие такой гиперактивации при бессоннице, при инсомнии было подтверждено современными методами нейровизуализации, методами позитронно-эмиссионной томографии. Например, в одном из исследований было показано, что во время сна действительно у больных с инсомнией (бессонницей) хуже идет обмен веществ, хуже метаболизм в тех участках мозга, которые отвечают за эмоциональное реагирование на стресс. То есть они слишком возбуждены, слишком сильно реагируют на внешние стимулы. И вот этот уровень метаболизма у них не уменьшается по сравнению со здоровыми. Но в то же время в бодрствовании у этих же пациентов есть области мозга, которые работают хуже, чем у здоровых людей. Вот это области мозга, которые связаны с когнитивными процессами, с процессами приобретения новых навыков, усвоения информации, запоминания ее – это области префронтальной коры. То есть люди с нарушением сна, с инсомнией имеют доказанные нарушения мозговых функций, связанных с теми или иными отделами мозга, которые участвуют в реакции на стресс прежде всего.
Например, в одном из исследований было показано, что во время сна действительно у больных с инсомнией (бессонницей) хуже идет обмен веществ, хуже метаболизм в тех участках мозга, которые отвечают за эмоциональное реагирование на стресс. То есть они слишком возбуждены, слишком сильно реагируют на внешние стимулы. И вот этот уровень метаболизма у них не уменьшается по сравнению со здоровыми. Но в то же время в бодрствовании у этих же пациентов есть области мозга, которые работают хуже, чем у здоровых людей. Вот это области мозга, которые связаны с когнитивными процессами, с процессами приобретения новых навыков, усвоения информации, запоминания ее – это области префронтальной коры. То есть люди с нарушением сна, с инсомнией имеют доказанные нарушения мозговых функций, связанных с теми или иными отделами мозга, которые участвуют в реакции на стресс прежде всего.
Показано наличие реакции вегетативной нервной системы, в частности симпатического прежде всего ее отдела, на стрессовое воздействие, на нарушение сна при инсомнии. Так, в одном из исследований было показано, что у больных с инсомнией по сравнению со здоровыми людьми нарушается соотношение низкочастотных и высокочастотных компонентов спектральной мощности вариабельности ритмов сердца. Низкочастотный компонент, как принято считать, отражает симпатические влияния на ритм сердца; а высокочастотный компонент отражает парасимпатические влияния на ритм сердца. Получается, что у людей с инсомнией это соотношение сдвинуто в область низкочастотных, симпатических компонентов. У них преобладает активность симпатического отдела вегетативной нервной системы. И на этом графике видно, что преобладает активность этого отдела как в состоянии бодрствования, так и во всех стадиях сна – в первой стадии сна, во второй стадии сна; в фазе REM-стадии сна, так называемого сна с быстрыми движениями глаз. То есть, есть гиперактивация у больных с инсомнией и на этом уровне – на уровне вегетативной нервной системы.
Так, в одном из исследований было показано, что у больных с инсомнией по сравнению со здоровыми людьми нарушается соотношение низкочастотных и высокочастотных компонентов спектральной мощности вариабельности ритмов сердца. Низкочастотный компонент, как принято считать, отражает симпатические влияния на ритм сердца; а высокочастотный компонент отражает парасимпатические влияния на ритм сердца. Получается, что у людей с инсомнией это соотношение сдвинуто в область низкочастотных, симпатических компонентов. У них преобладает активность симпатического отдела вегетативной нервной системы. И на этом графике видно, что преобладает активность этого отдела как в состоянии бодрствования, так и во всех стадиях сна – в первой стадии сна, во второй стадии сна; в фазе REM-стадии сна, так называемого сна с быстрыми движениями глаз. То есть, есть гиперактивация у больных с инсомнией и на этом уровне – на уровне вегетативной нервной системы.
На гормональном уровне подтверждено также наличие такой гиперактивации. Уровень кортизола, если сравнивать суточную секрецию кортизола у здорового человека и у больного инсомнией – к вечеру, в 20-22 часа наблюдается повышение секреции кортизола, в то время как у здорового человека уровень секреции кортизола минимален. То есть вместо того, чтобы перед сном человек мог расслабиться, чтобы выработка гормонов стресса у него уменьшилась, у него она, наоборот, увеличивается. Искажается суточный ритм секреции кортизола при наличии вот этой гиперактивации.
Уровень кортизола, если сравнивать суточную секрецию кортизола у здорового человека и у больного инсомнией – к вечеру, в 20-22 часа наблюдается повышение секреции кортизола, в то время как у здорового человека уровень секреции кортизола минимален. То есть вместо того, чтобы перед сном человек мог расслабиться, чтобы выработка гормонов стресса у него уменьшилась, у него она, наоборот, увеличивается. Искажается суточный ритм секреции кортизола при наличии вот этой гиперактивации.
Итак, мы говорили об одной из наиболее частых форм инсомнии – об острой инсомнии. Ну и сейчас ее чаще называют адаптационной инсомнией. Речь идет о том, что нарушается адаптация организма в рамках реакции на действие какого-то стрессового фактора. Какие стрессовые факторы чаще всего являются причинами нарушения сна? Это межличностный конфликт часто: человек с кем-то поругался, не может долго от этого отойти, ложится в постель; думает о том, что происходило; думает, как бы он мог повернуть разговор, что могло бы произойти. И это действительно повышает уровень мозговой активации, не дает ему уйти в глубокий сон. Производственный стресс, нагрузка постоянная, «синдром менеджера» – также, если человек не может отключиться от этих мыслей, поддерживается высокий уровень активации, человек не может уйти в состояние глубокого сна. Изменение внешнего окружения, переезд, госпитализация – очень частая причина адаптационной инсомнии. Новые люди, новые условия, необычный режим – вот всё это нарушает нормальное течение сна. И события с положительным эмоциональным знаком также могут послужить причиной нарушения сна – об этом следует помнить.
И это действительно повышает уровень мозговой активации, не дает ему уйти в глубокий сон. Производственный стресс, нагрузка постоянная, «синдром менеджера» – также, если человек не может отключиться от этих мыслей, поддерживается высокий уровень активации, человек не может уйти в состояние глубокого сна. Изменение внешнего окружения, переезд, госпитализация – очень частая причина адаптационной инсомнии. Новые люди, новые условия, необычный режим – вот всё это нарушает нормальное течение сна. И события с положительным эмоциональным знаком также могут послужить причиной нарушения сна – об этом следует помнить.
Адаптационная инсомния является самой частой «бытовой» инсомнией. Когда проводились популяционные исследования, оказалось, что 15-20 процентов людей в общей популяции в течение года имеют это расстройство. То есть каждый пятый человек в течение года испытывает проблемы стрессовой инсомнии. Кто чаще испытывает эти проблемы? Это люди, у которых уже бывали нарушения сна, более подверженные нарушениям сна; это женщины, как мы уже говорили, в два раза чаще имеют нарушение сна; это люди старшего возраста; это люди с какими-то проявлениями депрессии и тревоги, которые не достигают уровня психопатологии, тем не менее в ответ на воздействие стрессовых ситуаций могут значительно усиливаться.
Когда адаптационная инсомния должна проходить? Или когда мы уже не можем ставить этот диагноз? На этом слайде не совсем правильно, к сожалению, отмечено. С момента окончания действия стрессового фактора должно пройти не более не трех недель, а трех месяцев. Вот считается, что через три месяца утрачивается связь между воздействием стрессового фактора, вот если он три месяца назад перестал действовать, и сном, или мыслями о том: уснет человек или не уснет. И вот на этом графике видно, как изменяются в течение определенного времени основные симптомы вот этого адаптационного синдрома так называемого, или стрессового синдрома. Хуже всего изменяются беспокоящие мысли. Они даже через несколько месяцев – это последняя, справа графа – сохраняются где-то на уровне 12 процентов. Около 12 процентов людей даже через несколько месяцев думают о своем стрессе, он не дает им покоя. А вот нарушение сна демонстрирует уже достаточно быструю динамику. Уже через один месяц обычно вот эта связь со стрессовым фактором остается только у 10 процентов людей, которые подвергались этому стрессу. Через несколько месяцев – уже вот через три месяца например, – эта связь полностью нивелируется, утрачивается. Вот почему был предложен критерий в 3 месяца. Потому что здесь мы уверены, что эта инсомния уже не связана со стрессом, а имеет какие-то другие причины.
Через несколько месяцев – уже вот через три месяца например, – эта связь полностью нивелируется, утрачивается. Вот почему был предложен критерий в 3 месяца. Потому что здесь мы уверены, что эта инсомния уже не связана со стрессом, а имеет какие-то другие причины.
Клинические проявления адаптационной инсомнии – это: удлинение времени засыпания может быть, может быть частое пробуждение ночью, длительные периоды бодрствования ночью, снижение общей продолжительности сна, недовольство качеством своего сна. Любые нарушения сна могут иметь место на фоне острого стресса.
Днем какие проявления могут быть вследствие нарушения ночного сна? Это усталость, это нарушение внимания, сосредоточения, запоминания, это проявление социальной дисфункции, расстройство настроения, раздражительность, дневная сонливость, снижение мотивации и инициативности, склонность к ошибкам за рулем и на работе, мышечное напряжение, головная боль, гастроинтестинальные нарушения, обеспокоенность состоянием своего сна. Опять же подчеркну, что любой невыспавшийся человек может легко перечислить несколько таких категорий дневных нарушений, поскольку это универсальная такая реакция на нехватку ночного сна.
Опять же подчеркну, что любой невыспавшийся человек может легко перечислить несколько таких категорий дневных нарушений, поскольку это универсальная такая реакция на нехватку ночного сна.
В одном из исследований, которое проводилось на базе нашей кафедры, было показано, как изменяется структура сна при остром эмоциональном стрессе. Вот на этом графике видно, например, что насколько сильно выделяются (выделено зеленым столбиком) те изменения структуры сна, которые отмечаются во время экспериментального моделирования стресса. Может в несколько раз даже увеличиваться та или иная характеристика. Например, время бодрствования во время сна может в несколько раз на фоне стресса увеличиться. Может количество пробуждений в два раза увеличиться. Латентный период первой стадии, собственно говоря, время засыпания, также в два раза увеличивается на фоне стресса. То есть сон реагирует на стрессовое воздействие одним из первых физиологических показателей.
Каким образом нужно справляться с этой адаптационной инсомнией, с острой инсомнией? Для этого используются поведенческие методики, часто психологи предлагают свои способы борьбы со стрессом, седативные препараты используют и используют, конечно, снотворные препараты. В первую очередь можно сказать о нелекарственных методах воздействия – то, что доступно каждому человеку. Рекомендуется, например, если имеется какой-то стресс, связанный с отношениями, с решением каких-то проблем, изложить те вопросы, которые беспокоят человека, на бумаге – бумага всё стерпит – перед тем, как укладываться в постель. Богатая углеводами и триптофаном пища повышает серотонинергическую трансмиссию, серотонин успокаивает, снижает уровень внутреннего напряжения. Исключение алкоголя, кофе, курения перед сном. Нужно уменьшить, не повышать и так базовую высокую тревожность, беспокойство, которые имеют место при этой форме бессонницы вечером. Отвлекающие монотонные занятия могут способствовать вхождению в сон, расслабляющие ванны перед сном; массаж, насколько это возможно в домашних условиях. Вот одно из новых направлений – это локальное согревание. Такие есть повязки на глаза саморазогревающиеся (eye warmer), которые действительно тоже дают переключение, приятное тактильное ощущение – человек переключается со своих беспокоящих мыслей.
В первую очередь можно сказать о нелекарственных методах воздействия – то, что доступно каждому человеку. Рекомендуется, например, если имеется какой-то стресс, связанный с отношениями, с решением каких-то проблем, изложить те вопросы, которые беспокоят человека, на бумаге – бумага всё стерпит – перед тем, как укладываться в постель. Богатая углеводами и триптофаном пища повышает серотонинергическую трансмиссию, серотонин успокаивает, снижает уровень внутреннего напряжения. Исключение алкоголя, кофе, курения перед сном. Нужно уменьшить, не повышать и так базовую высокую тревожность, беспокойство, которые имеют место при этой форме бессонницы вечером. Отвлекающие монотонные занятия могут способствовать вхождению в сон, расслабляющие ванны перед сном; массаж, насколько это возможно в домашних условиях. Вот одно из новых направлений – это локальное согревание. Такие есть повязки на глаза саморазогревающиеся (eye warmer), которые действительно тоже дают переключение, приятное тактильное ощущение – человек переключается со своих беспокоящих мыслей. Один очень важный фактор – это наличие часов в спальне. Никому – ни здоровому человеку, ни больному – не рекомендуется смотреть ночью на часы, потому что никакой полезной информации из этого, успокаивающей, он не извлечет.
Один очень важный фактор – это наличие часов в спальне. Никому – ни здоровому человеку, ни больному – не рекомендуется смотреть ночью на часы, потому что никакой полезной информации из этого, успокаивающей, он не извлечет.
И другое направление – это применение специальных препаратов, снотворных препаратов, действие которых направлено на определенные мозговые системы мозга. Универсальным тормозным медиатором является гамма-аминомасляная кислота. Здесь представлены основные центры, которые связаны как раз с ГАМКергической трансмиссией. И именно воздействие на ГАМКергическую трансмиссию способствует такой вот фармакологической индукции сна. И большинство снотворных препаратов как раз действуют через ГАМКергические механизмы.
ГАМКА рецепторный комплекс – главная мишень действия классических снотворных препаратов, бензодиазепиновых снотворных препаратов. Состоит из пяти субъединиц. Между, например, альфа и бета-субъединицами связывается, собственно говоря, гамма-аминомасляная кислота и изменяет проходимость этого канала, проницаемость его для ионов хлора. А что делает бензодиазепиновый агонист, что делает снотворное? Оно прикрепляется между альфа- и гамма-субъединицами и способствует изменению конформации всего этого комплекса таким образом, что увеличивается сродство рецептора уже гамма-аминомасляной кислоте. И гамма-аминомасляная кислота начинает оказывать более сильное действие. То есть бензодиазепиновые снотворные – это модуляторы активности гамма-аминомасляной кислоты.
А что делает бензодиазепиновый агонист, что делает снотворное? Оно прикрепляется между альфа- и гамма-субъединицами и способствует изменению конформации всего этого комплекса таким образом, что увеличивается сродство рецептора уже гамма-аминомасляной кислоте. И гамма-аминомасляная кислота начинает оказывать более сильное действие. То есть бензодиазепиновые снотворные – это модуляторы активности гамма-аминомасляной кислоты.
Какие это препараты? Это классические бензодиазепины. Почему бензодиазепины? Потому что в их структуру входит одно бензольное кольцо, одно диазепиновое кольцо. Наиболее типичный представитель – диазепам. Они действуют на альфа1-субъединицы, которые отвечают за снотворное действие, действуют и на другие субъединицы ГАМКА-комплекса, которые отвечают за другие действия. Эффекты бензодиазепинов: противосудорожное действие, седативное, анксиолитическое, миорелаксирующее.
Новая генерация снотворных препаратов, так называемых Z-препаратов, имеют более селективное действие. Они в основном [нрзб] только к альфа1-субъединице, которая способствует снотворному, седативному действию и минимально взаимодействует с другими субъединицами, и поэтому их называют селективными снотворными препаратами. Селективные снотворные препараты действительно могут значительно улучшать состояние сна в условиях стресса. Опять уже в цитировавшемся исследовании применялся как препарат зопиклон, так мидазолам – это позволяло и в том, и в другом случае значительно нивелировать последствия стресса на структуру сна. Вот столбиками, например, желтым и серым показано, что определенные показатели сна стали на фоне применения снотворного препарата у здоровых испытуемых, которых вводили в состояние стресса, эти показатели стали фактически такими же, какими они были в фоне. То есть своевременное применение снотворных препаратов обладает протективным свойством. Не стоит колебаться, не стоит защищать свой сон, потому что это способствует быстрейшему восстановлению после стресса.
Они в основном [нрзб] только к альфа1-субъединице, которая способствует снотворному, седативному действию и минимально взаимодействует с другими субъединицами, и поэтому их называют селективными снотворными препаратами. Селективные снотворные препараты действительно могут значительно улучшать состояние сна в условиях стресса. Опять уже в цитировавшемся исследовании применялся как препарат зопиклон, так мидазолам – это позволяло и в том, и в другом случае значительно нивелировать последствия стресса на структуру сна. Вот столбиками, например, желтым и серым показано, что определенные показатели сна стали на фоне применения снотворного препарата у здоровых испытуемых, которых вводили в состояние стресса, эти показатели стали фактически такими же, какими они были в фоне. То есть своевременное применение снотворных препаратов обладает протективным свойством. Не стоит колебаться, не стоит защищать свой сон, потому что это способствует быстрейшему восстановлению после стресса.
Почему сейчас стараются отказываться от применения бензодиазепиновых снотворных фактически при всех формах инсомнии? Потому что у бензодиазепиновых снотворных есть проблемы. Это привыкание, потребность в увеличении дозы, это развитие зависимости. Зависимость – это ситуация, когда при попытке отмены препарата развивается синдром абстиненции, синдром отмены. Как раз в данном случае у бензодиазепиновых препаратов есть такой негативный эффект. Ухудшение синдрома апноэ во сне. Если человек храпит, если у него бывают задержки дыхания во сне, применение снотворных препаратов бензодиазепиновых, которые способствуют миорелаксации, усиливают проблемы с дыханием во сне. Снижение памяти, внимания, времени реакции – для активно работающих людей это важно. Это так называемый эффект когнитивной токсичности. В связи с тем, что снотворные препараты, многие бензодиазепиновые долго в крови сохраняются, наутро человек полностью еще не проснулся, у него еще снижено внимание – это важно для водителей, конечно. Атаксия – другое нежелательное влияние бензодиазепиновых снотворных препаратов, особенно это важно для пожилых людей, которые и так не очень хорошо ходят. Наутро они могут иметь большие проблемы с походкой, ну и проблемы дневной сонливости, конечно. Вот почему бензодиазепиновые препараты с осторожностью применяют при различных формах инсомнии.
Атаксия – другое нежелательное влияние бензодиазепиновых снотворных препаратов, особенно это важно для пожилых людей, которые и так не очень хорошо ходят. Наутро они могут иметь большие проблемы с походкой, ну и проблемы дневной сонливости, конечно. Вот почему бензодиазепиновые препараты с осторожностью применяют при различных формах инсомнии.
Есть другое направление фармакологической индукции сна – это воздействие на другие мозговые симптомы, например, на активирующую гистаминовую систему. На данном графике представлены проекции гистаминергических нейронов. Главным источником гистамина является туберомамиллярное ядро, находящееся в гипоталамусе. И мы видим, как проецируется влияние от этого ядра на кору мозга прежде всего, и на другие важные мозговые центры: на черную субстанцию, на аминергические и холинергические группы нейронов, на тригеминальный нерв и моторные ядра нейронов. Мы видим, что это одна из универсальных активирующих систем. Если ее блокировать с помощью определенных фармакологических воздействий, то те системы мозга, которые отвечают за индукцию сна, начинают оказывать более сильное действие, и возможность наступления сна увеличится.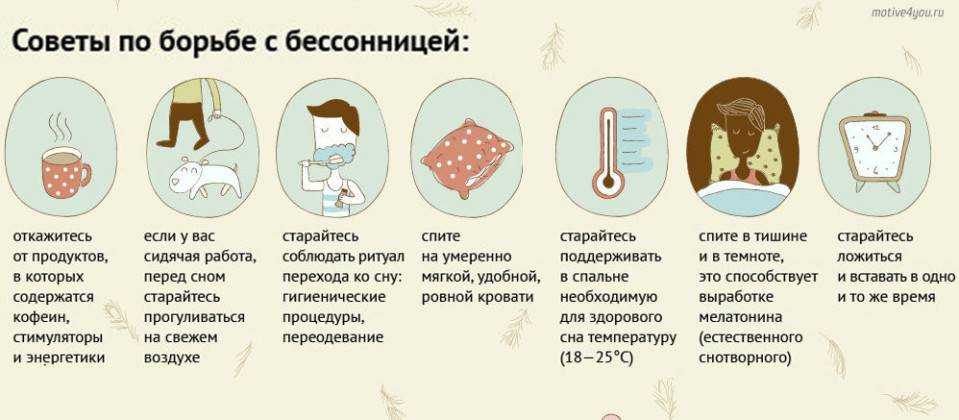 То есть мы в данном случае действуем не через стимуляцию ГАМК-трансмиссий, не через торможение мозговых центров, а, наоборот, через торможение активирующих мозговых систем.
То есть мы в данном случае действуем не через стимуляцию ГАМК-трансмиссий, не через торможение мозговых центров, а, наоборот, через торможение активирующих мозговых систем.
И вот один из наиболее эффективных в этой группе препаратов, центральных блокаторов гистаминовых рецепторов – это доксиламин или донормил. В одном из исследований было показано, что сравнительная эффективность доксиламина сравнима, например, с эффективностью золпидема в отношении лечения нарушений сна. Примерно через две недели применения этого препарата наблюдается достоверное улучшение клинических показателей сна по опроснику Шпигеля. И это улучшение сравнимо с таким же улучшением, которое отмечалось при применении типичного такого снотворного Z-препарата золпидем.
Препарат донормил увеличивает длительность и качество сна, при этом он не влияет на структуру сна. Он действует не только как снотворное, но и обладает успокаивающим действием. Опять же при стрессе это важно. Это повышает защиту организма, уменьшает стрессодоступность. Это один из немногих снотворных препаратов, которые не имеют противопоказаний относительно возможности развития апноэ во сне. Если даже человек храпит, если есть какие-то подозрения на наличие апноэ во сне – все равно мы можем применять у него этот снотворный препарат. И не отмечается признаков развития лекарственной зависимости или синдрома отмены при применении донормила. Спасибо за внимание.
Это один из немногих снотворных препаратов, которые не имеют противопоказаний относительно возможности развития апноэ во сне. Если даже человек храпит, если есть какие-то подозрения на наличие апноэ во сне – все равно мы можем применять у него этот снотворный препарат. И не отмечается признаков развития лекарственной зависимости или синдрома отмены при применении донормила. Спасибо за внимание.
6 причин, почему пожилые люди плохо спят ночью
Хороший ночной сон может решить все. Это может помочь улучшить ваше настроение, уменьшить стресс, снизить риск серьезных заболеваний и многое другое. Но по мере того, как мы становимся старше, получить качественный сон может быть сложнее. Засыпание и сохранение сна являются обычными проблемами для пожилых людей. Вот некоторые из причин, по которым пожилые люди плохо спят ночью.
1.
 Лекарства
ЛекарстваБолее половины взрослых старше 65 лет принимают 4 или более рецептурных лекарств. Эти лекарства могут быть причиной того, что пожилой человек не может хорошо спать по ночам. Вот несколько распространенных лекарств, которые могут повлиять на режим сна:
- Мочегонные средства могут привести к тому, что пожилой человек будет чаще ходить в туалет, в том числе ночью
- Антихолинергические средства для лечения ХОБЛ могут действовать как стимулятор для пожилых людей
- Ингибиторы АПФ и БРА повышают уровень калия и вызывают боль в мышцах и костях
- Преднизолон может повышать концентрацию внимания у пожилых людей, влияя на их способность засыпать
- Стимуляторы , как и некоторые антидепрессанты и успокаивающие препараты, могут мешать пожилым людям расслабиться и заснуть
В дополнение к этому списку есть много других лекарств с побочными эффектами, которые могут повлиять на сон. Кроме того, каждый человек индивидуален. Итак, если у вас или у вашего близкого человека проблемы со сном, и вы думаете, что это связано с приемом лекарств, поговорите со своим врачом.
Кроме того, каждый человек индивидуален. Итак, если у вас или у вашего близкого человека проблемы со сном, и вы думаете, что это связано с приемом лекарств, поговорите со своим врачом.
2. Отсутствие физической активности
Регулярные физические упражнения могут улучшить качество вашего сна. Однако по мере того, как мы становимся старше, наши тела могут быть не в состоянии тренироваться и двигаться, как когда-то. По мере того, как пожилые люди ведут малоподвижный образ жизни, им может быть труднее качественно выспаться ночью.
Время дня, когда старшие занимаются спортом, также может влиять на сон. Некоторые люди сообщают о плохом сне, когда они занимаются спортом по вечерам, в то время как другие сообщают, что это делает их более уставшими. Итак, обратите внимание на сигналы сна вашего тела в связи с графиком тренировок.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ: Лучшее спортивное оборудование для пожилых людей
3.
 Состояния, связанные со сном
Состояния, связанные со сном Различные состояния, связанные со сном, могут затруднять засыпание или продолжительный сон у людей любого возраста. Вот некоторые из распространенных состояний, связанных со сном.
- Обструктивное апноэ сна возникает, когда мышцы задней части горла слишком сильно расслабляются во время сна. Это может фактически блокировать дыхательные пути.
- Центральное апноэ во сне возникает, когда мозг неэффективно посылает сигналы мышцам, контролирующим дыхание во время сна.

- Синдром беспокойных ног — это неконтролируемое желание двигать ногами. Обычно это случается с пожилыми людьми, когда они сидят или лежат. Оно может варьироваться от ощущения покалывания до острой боли. Обычно его можно облегчить, если встать и подвигаться.
- Поведенческое расстройство с быстрым движением глаз (БДГ) заставляет человека физически двигаться или даже говорить во сне из-за ярких снов.
 Эти движения часто бывают внезапными и могут быть настолько сильными, что могут нанести травму пожилому человеку.
Эти движения часто бывают внезапными и могут быть настолько сильными, что могут нанести травму пожилому человеку. - Нарушение циркадного ритма относится к проблемам с внутренними часами организма или циркадным ритмом. Этот ритм сообщает вашему телу, когда пора просыпаться и когда оно чувствует усталость. Эти ритмы сбрасываются примерно каждые 24 часа. Этот тип расстройства может вызвать у человека трудности с засыпанием, продолжительным сном или пробуждением во время цикла сна.
- Храп может повлиять на качество сна храпящего человека! Громкий храп может разбудить пожилого человека и регулярно нарушать его сон.
 Примерно 1 из 4 человек регулярно храпит, и чем старше мы становимся, тем чаще мы храпим.
Примерно 1 из 4 человек регулярно храпит, и чем старше мы становимся, тем чаще мы храпим.
4. Недержание мочи
Пожилые люди с недержанием мочи также могут испытывать проблемы со сном. Стремление сходить в туалет может помешать им заснуть и может разбудить их посреди ночи, нарушив качество сна.
Недержание мочи у пожилых людей может быть вызвано несколькими причинами, в том числе лекарственными препаратами, но наиболее распространенной причиной является просто возраст. Когда мы становимся старше, наши мышцы слабеют, что затрудняет контроль над мочевым пузырем и кишечником. Тем не менее, определенные продукты могут помочь справиться с недержанием у пожилых людей, облегчая им хороший ночной сон.
СВЯЗАННОЕ СОДЕРЖИМОЕ: Стратегии уменьшения недержания мочи
5. Неправильный сон
Собственный распорядок дня старшеклассника может вызывать проблемы со сном. Мы упоминали, что занятия спортом перед сном могут повлиять на сон, как и другие привычки, в том числе следующие:
- Много вздремнуть днем
- Употребление алкоголя перед сном
- Употребление кофе или других напитков с кофеином перед сном
- Обильный прием пищи перед сном
- Ложиться спать в разное время каждую ночь
Эти действия могут повлиять на режим сна пожилого человека. А хороший ночной сон может быть просто вопросом корректировки повседневных привычек.
А хороший ночной сон может быть просто вопросом корректировки повседневных привычек.
6. Хронические заболевания
Приблизительно 85% пожилых людей имеют как минимум одно хроническое заболевание, а у большинства из них на самом деле два или более хронических заболевания! Некоторые из этих хронических проблем со здоровьем могут не давать им спать по ночам.
- Болезнь Альцгеймера и деменция : Изменения в головном мозге, вызванные болезнью Альцгеймера и деменцией, могут вызвать у пожилых людей сонливость в течение дня, что затрудняет сон ночью.

- Сердечно-сосудистые заболевания : Сообщается, что 39% лиц с сердечно-сосудистыми заболеваниями спали менее 6,5 часов каждую ночь.
- ХОБЛ и другие заболевания легких: Проблемы с легкими, включая астму, могут затруднить дыхание и привести к ухудшению качества сна.
 Это также может увеличить риск обструктивного апноэ сна.
Это также может увеличить риск обструктивного апноэ сна. - Хроническая боль: Хроническая боль или артрит могут затруднить или даже сделать невозможным для пожилых людей устроиться достаточно комфортно ночью, чтобы заснуть.
- Кислотный рефлюкс или желудочно-кишечные заболевания: Желудочно-кишечные заболевания могут вызывать дискомфорт у пожилых людей, когда они пытаются заснуть, или даже разбудить их.

Недостаток качественного сна может увеличить риск для здоровья пожилых людей, особенно для депрессии и падений. Если пожилой человек в вашей жизни изо всех сил пытается получить качественный сон, и это влияет на качество его жизни, посоветуйте ему обратиться за медицинской помощью. Существуют варианты лечения, которые могут помочь, включая лекарства, изменение образа жизни, терапию и многое другое.
Вот что происходит, если вы не высыпаетесь
Недостаток сна может негативно сказаться на вашем здоровье в краткосрочной и долгосрочной перспективе.
Распространяйте любовь
Хороший ночной сон — неотъемлемая часть вашего хорошего самочувствия. Если вы недостаточно спите, на следующий день вы чувствуете усталость и раздражительность. У вас могут возникнуть трудности с концентрацией внимания или выполнением работы. И вы можете провести весь день, мечтая снова оказаться в постели, уютно устроившись под одеялом с выключенным светом.
Мало того, что недостаток сна может испортить ваш день, но если вы регулярно не высыпаетесь, это может вызвать проблемы с физическим и психическим здоровьем, которые выходят далеко за рамки паршивого чувства, которое вы испытываете после плохого ночного сна. . Вот почему для вас важно сделать сон приоритетом.
Вот 9 вещей, которые могут произойти с вашим телом, если вы не высыпаетесь:
- Ты не можешь думать. Недостаток сна может повлиять на вашу способность запоминать и обрабатывать информацию. Также могут быть затронуты навыки принятия решений, рассуждений и решения проблем.
- Ты не такой бдительный. Недосып всего 1,5 часа может повлиять на то, насколько бодрым вы себя чувствуете. Время вашей реакции также может быть медленнее.
- Вы увеличиваете риск серьезных проблем со здоровьем. Недостаток сна на регулярной основе может вызвать ряд хронических заболеваний.
 К ним относятся высокое кровяное давление, диабет, сердечная недостаточность, ишемическая болезнь сердца и некоторые виды рака. У вас также может быть больше шансов получить инсульт.
К ним относятся высокое кровяное давление, диабет, сердечная недостаточность, ишемическая болезнь сердца и некоторые виды рака. У вас также может быть больше шансов получить инсульт. - Вы подвергаетесь большему риску получения травмы. По данным Национального фонда сна, у вас в три раза больше шансов попасть в автомобильную аварию, если вы спите не более 6 часов в сутки. Ваш риск других несчастных случаев также может увеличиться, когда вы устали.
- Вы можете набрать вес. Люди, которые спали менее 5 часов в сутки в течение 3-летнего исследования , имели значительно большую вероятность набора веса и ожирения, чем люди, которые спали 7 часов в сутки.
- Это может повлиять на ваше психическое здоровье. Неудивительно, что существует связь между депрессией и сном. Согласно одному исследованию, более 80% людей, лечившихся от депрессии в США, также испытывают проблемы со сном.
- Вы можете чаще болеть.
 Ваша иммунная система ослабевает, когда вы не высыпаетесь, что затрудняет борьбу с болезнями.
Ваша иммунная система ослабевает, когда вы не высыпаетесь, что затрудняет борьбу с болезнями. - Возможно, у вас снижено половое влечение. Недосыпание также может привести к потере интереса к другим занятиям перед сном.
- Это может повлиять на ваш внешний вид. У вас могут быть не только темные круги под глазами, но и хроническое недосыпание может привести к преждевременным морщинам, неравномерному цвету кожи и дряблой коже.
По данным Американской академии медицины сна, примерно каждый третий взрослый американец регулярно не высыпается. Сколько сна достаточно? Взрослым в возрасте от 18 до 64 лет требуется 7-9 часов в день. Пожилым людям (старше 65 лет) требуется 7-8 часов в день.
Copyright 2022 © Baldwin Publishing, Inc. Все права защищены.
Health eCooking® является зарегистрированным товарным знаком Baldwin Publishing, Inc. Cook eKitchen™ является зарегистрированным товарным знаком Baldwin Publishing, Inc.