Норма лейкоциты у детей до года: Общий анализ крови: детские нормы
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
С помощью этого анализа можно выявить анемии, воспалительные процессы, состояние сосудистой стенки, подозрение на глистные инвазии, злокачественные процессы в организме.
Клинический анализ крови широко используют в радиобиологии при диагностике и лечении лучевой болезни.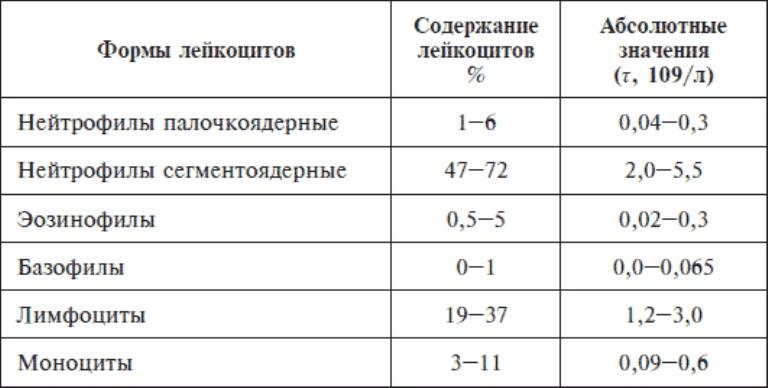
Начнем с того: «Как и когда сдавать анализ крови?»
Вот некоторые правила сдачи крови:
- Для данного обследования используют капиллярную кровь, которую берут из пальца. Реже, по указаниям доктора,могут использовать кровь из вены.
- Анализ осуществляют утром. Пациенту запрещено употреблять пищу, воду за 4 ч. до взятия образца крови.
- Основные медицинские принадлежности, которые применяют для взятия крови – скарификатор, вата, спирт.
Правила сбора крови в мед. учреждениях:
- Палец, из которого планируют взятие крови, обрабатывают спиртом. Для лучшего забора крови полезно предварительно растереть палец, чтобы обеспечить к нему лучший приток крови.
- Скарификатором производят прокалывание кожного покрова на пальце.
- Сбор крови осуществляется посредством мелкой пипетки. Образец помещают в стерильный сосуд-трубочку.
Расшифровка основных показателей общего (клинического) анализа крови
Каждый в своей жизни проходил через такую безболезненную процедуру, как сдача крови из пальца. Но для большинства полученный результат остается лишь набором цифр, записанном на бумаге. Разъяснения указанного анализа даст возможность каждому пациенту сориентироваться в отклонениях, что выявлены в крови, причинах что их обусловили.
Но для большинства полученный результат остается лишь набором цифр, записанном на бумаге. Разъяснения указанного анализа даст возможность каждому пациенту сориентироваться в отклонениях, что выявлены в крови, причинах что их обусловили.
Данный компонент крови представляет собою белок, при помощи которого кислород поступает во все внутренние органы/системы. Количество указаного компонента исчисляется в граммах, что в 1 литре крови.
Норма гемоглобина в крови у детей и взрослых.
Этот показатель будет зависеть от возраста пациента, его пола:
- В 1-й день после рождения: от 180 до 240.
- На первом месяце жизни: 115-175.
- В первые полгода: не выше 140, не ниже 110.
- До 1 года: от 110 до135.
- От 1 до 6 лет: не выше 140, не ниже 110.
- В возрастном промежутке 7-12 лет: не выше 145.
- В интервале 13-15 лет: 115-150.
- С 16 лет (мужчины): от 130 до 160.
- После 16 лет (женщины): от 120 до 140.
Повышение гемоглобина:
- Диагностировании порока сердца.
- Болезнях почек.
- Сердечной/легочной недостаточности.
- Наличии у пациента патологий, связанных с кроветворением.
Понижение гемоглобина:
- Дефицита витаминов/железа.
- Значительной потери крови.
- Рака крови.
- Анемии.
- Жесткой диеты, что привела к истощению.
Внутри рассматриваемых компонентов содержится гемоглобин. Основное назначение эритроцитов — перенос кислорода к внутренним органам. Зачастую в таблице вместо единицы измерения эритроцитов можно видеть аббревиатуру RBC.
Норма содержания эритроцитов в крови у детей и взрослых.
Приведенный показатель необходимо множить на 1012. Полученный результат будет равен числу эритроцитов, что присутствуют в 1 л. крови:
- У новорожденных в 1-й день жизни: не менее 4,3, не более 7,6.
- У грудничков до месяца этот показатель снижается: 3,8-5,6.

- 1-6 месяцев: от 3,5 до 4,8.
- До 1 года: не выше 4,9, не ниже 3,6.
- От 1 до 6 лет: от 3,5 до 4,5.
- В возрастном интервале 7-12 лет нижняя граница допустимой нормы увеличивается до 4,7.
- В подростковом периоде (до 15-летнего рубежа): 3,6-5,1.
- С16-летнего возраста (мужчины): не выше 5,1, не ниже 4.
- С 16 лет (женщины): от 3,7 до 4,7.
Причины повышенного и пониженного уровня эритроцитов у детей и взрослых.
Факторы, что провоцируют повышение/понижение численности эритроцитов в крови аналогичны тем, что вызывают повышение/понижение гемоглобина.
Ширина распределения эритроцитов в общем анализе крови.
Указанный параметр напрямую зависит от размеров эритроцитов: при выявлении большого количества различных по размеру эритроцитов во взятом образце крови можно говорить о высокой ширине распределения эритроцитов.
Норма ширины распределения эритроцитов в крови у детей и взрослых.
Данный показатель является идентичным для детей, взрослых, и может варьироваться от 11,5 до 14,5%.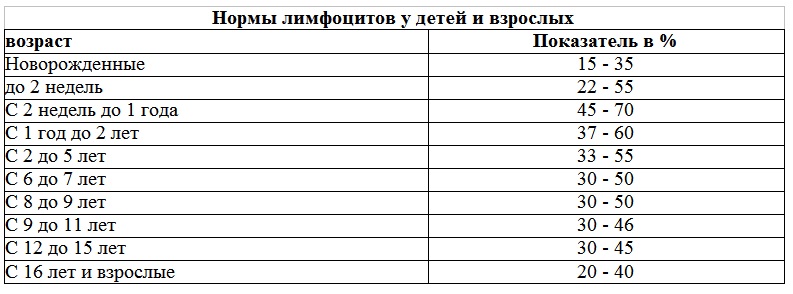
Причины повышенного и пониженного уровня ширины распределения эритроцитов у детей и взрослых.
Отклонение от нормы рассматриваемого показателя может возникнуть на фоне неправильного питания, анемии, обезвоживания организма.
Средний объем эритроцитов в общем анализе крови.
Этот параметр крови способствует получению информации о размерах эритроцитов. Измеряется в фемтолитрах/микрометрах в кубе. Рассчитывают данный объем по несложной формуле, для которой нужно знать процент гематокрита, количество эритроцитов.
Ширина распределения эритроцитов – норма у детей и взрослых.
Независимо от возраста, пола пациента,в норме рассматриваемый параметр крови (MCV) должен быть не выше 95 фл, не ниже 80 фл.
Причины повышенных и пониженных показателей ширины распределения эритроцитов.
Понижение — зачастуют возникает вследствие недостатка железа.
Увеличение показателя MCV свидетельствует о дефиците некоторых микроэлементов.
Среднее содержание гемоглобина в эритроците
Полученный показатель (MCH) отображает количество гемоглобина, что содержится внутри 1-го эритроцита. Рассчитывается по определенной формуле, для которой нужно знать количество гемоглобина+эритроцитов. Измеряют указаный параметр в пикограммах. Норма MCH одинакова для мужчин, женщин, детей: 24-33 пг.
Понижение — зачастую возникает вследствие железодефицитной анемии.
Увеличение показателя MCH является результатом дефицита фолиевой кислоты/витамина В12.
Средняя концентрация гемоглобина в эритроците
Рассматриваемый параметр (MCHC) получают путем математических исчислений, в которых используют гемоглобин+гематокрит. Единицей измерения являются %. Норма содержания гемоглобина в эритроците варьируется в пределах 30-38%.
Снижение, причины:
- Болезни крови.
- Дефицит железа.
Вероятность повышения рассматриваемого показателя небольшая.
Скорость оседания эритроцитов в общем анализе крови (СОЭ)
Этот показатель (СОЭ) получают путем отстаивания взятого образца крови. Определяется количеством, формой эритроцитов, измеряется в мм/ч. На рассматриваемый процесс также оказывает влияние количество белков в плазме.
Норма скорости оседания эритроцитов в крови у детей и взрослых.
Этот параметр не претерпевает особых изменений с возрастом, однако различия присутствуют:
- 1-й день жизни: 2-4.
- У малышей до месяца: от 4 до 8.
- В период до 6 мес. норма СОЭ составляет 4-10.
- От 1 до 12 лет: не выше 12, не ниже 4.
- От 13 до 15 лет нижняя граница нормы увеличивается до 15.
- С 16 лет (мужчины): 1-10.
- С 16 лет (женщины): 2-15.
Причины повышенной и пониженной скорости оседания эритроцитов (CОЭ) у детей и взрослых.
Повышение, причины:
- Инфицирование организма.
- Беременность.
- Рак.
- Анемия.
Снижение СОЭ — результат заболеваний крови.
ЛейкоцитыЭто живые клетки организма, что продуцируются в лимфоузлах, костном мозге, выполняют контролирующую функцию. Разновидностей рассматриваемых компонентов крови несколько: нейтрофилы, моноциты, эозинофилы, лимфоциты, базофилы.
Норма лейкоцитов дети (взрослые):
Полученный результат будет соответствовать процентному соотношению лейкоцитов, что в норме присутствуют в 1 л крови:
- В 1-й день жизни: от 8,5 до 24,5.
- У малышей до 1 мес.: от 6,6 до 13,8.
- В первые полгода норма не должна превышать 12,5, не может быть меньшей 5,5.
- В возрастном интервале от 1 мес. до 1 года: от 6 до 12% на литр крови.
- От 1 до 6 лет: не выше 12, не ниже 5.
- В возрасте 7-12 лет: от 4,4 до 10.
- В подростковом периоде (после 15-летнего рубежа): не выше 9,5, не ниже 4,4.
- С 16 лет (мужчины/женщины): от 4 до 9.

Повышение от нормы:
- Воспалительные явления в организме. Сюда относят послеоперационный период, ЛОР-заболевания, болезни нижних дыхательных путей, повреждение кожных покровов врезультате травмирования/ожога. При онкозаболеваниях общее тестирование крови также будет показывать завышенный уровень лейкоцитов.
- Беременность.
- Менструация.
- Вакцинация.
Снижение лейкоцитов:
- Дефицит витамина В12.
- Болезни крови.
- Определенная группа инфекционных болезней: малярия, вирусный гепатит, брюшной тиф.
- Влияние радиации.
- Системная красная волчанка.
- Прием некоторых препаратов.
- Состояния, при которых возникает иммунодефицит.
Это мелкие безъядерные клетки, внутри которых содержатся микроэлементы, что обеспечивают свертываемость крови.
Норма тромбоцитов в крови дети (взрослые):
Приведенный показатель необходимо множить на 109. . Полученный результат будет соответствовать количеству клеток, что в норме присутствуют в 1 л крови:
. Полученный результат будет соответствовать количеству клеток, что в норме присутствуют в 1 л крови:
- 1-й день после рождения: 180-490.
- У детишек от 1 мес. до 1 года: не выше 400, не ниже 180.
- От 1 до 6 лет: 160-390.
- В возрастном интервале 7-12 лет: не выше 380, не ниже 160.
- В подростковом периоде (до 15 лет включительно): от 160 до 360.
- С 16 лет (мужчины/женщины): от 180 до 320.
- Причины повышенного и пониженного уровня тромбоцитов у детей и взрослых.
Повышение тромбоцитов, причины:
- Воспалительные реакции (в т.ч. послеоперационный период).
- Онкозаболевания.
- Значительные кровопотери.
- Болезни крови.
Снижение тромбоцитов, причины:
- Дефекты в работе костного мозга.
- Цирроз печени.
- Переливание крови.
- Нарушения, связанные с функционированием иммунной системы.
- Болезни крови.
Посредством данного параметра сопоставляют объем эритроцитов с объемом крови. Единицей измерения гематокрита являются проценты.
Единицей измерения гематокрита являются проценты.
Гематокрит, норма, дети (взрослые)
С возрастом указанный параметр претерпевает определенных изменений:
- В 1-й день после рождения:40-66 %.
- У детишек до месяца: от 34 до 55%.
- У грудничков в возрастном интервале 1-6 мес: 32-43%.
- От1 до 9 лет: 34-41%.
- С 9 до 15 лет: 34-45 %.
- С 16 лет (женщины): не выше 45%, не ниже 35%.
- С 16 лет (мужчины): 39-49%.
Гематокрит, повышение:
- Сердечной/легочной недостаточности.
- Обезвоживании.
- Некоторых болезнях крови.
Гематокрит, снижение:
- III-IV тримеестр беременности.
- Анемия.
- Почечная недостаточность.
Указанный параметр крови представлен несколькими группами клеток: базофилами, нейтрофилами, эозинофилами. Эти тельца-гранулы – незаменимые учасники в борьбе с инфекциями, микробами.
Норма гранулоцитов:
Абсолютный показатель. В таблицах результатов анализов крови будет обозначаться как GRA#. В этом контексте норма гранулоцитов может варьироваться от 1,2 до 6,8 *109 клеток на 1 литр.
Процентное соотношение гранулоцитов к лейкоцитам. Имеет обозначение GRA %. Норма не должна быть больше 72%, меньше 47%.
Причины повышения гранулоцитов:
При воспалительных явлениях в организме происходит повышение гранулоцитов в крови.
Причины снижения гранулоцитов:
- Сбои в работе костного мозга, что связаны с продуцированием клеток крови.
- У пациента диагностируется системная красная волчанка.
- Прием некоторых медицинских препаратов.
Моноциты
Важные составляющие иммуной системы. В их обязанности входит распознание опасных для организма микроорганизмов, борьба с воспалительными очагами. Их количество ограничено.
Норма моноцитов в крови у детей и взрослых.
Приведенный показатель (MON%) отображает процент содержания моноцитов в общем количестве лейкоцитов:
- Малыши до 1 года включительно:2-12%.
- От 1 до 15 лет: не выше 10%, не ниже 2%.
- С 16 лет (женщины/мужчины): от 2 до 9%.
- Причины повышения и понижения моноцитов в крови у детей и взрослых.
Повышение:
- Заболевания крови.
- Недуги системного характера.
- Инфицирование организма вследствие воздействия грибков, вирусов, паразитов.
- Отравление химикатами.
Понижение:
- Роды.
- Послеоперационная реабилитация.
- Прием противоопухолевых препаратов.
- Воспалительно-гнойные явления.
Нейтрофилы
Указанные клетки помогают организму справиться с инфекциями, ликвидировать собственные вымершие микрочастицы. По своему строению подразделяют на две группы: зрелые, незрелые.
Норма нейтрофилов в крови у детей и взрослых.
Рассматриваемый показатель отображает процент содержания палочкоядерных, сегментноядерных нейтровилов в общем количестве лейкоцитов. Рассмотрим норму палочкоядерных в крови у детей, взрослых:
- В 1-й день после рождения:1-17 %.
- У детишек от1 мес. до 1 года: от 0,5 до 4%.
- Возрастная группа 1-12 лет: 0,5-5%.
- С 13 до 15 лет: не выше 6%, не ниже 0,5.
- С 16 лет (женщины/мужчины): 1-6%.
Показатели нормы сегментоядерных в крови:
- У новорожденных в 1-3 день жизни: не выше 75-80%, не ниже 45%.
- Умалышей от1 мес. до 1 года: от 15 до 45%.
- Возрастная группа 1-6 лет: 25-60%.
- С 7 до 12 лет: не выше 66%, не ниже 34%.
- В подростковом периоде (до 15 лет включительно.): 40-65%.
- 16 лет (женщины/мужчины): 47-72%.
Увеличение численности нейтрофилов:
- Инфицирование организма.
- Онкозаболевания.
- Вакцинация.
- Воспалительные явления.
Снижение нейтрофилов:
- Лечения, направленого на ликвидацию онкозаболеваний: химиотерапия, прием медикаментов. Прием иных препаратов, что угнетают защитные возможности организма.
- Погрешностей в работе костного мозга.
- Облучения.
- «Детских» инфекционных заболеваний (краснуха, корь и т.д.).
- Переизбытка гормонов, что продуцируются щитовидной железой.
Эозинофилы
Очередные представители лейкоцитов. Именно эти клетки активно борются с раковыми клетками, благоприятствуют очищению организма от токсинов, паразитов.
Норма эозинофилов в крови у детей и взрослых.
Приведенный показатель отображает процент содержания эозинофилов в общем количестве лейкоцитов:
- В 1-й день жизни малыша: 0,5-6%.
- В возрастном промежутке 1 мес.-12 лет: не выше 7%, не ниже 0,5%.
- Возрастная группа13-15 лет: не выше 6%, не ниже 0,5%.

- С 16 лет (женщины/мужчины): от 0 до 5%.
- Причины повышения и понижения эозинофилов у детей и взрослых.
Увеличение эозинофилов:
- Патологий кроветворной системы.
- Онкозаболеваний.
- Аллергических состояний.
- Паразитарных инвазий.
Снижение эозинофилов:
- Родами.
- Инфицированием организма (в т.ч. послеоперационный период).
- Отравлением химикатами.
Базофилы
При тестировании кровиуказанные клетки могут быть не выявлены: самые немногочисленные элементы имунной системы. Состоят из микрочастиц, что провоцируют возникновение воспалительных явлений в тканях.
Норма базофилов в крови у детей и взрослых.
Отображает процент содержания эозинофилов в общем количестве лейкоцитов. Для детей любого возраста, пациентов мужского/женского пола количество эозинофилов должно составлять 0-1%.
Повышение базофилов:
- Аллергических состояниях.

- Недостатке гормонов: погрешности в работе щитовидной железы, прием гормональных средств.
- Ветрянной оспе.
- Патологиях лимфосистемы.
Снижение базофилов:
- Беременностью/овуляцией.
- Увеличением численности гормонов.
- Стрессом.
Все нормы общего анализа крови детей и взрослых в таблицах
Таблица 1: Нормы клинического анализа крови детей разных возрастов
Таблица 2: Нормы общего анализа крови взрослых (мужчин и женщин)
Таблица 3: Нормальные показатели крови в сравнении у небеременных и беременных женщин в 1 триместре
Таблица 4: Нормы общего анализа крови беременных женщин в 3 триместре беременности
Страница не найдена |
Страница не найдена | 404. Страница не найдена
Страница не найдена
Архив за месяц
ПнВтСрЧтПтСбВс
12
17181920212223
24252627282930
31
12
12
1
3031
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Июн
Июл
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
Анализ крови расшифровка у взрослых и детей: что означают, таблица с нормами у женщин и мужчин, результаты и обозначения
Анализ крови
Общий анализ крови позволяет оценить общее состояние здоровья, ведь если в организме развивается какая-то патология, это в любом случае отразится на показателях крови.
Сдача и расшифровка анализа крови является первым этапом диагностики инфекций, воспалений и других заболеваний. Исследование также проводят в процессе лечения, чтобы оценить его эффективность и степень воздействия назначенных препаратов на клетки крови.
Что определяет общий анализ крови?
Исследование позволяет получить точные данные о количестве и качестве форменных элементов крови: лейкоцитах, эритроцитах и тромбоцитах. Если эти параметры выше или ниже нормы, это говорит о наличии патологических состояний. Они могут являться симптомами бактериальных и вирусных инфекций, воспалений и других недугов.
Расшифровка анализа крови
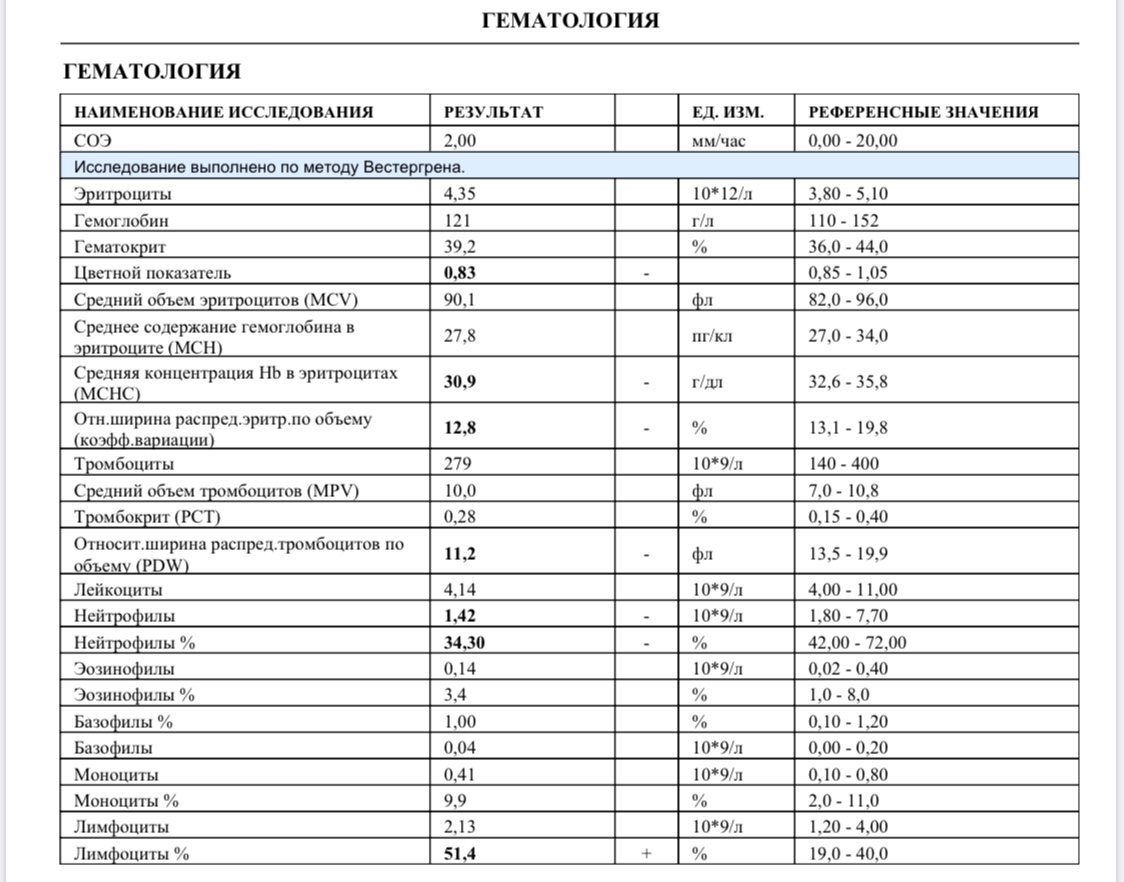
Собранная кровь исследуется в современных лабораториях с помощью автоматического оборудования. Результаты анализа крови выдаются в виде распечатки, где указаны основные показатели и соответствующие им значения.
Расшифровка анализа крови производится лечащим врачом, но некоторые параметры вы можете оценить самостоятельно:
- Гемоглобин (HGB).
 Норма у мужчин 130-160 г/л, у женщин — 120-140 г/л;
Норма у мужчин 130-160 г/л, у женщин — 120-140 г/л; - Лейкоциты (WBC). Норма — (4.0-9.0) х 109/л;
- Эритроциты (RBC). Норма у мужчин (4.0-5.1) х 1012/л, у женщин — (3.7-4.7) х 1012/л;
- Тромбоциты (PLT). Норма (180-320) х 10 9/л.
- Скорость оседания эритроцитов (ESR). Норма у мужчин — 2-10 мм/ч, для женщин — 2-15 мм/ч.
Где сделать анализ крови?
Сделать анализ крови с подробной расшифровкой и быстро получить его можно в многопрофильной клинике «Юнимед» в Ижевске. Чтобы проконсультироваться и задать вопросы звоните по одному из телефонов, указанных в разделе «Контакты». Администратор сориентирует по ценам и назначит время для посещения.
Анализ крови на лейкоциты
Что такое лейкоциты, их роль, виды
Лейкоциты или, как их еще называют, «белая кровь» выполняют защитную функцию организма, уничтожая шлаки, токсины, вирусы, бактерии и инородные тела.
Они являются своеобразной линией обороны, которая не только не дает инфекции распространяться, но еще и уничтожает ее.
Лейкоциты образуются в костном мозге. Проходя ряд промежуточных стадий развития, в кровь попадают уже зрелые клетки, способные бороться с инфекцией. Однако срок их жизни довольно короткий (варьируется от 4 до 20 дней), поэтому обновление происходит регулярно. Резкое увеличение выработки лейкоцитов происходит в ответ на любое повреждение тканей или возникновение вредоносных агентов для того, чтобы вовремя дать воспалительный ответ, целью которого является изоляция повреждения, уничтожение возбудителя и восстановление тканей.
Клетки лейкоцитарного ряда делятся на 5 типов, каждый из которых обладает индивидуальными особенностями и функциями:
- Базофилы. Эта самая малочисленная группа лейкоцитов, которая не только помогает другим клеткам обнаружить чужеродных агентов, но и препятствует их распространению в организме, нейтрализует токсины и яды и подавляет аллергены;
- Эозинофилы.
 Являются основными эффекторными клетками при инфекционных, паразитарных, аллергических и онкологических заболеваниях. Именно они выделяют токсичные для тканей медиаторы, которые поддерживают воспаление;
Являются основными эффекторными клетками при инфекционных, паразитарных, аллергических и онкологических заболеваниях. Именно они выделяют токсичные для тканей медиаторы, которые поддерживают воспаление; - Моноциты. Это самый большой вид лейкоцитов, основной функцией которых является фагоцитоз, иными словами — поглощение, в том числе и довольно крупных инородных частиц;
- Лимфоциты. Они, пожалуй, выполняют одну из самых важных защитных функций – отвечают за иммунитет. Именно они вырабатывают антитела, которые препятствуют повторному заболеванию. Составляют от 25 до 40% от общей массы лейкоцитов в крови;
- Нейтрофилы. Это своеобразные универсальные бойцы, которые способны покидать кровяной поток и устремляться к инфекции, активно способствуя воспалению. Это самая многочисленная группа лейкоцитов, которые обладают способностью поглощать и разрушать чужеродные частицы.
Норма лейкоцитов в крови
Показания к назначению анализа на лейкоциты
Помимо диспансеризации, анализ сдается при госпитализации и перед операционным вмешательством, дабы провести базовое обследование и получить информацию об общем состоянии организма. В рамках постановки диагноза общий анализ назначается при подозрениях на воспалительные процессы в организме, паразитарные инвазии, инфекционные заболевания и аллергические реакции. Определенные изменения в лейкоцитарном составе могут свидетельствовать об онкологии и послужить поводом для более глубокого исследования.
Также этот анализ применяется для оценки качества лечения, по составу крови определяется эффективность нынешней медикаментозной терапии: возможно, выбранный план не помогает и нуждается в корректировке.
Подготовка к анализу
Количество лейкоцитов в крови зависит от многих факторов, и самый главный из них – это возраст. У детей иммунных клеток гораздо больше, чем у взрослых. Также влияет время суток, рацион питания и принимаемые лекарственные препараты. Иначе обстоят дела в случае с половой принадлежностью – у мужчин и женщин лекоцитарный состав крови примерно одинаковый. Нормы распределения групп лейкоцитов у здорового человека выглядят так:
- Базофилы, как самая малочисленная группа, составляют всего 0,5 – 1% от общего числа лейкоцитов в одном микролитре крови;
- Эозинофилы занимают немного большую часть – 2,5%;
- Моноциты составляют 5%;
- Лимфоциты относятся к одной из самых многочисленных групп и составляют, примерно, 35% от общего числа лейкоцитов;
- Нейтрофилы – это самая многочисленная группа, на долю которой приходится 55%.
Лейкоцитарный анализ включен в общий анализ крови, где показатели лейкоцитов отражают их суммарное число. Как уже говорилось, при проведении анализа очень важен возраст. Для детей существуют следующие нормы:
- Новорожденный (1 – 3 дня) — от 7 до 32 × 109 единиц на литр (Ед/л)
- Возраст до 12 месяцев — от 6 до 17,5 × 109 Ед/л
- Возраст от 1 до 2 лет — от 6 до 17 × 109 Ед/л
- Возраст от 6 до 16 лет — от 4,5 до 13,5 × 109 Ед/л
У взрослых мужчин норма колеблется от 4,2 до 9 × 109 Ед/л, а у взрослых женщин — от 3,98 до 10,4 × 109 Ед/л. У пожилых численность лейкоцитов резко снижается, и для мужчин норма составляет от 3,9 до 8,5 × 109 Ед/л, а для женщин — от 3,7 до 9 × 109 Ед/л.
Общий анализ крови
Клинический анализ на лейкоциты, который также называется общим, дает развернутую характеристику качественному и количественному составу крови, а именно: характеристика эритроцитов и их показатели, характеристика количества лейкоцитов и процентное соотношение их групп и характеристика тромбоцитов.
При клиническом анализе крови особое внимание уделяется лейкоцитам, так как именно от них зависит способность организма противостоять инфекциям и различным заболеваниям. В процессе исследования составляется лейкоцитарная формула, то есть в процентном соотношении приводится количество лейкоцитов всех групп: базофилы, эозинофилы, моноциты, лимфоциты и нейтрофилы.
Примечательно, что повышенное количество лейкоцитов говорит о наличии заболевания, но при этом поставить какой-то конкретный диагноз лишь по этому показателю не возможно. Данные анализируются только совместно с результатами исследования эритроцитов и тромбоцитов (особое внимание уделяется эритроцитам), только в этом случае можно будет либо поставить точный диагноз, либо спланировать дальнейшее обследование и лечение. Более того, зачастую наиболее точные результаты можно получить только при анализе динамики показателей крови, то есть, сдавая общий анализ несколько раз.
Расшифровка результатов анализа (повышенные лейкоциты)
Когда сумма лейкоцитов в крови выше нормы, это состояние называют лейкоцитозом. Перед постановкой диагноза важно изначально исключить физиологический лейкоцитоз, который в результате небольшого увеличения показателей говорит о том, что в ближайшее время человек пережил физическую нагрузку, стресс или просто поел (во время приема пищи организм заранее готовится защищаться от возможного отравления, увеличивая численность лейкоцитов в крови). В этом случае лейкоциты увеличиваются равномерно и на короткий промежуток времени.
Иначе обстоят дела, если повышено количество из какой-то конкретной группы. Например, если счет идет на тысячи нейтрофилов, это означает, что в организме идет воспалительный процесс, либо же это свидетельствует о наличии инфекции или о повреждении тканей. Когда результат выше нормы уже на миллионы, это может сигнализировать о таких грозных заболеваниях, как онкология, туберкулез, сильная интоксикация или серьезная травма.
По количеству эозинофилов можно определить наличие аллергической реакции, которая проявляется значительным увеличением числа этих клеток по отношению к другим группам лейкоцитов. Этой же реакцией проявляется непереносимость некоторых медикаментозных препаратов.
Повышение базофилов часто наблюдается у беременных женщин, это является нормой, но в случае отсутствия беременности, данный показатель сигнализирует о возможных проблемах с кишечником, почками, селезенкой.
Лимфоциты повышены в том случае, если организм страдает от серьезной вирусной инфекции (например, туберкулез), а моноцитарный лейкоцитоз говорит, что, либо человек, перенесший инфекционное заболевание, находится сейчас в процессе выздоровления, либо же сигнализирует о наличии некоторых видов опухолей.
Пониженные лейкоциты в крови
Если лейкоциты повышены – значит в организме идет воспалительный процесс, либо борьба с инфекцией, но организм борется самостоятельно и нередко справляется с поставленной задачей, но вот о чем сигнализируют пониженные лейкоциты? О понижении иммунитета человека, об ухудшении способности его организма сопротивляться различным заболеваниям.
Сниженный уровень лейкоцитов говорит о проблемах в кроветворной системе, а именно, в костном мозге, который занимается производством клеток крови. Химиотерапия при раковых заболеваниях, а так же прием средств на основе интерферона может вызвать снижение количества показателей. но не всегда пониженные результаты говорят о наличии серьезного заболевания. Иногда причина может быть проста – неправильное питание и весомый недостаток некоторых витаминов: витамины группы В, медь, железо и фолиевая кислота.
Сильно заниженные лейкоциты могут быть признаком такого заболевания, как СПИД. Это отклонение должно послужить поводом для проведения более глубокого анализа состояния здоровья.
Обследование в МедАрт
Если вы хотите получить на 100% достоверный результат общего (клинического) анализа крови, в диагностическом центре МедАрт вам всегда будут рады. Наши специалисты имеют высшую квалификацию и полностью компетентны в доверенной им работе. Высокоточная современная медицинская аппаратура, качественные реагенты, необходимый расходный материал – мы гарантируем каждому своему клиенту обслуживание на высшем уровне.
У нас вы сможете сдать общий анализ крови в спокойной и комфортной обстановке, не искажая результаты своих анализов полученным в долгой очереди стрессом и эмоциональным напряжением. Точные и достоверные результаты вы сможете получить уже через один рабочий день.
Сдаём анализы / «Мой кроха и я. Детское здоровье»
Март, 2010Издание: Журнал «Детское здоровье» (тематическое приложение к журналу «Мой КРОХА и я»)
Лейла Аскерова, врач-консультант Независимой лаборатории ИНВИТРО
При диспансеризации врач обязательно назначает лабораторные исследования. Какие именно анализы необходимы трехлетнему ребенку перед поступлением в садик и что означают их результаты?
Общий клинический анализ крови
Общий клинический анализ крови широко используется как один из самых важных методов обследования при большинстве заболеваний. Кровь берут из безымянного пальчика или вены.
Как подготовить ребенка к исследованию? Общий клинический анализ крови рекомендуется сдавать утром, натощак – иначе результаты анализа могут оказаться неверными. До проведения исследования можно дать ребенку лишь немного воды.
Гемоглобин – это белковое вещество, содержащееся в эритроцитах крови и доставляющее кислород во все клетки организма. Норма для детей 1-5 лет – 11,0-14,0 г/дл (г на 100 мл). Показатели могут быть повышенными при обезвоживании организма, сильной рвоте, поносах, ожогах, а также при врожденных пороках сердца и других заболеваниях. Пониженные показатели указывают на анемию.
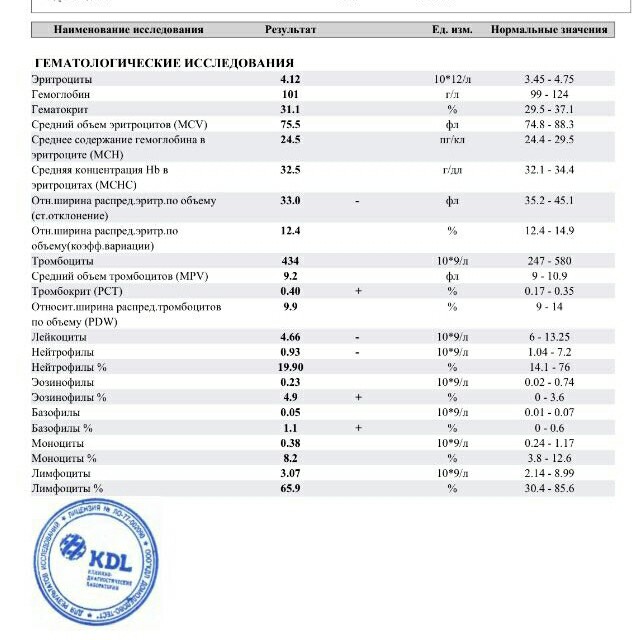
Эритроциты – клетки крови, красные кровяные тельца, которые содержат гемоглобин. Норма для детей 3-6 лет – 3,7-4,9 млн/мкл. Показатель бывает повышен, когда не хватает кислорода (хронические заболевания легких, врожденные пороки сердца), а также при избыточной потливости, рвоте, поносах, ожогах, отеках. Низкие показатели могут свидетельствовать о дефиците железа, белка, витаминов группы В.
Тромбоциты – элементы крови, останавливающие кровотечение. При недостатке тромбоцитов время кровотечения, например при травме, резко увеличивается. Норма для детей и взрослых -150-400 тыс/мкл. Повышенное содержание тромбоцитов может наблюдаться при различных воспалительных процессах. Пониженное – при вирусных заболеваниях (корь, краснуха, ветряная оспа, грипп).
COЭ – скорость оседания эритроцитов. Норма для детей – 2-10 мм/час. Ускоренное СОЭ указывает на воспалительные процессы, острые и хронические инфекции. Замедленная реакция может наблюдаться при длительных диетах, голодании, нехватке питательных веществ.
Лейкоциты – клетки иммунной системы, белые кровяные тельца, обеспечивающие защиту от вирусов и бактерий. Норма для детей 2-4 лет – 5-15,5 тыс/мкл. Уровень лейкоцитов может понижаться при вирусных заболеваниях (грипп, вирусный гепатит, корь, краснуха, эпидемический паротит и др.). Повышенные показатели могут быть при бактериальных инфекциях и при лейкозах.
Существует пять видов лейкоцитов: нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Количество каждого вида в крови определяется в процентах.
Нейтрофилы – самый многочисленный вид лейкоцитов. Главная их задача – защита организма от бактериальных инфекций. В зависимости от возраста и формы ядра нейтрофилы бывают сегментоядерные (зрелые) и палочкоядерные – более молодые. Норма для детей 2-5 лет: нейтрофилы сегментоядерные – 32-55%, палочкоядерные – 1-5%. Рост «палочек» свидетельствует об активном воспалительном процессе.
Лимфоциты обеспечивают «надзор» за вирусами, способствуют формированию иммунитета. Норма для детей 2-5 лет -33-55%.
Эозинофилы защищают организм от паразитов (глистов и пр.), а также указывают на аллергические и аутоиммунные реакции. Норма для детей 2-5 лет – 1-6%.
Моноциты выделяются из крови при воспалительных реакциях, поглощают вирусы и бактерии. Норма для детей 2-15 лет – 3-9%.
Базофилы участвуют в аллергических и клеточных воспалительных реакциях. Норма для детей и взрослых – 0-1%.
Общий анализ мочи
Это исследование необходимо для выявления различных заболеваний и контроля за их лечением. Его результаты зависят от того, правильно ли вы подготовили ребенка к исследованию, и как именно собирали мочу.
Как правильно собрать мочу? За день до анализа не давайте ребенку красные и оранжевые овощи и (свеклу, морковь, абрикосы и др.) – они могут изменить цвет мочи. Утром тщательно подмойте ребенка. У девочки ваткой, смоченной теплой водой, осторожно промывают область между половыми губами. У мальчика – слегка сдвигают кожицу с головки полового члена. Посуда для сбора мочи должна быть стерилизованной и сухой. В аптеках продаются специальные контейнеры. Собирать нужно так называемую среднюю «порцию» мочи. Это означает, что небольшое количество мочи нужно выпустить в унитаз, а затем подставить емкость для ее сбора. Но нельзя собирать всю мочу, выходящую во время мочеиспускания. Для анализа нужно 100-150 мл мочи. Анализ необходимо доставить в лабораторию в течение 2-3 часов после сбора, иначе результат исследования может поменяться.
Цвет мочи у здорового ребенка в норме бывает соломенно-желтым. Изменение цвета говорит врачу об определенных проблемах. Например, слишком бледный – может сигнализировать о том, что у ребенка не все в порядке с почками, цвет пива – о вирусном гепатите, молочный – об инфекции мочевыводящих путей и т. д. Но, если накануне сбора анализа ребенок ел, например, свеклу или морковь, это может изменить цвет мочи.
Прозрачность В норме моча прозрачная. При воспалении мочевыводящих путей, например, цистите, пиелонефрите, моча бывает с хлопьями и мутная.
Удельный вес (плотность мочи) Для детей 3 лет норма плотности – 1,010-1,017. Удельный вес снижается при болезнях почек, а также при употреблении большого количества жидкости и увеличивается при сахарном диабете, высокой температуре, поносе и рвоте.
рН (кислотная реакция) У здорового ребенка она слабокислая. В норме рН составляет 4,5-8,0. Если показатель выше нормы – это может говорить об инфекции мочевыводящих путей. Если цифры ниже нормы – проверьте ребенка на сахарный диабет.
Глюкоза В норме сахар в моче отсутствует (хотя показатель да 0,8 ммоль/л тоже считается нормальным). При концентрации глюкозы в крови более 3,8-9,9 ммоль/л сахар появляется в моче. Появление глюкозы может наблюдаться при сахарном диабете, панкреатите.
Белок Допустимо содержание белка до 0,036 г/л. Все, что выше этого показателя, может указывать на острые и хронические заболевания почек, воспалительные заболевания мочевыводящих путей.
Кетоновые тела В норме их быть в моче не должно. Очень часто по появлению кетоновых тел в моче у ребенка впервые диагностируется сахарный диабет.
Билирубин Его не должно быть в моче здорового ребенка. Наличие билирубина может быть обнаружено при заболеваниях печени, нарушениях оттока желчи.
Эпителий В норме в поле зрения должно быть не более 10 эпителиальных клеток. Повышенный показатель может говорить о воспалении мочевыводящих путей, желтухах различного происхождения. Но в такой ситуации обязательно сдайте анализ снова: возможно, что тревога напрасна, – вы просто неправильно подмыли ребенка.
Лейкоциты в моче здорового ребенка содержатся в небольшом количестве – 0-6 в поле зрения. Если показатель выше, это свидетельствует о воспалительных процессах в почках (пиелонефрит) или мочевыводящих путях (цистит).
Эритроциты Норма – 0-2 в поле зрения. Их наличие может говорить о травмах и воспалительных заболеваниях почек и мочевого пузыря.
Бактерии Если на бланке анализа лаборант пишет «не обнаружено» – значит, все в порядке. Выявление бактерий в моче говорит об инфекционном поражении органов мочевыделительной системы (пиелонефрит, цистит и т. д.).
Дрожжевые грибки Чаще всего они оказываются в моче ребенка после лечения антибиотиками.
Цилиндры В норме в моче их быть не должно. Их появление может быть симптомом поражения почек.
Слизь В норме отсутствует (или присутствует в моче в незначительном количестве). Повышенные показатели наличия слизи возможны из-за воспалительных процессов в нижних отделах мочевыводящих путей. А может, вы плохо подмыли малыша.
Важно! Если в моче ребенка обнаружены отклонения от нормы, то анализ всегда сдается повторно. Возможно, вы нарушили правила его сбора. Если в моче обнаружены бактерии или грибки, чтобы определить вид конкретного «виновника», врач должен назначить дополнительно бактериологическое исследование мочи.
Исследования кала
Перед поступлением в детский сад обязательно нужно сделать анализ кала на яйца глистов и соскоб на энтеробиоз.
Анализ кала на яйца глистов Важно правильно подготовиться к нему. За 2-3 дня до анализа не рекомендуется ставить ребенку клизмы. Нельзя накануне исследования принимать слабительные, препараты железа, использовать ректальные свечи. Кал собирают сразу после дефекации в одноразовый пластиковый контейнер с герметичной крышкой (продается в аптеках). Контейнер необходимо привезти в лабораторию в течение 4 часов.
Соскоб на энтеробиоз Этот анализ лаборант берет в лаборатории.
Важно! Диагностика гельминтозов по калу довольно затруднена, потому что яйца аскарид или остриц появляются в кале не каждый день, а методика исследования мазков под микроскопом требует большой тщательности. Для повышения достоверности анализ кала на яйца глистов желательно сдавать, как минимум, в течение 3 дней подряд. В случаях повышенного риска заражения (контакт с животными, игры в открытых песочницах, на земле, привычка ребенка грызть ногти или облизывать пальцы и т. п.) желательно пройти углубленное обследование, включающее помимо троекратного анализа кала специальные анализы крови, выявляющие антитела к гельминтам.
Полезные адреса
Получить информацию о ценах на анализы, а также узнать адрес ближайшего к вашему дому медицинского офиса, вы можете на указанных сайтах или по следующим телефонам:
Независимая лаборатория ИНВИТРО
Сайт лаборатории – www.invitro.ru
Телефон единой федеральной справочной службы: 8 (800) 200-363-0 (звонок бесплатный)
Санкт-Петербург
Лабораторная служба «Хеликс»
Сайт лаборатории – www.helix.ru
Тел.: 8 (812) 309-12-21 (многоканальный)
ОАМ ОАК Бх крови. Записаться на прием в Орехово. Прием врача в Орехово.
В течение жизни каждому человеку приходится много раз сдавать всевозможные анализы. Однако все ли знают, какие бывают анализы, с какой целью их берут и о чем свидетельствуют их результаты?
Зачем сдают анализы?
Лабораторные анализы помогают максимально объективно и полно оценить состояние здоровья детей и взрослых. Любое изменение состояния организма человека вызывает изменения и в его биологических жидкостях: крови, моче, слюне и т.д. Многие заболевания на ранних стадиях протекают совершенно бессимптомно, но уже начинают «посылать сигналы» в кровь, изменяя ее биохимические показатели. Эти «сигналы» можно легко определить, сдав анализы. Благодаря этому заболевание, выявленное даже до проявления клинических симптомов, гораздо легче поддаётся лечению. Чаще всего сдают клинический анализ крови и общий анализ мочи. Результаты этих анализов в самом общем виде показывают, благополучно ли у конкретного человека со здоровьем или нет.
Что представляет собой клинический анализ крови?
Клинический, или общий анализ — один из самых часто применяемых анализов крови для диагностики различных заболеваний.
Общий анализ крови. Расшифровка, нормальные показатели.
Нормы общего анализа крови
Гемоглобин
Причины повышения гемоглобина
Низкий гемоглобин — причины
Количество эритроцитов
Причины снижения уровня эритроцитов
Причины повышения численности эритроцитов
Общее количество лейкоцитов
Причины повышения лейкоцитов
Причины снижения лейкоцитов
Гематокрит
Причины повышения гематокрита
Причины снижения гематокрита
MCH, MCHC, MCV, цветовой показатель (ЦП) — норма
Лейкоцитарная формула
Нейтрофилы
Что такое сдвиг лейкоцитарной формулы влево и вправо?
Эозинофилы
Причины повышения эозинофилов крови
Причины снижения эозинофилов
Моноциты
Причины повышения моноцитов (моноцитоз)
Причины снижения моноцитов (моноцитопения)
Базофилы
Причины повышения базофилов крови
Лимфоциты
Причины повышения лимфоцитов (лимфоцитоз)
Причины понижения лимфоцитов (лимфопения)
Тромбоциты
Причины повышения тромбоцитов
Понижение уровня тромбоцитов
СОЭ скорость оседания эритроцитов
Нормы СОЭ
Причины повышения СОЭ
Причины снижение СОЭ
Нормы общего анализа крови для взрослых
Общий анализ крови
Все мы хотя бы раз в жизни сдавали общий анализ крови. И каждый человек сталкивался с непониманием, что же написано на бланке, что означают все эти цифры? Как понять, отчего повышен или понижен тот или иной показатель? Чем может грозить повышение или снижение, например, лимфоцитов? Разберем все по порядку.
Общий анализ крови является основой диагностики большинства из известных заболеваний. Многие его показатели могут лечь в основу окончательного составления диагноза и безошибочного назначения адекватного лечения. В том случае, если вы получили результаты Вашего анализа крови, их сверить с нормой вы можете перейдя в раздел статьи, в котором предоставленная таблица с нормальными показателями.
Нормы общего анализа крови
Таблица нормальных показателей общего анализа крови
Показатель анализа Норма
Гемоглобин Мужчины: 130-170 г/л
Женщины: 120-150 г/л
Количество эритроцитов Мужчины: 4,0-5,0·1012/л
Женщины: 3,5-4,7·1012/л
Количество лейкоцитов В пределах 4,0-9,0×109/л
Гематокрит (соотношение объема плазмы и клеточных элементов крови) Мужчины: 42-50%
Женщины: 38-47%
Средний объем эритроцита В пределах 86-98 мкм3
Лейкоцитарная формула Нейтрофилы:
Сегментоядерные формы 47-72%
Палочкоядерные формы 1- 6%
Лимфоциты: 19-37%
Моноциты: 3-11%
Эозинофилы: 0,5-5%
Базофилы: 0-1%
Количество тромбоцитов В пределах 180-320·109/л
Скорость оседания эритроцитов (СОЭ) Мужчины: 3 — 10 мм/ч
Женщины: 5 — 15 мм/ч
Гемоглобин
Гемоглобин (Hb) – это белок, содержащий атом железа, который способен присоединять и переносить кислород. Гемоглобин находится в эритроцитах. Измеряется количество гемоглобина в граммах/литр (г/л). Определение количества гемоглобина имеет очень большое значение, так как при снижении его уровня ткани и органы всего организма испытывают недостаток кислорода.
Норма гемоглобина у детей и взрослых
возраст пол Единицы измерения — г/л
До 2-х недель 134 — 198
с 2-х до 4,3 недель 107 — 171
с 4,3 до 8,6 недель 94 — 130
с 8,6 недель до 4 месяцев 103 — 141
в 4 до 6 месяцев 111 — 141
с 6 до 9 месяцев 114 — 140
с 9 до 1 года 113 — 141
с 1 года до 5 лет 100 — 140
с 5 лет до 10 лет 115 — 145
с 10 до 12 лет 120 — 150
с 12 до 15 лет женщины 115 — 150
мужчины 120 — 160
с 15 до 18 лет женщины 117 — 153
мужчины 117 — 166
с 18 до 45 лет женщины 117 — 155
мужчины 132 — 173
с 45 до 65 лет женщины 117 — 160
мужчины 131 — 172
после 65 лет женщины 120 — 161
мужчины 126 – 174
Причины повышения гемоглобина
Обезвоживание (снижение потребления жидкости, обильное потоотделение, нарушение работы почек, сахарный диабет, несахарный диабет, обильная рвота или диарея, применение мочегонных препаратов)
Врожденные пороки сердца или легкого
Легочная недостаточность или сердечная недостаточность
Заболевания почек (стеноз почечной артерии, доброкачественные опухоли почки)
Заболевания органов кроветворения (эритремия)
Низкий гемоглобин — причины
Анемия
Лейкозы
Врожденные заболевания крови (серповидно-клеточная анемия, талассемия)
Недостаток железа
Недостаток витаминов
Истощение организма
Кровопотеря
Количество эритроцитов
Эритроциты – это красные кровяные тельца малого размера. Это наиболее многочисленные клетки крови. Основной их функцией является перенос кислорода и доставка его к органам и тканям. Эритроциты представлены в виде двояковогнутых дисков. Внутри эритроцита содержится большое количество гемоглобина – основной объем красного диска занят именно им.
Нормальный уровень эритроцитов у детей и взрослых
Возраст показатель х 1012/л
новорожденный 3,9-5,5
с 1 по 3-й день 4,0-6,6
в 1 неделю 3,9-6,3
во 2 неделю 3,6-6,2
в 1 месяц 3,0-5,4
во 2 месяц 2,7-4,9
с 3 по 6 месяц 3,1-4,5
с 6 месяцев до 2 лет 3,7-5,3
с 2-х до 6 лет 3,9-5,3
с 6 до12 лет 4,0-5,2
в 12-18 лет мальчики 4,5-5,3
в 12-18 лет девочки 4,1-5,1
Взрослые мужчины 4,0-5,0
Взрослые женщины 3,5-4,7
Причины снижения уровня эритроцитов
Снижение численности красных клеток крови называют анемией. Причин для развития данного состояния много, и они не всегда связаны с кроветворной системой.
Погрешности в питании (пища бедная витаминами и белком)
Кровопотеря
Лейкозы (заболевания системы кроветворения)
Наследственные ферментопатии (дефекты ферментов, которые участвуют в кроветворении)
Гемолиз (гибель клеток крови в результате воздействия токсических веществ и аутоиммунных поражений)
Причины повышения численности эритроцитов
Обезвоживание организма (рвота, диарея, обильное потоотделение, снижение потребления жидкости)
Эритремия (заболевания кроветворной системы)
Заболевания сердечнососудистой или легочной системы, которые приводят к дыхательной и сердечной недостаточности
Стеноз почечной артерии
Общее количество лейкоцитов
Лейкоциты – это живые клетки нашего организма, циркулирующие с током крови. Эти клетки осуществляют иммунный контроль. В случае возникновения инфекции, повреждения организма токсическими или иными инородными телами или веществами эти клетки борются с повреждающими факторами. Формирование лейкоцитов происходит в красном костном мозге и в лимфоузлах. Лейкоциты подразделяются на несколько видов: нейтрофилы, базофилы, эозинофилы, моноциты, лимфоциты. Разные виды лейкоцитов отличаются между собой внешним видом и выполняемыми в ходе иммунного ответа функциями.
Норма лейкоцитов у детей и у взрослых
Возраст
показатель x109/л
до 1 года 6,0 — 17,5
с 1года до 2 лет 6,0 — 17,0
с 2 до 4 лет 5,5 — 15,5
с 4 до 6 лет 5,0 — 14,5
с 6 до 10 лет 4,5 — 13,5
с 10 до 16 лет 4,5 — 13,0
после 16 лет и взрослые 4,0 — 9,0
Причины повышения лейкоцитов
Физиологическое повышение уровня лейкоцитов
После приема пищи
После активной физической нагрузки
Во второй половине беременности
После прививки
В период менструации
На фоне воспалительной реакции
Гнойно-воспалительные процессы (абсцесс, флегмона, бронхит, гайморит, аппендицит, и т.д.)
Ожоги и травмы с обширным повреждением мягких тканей
После операции
В период обострения ревматизма
При онкологическом процессе
При лейкозах или при злокачественных опухолях различной локализации происходит стимуляция работы иммунной системы.
Причины снижения лейкоцитов
Вирусные и инфекционные заболевания (грипп, брюшной тиф, вирусный гепатит, сепсис, корь, малярия, краснуха, эпидемический паротит, СПИД)
Ревматические заболевания (ревматоидный артрит, системная красная волчанка)
Некоторые виды лейкозов
Гиповитаминозы
Применение противоопухолевых препаратов (цитостатики, стероидные препараты)
Лучевая болезнь
Гематокрит
Гематокрит – это процентное соотношение объема исследуемой крови к объему, занимаемому в ней эритроцитами. Данный показатель исчисляется в процентах.
Нормы гематокрита у детей и у взрослых
Возраст пол Показатель в %
до 2 недель 41 — 65
с 2 до 4,3 недель 33 — 55
4,3 — 8,6 недель 28 — 42
С 8,6 недель до 4 месяцев 32 — 44
С 4 до 6 месяцев 31 — 41
С 6 до 9 месяцев 32 — 40
С 9 до 12 месяцев 33 — 41
с 1 года до 3 лет 32 — 40
С 3 до 6 лет 32 — 42
С 6 до 9 лет 33 — 41
С 9 до 12 лет 34 — 43
С 12 до 15 лет женщины 34 — 44
мужчины 35 — 45
С 15 до 18 лет женщины 34 — 44
мужчины 37 — 48
С 18 до 45 лет женщины 38 — 47
мужчины 42 — 50
С 45 до 65 лет женщины 35 — 47
мужчины 39 — 50
после 65 лет женщины 35 — 47
мужчины 37 — 51
Причины повышения гематокрита
Эритремия
Сердечная или дыхательная недостаточность
Обезвоживание в результате обильной рвоты, диареи, обширных ожогов, при диабете
Причины снижения гематокрита
Анемия
Почечная недостаточность
Вторая половина беременности
MCH, MCHC, MCV, цветовой показатель (ЦП) — норма
MCH– meancorpuscular hemoglobin. Данный индекс отражает абсолютное содержание гемоглобина в одном эритроците в пикограммах (пг). МСН рассчитывают по формуле:
МСН = гемоглобин (г/л)/количество эритроцитов = пг
Норма МСН
24 – 33 пг.
Цветовой показатель (ЦП) — это классический метод для определения концентрации гемоглобина в эритроцитах. В настоящее время постепенно в анализах крови его заменять МСН индекс . Данные индексы отражают одно и то же, только выражены в разных единицах.
Норма цветового показателя (ЦП)
0,9-1,1
MCHC– meancorpuscular hemoglobin concentration.Этот индекс отражает степень насыщенности эритроцита гемоглобином и выражается в %. То есть по данному индексу можно сказать, сколько процентов составляет содержание гемоглобина в одном эритроците. МСНС высчитывают следующим образом:
МСНС = (гемоглобин (г/л)/гематокрит(%))*10 = %
Норма МСНС
30 – 38%
MCV — meancorpuscular volume.Этот показатель отражает средний объём эритроцита, выраженный в микронах кубических (мкм3) или фемтолитрах (фл). Рассчитывают MCV по формуле:
MCV = гематокрит (%)*10/количество эритроцитов(Т/л) = мкм3 (фл)
Норма MCV
80-95 мкм3 (фл)
Лейкоцитарная формула
Лейкоцитарная формула – это показатель процентного соотношения различных видов лейкоцитов в крови их общего числе лейкоцитов в крови (это т показатель рассмотрен в предыдущем разделе статьи). Процентное соотношение различных видов лейкоцитов при инфекционных, заболеваниях крови, онкологических процессах будет изменяться. Благодаря этому лабораторной симптому врач может заподозрить причину проблем со здоровьем.
Виды лейкоцитов, норма
Нейтрофилы Сегментоядерные формы 47-72%
Палочкоядерные формы 1- 6%
Эозинофилы 0,5-5%
Базофилы 0-1%
Моноциты 3-11%
Лимфоциты 19-37%
Для того, чтобы узнать возрастную норму, кликните по названию лейкоцита из таблицы.
Нейтрофилы
Нейтрофилы могут быть двух видов – зрелые формы, которые так же называют сегментоядетными незрелые – палочкоядерные. В норме количество палочкоядерных нейтрофилов минимально (1-3 % от общего числа). При «мобилизации» иммунной системы происходит резкое увеличение (в разы) количества незрелых форм нейтрофилов (палочкоядерных).
Норма нейтрофилов у детей и взрослых
Возраст Сегментоядерные нейтрофилы, показатель в % Палочкоядерные нейтрофилы, показатель в %
Новорожденные 47 — 70 3 — 12
до 2-х недель 30 — 50 1 — 5
С 2 недель до 1 года 16 — 45 1 — 5
С 1 до 2 года 28 — 48 1 — 5
С 2 до 5 лет 32 — 55 1 — 5
С 6 до 7 лет 38 — 58 1 — 5
С 8 до 9 лет 41 — 60 1 — 5
С 9 до11 лет 43 — 60 1 — 5
С 12 до15 лет 45 — 60 1 — 5
С 16 лет и взрослые 50 — 70 1 — 3
Повышение уровня нейтрофилов в крови — такое состояние называют нейтрофилия.
Причины повышения уровня нейтрофилов
Инфекционные заболевания (ангина, синусит, кишечная инфекция, бронхит, пневмония)
Инфекционные процессы – абсцесс, флегмона, гангрена, травматические повреждения мягких тканей, остеомиелит
Воспалительные заболевания внутренних органов: панкреатит, перитонит, тиреоидит, артрит)
Инфаркт (инфаркт сердца, почки, селезенки)
Хронические нарушения обмена веществ: сахарный диабет, уремия, эклампсия
Раковые опухоли
Применение иммуностимулирующих препаратов, прививки
Снижение уровня нейтрофилов – это состояние называют нейтропенией
Причины понижения уровня нейтрофилов
Инфекционные заболевания: брюшной тиф, бруцеллез, грипп, корь, ветряная оспа (ветрянка), вирусный гепатит, краснуха)
Заболевания крови (апластическая анемия, острый лейкоз)
Наследственная нейтропения
Высокий уровень гормонов щитовидной железы Тиреотоксикоз
Последствия химиотерапии
Последствия радиотерапии
Применение антибактериальных, противовоспалительных, противовирусных препаратов
Что такое сдвиг лейкоцитарной формулы влево и вправо?
Сдвиг лейкоцитарной формулы влево означает, что в крови появляются молодые, «незрелые» нейтрофилы, которые в норме присутствуют только в костном мозге, но не в крови. Подобное явление наблюдается при легком и тяжелом течении инфекционных и воспалительных процессов (например, при ангине, малярии, аппендиците), а также при острой кровопотери, дифтерии, пневмонии, скарлатине, сыпном тифе, сепсисе, интоксикации.
Сдвиг лейкоцитарной формулы вправо означает, что в крови увеличивается количество «старых» нейтрофилов (сегментоядерных), а также количество сегментов ядер становится больше пяти. Такая картина бывает у здоровых людей, проживающих на территориях, загрязненных радиационными отходами. Также возможно при наличии В12 – дефицитной анемии, при недостатке фолиевой кислоты, у людей с хронической болезнью легких, или с обструктивными бронхитами.
Эозинофилы
Эозинофилы – это один из видов лейкоцитов, которые участвуют в очищении организма от токсических веществ, паразитов, участвует в борьбе с раковыми клетками. Этот вид лейкоцитов участвует в формировании гуморального иммунитета (иммунитет связанный с антителами)
Норма эозинофилов крови у детей и взрослых
возраст Показатель в %
Новорожденные 1 — 6
до 2-х недель 1 — 6
с 2 недель до 1 года 1 — 5
с 1 до 2 лет 1 — 7
с 2 до 5 лет 1 — 6
с 6 до 7 лет 1 — 5
с 8 до 9 лет 1 — 5
с 9 до 11 лет 1 — 5
с 12 до 15 лет 1 — 5
с 16 лет и взрослые 1 — 5
Причины повышения эозинофилов крови
Аллергия (бронхиальная астма, пищевая аллергия, аллергия на пыльцу и прочие воздушные аллергены, атопический дерматит, аллергический ринит, лекарственная аллергия)
Паразитарные заболевания – кишечные паразиты (лямблиоз, аскаридоз, энтеробиоз, описторхоз, эхинококкоз)
Инфекционные заболевания (скарлатина, туберкулез, мононуклеоз, венерические заболевания)
Раковые опухоли
Заболевания кроветворной системы (лейкозы, лимфома, лимфогранулематоз)
Ревматические заболевания (ревматоидный артрит, узелковый периартериит,склеродермия)
Причины снижения эозинофилов
Интоксикация тяжелыми металлами
Гнойные процессы, сепсис
Начало воспалительного процесса
.
Моноциты
Моноциты – немногочисленные, но по размеру наиболее крупные иммунные клетки организма. Эти лейкоциты принимают участие в распознавании чужеродных веществ и обучению других лейкоцитов к их распознаванию. Могут мигрировать из крови в ткани организма. Вне кровеносного русла моноциты изменяют свою форму и преобразуются в макрофаги. Макрофаги могут активно мигрировать к очагу воспаления для того, чтобы принять участие в очищении воспаленной ткани от погибших клеток, лейкоцитов, бактерий. Благодаря такой работе макрофагов создаются все условия для восстановления поврежденных тканей.
Нормы моноцитов крови у детей и взрослых
возраст Показатель в %
Новорожденные 3 — 12
до 2 недель 5 — 15
С 2 недель до 1 года 4 — 10
С 1 год до 2 лет 3 — 10
С 2 до 5 лет 3 — 9
С 6 до 7 лет 3 — 9
С 8 до 9 лет 3 — 9
С 9 до 11 лет 3 — 9
С 12 до 15 лет 3 — 9
С 16 лет и взрослые 3 — 9
Причины повышения моноцитов (моноцитоз)
Инфекции вызванные вирусами, грибками (кандидоз), паразитами и простейшими
Восстановительный период после острого воспалительного процесса.
Специфические заболевания: туберкулез, сифилис, бруцеллез, саркоидоз, неспецифический язвенный колит
Ревматические заболевания — системная красная волчанка, ревматоидный артрит, узелковый периартериит
болезни кроветворной системы острый лейкоз, миеломная болезнь, лимфогранулематоз
отравление фосфором, тетрахлорэтаном.
Причины снижения моноцитов (моноцитопения)
апластическая анемия
волосатоклеточный лейкоз
гнойные поражения (абсцессы, флегмоны, остеомиелит)
роды
после хирургической операции
прием стероидных препаратов (дексаметазон, преднизолон)
Базофилы
Базофилы – наиболее редкие иммунные клетки крови. В норме могут и не определяться в анализе крови. Базофилы принимают участие в формировании иммунологических воспалительных реакций замедленного типа. Содержат в большом количестве вещества, вызывающие воспаление тканей.
Норма базофилов крови
0-0,5%
Причины повышения базофилов крови
хронический миелолейкоз
снижение уровня гормонов щитовидной железы гипотиреоз
ветряная оспа
аллергия пищевая и лекарственная
нефроз
гемолитическая анемия
состояние после удаления селезенки
болезнь Ходжкина
лечение гормональными препаратами (эстрогенами, препаратами снижающими активность щитовидной железы)
язвенный колит
Лимфоциты
Лимфоциты – вторая по численности фракция лейкоцитов. Лимфоциты играют ключевую роль в гуморальном (через антитела) и клеточном (реализуемым при непосредственном контакте уничтожаемой клетки и лимфоцита) иммунитете. В крови циркулируют разные виды лимфоцитов – хэлперы, супрессоры и киллеры. Каждый вид лейкоцитов участвует в формировании иммунного ответа на определенном этапе.
Нормы лимфоцитов у детей и взрослых
возраст Показатель в %
Новорожденные 15 — 35
до 2 недель 22 — 55
С 2 недель до 1 года 45 — 70
С 1 год до 2 лет 37 — 60
С 2 до 5 лет 33 — 55
С 6 до 7 лет 30 — 50
С 8 до 9 лет 30 — 50
С 9 до 11 лет 30 — 46
С 12 до 15 лет 30 — 45
С 16 лет и взрослые 20 — 40
Причины повышения лимфоцитов (лимфоцитоз)
Вирусные инфекции: инфекционный мононуклеоз, вирусный гепатит, цитомегаловирусная инфекция, герпетическая инфекция, краснуха
Токсоплазмоз
ОРВИ
Заболевания системы крови: острый лимфолейкоз, хронический лимфолейкоз, лимфосаркома, болезнь тяжелых цепей — болезнь Франклина;
Отравление тетрахлорэтаном, свинцом, мышьяком, дисульфидом углерода
Применение препаратов: леводопа, фенитоин, вальпроевая кислота, наркотические обезболивающие
Лейкоз
Причины понижения лимфоцитов (лимфопения)
Туберкулез
Лимфогранулематоз
Системная красная волчанка
Апластическая анемия
Почечная недостаточность
Терминальная стадия онкологических заболеваний;
СПИД
Радиотерапия;
Химиотерапия
Применение глюкокортикоидов
Тромбоциты
Тромбоциты — это небольшого размера безъядерные клетки. Основной функцией этого компонента крови является участи в свертывании крови. Внутри тромбоцитов содержится основная часть факторов свертывания, которые высвобождаются в кровь в случае необходимости (повреждение стенки сосуда). Благодаря этому свойству, поврежденный сосуд закупоривается формирующимся тромбом и кровотечение прекращается.
Нормы тромбоцитов крови
Норма тромбоцитов крови
180 — 320×109 клеток/л
Причины повышения тромбоцитов
(тромбоцитоз, количество тромбоцитов более 320×109 клеток/л)
удаление селезенки
воспалительные процессы (обострение ревматизма, остеомиелит, туберкулез, абсцесс)
разные виды анемий (после кровопотери, железодефицитная, гемолитическая)
после хирургической операции
рак различной локализации
физическое переутомление
эритремия
Понижение уровня тромбоцитов
(тромбоцитопения – менее 180×109 клеток/л)
врожденные заболевания крови (гемофилии)
идиопатическая аутоиммунная тромбоцитопеническая пурпура
лекарственная тромбоцитопения
системная красная волчанка
инфекции (вирусные и бактериальные инфекции, риккетсиоз, малярия, токсоплазмоз)
апластическая анемия
пароксизмальная ночная гемоглобинурия
синдром Evans (аутоиммунная гемолитическая анемия и тромбоцитопения)
ДВС-синдром (диссеминированного внутрисосудистого свертывания)
Переливание крови
У детей, рожденных недоношенными
при гемолитической болезни новорожденных
сердечная недостаточность
тромбоз почечных вен
СОЭ скорость оседания эритроцитов
Скорость оседания эритроцитов (СОЭ) – лабораторный анализ, позволяющий оценить скорость разделения крови на плазму и эритроциты.
Суть исследования: эритроциты тяжелее плазмы и лейкоцитов, поэтому под воздействием силы земного притяжения они опускаются на дно пробирки. У здоровых людей мембраны эритроцитов имеют отрицательный заряд и отталкиваются друг от друга, что замедляет скорость оседания. Но во время болезни в крови происходит ряд изменений:
Увеличивается содержание фибриногена, а также альфа- и гамма-глобулинов и С-реактивного белка. Они скапливаются на поверхности эритроцитов и вызывают их склеивание в виде монетных столбиков;
Снижается концентрация альбумина, который препятствует склеиванию эритроцитов;
Нарушается электролитный баланс крови. Это приводит к изменению заряда эритроцитов, из-за чего они перестают отталкиваться.
В результате красные кровяные тельца склеиваются между собой. Скопления тяжелее отдельных эритроцитов, они быстрее опускаются на дно, вследствие чего скорость оседания эритроцитов увеличивается.
Выделяют четыре группы заболеваний, вызывающих повышение СОЭ:
инфекции
злокачественные опухоли
ревматологические (системные) заболевания
болезни почек
Что следует знать о СОЭ
Определение не является специфическим анализом. СОЭ может повышаться при многочисленных заболеваниях, которые вызывают количественные и качественные изменения белков плазмы.
У 2% больных (даже с серьезными заболеваниями) уровень СОЭ остается в норме.
СОЭ увеличивается не с первых часов, а на 2-й день заболевания.
После болезни СОЭ остается повышенным на протяжении нескольких недель, иногда месяцев. Это свидетельствует о выздоровлении.
Иногда СОЭ повышается до 100 мм/час у здоровых людей.
СОЭ повышается после еды до 25 мм/час, поэтому анализы обязательно сдают натощак.
Если температура в лаборатории выше 24 градусов, то процесс склеивания эритроцитов нарушается и СОЭ снижается.
СОЭ – составная часть общего анализа крови.
Суть методики определения скорости оседания эритроцитов?
Всемирная организация здравоохранения (ВОЗ) рекомендует методику Вестергрена. Ее используют современные лаборатории для определения СОЭ. Но в муниципальных поликлиниках и больницах традиционно пользуются методом Панченкова.
Метод Вестергрена. Смешивают 2 мл венозной крови и 0,5 мл цитрата натрия, антикоагулянта, который препятствует свертыванию крови. Смесь набирают в тонкую цилиндрическую пробирку до уровня 200 мм. Пробирку вертикально устанавливают в штатив. Через час измеряют в миллиметрах расстояние от верхней границы плазмы до уровня эритроцитов. Зачастую используются автоматические счетчики СОЭ. Единица измерения СОЭ — мм/час.
Метод Панченкова. Исследуют капиллярную кровь из пальца. В стеклянную пипетку, диаметром 1 мм, набирают раствор цитрата натрия до метки 50 мм. Ее выдувают в пробирку. После этого 2 раза пипеткой набирают кровь и выдувают ее в пробирку к цитрату натрия. Таким образом, получают соотношение антикоагулянта к крови 1:4. Эту смесь набирают в стеклянный капилляр до уровня 100 мм и устанавливают в вертикальном положении. Результаты оценивают через час, так же как и при методе Вестергрена.
Нормы СОЭ
Метод Вестергрена, норма: Метод Панченкова, норма:
дети 0-16 лет – 2-10 мм/час
мужчины до 50 лет – до 15 мм/час
мужчины старше 50 лет – до 20 мм/час
женщины до 50 лет – до 20 мм/час
женщины старше 50 лет – до 30 мм/час
дети 0-12 месяцев – 2-10 мм/час
дети 1-16 лет – 2-12 мм/час
мужчины – 1-10 мм/час
женщины – 2-15 мм/час
Определение по Вестергрену считается более чувствительной методикой, поэтому уровень СОЭ оказывается несколько выше, чем при исследовании методом Панченкова.
Причины повышения СОЭ
Причины сниженного СОЭ
Физиологические (не связанные с болезнью) колебания уровня СОЭ
Менструальный цикл. СОЭ резко повышается перед менструальным кровотечением и снижается до нормы во время менструации. Это связывают с изменением гормонального и белкового состава крови в разные периоды цикла.
Беременность. СОЭ увеличивается с 5-ой недели беременности до 4-й недели после родов. Максимальный уровень СОЭ достигает через 3-5 дней после рождения ребенка, что связано с травмами во время родов. При нормальной беременности скорость оседания эритроцитов может достигать 40 мм/ч.
Физиологические (не связанные с болезнью) колебания уровня СОЭ
Новорожденные. У младенцев СОЭ низкая из-за снижения уровня фибриногена и большого количества эритроцитов в крови.
Инфекции и воспалительные процессы (бактериальные, вирусные и грибковые)
инфекции верхних и нижних дыхательных путей: ангина, трахеит, бронхит, пневмония
воспаления ЛОР-органов: отиты, синуситы, тонзиллиты
стоматологические заболевания: стоматит, зубные гранулёмы
болезни сердечно-сосудистой системы: флебиты, инфаркт миокарда, острый перикардит
инфекции мочевыводящих путей: цистит, уретрит
воспалительные заболевания органов малого таза: аднексит, простатит, сальпингит, эндометрит
воспалительные заболевания ЖКТ: холецистит, колит, панкреатит, язвенная болезнь
абсцессы и флегмоны
туберкулез
болезни соединительной ткани: коллагенозы
вирусные гепатиты
системные грибковые инфекции
Причины снижения СОЭ:
выздоровление после недавно перенесенной вирусной инфекции
астено-невротический синдром, истощение нервной системы: быстрая утомляемость, вялость, головные боли
кахексия – крайняя степень истощения организма
длительный прием глюкокортикоидов, который привел к угнетению передней доли гипофиза
гипергликемия – повышенное содержание сахара в плазме крови
нарушение свертываемости крови
тяжелые черепно-мозговые травмы и сотрясения мозга.
Злокачественные опухоли
злокачественные опухоли любой локализации
онкологические заболевания крови
Ревматологические (аутоиммунные) заболевания
ревматизм
ревматоидный артрит
геморрагический васкулит
системная склеродермия
системная красная волчанка
Снизить СОЭ может прием медикаментов:
салицилаты – аспирин,
нестероидные противовоспалительные препараты – диклофенак, немид
сульфаниламидные препараты – сульфасалазин, салазопирин
иммунодепрессанты – пеницилламин
гормональные препараты – тамоксифен, нолвадекс
витамин В12
Болезни почек
пиелонефрит
гломерулонефрит
нефротический синдром
хроническая почечная недостаточность
Травмы
состояния после хирургических вмешательств
травмы спинного мозга
раны
ожоги
Лекарственные препараты, которые могут вызвать повышение СОЭ:
морфина гидрохлорид
декстран
метилдофа
витамин D
Необходимо помнить, что неосложненные вирусные инфекции не вызывают повышение СОЭ. Этот диагностический признак помогает определить, что болезнь вызвана бактериями. Поэтому при повышении СОЭ часто назначают антибиотики.
Замедленной считается скорость оседания эритроцитов 1-4 мм/ч. Такая реакция возникает при снижении уровня фибриногена, ответственного за свертывание крови. А также при увеличении отрицательного заряда эритроцитов в результате изменения электролитного баланса крови.
Следует учесть, что прием этих препаратов может стать причиной ложно низкого результата СОЭ при бактериальных инфекциях и ревматоидных заболеваниях.
Для чего нужен общий анализ мочи?
Он показывает, как в целом работает мочевыделительная система, включающая в себя почки, мочеточники, мочевой пузырь и мочевыводящие пути. При этом не слишком важно общее количество выделений. Общий анализ мочи предусматривает определение цвета, относительной плотности, реакции мочи, наличие в ней белка, сахара, солей. Проводится также микроскопия осадка с определением количества эритроцитов, лейкоцитов и других элементов. В общий анализ мочи входит определение ее кислотно-щелочного состояния. В норме моча кислая, но иногда люди едят продукты, содержащее много щелочных солей, например, щавель. Напитки тоже бывают как кислые, так и щелочные. Поэтому важно выяснить, хорошо ли почки справляются с поддержанием кислотности мочи.
Анализ мочи позволяет определить, выполняют ли почки свою функцию, т.е. способны ли они в достаточной мере фильтровать из крови вредные для организма продукты обмена и, наоборот, не выводят ли они нужные и полезные для организма вещества. Об этом свидетельствует плотность или удельный вес мочи. Чем больше растворенных в моче веществ, тем выше ее плотность и наоборот. Плотность мочи зависит от многих причин: от характера питания, от того, что человек ел в течение дня и перед сном, вставал ли ночью в туалет и т.д.
Наиболее активно почки работают после 2-3 часов ночи. Общий анализ мочи собирают с ночи, потому что она концентрируется в организме именно ночью. И то, что соберется за ночь в моче, очень существенно отразится потом на результатах анализа. Перед тем как собрать мочу, нужно обязательно вымыть теплой водой наружные половые органы, чтобы микробы и отмершие клетки с их поверхности не испортили картину. Для анализа мочи должно быть не менее 100 мл. Женщинам за три дня до, во время и после менструации мочу сдавать нельзя: попавшие в нее выделения дадут абсолютно неверный результат.
О какой болезни свидетельствует наличие в моче белка или глюкозы?
По анализу определяется, есть ли в моче белок, глюкоза и, если они есть, то очень приблизительно в каких пределах находится содержание белка или глюкозы. В принципе ни того, ни другого в моче не должно быть. Наличие в моче белка или глюкозы является признаком заболевания. Если почки пропускают белок, значит, их функция нарушена. А глюкоза может указывать на сахарный диабет или мочевой диабет, когда сахар в крови нормальный, а в моче он появляется.
Функциональная единица почки — нефрон. Он состоит из клубочка и трубочек, а после нефрона идет участок, который отвечает за обратное всасывание глюкозы. Если в этом участке что-то не срабатывает, а также при чрезмерных физических нагрузках или когда человек переел сладкого, сахар в крови вроде бы не повышается, а его излишек выделяется с мочой.
После исследования жидкой части мочи исследуется осадок, который отделяется с помощью центрифуги. Осадок очень важен для диагностики, потому что в нем содержатся клетки, выделенные с мочой. Важно знать, какие там клетки и в каком количестве. Для этого производится подсчет клеток разных видов в поле зрения микроскопа.
Самое главное — анализ мочи информирует врача о возможном наличии инфекции в мочевых путях, что подтверждается увеличенным количеством лейкоцитов. Эритроцитов вообще не должно быть, иногда они бывают только у женщин из-за особенностей их физиологии. От того, какие клетки эпителия (цилиндры разных видов) преобладают, можно определить, в каком месте происходит воспаление.
Для чего предназначены биохимические анализы?
Биохимические анализы позволяют оценить работу многих внутренних органов: печени, поджелудочной железы, почек, они также дают представление о характеристиках липидного обмена (он имеет прямое отношение к атеросклерозу), белкового и углеводного (глюкоза) обмена. Биохимические анализы позволяют выявить кардиологические, урологические, гастроэнтерологические, гинекологические, лор — заболевания и др. В настоящее время без этих анализов в серьезных случаях не будет ставить диагноз ни один врач-клиницист в большинстве областей медицины. Кроме того, биохимический анализ показывает, каких микроэлементов не хватает в организме. В основном это биохимический анализ крови, но есть ряд исследований, которые проводятся в моче, дополняя общий анализ крови.
Биохимическое исследование крови позволяет судить об обмене веществ, о работе почек, печени, поджелудочной железы и сердца. К примеру, билирубин повышается при желтухе. Если не справляются с работой почки, повышается уровень мочевины и креатинина. Общий белок понижается при воспалении и высокой температуре.
Правила сдачи биохимических анализов крови
Сдавать биохимию следует строго натощак, иначе большинство показателей поползет вверх. Период воздержания от еды должен составлять 8 – 12 часов. Последнюю крошку можно взять в рот в 19 часов, а после этого можно пить только чистую воду. За один – два дня до сдачи анализов не стоит употреблять алкоголь, есть жареное. Если вы специально не оговаривали с доктором прием назначенных вам лекарственных средств, которые поддерживают ваше состояние на определенном уровне, то принимать лекарства надо, запивая их чистой водой. Следует знать, что сигарета, выкуренная в течении часа перед лабораторным исследованием, может исказить его результаты. Учтите, что результаты анализов зависят и от положения тела. Если человек стоит во время забора крови или стоял за несколько минут до этого, то почти все показатели (общий белок, холестерин, креатинин, кальций, щелочная фосфатаза) повышаются. Поэтому полчаса до анализа желательно провести лежа или сидя.
Как часто нужно сдавать анализы?
По мнению врачей, даже если нет видимого ухудшения самочувствия, рекомендуется регулярно, примерно один раз в год сдавать общий анализ крови и мочи. Разумеется, почувствовав какое-либо недомогание, откладывать свой визит к врачу на год не следует. При наличии хронических заболеваний частоту повторных консультаций и обследований лучше обсудить с лечащим врачом.
В пожилом возрасте всем настоятельно рекомендуется регулярно делать тесты на содержание глюкозы. Сдавать «кровь на сахар» нужно с утра строго натощак. Перед ним нельзя не только есть, но и пить, жевать жвачку, курить и принимать лекарства.
Очень важный анализ — на общий холестерин, а также на содержание липопротеинов низкой плотности (так называемый «плохой» холестерин) и высокой плотности («хороший» холестерин). Их соотношение называется «коэффициентом атерогенности». Если он очень высокий, сердцу тяжело работать, сосуды забиты, кровь вязкая, тягучая. Это атеросклероз — ситуация перед катастрофой. В этом случае врачи подбирают терапию, чтобы улучшить липидный (жировой) обмен.
В первый год жизни каждому малышу назначаются анализы. Самый популярный из них – исследование мочи. Здоровому ребенку показано несколько раз сдать мочу для диагностики в течение первых двенадцать месяцев. Данная статья расскажет вам о том, что такое мочеприемник детский. Вы узнаете об особенностях использования этой системы. Мочеприемник детский (аптечная сеть предоставляет различные виды устройств) представляет собой так называемый контейнер. Он эластичный, приятный на ощупь. Вместимость контейнера – 100 миллилитров. Примерно столько мочи может выделить за один раз годовалый ребенок. Для удобства использования на пакет нанесена градуировка. Цена деления составляет десять миллилитров. На конце мочеприемник детский имеет специальное крепление. Оно защищено бумажными полосками. Именно под ними располагается клейкая основа, которая обладает гипоаллергенными свойствами. Этот факт дает гарантию того, что у малыша не останется раздражения на нежной коже при условии соблюдения правил использования устройства. Мочеприемник детский может быть разных видов. В аптечной сети вам предложат устройства, предназначенные для мальчиков и девочек. В инструкции прописаны все действия, которые должны совершить родители. Однако все они могут быть разделены на несколько групп. Перед тем как использовать мочеприемник детский, нужно провести подготовительные процедуры. Собирать мочу лучше в утреннее время. Однако если малыш находится полностью на грудном вскармливании или кушает адаптированную смесь, использовать мочеприемник можно абсолютно в любое время. Рассмотрим основные условия и правила для использования устройства. Подготовка к анализу Перед тем как использовать купленное приспособление, нужно подготовить ребенка.
Инструкция
|
Заболевания белых кровяных телец у детей – Симптомы и причины
Мы приветствуем пациентов в клинике Mayo Clinic
Ознакомьтесь с нашими мерами безопасности в ответ на COVID-19.
Записаться на прием.
Обзор
В вашем организме вырабатываются белые кровяные тельца (лейкоциты), которые помогают бороться с бактериальными инфекциями, вирусами и грибками. Если у вашего ребенка слишком мало или слишком много белых кровяных телец, в целом это означает следующее:
- Низкое количество лейкоцитов (лейкопения) означает, что в крови циркулирует слишком мало лейкоцитов.Длительное снижение количества лейкоцитов увеличивает риск инфекций и может быть вызвано рядом различных заболеваний и состояний.
- Высокое количество лейкоцитов (лейкоцитоз) означает, что в крови циркулирует слишком много лейкоцитов, обычно в результате инфекции. Ряд различных заболеваний и состояний может вызвать длительное повышение количества лейкоцитов.
Есть несколько типов белых кровяных телец, каждый из которых борется с различными болезнями.Основные типы:
- Нейтрофилы
- Лимфоциты
- Моноциты
- Эозинофилы
- Базофилы
Заболевания лейкоцитов, связанные с определенным типом лейкоцитов, включают:
- Нейтропения. Нейтропения (noo-troe-PEE-nee-uh) – это низкое количество нейтрофилов, типа лейкоцитов, которые борются с инфекциями грибков и бактерий. Нейтропения может быть вызвана раком или заболеваниями, расстройствами или инфекциями, повреждающими костный мозг.Кроме того, некоторые лекарства и другие заболевания или состояния могут вызывать нейтропению.
- Лимфоцитопения. Лимфоцитопения (lim-foe-sie-toe-PEE-nee-uh) – это уменьшение лимфоцитов, типа лейкоцитов, которые, помимо прочего, защищают ваше тело от вирусных инфекций. Лимфоцитопения может быть результатом наследственного синдрома, быть связана с определенными заболеваниями или быть побочным эффектом от лекарств или других методов лечения.
- Нарушения моноцитов. Моноциты помогают избавиться от мертвых или поврежденных тканей и регулируют иммунный ответ вашего организма. Инфекции, рак, аутоиммунные заболевания и другие состояния могут вызвать увеличение количества моноцитов. Уменьшение количества может быть результатом токсинов, химиотерапии и других причин.
- Эозинофилия. Эозинофилия (e-o-sin-o-FIL-e-uh) – это повышенное, чем обычно, количество эозинофильных клеток, типа белых кровяных телец, борющихся с болезнями. Эозинофилия может быть вызвана множеством состояний и расстройств, чаще всего аллергической реакцией или паразитарной инфекцией.
- Базофильные расстройства. Базофилы составляют лишь небольшое количество лейкоцитов, но они играют роль в заживлении ран, инфекциях и аллергических реакциях. Уменьшение количества базофилов может быть результатом аллергических реакций или инфекций. Повышенное количество может быть вызвано определенными типами рака крови или другими заболеваниями.
Продукты и услуги
Показать больше товаров от Mayo ClinicКлинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Лечение заболеваний белых кровяных телец у детей в клинике Мэйо
29 апреля 2020 г.
Показать ссылки- Hoffman R, et al. Нейтрофильный лейкоцитоз, нейтропения, моноцитоз и моноцитопения. В кн .: Гематология: основные принципы и практика. 6-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2013. http://www.clinicalkey.com. По состоянию на февраль.1, 2017.
- Coates TD. Обзор нейтропении у детей и подростков. http://www.uptodate.com/home. Доступ 30 января 2017 г.
- Coates TD. Подходите к пациенту с нейтрофилией. http://www.uptodate.com/home. По состоянию на 1 февраля 2017 г.
- Определение лейкоцитов. Национальный институт рака. https://www.cancer.gov/publications/ dictionaries/cancer-terms?cdrid=45993. По состоянию на 1 февраля 2017 г.
- AskMayoExpert. Нейтропения. Рочестер, Миннесота.: Фонд Мэйо медицинского образования и исследований; 2016.
- Лимфоцитопения. Руководство Merck Professional Version. http://www.merckmanuals.com/professional/matology-and-oncology/leukopenias/lymphocytopenia. Доступ 31 января 2017 г.
- Моноцитопения. Руководство Merck Professional Version. http://www.merckmanuals.com/professional/matology-and-oncology/leukopenias/monocytopenia. Доступ 31 января 2017 г.
- Адкинсон Н.Ф. и др. Эозинофилия и расстройства, связанные с эозинофилами.В: Аллергия Миддлтона: принципы и практика. 8-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2014. http://www.clinicalkey.com. По состоянию на 1 февраля 2017 г.
- Адкинсон Н.Ф. и др. Биология базофилов. В: Аллергия Миддлтона: принципы и практика. 8-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевьер; 2014. http://www.clinicalkey.com. По состоянию на 1 февраля 2017 г.
- Riggin EA. Allscripts EPSi. Клиника Мэйо, Рочестер, Миннесота, 9 января 2017 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo ClinicЗаболевания белых кровяных телец у детей
Низкое количество лейкоцитов (нейтропения)
Лейкоциты борются с инфекцией.Нормальное количество лейкоцитов составляет от 5000 до 10000 клеток. Количество лейкоцитов ниже 1000 увеличивает риск заражения. В некоторых случаях вашему ребенку могут дать лекарство, такое как «G-CSF ( гранулоцитарно-колониестимулирующий фактор )», чтобы увеличить количество лейкоцитов в костном мозге.Дифференциал
Различные типы лейкоцитов выполняют разные функции. «Дифференциал» – это часть отчета об анализе крови, который показывает распределение различных типов лейкоцитов в анализе крови вашего ребенка.
Нейтрофилы помогают бороться с бактериальными инфекциями.
Лимфоциты вырабатывают антитела для борьбы с инфекциями.
Моноциты помогают бороться с инфекцией, убивая и удаляя бактерии.
Базофилы и эозинофилы отвечают во время аллергической реакции.
Термин «АНК», что означает «Абсолютное количество нейтрофилов», означает общее количество нейтрофилов в количестве лейкоцитов вашего ребенка.Мы часто называем ANC подсчетом «борющихся с инфекциями». Чем ниже падает АНК, тем выше риск заражения. Когда АНК опускается ниже 500, риск заражения высок.
Значение ANC | Риск заражения |
Меньше 500 | Наивысший |
500–1000 | Умеренная |
Более 1000 | Нижний |
В большинстве отчетов об анализе крови вы увидите уже рассчитанный для вас показатель ANC.Вы также можете попросить своего поставщика медицинских услуг сообщить вам ANC. Чтобы рассчитать ANC самостоятельно, используйте эту формулу:
ANC = (% сегментов +% полос) x WBC
Посмотрите на дифференциал вашего ребенка. Сложите процент сегментов (иногда называемых полисами или PMN) и полос (вместе они составляют количество нейтрофилов). Умножьте количество нейтрофилов на количество лейкоцитов (WBC).
Пример: WBC = 1000% сегментов = 20%% диапазонов = 1%
ANC = (% сегментов +% полос) x WBC
ANC = (20% + 1%) x 1000
ANC = (0.21 х 1000)
ANC = 210 (высокий риск заражения)Признаки инфекции
Хотя нет никаких внешних признаков низкого количества лейкоцитов, важно знать время, когда низкие показатели крови после химиотерапии. Каждый раз, когда ваш ребенок получает химиотерапию, вы должны поговорить с медсестрой о сроках низких показателей.)
Немедленно позвоните своему врачу, если вы заметили какие-либо признаки инфекции, в том числе:- Лихорадка
- Озноб
- Кашель
- Проблемы с дыханием
- Диарея
- Боль
причин низкого количества лейкоцитов у младенцев
Во время ежегодного медицинского осмотра вашего ребенка педиатр нередко направляет его на общий анализ крови (CBC). Этот общий анализ крови используется для скрининга железодефицитной анемии при переходе детей с грудного молока или смеси на цельное молоко.
Вы можете быть шокированы, когда ваш педиатр позвонит вам и сообщит, что ваш ребенок не страдает анемией, но у него низкое количество лейкоцитов, в частности, клеток, борющихся с бактериями, называемых нейтрофилами.В этот момент вы можете немного испугаться и задуматься, что случилось.
К счастью, наиболее частой причиной нейтропении (пониженного количества нейтрофилов) у детей является вирусная инфекция. Во время вирусной инфекции продукция нейтрофилов снижается, что может привести к нейтропении.
Когда инфекция проходит, количество нейтрофилов возвращается к норме, поэтому ваш педиатр может порекомендовать повторить общий анализ крови через неделю или две. Если нейтропения не проходит, вашего ребенка могут направить к гематологу для определения причины нейтропении.
PeopleImages / Getty ImagesОбзор
Детская аутоиммунная нейтропения также может быть названа хронической доброкачественной нейтропенией детского возраста. Это состояние похоже на иммунную тромбоцитопению (ИТП) и аутоиммунную гемолитическую анемию (АИГА).
Несмотря на то, что костный мозг нормально вырабатывает нейтрофилы, организм неправильно вырабатывает антитела к нейтрофилам, которые маркируют их для разрушения, что приводит к нейтропении.
Детская аутоиммунная нейтропения обычно проявляется у младенцев в возрасте от 6 до 15 месяцев, но может возникать в любом возрасте, даже во взрослом возрасте.Аутоиммунная нейтропения в сочетании с ИТП или АИГА называется синдромом Эванса.
Симптомы
У большинства детей с аутоиммунной нейтропенией симптомы отсутствуют. Это потому, что, несмотря на исключительно низкое количество нейтрофилов, серьезные инфекции встречаются редко.
Нейтропения может быть обнаружена при анализе общего анализа крови вторично по отношению к уху или респираторной инфекции. У некоторых детей могут возникнуть язвы во рту или кожные инфекции.
Диагностика
Как и при других формах нейтропении, первым диагностическим тестом является общий анализ крови.Абсолютное количество нейтрофилов (АНН) обычно ниже 1000 клеток на микролитр и может быть ниже 500. Обычно гемоглобин и количество тромбоцитов в норме.
Также может быть взят мазок периферической крови, исследование клеток крови под микроскопом. Хотя количество нейтрофилов невелико, они имеют нормальный вид.
Затем ваш врач, вероятно, будет получать общий анализ крови дважды в неделю в течение как минимум 6 недель, чтобы убедиться, что у вашего ребенка нет циклической нейтропении (состояние, при котором нейтрофилы остаются на низком уровне только пару дней каждые 21 день).Взаимодействие с другими людьми
Ваш врач может отправить на тестирование, чтобы определить, есть ли антитела к нейтрофилам, помечающие их от разрушения. Если этот тест положительный, он подтверждает диагноз. К сожалению, отрицательный результат теста не исключает аутоиммунную нейтропению.
У некоторых пациентов антинейтрофильные антитела никогда не выявляются. В этих случаях, если возраст и проявления соответствуют картине аутоиммунной нейтропении, диагноз предполагается.
В редких случаях может потребоваться исследование костного мозга, чтобы исключить другие причины нейтропении.Обычно это происходит у детей, чьи проявления и инфекции не соответствуют типичной картине детской аутоиммунной нейтропении.
Лечение
Специфического лечения аутоиммунной нейтропении у детей не существует. Антинейтрофильные антитела спонтанно исчезнут, а количество нейтрофилов вернется к норме. Самопроизвольное выздоровление наступает к 5 годам, нейтропения длится в среднем 20 месяцев.
Поскольку нейтропения увеличивает риск инфицирования, при любой лихорадке требуется медицинское обследование.
Если у него поднимается температура, вашему ребенку обычно делают общий анализ крови, посев крови (помещают кровь в стеклянные бутылки для поиска бактерий) и принимают как минимум одну дозу антибиотиков. Если АНК составляет менее 500 клеток / мл, ваш ребенок, скорее всего, будет госпитализирован на внутривенное введение антибиотиков для наблюдения.
Если ваш ребенок выглядит хорошо, а АНК превышает 1000 клеток / мл, вас, скорее всего, выпишут домой для амбулаторного наблюдения.
Лекарства, применяемые при других иммунных заболеваниях крови (ИТП, АИГА), такие как стероиды и внутривенный иммуноглобулин (ВВИГ), не так эффективны при аутоиммунной нейтропении.Иногда филграстим (G-CSF) можно использовать во время активных инфекций, чтобы стимулировать выброс нейтрофилов из костного мозга в кровообращение.
Первичные иммунодефициты и нарушения лейкоцитов
Иммунные клетки – это арсенал вашего организма против инфекции. Существуют разные типы иммунных клеток, каждый из которых выполняет свою специализированную работу. Заболевания, при которых снижается количество нормально функционирующих лейкоцитов и других иммунных клеток, снижают иммунитет вашего ребенка и делают его или ее более подверженными инфекциям.В MSK Kids наши детские гематологи занимаются лечением всех типов нарушений лейкоцитов и первичного иммунодефицита у детей. Наша команда проводит комплексное тестирование для выявления проблемы и разрабатывает наиболее эффективный план ухода за вашим ребенком.
Мы часто лечим детей с лейкоцитами и первичным иммунодефицитом с помощью лекарств. Но единственным известным лекарством от этих недугов является трансплантация аллогенных стволовых клеток – стволовые клетки, пожертвованные здоровым донором для замены неэффективного костного мозга ребенка.В MSK Kids мы успешно провели трансплантацию, при которой мы удаляем определенные Т-клетки из донорского костного мозга, чтобы снизить риск осложнений после трансплантации. Мы также проводим химиотерапию вместо лучевой терапии перед трансплантацией, чтобы избежать высоких рисков облучения у маленьких детей. Поскольку у детей, получающих лечение от этих заболеваний, может быть повышенный риск развития некоторых видов рака позже, уход за вашим ребенком включает в себя постоянный мониторинг и опыт других специалистов для решения любых других проблем со здоровьем, которые могут возникнуть.
Вернуться наверхХроническая гранулематозная болезнь (ХГБ) – редкое наследственное заболевание, которое приводит к низкому уровню фагоцитов – типа лейкоцитов, называемых нейтрофилами, которые поглощают инородные тела, такие как бактерии и грибки, поедая и переваривая их, не давая им причинить вред. Дети с низким уровнем фагоцитов из-за ХГБ более подвержены бактериальным и грибковым инфекциям. У них также могут развиваться «гранулемы» – участки воспаленной ткани – чаще всего в пищеварительном и мочевыводящих путях.Они могут быть предрасположены к абсцессам (болезненным массам), увеличению лимфатических узлов, постоянной диарее и хроническому насморку.
Наиболее распространенными методами лечения ХГБ являются антибиотики и противогрибковые препараты для лечения и профилактики инфекций. Некоторым детям помогает лечение инъекциями лекарства, называемого интерфероном гамма-1b, которое может снизить частоту тяжелых инфекций за счет усиления иммунного ответа организма на инфекцию. В тяжелых случаях, когда лекарства не помогают, MSK Kids предлагает трансплантацию стволовых клеток – единственное лекарство от ХГБ.
Вернуться наверхУ детей с циклической нейтропенией – редким заболеванием, которое может быть унаследовано или приобретено в более позднем возрасте – уровень лейкоцитов, называемых нейтрофилами, колеблется и иногда падает до очень низкого уровня. Когда количество нейтрофилов слишком низкое, у вашего ребенка могут возникнуть инфекции, в том числе лихорадка, кожные инфекции, язвы во рту и ангина. Иногда мы можем лечить эти инфекции антибиотиками. Когда количество нейтрофилов у вашего ребенка слишком низкое, мы можем назначить G-CSF для повышения количества лейкоцитов.Это лекарство заставляет костный мозг производить стволовые клетки крови, которые превращаются в функционирующие лейкоциты. В тяжелых случаях, когда медицинского лечения недостаточно, ребенок может быть кандидатом на трансплантацию стволовых клеток.
Вернуться наверхЛейкоциты – это белые кровяные тельца. У детей с недостаточностью адгезии лейкоцитов, редким наследственным первичным иммунодефицитом, лейкоцитам не хватает определенного белка на поверхности, который им необходим для правильной работы. В результате они не могут бороться с бактериями и другими захватчиками, как это делают здоровые лейкоциты, а дети предрасположены к инфекциям.У детей с недостаточностью адгезии лейкоцитов могут быть инфекции десен, кожи и мышц, а также медленно заживающие раны.
Если у вашего ребенка недостаточность адгезии лейкоцитов, мы можем назначать лечение антибиотиками, иногда непрерывно, для предотвращения инфекций. Вашему ребенку также могут периодически проходить переливания здоровых лейкоцитов, называемых гранулоцитами. Мы лечим тяжелую недостаточность адгезии лейкоцитов с помощью трансплантации стволовых клеток от донора. Это единственное известное лекарство от этого расстройства и спасающее жизнь лечение маленьких детей, которым нельзя помочь с помощью одних лекарств и переливания крови.Команда MSK Kids расскажет вам, как лучше всего заботиться о вашем ребенке.
Вернуться наверхМиелопероксидаза – это фермент, который помогает лейкоцитам, называемым нейтрофилами, бороться с бактериями и другими причинами инфекций. Наследственный дефицит миелопероксидазы на самом деле довольно распространен, но редко вызывает проблемы, если только кто-то не страдает диабетом. Дети с диабетом и дефицитом миелопероксидазы (дефицит МПО) более подвержены инфекциям, вызванным бактериями и грибками.Если это касается вашего ребенка, команда MSK Kids проведет полную оценку и порекомендует лучшее лечение, которое может включать лекарства. Мы обеспечиваем долгосрочный уход до тех пор, пока это необходимо вашему ребенку, объединяя гематологов, эндокринологов и других медицинских работников, необходимых для достижения и поддержания наилучшего здоровья.
Вернуться наверхУ детей с тяжелой хронической нейтропенией (ХХН) серьезные инфекции развиваются уже в младенчестве или в более позднем возрасте.Это наследственное заболевание вызвано генетической мутацией и приводит к очень низкому уровню лейкоцитов, называемых нейтрофилами. Тяжелая хроническая нейтропения вызывает кожные инфекции, язвы во рту, заболевания десен и инфекции носовых пазух и обычно обнаруживается в очень раннем возрасте.
Мы используем препарат, называемый гранулоцитарным колониестимулирующим фактором, или G-CSF, для лечения SCN. Он заставляет костный мозг производить стволовые клетки крови, которые превращаются в функционирующие белые кровяные тельца. Исследователи Memorial Sloan Kettering разработали G-CSF, который используется во всем мире для повышения количества лейкоцитов у людей, получающих химиотерапию.Он также эффективен для многих детей с низким уровнем лейкоцитов. Если SCN у вашего ребенка сохраняется, несмотря на лечение G-CSF, мы можем провести трансплантацию стволовых клеток.
Вернуться наверхОценка пациентов с лейкоцитозом
1. Cerny J, Росмарин АГ. Почему у моего пациента лейкоцитоз? Гематол Онкол Клин Норт Ам . 2012; 26 (2): 303–319, viii ….
2. Джайн Р., Бансал Д, Marwaha RK. Гиперлейкоцитоз: неотложная помощь. Индийский Дж. Педиатр . 2013. 80 (2): 144–148.
3. Хоффман Р., Бенц Э. Дж. Мл., Зильберштейн Л. Е., Хеслоп Х, Вайц Дж., Анастаси Дж. Гематология: основные принципы и практика. 6-е изд. Филадельфия, Пенсильвания: Эльзевьер / Сондерс; 2013: таблица 164–20.
4. Шабо-Ричардс Д.С., Джордж Т.И. Лейкоцитоз. Int J Lab Hematol . 2014. 36 (3): 279–288.
5. Лурье С, Рахамим Э, Пайпер I, Голаны А, Садан О. Общий и дифференциальный процентили лейкоцитов при нормальной беременности. Eur J Obstet Gynecol Reprod Biol . 2008. 136 (1): 16–19.
6. Dior UP, Коган Л, Эльчалал У, и другие. Анализ крови на лейкоциты в раннем послеродовом периоде и его связь с послеродовой инфекцией. J Matern Fetal Neonatal Med . 2014; 27 (1): 18–23.
7. Лим EM, Цембровски Г, Цембровски М, Кларк Г. Расовые референсные интервалы лейкоцитов и количества нейтрофилов Int J Lab Hematol .2010. 32 (6 pt 2): 590–597.
8. Берлинер Н. Лейкоцитоз и лейкопения. В: Goldman L, Schafer AI, ред. Goldman’s Cecil Medicine. 24-е изд. Филадельфия, Пенсильвания: Эльзевьер / Сондерс; 2012.
9. Искандар Ю.В., Гриффет Б, Сапра М, Сингх К., Giugale JM. Преходящий лейкоцитоз, вызванный панической атакой, у здорового мужчины: отчет о болезни. Генеральная психиатрическая больница . 2011; 33 (3): 302.e11–302.e12.
10. Дейрменгян ГК, Змистовский Б, Яковидес C, О’Нил Дж., Парвизи Дж.Лейкоцитоз часто встречается после тотального эндопротезирования тазобедренного и коленного суставов. Clin Orthop Relat Res . 2011. 469 (11): 3031–3036.
11. Устяновский А, Зумла А. Эозинофилия у возвращающегося путешественника. Инфекция Dis Clin North Am . 2012. 26 (3): 781–789.
12. Кормье С.А., Таранова А.Г., Бедиент C, и другие. Основное преимущество: инфильтрация солидных опухолей эозинофилами – это ранняя и стойкая воспалительная реакция хозяина. Дж Лейкок Биол . 2006. 79 (6): 1131–1139.
13. Мункер Р. Лейкоцитоз, лейкопения и другие реактивные изменения миелопоэза. В: Munker R, Hiller E, Glass J, Paquette R, eds. Современная гематология: биология и клиническое лечение. 2-е изд. Тотова, штат Нью-Джерси; Humana Press; 2007.
14. Поттс Дж. А., Ротман АЛ. Клинические и лабораторные особенности, отличающие лихорадку денге от других лихорадочных заболеваний в эндемичных популяциях. Троп Мед Инт Здоровье .2008. 13 (11): 1328–1340.
15. Ю. К.В., Хуан Ли, Wu MH, Шен СиДжей, Wu JY, Ли СС. Систематический обзор и метаанализ диагностической точности прокальцитонина, С-реактивного белка и количества лейкоцитов при подозрении на острый аппендицит. Br J Surg . 2013. 100 (3): 322–329.
16. Ван ден Брюэль А, Томпсон MJ, Хадж-Хасан Т, и другие. Диагностическая ценность лабораторных тестов в выявлении серьезных инфекций у детей с лихорадкой: систематический обзор. BMJ . 2011; 342: d3082.
17. Yo CH, Се PS, Ли Ш., и другие. Сравнение тестовых характеристик прокальцитонина с С-реактивным белком и лейкоцитозом для выявления серьезных бактериальных инфекций у детей с лихорадкой без источника: систематический обзор и метаанализ. Энн Эмерг Мед . 2012. 60 (5): 591–600.
18. Деллингер Р.П., Леви М.М., Родос А, и другие.; Комитет по руководящим принципам кампании по выживанию сепсиса, включая педиатрическую подгруппу. Кампания по выживанию после сепсиса: международные рекомендации по ведению тяжелого сепсиса и септического шока: 2012 г. Crit Care Med . 2013. 41 (2): 580–637.
19. Коберн Б, Моррис А.М., Томлинсон Г, Детский А.С. Требуются ли этому взрослому пациенту с подозрением на бактериемию посев крови? [опубликованное исправление появляется в JAMA. 2013; 309 (4): 343]. JAMA .2012. 308 (5): 502–511.
20. Дэвис А.С., Viera AJ, Мид MD. Лейкемия: обзор первичной медико-санитарной помощи. Ам Фам Врач . 2014. 89 (9): 731–738.
21. Грейнджер Дж. М., Контояннис Д.П. Этиология и исход крайнего лейкоцитоза у 758 пациентов с негематологическим раком: ретроспективное исследование в одном учреждении. Рак . 2009. 115 (17): 3919–3923.
22. Рацил З, Буресова Л, Брейча М, и другие.Клинико-лабораторные особенности лейкозов на момент постановки диагноза: анализ 1004 последовательных пациентов. Ам Дж. Гематол . 2011. 86 (9): 800–803.
23. Джордж Т.И. Злокачественный или доброкачественный лейкоцитоз. Hematology Am Soc Hematol Educational Program . 2012; 2012: 475–484.
Острый лимфобластный лейкоз: детский | NHS inform
Острый лимфобластный лейкоз (ОЛЛ) – это тип рака крови. Треть всех онкологических заболеваний у детей приходится на лейкоз, при этом ежегодно в Великобритании регистрируется около 400 новых случаев.Примерно в трех из четырех этих случаев наблюдается острый лимфобластный синдром (ОЛЛ). ОЛЛ может поражать детей любого возраста, но чаще встречается у детей в возрасте 1–4 лет.
Больше детей, чем когда-либо, выживают после рака в детстве. Существуют новые и более совершенные лекарства и методы лечения, и теперь мы также можем работать над уменьшением побочных эффектов от рака в прошлом.
Для меня ужасно слышать, что у вашего ребенка рак, и временами это может казаться невыносимым, но существует множество медицинских работников и организаций поддержки, которые помогут вам в это трудное время.
Более подробная информация о раке вашего ребенка и методах лечения, которые могут быть использованы, часто может помочь родителям справиться с этим. Мы надеемся, что эта информация окажется для вас полезной. Специалист вашего ребенка предоставит вам более подробную информацию, и если у вас есть какие-либо вопросы, важно спросить у врача-специалиста или медсестры, которые знают индивидуальную ситуацию вашего ребенка.
Лейкемия
Лейкемия – это рак лейкоцитов. Все клетки крови вырабатываются костным мозгом, губчатым веществом, лежащим в основе некоторых костей тела.
Костный мозг содержит:
- эритроциты, переносящие кислород по телу
- тромбоцитов, которые способствуют свертыванию крови и контролируют кровотечение
- лейкоцитов, которые помогают бороться с инфекцией
Есть два разных типа лейкоцитов; лимфоциты и миелоидные клетки (включая нейтрофилы). Эти белые кровяные тельца работают вместе, чтобы бороться с инфекцией. Обычно лейкоциты развиваются, восстанавливаются и воспроизводятся упорядоченным и контролируемым образом.Однако при лейкемии процесс выходит из-под контроля, и клетки продолжают делиться в костном мозге, но не созревают.
Эти незрелые делящиеся клетки заполняют костный мозг и не позволяют ему производить здоровые клетки крови. Поскольку лейкозные клетки не созрели, они не могут работать должным образом. Это приводит к повышенному риску заражения.
Существует четыре основных типа лейкемии:
Хронические лейкемии обычно поражают взрослых, и каждый тип лейкемии имеет свои особенности и методы лечения.ОЛЛ – это рак незрелых лимфоцитов, называемых лимфобластами или бластными клетками.
Есть два разных типа лимфоцитов; Т-клетки и В-клетки. Часто лейкоз возникает на очень ранней стадии в незрелых лимфоцитах, еще до того, как они разовьются в Т-клетки или В-клетки. Однако, если клетки развились так далеко, прежде чем стать лейкемией, тип лейкемии может быть известен как Т-клеточный или В-клеточный лейкоз.
Речь идет об остром лимфобластном лейкозе (ОЛЛ).
Причины
Точная причина ВСЕГО неизвестна.Все время ведутся исследования возможных причин этого заболевания. Известно, что дети с определенными генетическими нарушениями, такими как синдром Дауна, имеют более высокий риск развития лейкемии. Братья и сестры ребенка с ОЛЛ (особенно однояйцевые близнецы) имеют несколько повышенный риск развития ОЛЛ у самих себя, хотя этот риск все еще невелик.
Как и все виды рака, ВСЕ не заразны и не передаются другим людям.
Признаки и симптомы
По мере того, как лейкозные клетки размножаются в костном мозге, производство нормальных клеток крови снижается.Таким образом, дети могут стать утомленными и вялыми из-за анемии, вызванной недостатком эритроцитов.
У детей могут появиться синяки, и кровотечение может прекратиться дольше из-за низкого количества тромбоцитов в крови (которые способствуют свертыванию крови). Иногда дети страдают от инфекций из-за низкого количества нормальных лейкоцитов.
Ребенок обычно плохо себя чувствует и может жаловаться на боли в конечностях или может иметь опухшие лимфатические узлы.
Сначала симптомы такие же, как при вирусной инфекции, но когда они продолжаются более недели или двух, диагноз обычно становится ясным.
Как диагностируется ВСЕ
Анализ крови обычно показывает низкое количество нормальных лейкоцитов и наличие аномальных лейкозных клеток. Для подтверждения диагноза обычно требуется образец костного мозга. Образец также отправляется в отдел генетики для поиска любых аномальных хромосом и для теста, называемого анализом MRD (минимальная остаточная болезнь).
Тест, называемый люмбальной пункцией, проводится для проверки наличия в спинномозговой жидкости лейкозных клеток. Также делается рентген грудной клетки, который покажет, есть ли в груди увеличенные железы. В зависимости от симптомов вашего ребенка могут потребоваться другие тесты.
Эти тесты помогут определить точный тип лейкемии и помогут врачам выбрать лучшее лечение.
Лечение
Целью лечения ОЛЛ является уничтожение лейкозных клеток и восстановление нормальной работы костного мозга.Химиотерапия является основным методом лечения ОЛЛ и проводится в соответствии с планом лечения (часто называемым протоколом или схемой).
Лечение проводится в несколько этапов или «блоков», которые описаны ниже.
ИндукцияЭта фаза включает интенсивное лечение, направленное на уничтожение как можно большего количества лейкозных клеток, и обычно начинается в течение нескольких дней после постановки диагноза. Фаза индукции длится 4-6 недель. В конце индукционного лечения проводится анализ костного мозга, чтобы подтвердить, есть ли у ребенка лейкемия.Взятый образец исследуется под микроскопом, и при отсутствии признаков лейкемии состояние ребенка называется «ремиссией».
Консолидация и лечение центральной нервной системы (ЦНС)Следующий этап лечения направлен на поддержание ремиссии и предотвращение распространения лейкозных клеток в головной и спинной мозг (центральную нервную систему или ЦНС). Лечение ЦНС включает в себя инъекцию лекарства, обычно люмбальную пункцию метотрексатом.
После этой процедуры консолидации наступает период восстановления, который называется промежуточным обслуживанием. Это когда будет дано больше лекарств, чтобы попытаться удержать лейкоз в стадии ремиссии. Точные детали будут зависеть от того, какой группе лечения будет следовать ваш ребенок, и будут подробно обсуждены врачом вашего ребенка, поскольку это зависит от реакции вашего ребенка на лечение на данный момент.
Дальнейшие дозы химиотерапевтического лечения, называемые «замедленной интенсификацией», вводятся для уничтожения всех оставшихся лейкозных клеток.
Поддерживающее лечениеЭтот этап лечения длится два года с начала временного содержания для девочек и три года с начала временного содержания для мальчиков. Он предполагает, что ребенок принимает ежедневные и еженедельные таблетки, некоторым детям также делают ежемесячные инъекции химиотерапии и пероральные импульсы стероидов и трехмесячное интратекальное лечение.
Дети смогут принимать участие в своей обычной повседневной деятельности, как только они почувствуют это.Большинство детей возвращаются в школу до начала поддерживающего лечения.
Трансплантация костного мозгаЛечение костного мозга требуется лишь небольшой части пациентов и используется для детей с ОЛЛ, которые могут вернуться после стандартной химиотерапии.
Лучевая терапия яичекВ некоторых ситуациях мальчикам может потребоваться лучевая терапия яичек. Это потому, что лейкозные клетки могут выжить в яичках, несмотря на химиотерапию.
Радиотерапия центральной нервной системы (ЦНС)Детям с лейкозными клетками в ЦНС, когда им впервые был поставлен диагноз ОЛЛ, необходимы более частые люмбальные пункции с интратекальной химиотерапией. Специалист вашего ребенка обсудит с вами, какое лечение и в каком объеме необходимо вашему ребенку, и ответит на любые ваши вопросы.
Побочные эффекты лечения
Многие методы лечения рака вызывают побочные эффекты. Это потому, что, хотя лечение убивает раковые клетки, они также могут повредить некоторые нормальные клетки.
Некоторые из основных побочных эффектов химиотерапии:
- Выпадение волос
- снижение количества продуцируемых костным мозгом клеток крови, которые могут вызвать анемию (повышенный риск синяков, кровотечений и инфекций
- потеря аппетита
- плохое самочувствие (тошнота) и тошнота (рвота)
Стероидные препараты также могут вызывать такие побочные эффекты, как:
- Повышенный аппетит
- Перепады настроения и раздражительность
- прибавка в весе
- Слабость мышц (особенно в ногах)
Большинство побочных эффектов носят временный характер, и есть способы уменьшить их и поддержать вашего ребенка через них.Врач или медсестра вашего ребенка расскажут вам о возможных побочных эффектах. Важно обсудить любые побочные эффекты, возникающие у вашего ребенка, с командой, которая их лечит, чтобы они знали, как ваш ребенок себя чувствует.
Поздние побочные эффекты леченияУ небольшого количества детей могут развиваться поздние побочные эффекты, иногда через много лет. К ним относятся возможные проблемы с половым созреванием и фертильностью, изменение работы сердца и небольшое повышение риска развития другого рака в более позднем возрасте.Врач или медсестра вашего ребенка расскажут вам о возможных поздних побочных эффектах.
Клинические испытания
Многие дети проходят лечение в рамках клинических исследований. Испытания направлены на улучшение нашего понимания наилучшего способа лечения болезни, обычно путем сравнения стандартного лечения с новой или модифицированной версией. Врачи-специалисты проводят исследования для ВСЕХ.
При необходимости медицинская бригада вашего ребенка поговорит с вами об участии в клиническом исследовании и ответит на любые ваши вопросы.Письменная информация предоставляется, чтобы помочь в объяснении.
Участие в исследовании является полностью добровольным, и у вас будет достаточно времени, чтобы решить, подходит ли оно вашему ребенку.
Рекомендации по лечению
Иногда клинические испытания для вашего ребенка недоступны. Это может быть связано с тем, что только что закончилось недавнее исследование, или потому, что это состояние встречается очень редко. В этих случаях вы можете ожидать, что ваши врачи и медсестры предложат лечение, которое будет признано наиболее подходящим, с использованием руководств, которые были подготовлены экспертами по всей Великобритании.Детская группа по лечению рака и лейкемии (CCLG) – важная организация, которая помогает разрабатывать эти рекомендации.
Последующее наблюдение
Большинство детей с ОЛЛ излечиваются. Если лейкоз рецидивирует после первоначального лечения, это обычно происходит в течение первых трех лет. Затем может быть назначено дальнейшее лечение.
Долгосрочные побочные эффекты (поздние побочные эффекты) редки, и большинство детей с ОЛЛ нормально растут и развиваются.
Если у вас есть особые опасения по поводу состояния и лечения вашего ребенка, лучше всего обсудить их с лечащим врачом, который знает ситуацию в деталях.
Ваши чувства
Как родитель, тот факт, что ваш ребенок болен раком, является одной из худших ситуаций, с которыми вы можете столкнуться. У вас может быть много эмоций, таких как страх, вина, печаль, гнев и неуверенность. Все это нормальные реакции и часть процесса, через который проходят многие родители в такое трудное время. Здесь невозможно описать все чувства, которые могут у вас возникнуть. Однако буклет CCLG «Рак для детей и молодежи»; В «Руководстве для родителей» рассказывается об эмоциональном воздействии ухода за ребенком, больным раком, и предлагаются источники помощи и поддержки.
Ваш ребенок может испытывать множество сильных эмоций на протяжении всего периода переживания рака. В Руководстве для родителей эти вопросы обсуждаются подробнее и рассказывается о том, как вы можете поддержать своего ребенка.
Понимание результатов обследования новорожденных на низкий уровень Т-клеток
Вы только что получили результаты обследования новорожденного с низким содержанием Т-лимфоцитов. Что это значит?
Младенцы могут казаться здоровыми при рождении и при этом иметь проблемы со здоровьем, которые необходимо выявлять и лечить.Перед выпиской вашему ребенку были проведены стандартные обследования новорожденных, которые включали взятие нескольких капель крови из пятки ребенка и тестирование на наличие ряда заболеваний. Один из тестов может выявить проблемы с иммунной системой, называемый тестом TREC, и у вашего ребенка результат этого теста был либо ненормальным, либо не дал четкого результата. Следовательно, необходимо как можно скорее провести дополнительное тестирование.
Каждый штат решает, какие именно тесты необходимы в рамках скрининга новорожденных.Щелкните здесь, чтобы узнать о текущем статусе скрининга новорожденных на SCID в США
Что такое тестирование TREC?
ТестыTREC проверяют детей на тяжелый комбинированный иммунодефицит (ТКИД), широко известный как болезнь пузырчатого мальчика, и другие заболевания с низким уровнем Т-лимфоцитов. Этот тест показывает, что у вашего ребенка может быть небольшое количество белых кровяных телец, называемых Т-лимфоцитами, иногда называемых Т-лимфоцитами. Когда Т-клетки развиваются в вилочковой железе, образуются TREC (круги для удаления рецепторов Т-клеток).
Если у ребенка низкий уровень TREC, это вызывает опасения, что у ребенка может не быть или очень мало Т-лимфоцитов. Эти лейкоциты являются жизненно важными компонентами иммунной системы для предотвращения опасных для жизни инфекций.
Важно помнить, что тест TREC очень полезен для скрининга на низкий уровень Т-лимфоцитов, но он не подтверждает диагноз – он только определяет что-то ненормальное. Как мы расскажем позже, дополнительное тестирование и советы ваших врачей помогут определить, действительно ли у вашего ребенка низкий уровень Т-лимфоцитов или их нет.
Как работает тестирование TREC?
По мере того, как Т-клетки развивают свой рецептор, небольшой фрагмент ДНК, который обычно наблюдается во всех человеческих Т-клетках, образует круг, который остается внутри развивающейся клетки – это TREC. У младенцев большинство Т-клеток имеют TREC. Поскольку TREC представляют собой небольшой фрагмент ДНК, их можно надежно обнаружить даже на высушенных образцах крови с помощью метода тестирования, называемого полимеразной цепной реакцией (ПЦР). ПЦР может использоваться для обнаружения наличия определенного участка ДНК, что делает его идеальным тестом для поиска TREC.
Почему важны оценка и дальнейшее наблюдение со стороны специалиста?
Заболевания, связанные с первичным иммунодефицитом, представляют собой серьезное генетическое заболевание, и при отсутствии надлежащего диагноза и лечения они могут быть опасными для жизни.
Тяжелый комбинированный иммунодефицит (ТКИД) обычно считается наиболее серьезным заболеванием, связанным с первичным иммунодефицитом. Младенцы с ТКИН выглядят здоровыми при рождении, но без раннего лечения, чаще всего путем трансплантации костного мозга от здорового донора, эти младенцы не могут выжить.У заболевших младенцев отсутствуют Т-клетки, которые нормально работают. И до, и после корректирующего лечения младенцев с ТКИН помещают в изоляцию, чтобы защитить их или изолировать от микробов, которые могут вызвать у них заболевание – без принятия таких мер предосторожности семья рискует нанести необратимый ущерб, снижая шансы на успешный результат после пересадка. (Для получения дополнительной информации см. Брошюру IDF «SCID: Руководство для родителей», в которой описаны следующие шаги, меры предосторожности, лечение, причины и многое другое).
Помимо SCID, другие расстройства, связанные с низким уровнем Т-лимфоцитов, требуют постоянного ухода со стороны специалиста, например клинического иммунолога, который обладает знаниями и опытом, чтобы определить, какие методы лечения с наибольшей вероятностью будут удовлетворять уникальные потребности каждого пациента.Клинические иммунологи прошли специальную подготовку по распознаванию, диагностике и лечению расстройств, связанных с низким уровнем Т-лимфоцитов.
Младенцы с окончательным диагнозом ТКИН немедленно отправляются на лечение, соответствующее их диагнозу. Дети без такого окончательного диагноза также нуждаются в постоянном обследовании и последующем наблюдении у специалиста, чтобы убедиться, что причина низкого уровня Т-лимфоцитов понятна и лечиться соответствующим образом.
Какие состояния или расстройства могут наблюдаться у младенцев, у которых нет Т-лимфоцитов или их низкий уровень?
Основная причина, по которой TREC тестируют у новорожденных, – это выявление SCID, но могут быть идентифицированы и другие состояния.Тест может идентифицировать:
- Комбинированный иммунодефицит (негерметичный ТКИД)
- Врожденные аномалии, связанные с Т-лимфоцитами
- Недоношенность
- Синдром Ди Джорджи
- Генетические синдромы, связанные с низким уровнем Т-клеток
- Лимфопения (низкое количество лимфоцитов) младенческого возраста
- Другие первичные иммунодефициты
- Вторичная недостаточность Т-клеток из-за потери Т-клеток
- Тяжелый комбинированный иммунодефицит (ТКИД)
- Транзиторная иммуносупрессия от материнских лекарств или определенных вирусных воздействий во время беременности
Все дети с низким уровнем Т-лимфоцитов должны пройти обследование клиническим иммунологом, чтобы помочь семьям и педиатрам выбрать лучший план лечения и наблюдения с учетом индивидуальных потребностей каждого ребенка.
Распространены ли низкие Т-клетки у младенцев?
По данным скрининга новорожденных, примерно у 1 из 20 000 младенцев наблюдается низкий уровень Т-лимфоцитов.
У скольких детей с ненормальным тестом TREC низкий уровень Т-клеток, не связанный с SCID?
40-50% младенцев с ненормальным тестом TREC имеют низкий уровень Т-лимфоцитов. Из них около двух третей будут иметь низкие Т-клетки, не связанные с ТКИД.
Как проходят тесты?
Департамент здравоохранения каждого штата будет определять типы и порядок проведения других тестов, поэтому точный процесс может варьироваться от штата к штату.Независимо от конкретных деталей, для постановки диагноза необходимо более точное обследование. Вам нужно будет принести своего ребенка, чтобы человек, обученный брать кровь у маленьких детей, взял небольшое количество крови вашего ребенка для анализа. Как правило, базовое тестирование будет включать полный анализ крови с дифференциалом (CBC с diff), который показывает различные типы лейкоцитов иммунной системы. Обычно у младенцев с аномальными TREC также будет низкое абсолютное количество лимфоцитов (также известное как ALC).Исследования лимфоцитов будут подсчитывать количество лимфоцитов [это включает Т-клетки и другие типы лимфоцитов, называемые В-клетками и естественными киллерными (NK) клетками].
Обычно проводится некоторый тест функции Т-клеток, чтобы определить, насколько хорошо работают Т-клетки, по крайней мере, в пробирке. Самый распространенный тип теста – это пролиферация лимфоцитов до митогенов. Митогены – это вещества растительного происхождения, которые стимулируют размножение здоровых функциональных Т-клеток, но не дефектных. В этом тесте Т-клетки пациента инкубируются с различными митогенами в пробирке, а затем измеряется способность клеток делиться или пролиферировать в ответ на эти стимулы.Хотя нормальный результат несколько обнадеживает, есть ограниченные данные, позволяющие предположить, что нормальный результат пролиферации коррелирует с хорошо функционирующими Т-клетками в организме. Большинство лабораторий проверяют по крайней мере два из трех следующих митогенов – фитогемагглютинин, семечки или конканавалин A.
Поскольку низкий уровень Т-клеток может возникнуть из-за хромосомных аномалий, ваш врач может назначить тест, называемый кариотипом, который представляет собой анализ крови, который определяет и оценивает размер, форму и количество хромосом в образце пациента.Родственный тест, называемый флуоресцентной гибридизацией in situ (также известный как FISH), особенно полезен для исключения таких синдромов, как синдром ДиДжорджи. Другие тесты, которые могут быть выполнены для диагностики синдрома делеции 22q11, включают мультиплексную амплификацию зонда, зависимую от лигирования (также известную как MLPA) или хромосомный микрочип (также известный как CMA). Какой тест проведет ваш врач, скорее всего, будет зависеть от доступности и стоимости теста, страхового покрытия и осведомленности врача о тесте.
Также может быть показано генетическое тестирование, особенно если подозрение на ТКИД является высоким.Большинство коммерческих лабораторий генетического тестирования предлагают «панель SCID», которая содержит переменное количество генов, вызывающих SCID. Эти тесты анализируют генетическую последовательность пациента, чтобы найти мутации в генах на панели. Иногда в этих панелях не выявляются мутации, вызывающие заболевание, поэтому ваш врач может порекомендовать более обширное генетическое тестирование, такое как секвенирование всего экзома, которое проверяет все гены пациента. Ваш врач обычно должен получить предварительное разрешение от вашей страховой компании перед любым генетическим тестированием.
Может ли в конечном итоге диагностироваться ТКИД у вашего ребенка?
Важно отметить, что некоторые младенцы с аномальными TREC и низким уровнем Т-лимфоцитов при рождении со временем нормализуются, не страдая от серьезных инфекций или плохого состояния здоровья. Однако у многих младенцев с аномальными тестами TREC в конечном итоге диагностируется какая-либо форма SCID или другой первичный иммунодефицит после исчерпывающей оценки.
Что делать ребенку в ожидании диагноза? Как мне уберечь своего ребенка от болезни?
Требуется время, чтобы провести тщательное обследование ребенка с отклонениями от нормы TREC.Некоторые лабораторные тесты возвращаются быстро, в то время как другие, например, генетические, могут занять недели или месяцы. Иногда врачи хотят повторять анализы с течением времени, чтобы попытаться найти какие-либо тенденции в количестве клеток ребенка, особенно если эти числа находятся на грани минимума и / или ребенок не слишком болен.
Как бы сложно это ни казалось, но постарайтесь сохранять спокойствие и помните, что вы не одиноки. Ваш клинический иммунолог может помочь вам на каждом этапе этого запутанного и сложного процесса.Они готовы предоставить вам точную, научно обоснованную информацию, чтобы вы могли принимать обоснованные решения за своего ребенка.
В течение этого времени наиболее безопасным способом действий является предположение, что у ребенка может быть иммунная проблема, пока не будет доказано обратное. Если у ребенка действительно первичный иммунодефицит, то он подвергается более высокому риску развития инфекций, которые могут быть опасными для жизни, если их не выявить и не лечить надлежащим образом. Таким образом, рекомендуется принять меры предосторожности:
- Спросите своего иммунолога, что вам следует и чего не следует делать, пока ваш ребенок все еще проходит обследование.
- Проконсультируйтесь с врачом, если у ребенка появляются признаки или симптомы инфекции (например, жар, кашель или диарея).
- Обсудите со своим иммунологом, следует ли вашему ребенку делать регулярные прививки. У младенцев с низким уровнем лимфоцитов иммунизация часто откладывается до тех пор, пока не станет известно больше об иммунной системе вашего ребенка.
- Спросите своего иммунолога, можно ли кормить грудью или кормление смесью лучше в настоящее время, поскольку грудное вскармливание может подвергнуть ребенка инфекции, называемой цитомегаловирусом (также известной как ЦМВ).ЦМВ может быть очень вредным, особенно если вашему ребенку нужна пересадка. Если ваш ребенок госпитализирован по какой-либо причине, убедитесь, что врачи больницы проконсультируются с вашим иммунологом, прежде чем начинать стандартное лечение.
- Поддерживайте хорошую гигиену, включая частое мытье рук или использование дезинфицирующего средства для рук.
- Избегайте контакта с больными людьми, когда у вас есть новорожденный. Обязательно спросите своего иммунолога, что делать, если ваш ребенок случайно контактирует с больным человеком, например со старшим братом, сестрой или родителем.
- В целом, убедитесь, что у вас налажено хорошее общение со своим клиническим иммунологом и педиатром. Не стесняйтесь задавать вопросы и обязательно приходите на прием к врачу.
Также не забудьте связаться с Фондом иммунодефицита (IDF) для получения дополнительных ресурсов и поддержки. Заболевания, связанные с первичным иммунодефицитом, затрагивают многие семьи, и IDF может помочь вам создать сеть поддержки, состоящую из людей, которые понимают, через что вы проходите. Зайдите на: www.primaryimmune.org/ask-idf.
Глоссарий
Комбинированный иммунодефицит – Иммунодефицит, когда Т- и В-лимфоциты недостаточны или отсутствуют.
Цитомегаловирус – Цитомегаловирус (ЦМВ) – распространенный вирус, который может заразить практически любого. Большинство людей не знают, что у них ЦМВ, потому что он редко вызывает симптомы. Однако, если вы беременны или имеете ослабленную иммунную систему, ЦМВ является поводом для беспокойства. После заражения ЦМВ ваше тело сохраняет вирус на всю жизнь.Однако, если вы здоровы, ЦМВ обычно остается в спящем состоянии. ЦМВ передается от человека к человеку через жидкости организма, такие как кровь, слюна, моча, сперма и грудное молоко.
Синдром Ди Джорджи – Синдром Ди Джорджи является первичным иммунодефицитным заболеванием, вызываемым аномальной миграцией и развитием определенных клеток и тканей во время внутриутробного развития плода. Как часть порока развития, вилочковая железа может быть поражена, и выработка Т-клеток может быть нарушена, что приведет к низкому количеству Т-клеток и частым инфекциям.Синдром ДиДжорджи часто, но не исключительно, вызван делециями в хромосоме 22 (отсюда и другое название синдром делеции 22q11.2). Тем не менее, другие хромосомные аномалии, такие как делеции на хромосоме 10, также вызывают синдром ДиДжорджи.
ДНК – дезоксирибонуклеиновая кислота (ДНК), которая содержит биологические инструкции, которые делают каждый вид уникальным. ДНК вместе с содержащимися в ней инструкциями передается от взрослых организмов к их потомству во время размножения.
Первичные иммунодефицитные заболевания (PI) – Первичные иммунодефицитные заболевания (PI) – это группа из более чем 350 редких хронических заболеваний, при которых часть иммунной системы организма отсутствует или функционирует неправильно. Хотя эти заболевания не заразны, они вызваны наследственными или генетическими дефектами, и, хотя некоторые расстройства присутствуют при рождении или в раннем детстве, расстройства могут затронуть любого, независимо от возраста и пола. Некоторые влияют на одну часть иммунной системы; другие могут повлиять на один или несколько компонентов системы.
Тяжелый комбинированный иммунодефицит (ТКИД) – Тяжелый комбинированный иммунодефицит (ТКИД, произносится как «занос») – это потенциально смертельный первичный иммунодефицит, при котором сочетается отсутствие функции Т-клеток и В-клеток. Существует как минимум 13 различных генетических дефектов, которые могут вызвать ТКИД. Эти дефекты приводят к крайней восприимчивости к очень серьезным инфекциям. Это состояние обычно считается наиболее серьезным из первичных иммунодефицитов.
Круг для вырезания рецепторов Т-клеток (TREC) – TREC образуются в вилочковой железе как тип иммунных или лейкоцитов, называемых Т-клетками.
Тимус – Тимус – это лимфоидная железа, состоящая из двух долей одинакового размера, расположенных за грудиной (грудиной), но перед сердцем. Он получил свое название от сходства с почкой тимьяна (тимьян на латыни).