Чем лечат кашель у новорожденных: Лечение кашля у грудных детей
Лечение кашля у грудных детей
Кашель – это защитная иммунная реакция против проникновения в организм различных аллергенов и возбудителей. Особенно в раннем детстве, это не всегда признак какого-либо заболевания. Чтобы понять, требует ли кашель у новорожденных и грудных детей лечения или просто изменения образа жизни, необходимо разобраться в возможных причинах.
Специалисты клиники СМ-Дотор подскажут, как лечить сухой и мокрый кашель у ребенка, а если нужно срочно вызвать врача, что можно сделать дома, не рискуя здоровьем ребенка.
Причины кашля у детей первых лет жизни
Наиболее часто неприятный кашель у малышей вызывает ОРВИ — ОРВИ (грипп, аденовирус и др.). Он поражает верхние или нижние дыхательные пути и выделяет мокроту. Организм, пытающийся вывести слизь, активирует защитный механизм в виде кашля.
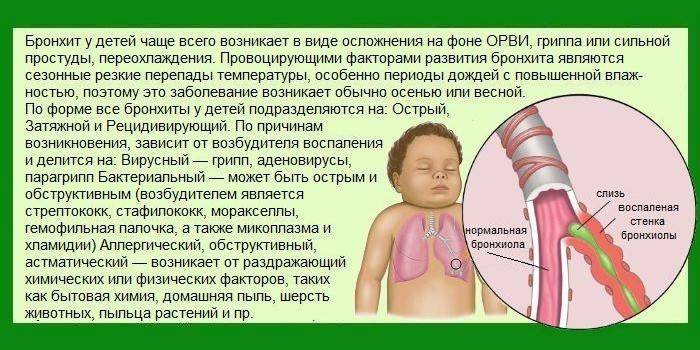
Другие возможные причины включают аллергические реакции, первичные бактериальные инфекции, такие как коклюш и туберкулез, и вторичные бактериальные осложнения атипичной пневмонии, такие как пневмония, бронхит и бронхиолит.
Виновники сухого и продуктивного кашля у малышей иногда выступают.
- В детской комнате очень сухо и жарко.
- пыль?
- Резкие, удушливые запахи, такие как стиральный порошок из белья, запахи кондиционеров, освежителей воздуха, духов, ароматических свечей и масел.
- Постназальный синусит — это состояние, при котором слизь стекает по задней стенке глотки, вызывая рефлекторный кашель, особенно в этой области.
- Увеличение слюноотделения -.
- Генерализованная или локальная гипотермия.
В некоторых случаях постоянный кашель может указывать на такие состояния, как система кровообращения, рефлюксная болезнь или загрязнение дыхательных путей.
Когда срочно нужен врач
У большинства младенцев и детей ясельного возраста есть вирусные инфекции, которые не требуют специального лечения, и симптоматического лечения может быть достаточно.
Вы должны быть осторожны и проконсультироваться с педиатром, если наблюдается.
- Признаки дыхательной недостаточности: одышка, учащенное поверхностное дыхание, кожная сыпь.
- Кровь с примесью мокроты.
- Хорошо изолированные вздохи во время дыхания.
- Приступообразный кашель приводит к тому, что ребенок не успевает отдышаться между толчками, из-за чего он синеет и теряет сознание.
- Сочетание кашля, сыпи и увеличения лимфатических узлов с высокой температурой.
- Слабость, вялость, отказ от еды и питья, невосприимчивость к своему имени, громким звукам или любимым игрушкам.
Особую озабоченность вызывает то, что эксперты называют псевдокрупом или стрессовым ларинготрахеитом. Это острое вирусное респираторное заболевание, которое может привести к остановке дыхания у детей раннего возраста. Его основные симптомы:
- Кашель очаровательный.
- осиплость голоса
- Кашель, кашель, хриплый голос, боль в горле, кашель, хриплый голос.
Если в этом состоянии возникает отек гортани, то бывают случаи, когда удушье возникает без сдавливания. При первых признаках псевдозлака необходимо как можно быстрее вызвать скорую помощь или самостоятельно доставить малыша в травмпункт ближайшей больницы.
При первых признаках псевдозлака необходимо как можно быстрее вызвать скорую помощь или самостоятельно доставить малыша в травмпункт ближайшей больницы.
Диагностика
Госпитализированный педиатр внимательно осматривает малыша, ставит первичный диагноз и при необходимости назначает осмотры и инструментальные исследования.
Это делается для выявления возможных причин кашля и понимания текущего состояния малыша.
- Аускультация (выслушивание) легких.
- Расширенные анализы крови лейкоцитов.
- Если есть адаптация, различные тесты на аллергию.
- Рентгенограмма грудной клетки
- Сердце ультразвуковая проверка
Кроме того, специалисты оценивают результаты тестов и консультаций, поставляют точный диагноз и обеспечивают соответствующее лечение.
Лечение кашля у новорожденных и грудных детей
Для младенцев необходимо обеспечить соответствующее лечение на основе объективной информации, полученной путем сбора проверок и анатомических данных. Младенец, лечение кашля, должна быть связана только с квалифицированными детьми, такими как педиатрия, инфекционные заболевания и специалисты по аллергии.
Младенец, лечение кашля, должна быть связана только с квалифицированными детьми, такими как педиатрия, инфекционные заболевания и специалисты по аллергии.
В зависимости от адаптации, комплекс лечения может быть включен.
- Антифрамовый агент
- Если бактериальная инфекция подтверждается, вводится антибиотик.
- Наркотик, чтобы разрезать мокроту
- Ант и-досценс, который подавляет отражение кашля.
- Антигистамин, гормональные препараты и т. Д.
Врачи приобретения дадут своим родителям индивидуально советуйте о том, как сделать наиболее подходящим образом, питание и ежедневный образ жизни в детской комнате. Правильный метод ухода для детей является основой для восстановления любой болезни как можно скорее.
Как остановить ребенка дома
Наиболее важными правилами не дают ребенка ребенку, не консультируясь с врачом, и рекомендуется любимой бабушкой, опытным соседом и мать с пятью детьми на интерне т-форуме. Это не для применения традиционного медицинского метода.
Основной работой родителей в лечении сухого кашля и влажного кашля является общая поддержка организма. Что вам нужно для этого?
- Температура комнаты, где живет ребенок, составляет менее 22 градусов, а влажность составляет 40 % или более. Чем больше воздуха высыхает, тем больше времени и усилий для увлажнения. Если вы вдыхаете холодный и влажный воздух, респираторные органы будут активными, и вы можете быстро обрабатывать мокроту и выйти.
- Позвольте ребенку много выпить. Лучший напиток для новорожденных и младенцев — грудное молоко, но если есть искусственное питание или патологическая жидкость, может быть дана чистая вода и так. Вода необходима для поддержания леологии мокроты. Чем легче слизь, тем легче для детей кашлять.
- Регулярно меняйте положение ребенка в кроватке и часто стоят прямо. Такие меры могут быстро излучать мокроту и улучшить носовое дыхание.
- ходить. Для детей от кашля, прогулки на свежем воздухе — хорошее лекарство. Основные условия заключаются в том, что ребенок удовлетворен, отсутствие тепла, и что это не болезнь, которая требует строгого отдыха.
 Холодный и свежий воздух в дыхательных путях ребенка на улице сжимает слизь, чтобы сделать увлажнение, ускорять мокроту и восстановление всего тела. Ходьба особенно эффективна для детей с черн о-кашлем, бронхитом гортани, бронхитом, другими вирусными или бактериальными поражениями дыхательных путей (важно: проконсультируйтесь с врачом!).
Холодный и свежий воздух в дыхательных путях ребенка на улице сжимает слизь, чтобы сделать увлажнение, ускорять мокроту и восстановление всего тела. Ходьба особенно эффективна для детей с черн о-кашлем, бронхитом гортани, бронхитом, другими вирусными или бактериальными поражениями дыхательных путей (важно: проконсультируйтесь с врачом!). - Если ваш ребенок отказывается от DECIS, не насильно есть его. При любой болезни вся сила тела указывает на борьбу с «захватчиком», требуется время, чтобы переваривать и ослаблять интенсивность атаки иммунной системы на инфекцию.
Что ты никогда не должен делать
- Дайте младенцам противозадаты, мокроту и слизь раствор одновременно без рецепта врача.
- Экспериментируйте с частными методами и практикой, проверенной опытом старого поколения.
- Уйти в сторону, если у ребенка влажный кашель после ребенка (значит, воздух сделал свое дело — увлажнился с мокротой и теперь малышу легче кашлять).
- Шерсть, перегрейте ребенка.

Профилактика
Мы не можем защитить наших детей от всех болезней, но мы можем снизить риск тяжелых заболеваний и подготовить наш организм к борьбе с инфекциями. Это необходимо.
- Вакцинировать детей раннего возраста против туберкулеза, кашля, дифтерии и др.
- Дайте малышу время освоиться.
- Больше гуляйте с ребенком на свежем воздухе.
- Регулярно поворачивайтесь и увлажняйте комнату, где находится новорожденный.
- Не надевайте зейтаку, например, на прогулку.
- Обеспечение адекватного физического развития посредством массажа, гимнастики, плавания и др.
- Если вы заболели, обратитесь к специалисту.
Личный прием у врача клиники СМ-Дектор поможет вам больше узнать о различных видах кашля у детей и способах оказания помощи и лечения. Вы можете подать заявку на консультацию по телефону или на нашем веб-сайте, а также использовать нашу онлайн-форму, чтобы задать вопросы и получить интересующую вас информацию.
Мнение врача
Вы, вероятно, не сможете броситься на каждый детский «чих» в поликлинике, а у вас нет ни времени, ни опыта. Очень важно, чтобы родители знали, когда возможны домашние средства, а когда требуется немедленная медицинская помощь.
Вопрос-ответ
Мама очень хочет использовать горчичник, но малышу всего 2 месяца. Могу ли я применить горчицу или банку лекарства от кашля?
в любом случае. Эти мероприятия противопоказаны детям, так как могут привести к ожогам, механическим повреждениям кожи и непредсказуемым аллергическим реакциям.
Я принимаю АКДС, и мой ребенок кашляет. Что я должен делать?
Безусловно, вакцинация не гарантирует ликвидации болезни, но она может многократно, в сотни раз, снизить риск серьезных осложнений. Существуют специальные протоколы лечения кашля, поэтому для начала стоит обратиться к наблюдающему педиатру для проведения анализов. Мой скептицизм кажется напрасным.
Список литературы
- Фармакотерапия в педиатрии Комаровский Е.
 О. «Клиника», 2013 г.
О. «Клиника», 2013 г. - ARI: Путеводитель для взыскательных родителей. Е.О.Комаровский изд «Клиника», 2011 г.
автор статьи
Что такое трахеит? Его причины, диагностика и лечение анализируются в статье доктора Климчук Алены Анатольевны, педиатра с четырехлетним стажем.
Статью доктора Климчук Алены Анатольевны подготовили литературный редактор Елизавета Цыганок, научный редактор Елена Лобова и главный редактор Маргарита Тихонова.
Определение болезни. Причины заболевания
Трахеит – острая респираторная инфекция, при которой воспаляется слизистая оболочка трахеи. Сопровождается невыносимыми приступами кашля с последующей упорной болью. Это наиболее заметный симптом, отличающий трахеит от других заболеваний.
Трахеит редко прогрессирует сам по себе. Часто наблюдаются и другие симптомы ОРВИ, такие как насморк, заложенность носа и боль в горле [2]. Правильная диагностика и своевременное начало лечения способствуют гладкому течению заболевания и снижению риска осложнений.
Распространенность бронхита
Трахеит обычно возникает осенью и весной. Поскольку трахея все еще узкая и имеет много кровеносных сосудов, она чаще всего встречается у детей в возрасте 3-5 лет и младше [8]. У взрослых трахеит вызывается вирусными инфекциями, аллергией и воздействием внешних факторов, таких как сигаретный дым или химические частицы.
Причины бронхита
Причины трахеита включают вирусы, бактерии и грибки.
Вирусный бронхит является наиболее распространенным. Среди основных возбудителей выделяют .
- вирус гриппа
- Парагрипп (50-70% возбудителей ОРВИ).
- аденовирус
- РС-инфекция — .
Передается от больного человека воздушно-капельным путем. Когда вы чихаете или кашляете, вирус попадает на ваши слизистые оболочки вместе с частицами слюны. После вирусной инфекции стойкий иммунитет не формируется [10].
бактериальный патоген
- стрептококк
- Стафилококки (наиболее часто — Staphylococcus aureus [13]).

- гемофильная палочка.
Бактериальный бронхит распространяется как вирусная инфекция. Источник просто болен.
Грибковая инфекция может быть вызвана
- грибок Кандида.
- Аспергилл
- Криптококк
- изопус, криптогония;
- Мукоровый гриб [14].
фактор риска
У взрослых курение (в том числе пассивное курение с вдыханием табачного дыма), алкоголизм, работа с пылью, дымом и химически раздражающими частицами, попадающими в легкие, являются известными предрасполагающими факторами к развитию первичного трахеита.
Развитие вторичного трахеита ускоряется при ослаблении иммунитета на фоне других заболеваний, таких как СПИД, лучевая терапия, химиотерапия. Хронические заболевания, такие как средний отит, синусит, тонзиллит, ревматоидный артрит, диабет, цирроз печени, тонзиллит и туберкулез, не только ослабляют иммунную систему, но также могут снижать защитный ответ при вирусной и бактериальной нагрузке.
Аллергический бронхит развивается под воздействием таких аллергенов, как химические вещества, аэрозоли, пыль, пыльца растений и шерсть животных.
Он также различает травму трахеи (например, после вентиляции легких), сильный типичный кашель, не связанный с трахеитом, и вдыхание очень горячего или холодного воздуха как причины трахеита.
Если вы испытываете подобные симптомы, обратитесь к врачу. Пожалуйста, не садитесь за руль.
Симптомы трахеита
Трахеит начинается с болезненного приступа сухого кашля, за которым следует незначительное выделение мокроты или его отсутствие. Кашель возникает при смене положения, смехе или плаче, вдыхании холодного воздуха, учащенном дыхании или употреблении алкоголя [10]. Через несколько дней после появления симптомов количество мокроты имеет тенденцию к увеличению. Кашель длится от нескольких секунд до нескольких минут и может вызвать жжение или боль в горле за грудиной.
В первые дни трахеита температура тела повышается до 37-38°С. Если показатель высокий, это может свидетельствовать об осложнениях или присоединении вторичных инфекций (например, могут участвовать вирусные инфекции и бактерии).
Также могут возникать такие симптомы отравления, как потеря аппетита, общая слабость и недомогание. Часто наблюдается у пожилых людей.
Трахеит может сопровождаться другими симптомами ОРВИ, такими как высокая температура, боль в горле, насморк, бронхит и ларинготрахеит.
Иногда развивается охриплость голоса, которая может сохраняться в течение нескольких дней и дольше.
Кроме того, при трахаре лимфатические узлы могут расти, что не является характерным признаком этого заболевания, но растут с другими заболеваниями.
Патогенез трахеита
Трахеальная связь — это продолжение гортани, начиная с высоты шестого шейного позвоночника. Он разделен на две основные трубки на высоте пятого молочного позвоночника.
С травмой новорожденной в форме воронки интервал узкий, а хрящ мягкий, поэтому он легко сжимается. Он имеет небольшую, широкую и богатую слизистую мембрану по сравнению со взрослыми. Все это способствует инфекционному заболеванию, проникающему быстрее. [6] Таким образом, дети с большей вероятностью носят SARS, иногда развивают ларингит и бронхит, и могут объединять сжатие гортани [5] [6] [7].
[6] Таким образом, дети с большей вероятностью носят SARS, иногда развивают ларингит и бронхит, и могут объединять сжатие гортани [5] [6] [7].
Слизистая мембрана трахеи состоит из радиальных клеток и клеток поджелудочной железы. Слизистое мембранное устройство образуется со слизистыми мембранными железами, а дыхательные пути промывают и защищают. Основные клетки помогают этому и дифференцируют их в клеточные клетки и панельные клетки, участвуя в слизистых оболочках и служат локальной защитой иммунитета.
Вирус, который разрушает покрытие, уменьшает барьерную функцию слизистой оболочки и способствует экспрессии воспалительных реакций. Слой субъекта подвергается разрушению слизистой оболочки. На этом этапе их бактерии легко въезжают и начинают пролиферироваться там. Следовательно, трахит в принципе со смесью бактерий и вирусов.
Кроме того, механическое повреждение, такое как вставка трубки в трах, повреждение слизистой оболочки и способствует функции патогенов.
В о-первых, воспалительные изменения происходят в слизистой оболочке носоглотки и гортани. Когда происходит воспаление, кровеносные сосуды опухшие и переполнены, а красные пятна (пунктирное кровотечение) появляются на слизистой оболочке. Кроме того, воспаление вызывает судороги и накапливает слизь.
Тем не менее, слизистое мембранное устройство является не только результатом инфекции, но и повреждение также врожденное. Это потому, что структура места неисправна.
У пациентов с бронхомой может развиться бронхит с острым воспалением слизистой оболочки на фоне травмы мусора.
Брончи вторгаются в секрецию носа и действуют как фильтр. В результате слизи застойны, что позволяет придерживаться вторичной бактериальной инфекции. Наиболее распространенные патогены включают Blues (P.Aeruginosa), S.Aureus, Akinitobacteria Baumanii и Pneumonia Micoplasma (K.pneumoniae).
Классификация и стадии развития трахеита
Это отличается от болезни.
- Вирусный бронхит
- Бактериальный бронхит.

- Аллергический бронхит [3].
Клинические симптомы очень похожи, но аллергический бронхит обычно не повышает температуру тела.
В потоке можно удерживать трахит.
- Острые в большинстве случаев бактерии и аллергены также могут вызывать острый трахелит.
- Хроническая нормально не встречается у детей. Хронически, существует вероятность того, что аллергический бронхит возникает у взрослых и з-за курения и вредного производственного труда. Если E MUC является причиной хронического туберкулеза или саркоидоза, прогресс будет сопровождать боль в груди, кровооборот, пустыню и лихорадку в дополнение к кашлю.
- Диаре я-разработки у пациентов с бронхомой.
Есть два типа хронического бронхита.
- Его гипервидение-слизистая оболочка синяя, толстая и высокая в образовании слизи.
- Редко атрофия слизистых оболочек, истончение слизистых оболочек, кровоточивость (подсыхание, изменение цвета на серовато-бледно-розовый).
Хронический бронхит характеризуется длительным течением заболевания с чередованием периодов обострения (несколько раз в год) и периодов ремиссии. Без специфического лечения он может повторяться в течение многих лет или даже десятилетий. Симптомы хронического трахеита соответствуют течению острого трахеита, но более нормализованы.
Без специфического лечения он может повторяться в течение многих лет или даже десятилетий. Симптомы хронического трахеита соответствуют течению острого трахеита, но более нормализованы.
Осложнения трахеита
Выделяют среди основных осложнений трахеита.
поддельное зерно
Это опасное состояние, которое сужает гортань. Симптомы включают кашель, изменение голоса, охриплость и затрудненное дыхание. Заболеваемость псевдозлаками у детей связана с анатомическими особенностями, с высокой заболеваемостью в 2-3-летнем возрасте и снижением с возрастом. В ходе болезни возникает отек между голосовыми связками и под ними.
В отличие от истинной не только голосовые связки, но и слизистая оболочка гортани, расположенная ниже ее, вплоть до трахеи и бронхов
Распыляемый глюкокортикостероид (будесонид) при обнаружении псевдоселена. Госпитализация показана при неэффективности амбулаторного лечения или при применении системной терапии, такой как внутривенное введение [3] [4].
бронхит
Даже если трахея разветвляется на левый и правый бронхи, слизистая оболочка не изменяется, поэтому с началом бронхита воспаление может распространиться на бронхи. Отличается от бронхита наличием сухих хрипов в бронхах и более продуктивным кашлем. У вас может развиться бронхоспазм (Бронхоскор), характеризующийся низким уровнем кислорода в крови, учащением дыхания, побледнением кожи и вспомогательных мышц при дыхании и болью в горле при вдохе на крыле.
При сопутствующем бронхите могут возникать новые волны лихорадки и общее ухудшение состояния.
Госпитализация необходима при тяжелом течении заболевания и неэффективности амбулаторного лечения.
Для исключения пневмонии необходимо выполнить рентгенографию легких и при необходимости обратиться к пульмонологу.
пневмония
Жидкость появляется при развитии пневмонии в альвеолах. Кроме того, у детей часто наблюдается пневмония как осложнение трахеита. При этом поражение легкого может быть размером от 2 до 4 мм и в принципе являетс я-объемным.
При пневмонии температура тела обычно повышается до 38-39°С, а начинающийся сухой кашель бывает с мокротой, а иногда и вовсе без нее. В тяжелых случаях могут появиться признаки дыхательной недостаточности с повторяющимися симптомами бронхита.
Больные пневмонией также могут испытывать вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Врач ставит диагноз трахеита на основании объективных данных анализов и тщательно собранного анамнеза. Легкие погружают и выслушивают для выявления тяжелого дыхания (хрипов нет в принципе).
Также можно проконсультироваться с близкими специалистами, такими как отоларингологи и пульмонологи, чтобы исключить сопутствующие заболевания [10]. При развитии аллергического бронхита необходимы аллергопробы и аллергопробы.
лабораторная диагностика
Сделайте общий анализ крови, чтобы исключить бактериальную инфекцию. Может показать увеличение лейкоцитов, нейтрофилов, СРБ, увеличение скорости клиренса эритроцитов. Эозинофилы могут увеличиваться при аллергическом бронхите.
Эозинофилы могут увеличиваться при аллергическом бронхите.
Характер возбудителя бронхита выявляют с помощью серебристого и назального бактериологического исследования. Это позволит выбрать необходимый для лечения препарат.
При наличии гнойной мокроты проводят бактериологическое исследование для проверки флоры и чувствительности к антибиотикам.
диагностическое агентство
Рентгеновские снимки (двумерные проекции органов молочной железы) делают для исключения пневмонии.
Это эндоскопическое исследование гортани и трахеи для оценки воспалительных процессов в слизистых оболочках. Если биопсию трудно диагностировать, то как. Прямая ларингоскопия противопоказана больным с тяжелым трахеитом и сопутствующим ларингитом, так как может вызвать ларингоспазм и потребовать экстренной интубации [17].
У детей диагноз обычно ставится клинически без инструментальной диагностики.
Дифференциальный диагноз
Чтобы отличить бронхит от бронхита или пневмонии, делайте это при кашле. Врачи подтверждают диагноз, прослушивая легочные шумы.
Врачи подтверждают диагноз, прослушивая легочные шумы.
Кроме того, дифференциальную диагностику проводят со злокачественным новообразованием легкого, туберкулезом, кашлем, дифтерией, стенозом гортани, инородным телом дыхательных путей и др.
Для подбора наиболее эффективного лечения и предотвращения развития хронического трахеита врач может направить больного на консультацию к пульмонологу, эндокринологу, аллергологу или фарингологу.
Кроме того, следует провести анализы (например, анализы крови на гормоны), чтобы исключить заболевания щитовидной железы с осиплостью голоса, а также хронический бронхит.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью не существует. Некоторые врачи назначают умифеновир, интерферон и родственные им вещества, но доказательств пока недостаточно. Поэтому лечение вирусного трахеита направлено на облегчение симптомов, а не на борьбу с вирусом.
При бактериальном трахеите врачи назначают антибиотики с учетом чувствительности к антибиотикам. Его продолжительность очень короткая и не влияет на кишечную флору, поэтому его не нужно пополнять пробиотиками.
Его продолжительность очень короткая и не влияет на кишечную флору, поэтому его не нужно пополнять пробиотиками.
Лечение основано на правильном уходе за больным бронхитом.
- Кроме того, можно поддерживать оптимальными температуру воздуха в помещении (предпочтительно 20-22°С, но 18-24°С) и влажность (40-60%) [1].
- Соответствие алкоголю — 3,7 л для мужчин, 2,7 л для женщин, 1,3 л для детей в возрасте 2-3 лет, 1,7 л для детей в возрасте 4-8 лет, 2,1-2,4 л для детей в возрасте 9-13 лет, 14-14 л для детей. детям в возрасте 2-3 лет восемнадцатилетним рекомендуется выпивать 2,7-3,3 л воды [12].
Симптоматическая терапия.
- Жаропонижающие (ибупрофен, парацетамол), согласно клиническим рекомендациям по лечению ОРВИ, рекомендуется только больным с температурными скачками и эпилептическими припадками применять при повышении температуры выше 39 °С.
- При сухом упорном кашле допускается применение антимономерного «бутамирата», уменьшающего раздражение кашлевого центра в головном мозге.
 Обладает противовоспалительными и депигментирующими свойствами. Также может быть назначен ренгалин [16].
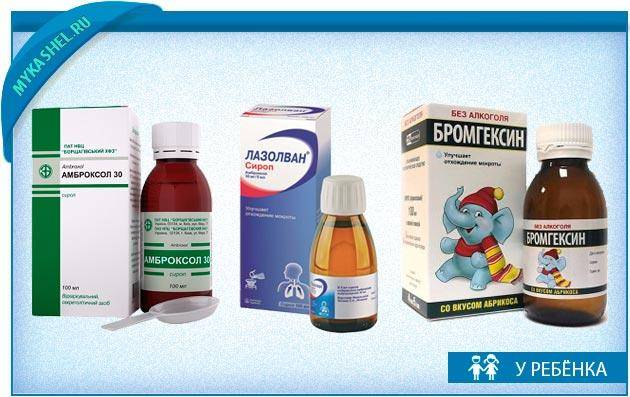
Обладает противовоспалительными и депигментирующими свойствами. Также может быть назначен ренгалин [16]. - Муколитики и отхаркивающие средства назначают при сухом кашле и трудно отделяемой мокроте. К жаропонижающим средствам относятся амброксол и бромгексин, но они не рекомендуются детям до 2 лет. Вместо этого врачи могут порекомендовать Ацетилцистеин или АЦЦ[9][18].
- Если у вас насморк, высморкайтесь после промывания солевым раствором. Сосудосуживающие средства применяют для снятия отека и облегчения носового дыхания. Его можно принимать не более 7 дней.
Физиотерапия проводится по показаниям.
- УВЧ-терапия с проекцией трахеи.
- ЭВТ-терапия (до 5 лет).
- ИКВ-терапия, например индукционный нагрев (с 5 лет).
Хотя нет никаких доказательств для физиотерапии, на самом деле она показывает хорошие результаты. Как правило, его назначают в период выздоровления, когда болезнь не активна. Он также используется для предотвращения рецидивов вирусных инфекций, которые возникают часто, особенно у детей с ослабленной иммунной системой.
Бактерии, связанные с эрозивным трахеитом, требуют лечения антибиотиками. Препаратами выбора для взрослых и детей с 6-месячного возраста являются цефалоспорины 3-го поколения (цефотаксим, цефтриаксон, цефоперазон для инъекций, цефдиторен, цефиксим, цефтибутен в таблетках) или фторхинолоны (не противопоказаны детям) [11]. Для получения дополнительных рекомендаций обратитесь к своему хирургу.
В случае опасного для жизни отека слизистой оболочки трахеи (псевдомембраны) в качестве экстренной меры вводят эндотрахеальную трубку в трахею, если человек не может дышать самостоятельно.
Краеугольным камнем лечения аллергического трахеита является ограничение контакта с вызывающим аллерген аллергеном и, в основном, использование антигистаминных препаратов второго поколения. При затрудненном отделении мокроты используйте муколитики и отхаркивающие средства, подобные при вирусном/бактериальном бронхите.
В некоторых случаях аллерголог может назначить АСИТ (аллергенспецифическую иммунотерапию). Он постепенно снижает чувствительность организма к аллергенам и позволяет значительно уменьшить или полностью устранить симптомы аллергического трахеита. Однако он противопоказан пациентам с тяжелой неконтролируемой астмой, тяжелыми сердечно-сосудистыми заболеваниями и пациентам, принимающим бета-блокаторы. Пациентам пожилого возраста с сопутствующими заболеваниями следует назначать с большой осторожностью. Его также не рекомендуется использовать во время беременности [15].
Он постепенно снижает чувствительность организма к аллергенам и позволяет значительно уменьшить или полностью устранить симптомы аллергического трахеита. Однако он противопоказан пациентам с тяжелой неконтролируемой астмой, тяжелыми сердечно-сосудистыми заболеваниями и пациентам, принимающим бета-блокаторы. Пациентам пожилого возраста с сопутствующими заболеваниями следует назначать с большой осторожностью. Его также не рекомендуется использовать во время беременности [15].
Прогноз. Профилактика
Прогноз хороший, при средней продолжительности 10-14 дней, аналогичен ОРВИ. Во многих случаях вирусные инфекции лечатся самим организмом, поэтому осложнения маловероятны.
Мы собрали часто задаваемые вопросы о типичных заболеваниях и совместимости лечения и грудного вскармливания.
Первый вопрос, который возникает у больных мам – можно ли вообще не кормить во время болезни.
Основная предпосылка заключается в том, что существует очень мало материнских заболеваний, при которых грудное вскармливание является противопоказанием. Во многих случаях временный или постоянный перевод на смесь был бы гораздо более вредным для ребенка.
Во многих случаях временный или постоянный перевод на смесь был бы гораздо более вредным для ребенка.
Не принимайте следующую информацию о лекарствах как руководство или рекомендацию. Консультанты по грудному вскармливанию не являются врачами и не могут назначать лечение, тем более отменять назначенное врачом лечение.
Вся информация предоставлена для ознакомления. Вы несете ответственность за свое здоровье и здоровье своего ребенка. Поговорите со своим врачом, прежде чем принимать то или иное лекарство.
Я болен. У вас может быть два варианта.
1. Болезни, которые обычно не замечаются
Возможно, вы и раньше тратили средства на такие случаи, но при грудном вскармливании возникает вопрос, можно ли….
- Насморк, инфузия ОРВИ, насморк, боль в горле, кашель
При отсутствии эффекта через 3-5 дней обратитесь к врачу. Возможно, проявляются более серьезные заболевания, такие как синусит, тонзиллит или бронхит.
Большинство местных средств можно использовать при грудном вскармливании. Плохо всасывается через слизистые оболочки и практически не попадает в грудное молоко. Поэтому спреи, нодонуру, средства от простуды и т. д. можно смело использовать по назначению (однако не переусердствовать и соблюдать дозировку и прием). Ношение защитной маски бессмысленно и снижает острое выделение вируса при чихании или кашле, но передача инфекции начинается задолго до появления первых симптомов и ребенок, вероятно, уже заражен большинством материнских возбудителей, но будет защищен грудным молоком.
Плохо всасывается через слизистые оболочки и практически не попадает в грудное молоко. Поэтому спреи, нодонуру, средства от простуды и т. д. можно смело использовать по назначению (однако не переусердствовать и соблюдать дозировку и прием). Ношение защитной маски бессмысленно и снижает острое выделение вируса при чихании или кашле, но передача инфекции начинается задолго до появления первых симптомов и ребенок, вероятно, уже заражен большинством материнских возбудителей, но будет защищен грудным молоком.
- Температура, головная, зубная боль и т.д.
Жаропонижающие и анальгетики на основе парацетамола и ибупрофена (например, эфералган, нурофен) можно использовать во время лактации, но лучше всего только в чистой, незамутненной форме (например, таблетки парацетамола, а не порошок Колдрекс). Базовая доза для взрослых: 1 таблетка в день по необходимости 1-4 раза Аспирин и Резолюшн не подходят для кормящих матерей.
- У кормящих женщин выше нормы подмышечная температура.
 Поэтому температуру следует измерять на сгибе локтя или колена.
Поэтому температуру следует измерять на сгибе локтя или колена. - Температура – это не диагноз, это симптом болезни, сигнал для организма, а часто и способ организма бороться с вирусами и бактериями. Просто сбить температуру не получится, придется столкнуться с самой болезнью.
- Практики рекомендуют делать прививку как взрослым, так и детям, когда у них температура 38,5 градусов или выше (*) или когда они действительно плохо себя чувствуют, например, лихорадка, чувство жара или головная боль.
- Боль сопровождает многие заболевания. Если боль долго не проходит и сохраняется после прекращения приема обезболивающего, срочно обратитесь к врачу.
Состояние кишечника и стула кормящей матери может повлиять на стул ребенка. Например, если у матери запор, у ребенка могут возникнуть проблемы со стулом. В случае диареи даже у ребенка может быть временное «облегчение». Эти симптомы обычно не требуют дополнительных мер, но вы должны попытаться нормализовать и поддерживать здоровье желудочно-кишечного тракта.
- Диарея, запор, симптомы отравления
Расстройства кишечника и пищевые отравления у кормящих матерей не являются поводом для прекращения грудного вскармливания.
Рвота, сильная диарея, отравление Эмпирическое правило: отказаться от еды и пить много воды в течение первых суток, если это возможно. Затем вы можете начать пить несладкий чай с крекерами или тостами и постепенно переходить на обычное питание. медицины, можно использовать. А также пробиотики, такие как бактисвир, бифоам.
Лечение запоров лучше всего начинать с диеты. Увеличьте потребление клетчатки, овощей и фруктов и воды. Доступны такие препараты, как Дюпаракс, Форакс и пробиотические препараты.
(пищевая аллергия, гемиплегия, бронхиальная астма, аллергический конъюнктивит, ринит, нейродермит и др.)
В зависимости от вида аллергии мамы могут перейти на гипоаллергенную диету или использовать нюхательный табак.
Если у вас аллергическая конституция и ваше обычное заболевание обострилось, проверьте совместимость перед использованием вашего обычного средства. В целом, большинство лекарств от аллергии, даже препараты на основе кортикостероидов, безопасны для детей. Если возможно, отдайте предпочтение местным средствам, аэрозолям или таблеткам.
В целом, большинство лекарств от аллергии, даже препараты на основе кортикостероидов, безопасны для детей. Если возможно, отдайте предпочтение местным средствам, аэрозолям или таблеткам.
К препаратам, подходящим для грудного вскармливания, относятся антигистаминные препараты последнего поколения (Зиртек, Кларитин), практически все препараты местного действия для лечения дерматитов и экзем (при нанесении мазей рекомендуется не только на кожу ребенка, но и на грудь и соски). (Избегайте контакта продукта с кожей). Супрастин и Тавегил противопоказаны при грудном вскармливании.
Если аллергическая реакция возникает впервые, лучше всего обратиться к врачу.
2. Состояния, требующие медицинской помощи
- Немедленно сообщите своему врачу, что вы кормите грудью. Опытные защитники грудного вскармливания всегда стараются найти самые безопасные лекарства для грудного вскармливания.
Это наиболее распространенное состояние.
- запись у дантиста
Сообщите своему врачу, что вы кормите грудью, если вам нужна анестезия или удаление зуба. Все современные анестетики совместимы с грудным вскармливанием. Однако, если есть воспаление или если зуб был удален, врач может назначить обезболивающие и противовоспалительные препараты. Здесь он должен быть тщательно подобран.
Все современные анестетики совместимы с грудным вскармливанием. Однако, если есть воспаление или если зуб был удален, врач может назначить обезболивающие и противовоспалительные препараты. Здесь он должен быть тщательно подобран.
- Гинекологическая операция
В основном это касается так называемой «чистки матки», которая необходима в первый месяц после родов. Обычно это амбулаторная процедура под легкой анестезией (седацией) или местной анестезией. Лекарства, используемые для амбулаторных процедур в современной гинекологической практике, в целом совместимы с грудным вскармливанием. Как правило, сцеживание или докорм смеси не требуется. Но по возможности решите, какие препараты использовать перед процедурой, особенно если у вас новорожденный. Консультант по грудному вскармливанию проверит совместимость лекарств и при необходимости предложит способы снижения риска для ребенка.
Его также могут использовать женщины, кормящие грудью.
- Ясновидение
- Ясновидение
- Рентгеновский снимок.

- компьютерная томография
- магнитно-резонансная томография
- Ультразвуковое исследование (в т.ч. УЗИ молочных желез, маммография).
- ЭКГ, Эхо КГ, ЭЭГ, Эхо ЭГ.
После этих процедур нет необходимости в сцеживании, так как все эти излучения не влияют на грудное молоко.
Однако исследования с использованием контрастных веществ (радиоактивный йод, технеций и др.) являются исключением. Если тест необходим, вы не должны кормить грудью в течение 12-24 часов после него.
ВОЗ рекомендует не кормить грудью в течение 12-24 часов после процедуры общей анестезии.
Если планируется операция, рекомендуется заранее подготовить банк грудного молока, чтобы ребенок мог обходиться без молока в течение периода принудительного отлучения от груди. Если у вас нет экстренного запаса сцеженного молока, посоветуйтесь с педиатром, чтобы выбрать лучшую смесь для вашего ребенка и планируйте продолжать грудное вскармливание, когда вернетесь домой. В роддоме важно поддерживать грудное вскармливание, оберегать грудь от переполнения и застойных явлений, сцеживать желательно шесть-семь раз в день. Чтобы передать это грудное молоко своему ребенку, проверьте совместимость всех лекарств, которые вы принимаете в больнице. Лазерная коррекция зрения противопоказана кормящим женщинам.
Чтобы передать это грудное молоко своему ребенку, проверьте совместимость всех лекарств, которые вы принимаете в больнице. Лазерная коррекция зрения противопоказана кормящим женщинам.
Если есть возможность, рекомендуется заранее определиться с методом кормления. Мы рекомендуем кормить из шприца, ложки, чашки или поилки, а не из бутылочки. Пусть все будет хорошо у тех, кто раздает крохи в ваше отсутствие. Если вы все же решили кормить из бутылочки, вам также следует убедиться, что ваш ребенок согласен сосать из бутылочки (многие дети категорически отказываются от заменителей грудного молока). Кормление из бутылочки также не рекомендуется, так как это затрудняет возвращение к грудному вскармливанию.
- Инфекции патогенными микроорганизмами (например, средний отит, тонзиллит, пневмония и др.)
Разные виды антибиотиков воздействуют на разные группы микроорганизмов. Обратитесь к врачу и получите рецепт на антибиотики.
Показано лечение антибиотиками, и подбираются антибиотики, совместимые с грудным вскармливанием. Например, пенициллиновые антибиотики, многие цефалоспориновые антибиотики первого и второго поколения, многие макролидные антибиотики и т.п. Антибиотики, влияющие на рост костей и кроветворение (например, тетрациклины, производные фторхинолонов, левомицин), строго запрещены при грудном вскармливании. В большинстве случаев можно найти подходящую замену.
Например, пенициллиновые антибиотики, многие цефалоспориновые антибиотики первого и второго поколения, многие макролидные антибиотики и т.п. Антибиотики, влияющие на рост костей и кроветворение (например, тетрациклины, производные фторхинолонов, левомицин), строго запрещены при грудном вскармливании. В большинстве случаев можно найти подходящую замену.
- Инфекции молочной железы: мастит, абсцесс.
В настоящее время лечение этих заболеваний амбулаторное и проводится при сохранении грудного молока.
Антибиотикотерапия предполагает применение совместимых с пищей препаратов (антибиотиков) и, в случае абсцесса, дренирование и промывание гнойной полости. Противопоказаны горячие компрессы (компрессы со спиртом, медом) в период лактации. Воспалительный процесс может усилиться (например, мастит переходит в абсцесс). Противопоказаны также спиртовые и камфорные компрессы. Это может привести к ухудшению производства молока, ухудшению здоровья и снижению производства молока.
3. Эстетическое вмешательство
Большинство процедур никак не влияют на грудное вскармливание (мы, конечно, не говорим о пластической хирургии). Наиболее безопасными процедурами для лица являются ультразвуковая чистка, дарсонвализация и массаж. Мезотерапия лица и кожи головы противопоказана кормящим женщинам.
Манипуляции с телом следует проводить более осторожно. Фото- и лазерная эпиляция не требуют госпитализации, антицеллюлитных средств и обертываний для детоксикации организма. Общий массаж не запрещен, но не должен затрагивать бюст. По мнению специалистов-косметологов, в связи с особенностями состояния организма беременных и кормящих женщин не рекомендуется использование химических пилингов и косметических средств, содержащих кислоты (преимущественно с добавлением различных фруктовых кислот и молочной кислоты).
Вообще многие косметологи опасаются браться за материалы и определенные процедуры при лактации, так как лактация противопоказана, эффект не изучен.
Обзор
При приеме препарата у кормящей матери очень важно оценить ожидаемый эффект препарата и риск его попадания в молоко и влияние на ребенка. Поэтому по возможности следует избегать медикаментозной терапии. Например, есть болезни, которые можно вылечить без лекарств, такие как обильное питье при простуде, травяные сборы, ванночки для ног, ингаляции при бронхите.
Поэтому по возможности следует избегать медикаментозной терапии. Например, есть болезни, которые можно вылечить без лекарств, такие как обильное питье при простуде, травяные сборы, ванночки для ног, ингаляции при бронхите.
Обычные препараты, как правило, не проникают в грудное молоко (например, антибиотики пенициллинового ряда), а некоторые из них могут проникать в грудное молоко, но не всасываются в кишечнике ребенка, поэтому не наносят вреда малышу. .
Помните, что на безопасность лекарств также влияет то, как и когда женщины принимают лекарства. Поэтому дозировку целесообразно корректировать так, чтобы максимальный пик концентрации препарата в крови или молоке не совпадал с периодом грудного вскармливания (особенно если планируется прием так называемых «несовместимых» препаратов). Важно знать суть). Если он несовместим с грудным вскармливанием, но вы все равно хотите его принимать, вы можете временно снять его с груди, пока принимаете лекарство. В этот период необходимо регулярное грудное вскармливание для поддержания лактации. Обычно достаточно 6-7 раз в день (по 10-15 минут на грудь). Даже после прекращения приема препарата мать может безопасно кормить ребенка грудью.
Обычно достаточно 6-7 раз в день (по 10-15 минут на грудь). Даже после прекращения приема препарата мать может безопасно кормить ребенка грудью.
Существуют общие рекомендации ВОЗ по назначению лекарственных препаратов кормящим матерям. «. Общая рекомендация рекомендаций ВОЗ по грудному вскармливанию заключается в том, что «по возможности следует избегать назначения лекарств кормящим матерям». Если показаны лекарства, в первую очередь следует выбирать те, которые оказывают наименьшее неблагоприятное воздействие на ребенка. Кормящим женщинам рекомендуется принимать препарат во время или вскоре после кормления грудью, чтобы избежать пиковых концентраций в крови (и молоке). При острой потребности в препаратах, вредных для детей, находящихся на грудном вскармливании, необходимо временно прекратить грудное вскармливание при сохранении грудного вскармливания.
Если вам трудно понять это самостоятельно, проконсультируйтесь с консультантом по вопросам материнства Rainbow.
- Москва Телефон: 495-648-62-65 (8:00-22:00 (МСК) ежедневно)
- Группа ВКонтакте и Facebook
- Пожалуйста, заполните форму комментария и отправьте ее.
Создание материала: Ольга Коренева (консультант Центра грудного вскармливания «Радуга материнства», член АКЕБ, перинатальный психолог.)
Лечение кашля у новорожденных | Средство от кашля для детей
Опубликовано: 20 октября 2018
Что нужно знать о лечении кашля, какие средства от кашля можно применять для лечения детей и новорожденных – каждый хороший родитель должен располагать сведениями об этой нередкой проблеме.
Содержание статьи
Кашель у детей: лечить или не лечить?
Кашель сам по себе это не болезнь, а симптом. Он проявляется при различных заболеваниях дыхательных путей, начиная от ОРВИ и заканчивая бронхитами или пневмонией.
Кашель у детей и взрослых является своеобразной защитной реакцией организма, способствующей очищению дыхательных путей (гортани, трахеи, бронхов) от мокроты и накопившихся недружественных микроорганизмов. Поэтому до сих пор не существует единого подхода к лечению кашля у детей, и этот вопрос решается индивидуально, в зависимости от ситуации.
В целом считается, что микстуры от кашля и другие средства от кашля необходимо применять в тех случаях, когда серьезно страдает общее состояние больного. У ребенка 2-4 лет кашель чаще всего требует лечения, так как он истощает детский организм. А кашель у новорожденных может быть опасен даже для жизни малыша, поэтому лечением в данном случае должен заниматься только врач.
Чем лечить кашель ребенка?
На вопрос о лечении кашля ответов может быть немало, и правильный выбор зависит от характера самого заболевания. При выборе средства от кашля чаще всего рассматриваются следующие варианты:
— Средства, блокирующие кашлевой рефлекс. Эта группа средств делится на наркотические, ненаркотические и средства периферического действия. Реже всего (только в экстремальных случаях и под наблюдением врачей) используют наркотические; чаще всего и в домашних условиях – средства, воздействующие не непосредственно на головной мозг, а только на периферическую нервную систему. Они считаются наиболее безопасными.
— Муколитические средства. Эта группа лекарственных препаратов, которые не подавляют кашлевой рефлекс, но облегчают и даже делают более эффективным за счет разжижения мокроты.
— Отхаркивающие средства. Эта группа лекарств стимулирует выделение более жидкой мокроты. Что, свою очередь, помогает процессу очищения дыхательных путей от вязкой слизи и вредоносных микробов.
— Комбинированные средства. Комбинированными называют такие лекарства, которые одновременно демонстрируют и противокашлевый, и отхаркивающий, и муколитический эффекты. Чаще всего такие средства от кашля обладают так же противовоспалительными и бронхолитическими (расширяющими дыхательные пути) свойствами.
—Ингаляции. Ингаляции показаны детям с 3-4 лет. Для ингаляций могут использоваться как готовые аптечные препараты, так и настои лекарственных трав, эфирные масла, пищевая сода. Все эти компоненты способствуют разжижению мокроты и ее скорейшему отхождению.
Лекарственные формы средств от кашля, предназначенных для грудничков, тоже могут быть разными. В первые годы жизни ребенка активно используют микстуры от кашля, сиропы и таблетки.
В первые годы жизни ребенка активно используют микстуры от кашля, сиропы и таблетки.
Микстуры – водные средства, процент содержания активных действующих веществ в которых относительно невысок. Это наиболее мягкие, щадящие средства.
Сиропы от кашля могут быть изготовлены как на основе какого-либо одного действующего вещества, так и комбинированные, сочетающие лечебные свойства нескольких активных веществ. Помимо противокашлевого, сиропы обладают противовоспалительными и антибактериальными свойствами. Малыши охотно принимают эти сладковатые лекарственные средства.
Лечение кашля у новорожденных с использованием таблеток применяется реже, так как у маленьких детей возникают сложности с их приемом.
Если необходимо лечить кашель у новорожденного, то опасно заниматься самолечением, правильным выбором будет обязательно обратиться к врачу.
Деринат при лечении кашля у детей
И все-таки главное в лечении ОРВИ, простуд, гриппозных состояний, сопровождающихся кашлем – это укрепление иммунитета грудничка. Крепкий иммунитет – это настоящий щит, который не дает болезнетворным вирусам и бактериям «хозяйничать» в организме ребенка. И если даже болезнь все-таки настигнет ребенка, то протекать она будет быстрее и легче, а риск возникновения осложнений будет значительно меньше. Поэтому современные медицинские работники ориентируют родителей больше на предупреждение кашля у детей, чем на его лечение – и это совершенно оправдано. Одним из самых интересных предложений на отечественном рынке иммуномодулирующих препаратов сегодня является иммуномодулятор с репаративным и противовирусным действием «Деринат». Он способствует укреплению иммунитета, помогая в предупреждении проявлений ОРВИ, гриппа и простуд у детей. К тому же «Деринат» обладает еще и противовоспалительным действием, что важно для детей. А при необходимости в совместном использовании с антибиотиками «Деринат» заметно усиливает их эффективность, снижая вред для организма ребенка. Как применять препарат указано на нашем сайте.
Крепкий иммунитет – это настоящий щит, который не дает болезнетворным вирусам и бактериям «хозяйничать» в организме ребенка. И если даже болезнь все-таки настигнет ребенка, то протекать она будет быстрее и легче, а риск возникновения осложнений будет значительно меньше. Поэтому современные медицинские работники ориентируют родителей больше на предупреждение кашля у детей, чем на его лечение – и это совершенно оправдано. Одним из самых интересных предложений на отечественном рынке иммуномодулирующих препаратов сегодня является иммуномодулятор с репаративным и противовирусным действием «Деринат». Он способствует укреплению иммунитета, помогая в предупреждении проявлений ОРВИ, гриппа и простуд у детей. К тому же «Деринат» обладает еще и противовоспалительным действием, что важно для детей. А при необходимости в совместном использовании с антибиотиками «Деринат» заметно усиливает их эффективность, снижая вред для организма ребенка. Как применять препарат указано на нашем сайте.
Внимание!
Если кашель у ребенка очень сильный, приводит к рвоте или одышке, ребенок жалуется на боль в груди, а температура несколько дней не снижается ниже 38 градусов – срочно обращайтесь к врачу! Лечение такой болезни у детей в домашних условиях опасно!
Продукция Деринат
- Капли
- Спрей
- Флакон
Полезные статьи:
Как лечить насморк у грудничка | Бибиколь
Иммунитет ребенка формируется постепенно, поэтому в первый год жизни, когда только родившийся малыш знакомиться с этим миром и пытается адаптироваться к нему, риск заболеть существенно выше, чем в последующие годы жизни. Однако стоит научиться различать вирусные, воспалительные или аллергические признаки заболевания.
Однако стоит научиться различать вирусные, воспалительные или аллергические признаки заболевания.
Насморк у грудничков – это практически норма, так как слизистая носовой полости очень чувствительная и появление слизи в маленьком носике неизбежно, но существует огромная разница между сопельками, возникшими в процессе адаптации к окружающим условиям – это так называемый физиологический насморк и слизью, образующейся из-за вирусов или аллергической реакции.
Как правило, физиологический насморк проходит сам собой не позже 10 недель отроду – к этому времени слизистая носа полностью адаптируется к внешнему климату и воздуху, и начнет свою работу в полную силу. В это время родителям важно не прибегать ни к каким лекарственным средствам, а постараться сделать воздух в помещении максимально комфортным для малыша. Физиологический насморк не требует никакого специального лечения.
Насморк как заболевание
Симптомы:
- Выделения из носа в виде слизи или воды
- Повышение температуры тела
- Отказывается от еды, часто прекращает есть и капризничает
- Нарушается дыхание
- Возможно покраснение носа и области вокруг него
- Зуд в носу и глазах (при аллергии)
- Плохое самочувствие и неприятные ощущения приводят к нарушению режима дня
Виды насморка:
- Вирусный (инфекционный) – сопли здесь играют роль защитной реакции организма на бактериальную инфекцию
- Аллергический – может быть вызван любым аллергеном: как внешним, так и поступающим внутрь организма с пищей.
 Обычно, здесь также присутствует зуд, покраснение и слезоточивость глаз
Обычно, здесь также присутствует зуд, покраснение и слезоточивость глаз - Вазомоторный – как следствие сосудистых проблем в носовой полости (встречается редко)
Правильное и своевременное лечение насморка – половина пути к успешному выздоровлению и отсутствию проблем со здоровьем в дальнейшем.
Как правильно лечить насморк у грудничка
- Важным и основным правилом в лечении насморка является поддержание оптимальной температуры и влажности воздуха – t не более 220C, а влажность 50-70%. Для того, чтобы малышу было легче дышать, можно расставить в комнате сосуды с водой, приобрести аквариум, ежедневно распылять воду из пульверизатора или же просто обзавестись увлажнителем воздуха.
- Регулярное увлажнение носовой полости с помощью закапывания в нос солевого или физраствора. Можно приготовить в домашних условиях: в 1 литр теплой кипяченой воды добавить 1 чайную ложку морской соли (можно обычную пищевую поваренную соль).
 Любым из этих растворов закапывать малышу в носик по 1 капле в каждую ноздрю.
Любым из этих растворов закапывать малышу в носик по 1 капле в каждую ноздрю. - Хорошо при насморке поможет отвар травы календулы или тысячелистника. Для этого 1 чайную ложку измельченной травы залить 1 стаканом кипятка (200 мл) и томить на водяной бане (время указано на упаковке с травой). Когда отвар остынет до приемлемого чуть теплого состояния, то закапываем в каждую ноздрю по половине пипетки отвара.
- В зависимости от степени заложенности маленького носика, перед закапыванием очистите его от слизи и засохших корочек. Проще всего это сделать с помощью специального приспособления – аспиратора, который поможет легко и безопасно для малыша освободить носик от выделений. Также можно использовать маленькую клизму или специальные ватные палочки, предназначенные для ухода за крохой.
- Как же без маминого молока! Если вы кормите грудью, то ваше молоко станет отличным средством в борьбе с насморком, так как оно содержит полезные вещества, которые помогут малышу противостоять вредным микробам.

- Из трав можно также использовать отвар ромашки, только предварительно стоит проверить, нет ли у малыша на нее аллергии.
- Полезно будет и купание малыша в отварах трав – это и ароматерапия и в то же время противовоспалительная процедура. Отвары шалфея и эвкалипта, календулы и тысячелистника будут тоже кстати – травы необходимо заварить и настоять, после чего добавить в ванночку – и можно приступать к водным процедурам.
- Издавна сок свеклы или моркови разбавляли водой или маслом и закапывали в нос, не менее эффективным от насморка будет и облепиховое масло, алоэ или каланхоэ, только последние два для малыша необходимо разводить водой в соотношении 1:10 и применять до 5 раз в сутки.
Все народные средства, а особенно травы, использовать необходимо с особой осторожностью, чтобы не вызвать аллергическую реакцию, а в идеале, консультироваться с вашим врачом, который подскажет наиболее подходящий способ лечения именно для вашего крохи.
Что категорически нельзя делать при насморке:
- промывать нос под давлением
- капать в нос антибиотики
- использовать сосудосуживающие капли без назначения врача
- сильно отсасывать слизь из глубоких областей носа
Показания для срочной медицинской помощи:
- ребенок вообще не ест и теряет вес;
- из носа вместе со слизью вытекают кровянистые выделения;
- сильные головные боли у малыша;
- температура тела у грудничка ниже нормы или, наоборот, очень высокая и продолжает расти.
При проявлениях аллергического насморка стоит немедленно обратиться к врачу, так как при таком недуге происходит отек слизистой носа и правильное лечение может назначить только врач. Но вы можете помочь малышу, исключив аллерген, если вы знаете, что повлияло на самочувствие крохи, как можно чаще проводите влажную уборку, исключите использование химии в быту и организуйте оптимальную влажность в помещении.
Пусть ваши малыши будут здоровы и счастливы!
Простуда у новорожденных: симптомы, лечение и риски
Прежде чем иммунная система новорожденного полностью разовьется, он может заразиться и бороться с вирусами, вызывающими простуду.
Беременные женщины начинают передавать антитела своим эмбрионам в последние 3 месяца беременности. Новорожденные сохраняют этот пассивный иммунитет в течение короткого периода времени, но он начинает ослабевать в течение первых недель и месяцев жизни.
Когда новорожденный начинает формировать свою иммунную систему, он, скорее всего, подхватит простуду. Хотя симптомы могут напугать родителей или опекунов, эти заболевания жизненно важны. Они помогают развивающейся иммунной системе ребенка научиться бороться с различными вирусами, вызывающими простуду.
Дети обычно часто болеют простудными заболеваниями до своего первого дня рождения. Лечение простуды у новорожденных требует особенно нежного ухода, но простуда не часто бывает серьезной.
Однако симптомы простуды у новорожденных могут быть похожи на симптомы других заболеваний, включая круп и пневмонию. Эти состояния являются более серьезными, поэтому родители или опекуны должны обратиться к педиатру, чтобы убедиться, что у ребенка простуда, а не другое заболевание.
Новорожденные с простудой могут иметь обильные выделения из носа, которые сначала жидкие и водянистые, но в течение нескольких дней становятся более густыми желтыми или зелеными выделениями. Это естественное развитие инфекции, которое не означает автоматического ухудшения симптомов.
Другие признаки простуды у новорожденного включают:
- . Чухание
- Кашель
- раздражительность или суетясь
- Красные глаза
- Отсутствие аппетита
- Уточняет или оставая
Также может последовать небольшая лихорадка, еще один признак того, что их организм борется с инфекцией.
Лицо, осуществляющее уход, должно проконсультироваться с педиатром, если у любого новорожденного ректальная лихорадка выше 100,4 °F, чтобы исключить более серьезную инфекцию, чем простуда.
Для получения дополнительной информации и ресурсов, которые помогут сохранить здоровье вам и вашим близким в этот сезон гриппа, посетите наш специальный центр .
Педиатр может провести тщательное обследование, чтобы проверить, нет ли у новорожденного простуды или другого заболевания.
Хотя многие из перечисленных выше симптомов характерны для множественных заболеваний, у новорожденных с гриппом, крупом или пневмонией часто проявляются другие признаки.
Грипп
Новорожденный с гриппом может иметь симптомы простуды, а также рвоту, диарею или повышение температуры.
Ребенок также может быть особенно беспокойным из-за других симптомов, которые он еще не может проявить. Ребенок с гриппом часто кажется более больным, чем с простудой, но не всегда.
Круп
У детей с крупом проявляются типичные симптомы простуды, но эти симптомы могут быстро ухудшиться.
У младенцев может развиться резкий лающий кашель.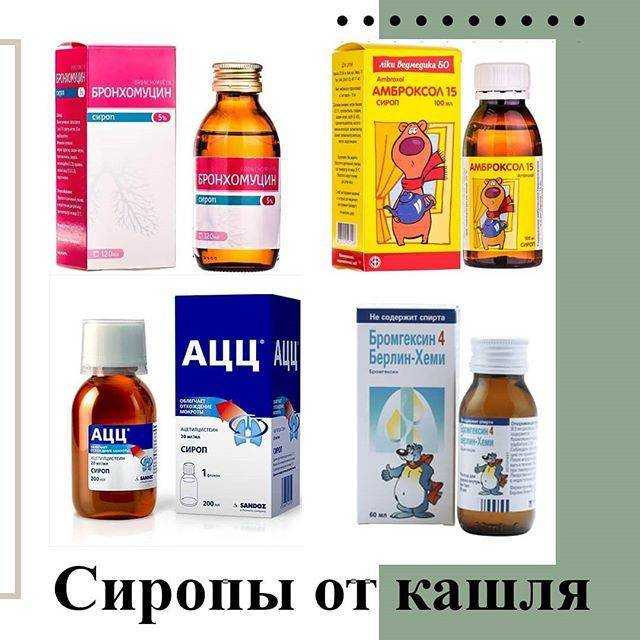 У них может быть затрудненное дыхание, из-за чего они могут напрягаться, пищать или хрипеть при кашле.
У них может быть затрудненное дыхание, из-за чего они могут напрягаться, пищать или хрипеть при кашле.
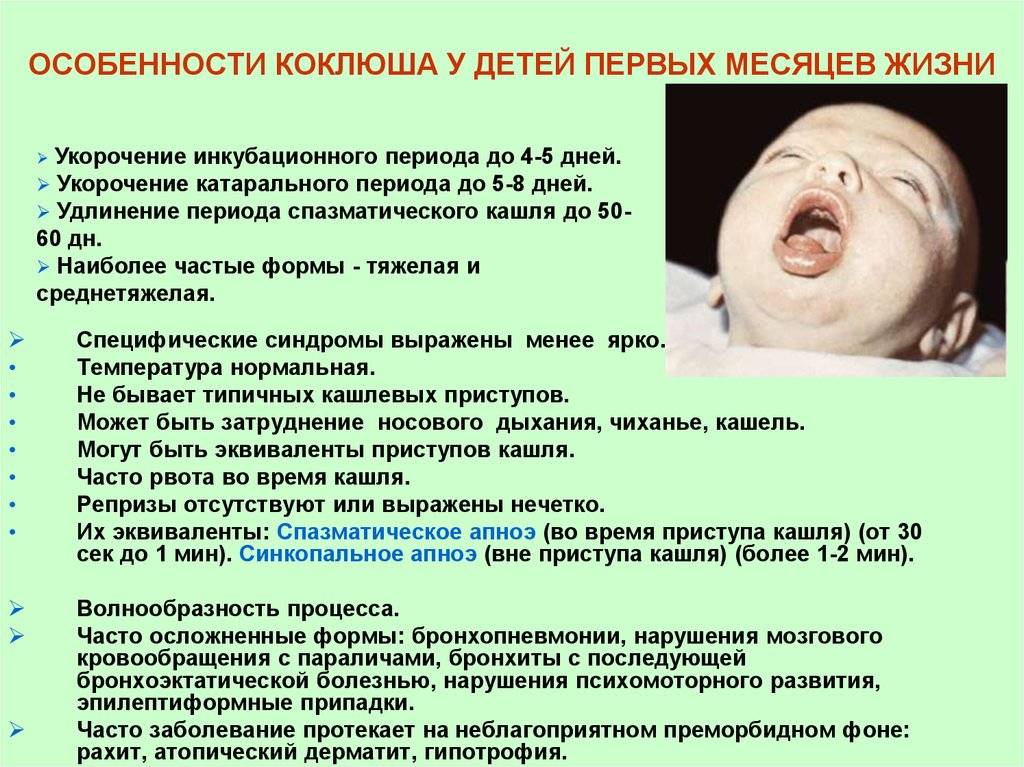
Коклюш
Коклюш, также называемый коклюшем, начинается как простуда, но примерно через неделю симптомы могут измениться. У ребенка может развиться сильный отрывистый кашель, из-за которого ему будет трудно дышать.
Этот кашель может вызвать у ребенка глубокие вдохи, которые звучат как «крик», сразу после кашля. Однако классический «крик» чаще встречается у детей старшего возраста и взрослых, чем у младенцев. Младенца с коклюшем часто рвет после кашля. Они также могут ненадолго стать синими или перестать дышать.
Коклюш — серьезное заболевание, требующее немедленной медицинской помощи.
Пневмония
Младенцы могут быть более подвержены риску перехода простуды в пневмонию, чем пожилые люди. Это может произойти быстро, поэтому важно обратиться к педиатру для постановки правильного диагноза.
Симптомы пневмонии включают:
- рвоту
- потливость
- высокую температуру, потливость и покраснение кожи
- сильный кашель, усиливающийся со временем
- брюшная чувствительность
У младенцев с пневмонией также может быть затрудненное дыхание. Они могут дышать чаще, чем обычно, или их дыхание может казаться напряженным.
Они могут дышать чаще, чем обычно, или их дыхание может казаться напряженным.
В некоторых случаях их губы или пальцы могут выглядеть синеватыми, что указывает на то, что они не получают достаточного количества кислорода и нуждаются в неотложной медицинской помощи.
Респираторно-синцитиальный вирус (RSV)
RSV — это респираторный вирус, который часто встречается в раннем детстве и обычно поражает детей в возрасте 2 лет. Он обычно проявляется в виде обычной простуды, но может быть более серьезным у новорожденных и приводить к осложнениям.
Симптомы RSV включают в себя:
- Нижного носа
- кашель
- чихание
- Лихорадка
- Хриптинг
- Отсутствие Аппетита
- Сложность, такие как Pneumaility или Bronchiolitis,
- Сложений, таких как Pneumailitis или Bronchiolitis,
- . . Организм ребенка учится защищать себя, и лучшая помощь, которую могут предложить взрослые, — это комфорт во время этого процесса.
 Для полного исчезновения симптомов у ребенка может потребоваться до 2 недель.
Для полного исчезновения симптомов у ребенка может потребоваться до 2 недель.Американская академия педиатрии (AAP) не рекомендует безрецептурные лекарства от простуды для детей, так как они не работают и могут иметь серьезные побочные эффекты.
Домашние средства
Педиатры могут порекомендовать несколько различных домашних средств, чтобы помочь детям пережить раннюю простуду. К ним относятся:
- Гидратация: Когда ребенок борется с простудой, слизь и лихорадка могут израсходовать жизненно важные жидкости и электролиты. Родители или опекуны должны держать их увлажненными.
- Очистка носовых ходов: Промывание носа ребенка с помощью назальных солевых капель и резинового шприца может помочь ему легче дышать.
- Влажность: Использование мягкого увлажнителя с прохладным туманом для увлажнения области вокруг детской кроватки может помочь ребенку лучше дышать и уменьшить заложенность носа.
- Пар: Если подержать ребенка в парной ванной с проточной горячей водой в течение 10–15 минут, это может привести к разжижению слизи. Человек должен всегда присматривать за младенцем возле горячей воды, чтобы защитить ребенка от ожогов.
- Отдых: Возможно, лучше избегать общественных мест и давать ребенку больше времени для отдыха, пока он заживает.
Человек должен обсудить любое ухудшение симптомов с педиатром.
Вирусы, вызывающие простуду, могут распространяться по воздуху или при контакте с носителем вируса. Человек-носитель вируса может не проявлять никаких симптомов.
Различные факторы могут увеличить риск простуды у новорожденного, например контакт с детьми старшего возраста или нахождение среди курящих людей. Шаги, которые могут уменьшить их воздействие, включают:
- регулярное мытье рук всеми, кто контактирует с ребенком
- избегание людей, которые больны или находились рядом с больным
- ограничение пребывания в толпе
- избегание пассивного курения
- регулярная чистка игрушек и поверхностей
Когда родитель кормит ребенка грудью, ребенок может дольше сохранять некоторый пассивный иммунитет из-за иммунных соединений в молоке.
 Это не означает, что ребенок не будет болеть, но он может болеть реже и легче бороться с инфекциями, чем дети, находящиеся на искусственном вскармливании.
Это не означает, что ребенок не будет болеть, но он может болеть реже и легче бороться с инфекциями, чем дети, находящиеся на искусственном вскармливании.Лихорадка является одним из основных средств защиты ребенка от инфекций, таких как простуда. У новорожденных лихорадка 100,4 ° F или выше требует обращения к педиатру. Во всех случаях человек должен поговорить с медицинским работником, если у маленького ребенка лихорадка сохраняется более нескольких дней или если она проходит в течение дня или двух, а затем возвращается.
У очень маленьких детей может не быть лихорадки даже в условиях серьезной инфекции. Если новорожденный кажется больным, даже без лихорадки, человеку следует обратиться за медицинской помощью.
Также важно поговорить с педиатром, если у ребенка появляются какие-либо другие необычные симптомы, такие как:
- затрудненное дыхание
- необычный крик или кашель
- признаки физической боли или дискомфорта
- трудности прием пищи или отказ от еды
- кожная сыпь
- постоянная диарея или рвота
- обезвоживание и снижение диуреза
В некоторых случаях у ребенка могут не проявляться симптомы, но родитель или опекун могут почувствовать, что они кажутся неправильными.
 Если человек не уверен в симптомах у ребенка, ему следует обратиться за медицинской помощью.
Если человек не уверен в симптомах у ребенка, ему следует обратиться за медицинской помощью.Невозможно избежать всех микробов в среде, в которой растет ребенок, и заболеть для него так же нормально, как и для всех остальных. Лучшее, что может сделать родитель или опекун, — это помочь ребенку чувствовать себя комфортно, пока его тело борется с холодом.
Простуда может перерасти в серьезное заболевание, поэтому жизненно необходимы регулярные осмотры у педиатра, особенно если у ребенка высокая температура или другие симптомы. Необходимо вызвать педиатра при первых признаках болезни, чтобы исключить более серьезные заболевания у новорожденных.
Простуда у новорожденных: симптомы, лечение и риски
Прежде чем иммунная система новорожденного полностью разовьется, он может заразиться и бороться с вирусами, вызывающими простуду.
Беременные женщины начинают передавать антитела своим эмбрионам в последние 3 месяца беременности. Новорожденные сохраняют этот пассивный иммунитет в течение короткого периода времени, но он начинает ослабевать в течение первых недель и месяцев жизни.

Когда новорожденный начинает формировать свою иммунную систему, он, скорее всего, подхватит простуду. Хотя симптомы могут напугать родителей или опекунов, эти заболевания жизненно важны. Они помогают развивающейся иммунной системе ребенка научиться бороться с различными вирусами, вызывающими простуду.
Дети обычно часто болеют простудными заболеваниями до своего первого дня рождения. Лечение простуды у новорожденных требует особенно нежного ухода, но простуда не часто бывает серьезной.
Однако симптомы простуды у новорожденных могут быть похожи на симптомы других заболеваний, включая круп и пневмонию. Эти состояния являются более серьезными, поэтому родители или опекуны должны обратиться к педиатру, чтобы убедиться, что у ребенка простуда, а не другое заболевание.
Новорожденные с простудой могут иметь обильные выделения из носа, которые сначала жидкие и водянистые, но в течение нескольких дней становятся более густыми желтыми или зелеными выделениями. Это естественное развитие инфекции, которое не означает автоматического ухудшения симптомов.

Другие признаки простуды у новорожденного включают:
- . Чухание
- Кашель
- раздражительность или суетясь
- Красные глаза
- Отсутствие аппетита
- Уточняет или оставая
Также может последовать небольшая лихорадка, еще один признак того, что их организм борется с инфекцией.
Лицо, осуществляющее уход, должно проконсультироваться с педиатром, если у любого новорожденного ректальная лихорадка выше 100,4 °F, чтобы исключить более серьезную инфекцию, чем простуда.
Для получения дополнительной информации и ресурсов, которые помогут сохранить здоровье вам и вашим близким в этот сезон гриппа, посетите наш специальный центр .
Педиатр может провести тщательное обследование, чтобы проверить, нет ли у новорожденного простуды или другого заболевания.
Хотя многие из перечисленных выше симптомов характерны для множественных заболеваний, у новорожденных с гриппом, крупом или пневмонией часто проявляются другие признаки.

Грипп
Новорожденный с гриппом может иметь симптомы простуды, а также рвоту, диарею или повышение температуры.
Ребенок также может быть особенно беспокойным из-за других симптомов, которые он еще не может проявить. Ребенок с гриппом часто кажется более больным, чем с простудой, но не всегда.
Круп
У детей с крупом проявляются типичные симптомы простуды, но эти симптомы могут быстро ухудшиться.
У младенцев может развиться резкий лающий кашель. У них может быть затрудненное дыхание, из-за чего они могут напрягаться, пищать или хрипеть при кашле.
Коклюш
Коклюш, также называемый коклюшем, начинается как простуда, но примерно через неделю симптомы могут измениться. У ребенка может развиться сильный отрывистый кашель, из-за которого ему будет трудно дышать.
Этот кашель может вызвать у ребенка глубокие вдохи, которые звучат как «крик», сразу после кашля. Однако классический «крик» чаще встречается у детей старшего возраста и взрослых, чем у младенцев.
 Младенца с коклюшем часто рвет после кашля. Они также могут ненадолго стать синими или перестать дышать.
Младенца с коклюшем часто рвет после кашля. Они также могут ненадолго стать синими или перестать дышать.Коклюш — серьезное заболевание, требующее немедленной медицинской помощи.
Пневмония
Младенцы могут быть более подвержены риску перехода простуды в пневмонию, чем пожилые люди. Это может произойти быстро, поэтому важно обратиться к педиатру для постановки правильного диагноза.
Симптомы пневмонии включают:
- рвоту
- потливость
- высокую температуру, потливость и покраснение кожи
- сильный кашель, усиливающийся со временем
- брюшная чувствительность
У младенцев с пневмонией также может быть затрудненное дыхание. Они могут дышать чаще, чем обычно, или их дыхание может казаться напряженным.
В некоторых случаях их губы или пальцы могут выглядеть синеватыми, что указывает на то, что они не получают достаточного количества кислорода и нуждаются в неотложной медицинской помощи.
Респираторно-синцитиальный вирус (RSV)
RSV — это респираторный вирус, который часто встречается в раннем детстве и обычно поражает детей в возрасте 2 лет.
 Он обычно проявляется в виде обычной простуды, но может быть более серьезным у новорожденных и приводить к осложнениям.
Он обычно проявляется в виде обычной простуды, но может быть более серьезным у новорожденных и приводить к осложнениям.Симптомы RSV включают в себя:
- Нижного носа
- кашель
- чихание
- Лихорадка
- Хриптинг
- Отсутствие Аппетита
- Сложность, такие как Pneumaility или Bronchiolitis,
- Сложений, таких как Pneumailitis или Bronchiolitis,
- . . Организм ребенка учится защищать себя, и лучшая помощь, которую могут предложить взрослые, — это комфорт во время этого процесса. Для полного исчезновения симптомов у ребенка может потребоваться до 2 недель.
Американская академия педиатрии (AAP) не рекомендует безрецептурные лекарства от простуды для детей, так как они не работают и могут иметь серьезные побочные эффекты.
Домашние средства
Педиатры могут порекомендовать несколько различных домашних средств, чтобы помочь детям пережить раннюю простуду. К ним относятся:
- Гидратация: Когда ребенок борется с простудой, слизь и лихорадка могут израсходовать жизненно важные жидкости и электролиты.
 Родители или опекуны должны держать их увлажненными.
Родители или опекуны должны держать их увлажненными. - Очистка носовых ходов: Промывание носа ребенка с помощью назальных солевых капель и резинового шприца может помочь ему легче дышать.
- Влажность: Использование мягкого увлажнителя с прохладным туманом для увлажнения области вокруг детской кроватки может помочь ребенку лучше дышать и уменьшить заложенность носа.
- Пар: Если подержать ребенка в парной ванной с проточной горячей водой в течение 10–15 минут, это может привести к разжижению слизи. Человек должен всегда присматривать за младенцем возле горячей воды, чтобы защитить ребенка от ожогов.
- Отдых: Возможно, лучше избегать общественных мест и давать ребенку больше времени для отдыха, пока он заживает.
Человек должен обсудить любое ухудшение симптомов с педиатром.
Вирусы, вызывающие простуду, могут распространяться по воздуху или при контакте с носителем вируса.
 Человек-носитель вируса может не проявлять никаких симптомов.
Человек-носитель вируса может не проявлять никаких симптомов.Различные факторы могут увеличить риск простуды у новорожденного, например контакт с детьми старшего возраста или нахождение среди курящих людей. Шаги, которые могут уменьшить их воздействие, включают:
- регулярное мытье рук всеми, кто контактирует с ребенком
- избегание людей, которые больны или находились рядом с больным
- ограничение пребывания в толпе
- избегание пассивного курения
- регулярная чистка игрушек и поверхностей
Когда родитель кормит ребенка грудью, ребенок может дольше сохранять некоторый пассивный иммунитет из-за иммунных соединений в молоке. Это не означает, что ребенок не будет болеть, но он может болеть реже и легче бороться с инфекциями, чем дети, находящиеся на искусственном вскармливании.
Лихорадка является одним из основных средств защиты ребенка от инфекций, таких как простуда. У новорожденных лихорадка 100,4 ° F или выше требует обращения к педиатру.
 Во всех случаях человек должен поговорить с медицинским работником, если у маленького ребенка лихорадка сохраняется более нескольких дней или если она проходит в течение дня или двух, а затем возвращается.
Во всех случаях человек должен поговорить с медицинским работником, если у маленького ребенка лихорадка сохраняется более нескольких дней или если она проходит в течение дня или двух, а затем возвращается.У очень маленьких детей может не быть лихорадки даже в условиях серьезной инфекции. Если новорожденный кажется больным, даже без лихорадки, человеку следует обратиться за медицинской помощью.
Также важно поговорить с педиатром, если у ребенка появляются какие-либо другие необычные симптомы, такие как:
- затрудненное дыхание
- необычный крик или кашель
- признаки физической боли или дискомфорта
- трудности прием пищи или отказ от еды
- кожная сыпь
- постоянная диарея или рвота
- обезвоживание и снижение диуреза
В некоторых случаях у ребенка могут не проявляться симптомы, но родитель или опекун могут почувствовать, что они кажутся неправильными. Если человек не уверен в симптомах у ребенка, ему следует обратиться за медицинской помощью.

Невозможно избежать всех микробов в среде, в которой растет ребенок, и заболеть для него так же нормально, как и для всех остальных. Лучшее, что может сделать родитель или опекун, — это помочь ребенку чувствовать себя комфортно, пока его тело борется с холодом.
Простуда может перерасти в серьезное заболевание, поэтому жизненно необходимы регулярные осмотры у педиатра, особенно если у ребенка высокая температура или другие симптомы. Необходимо вызвать педиатра при первых признаках болезни, чтобы исключить более серьезные заболевания у новорожденных.
Простуда у новорожденных: симптомы, лечение и риски
Прежде чем иммунная система новорожденного полностью разовьется, он может заразиться и бороться с вирусами, вызывающими простуду.
Беременные женщины начинают передавать антитела своим эмбрионам в последние 3 месяца беременности. Новорожденные сохраняют этот пассивный иммунитет в течение короткого периода времени, но он начинает ослабевать в течение первых недель и месяцев жизни.

Когда новорожденный начинает формировать свою иммунную систему, он, скорее всего, подхватит простуду. Хотя симптомы могут напугать родителей или опекунов, эти заболевания жизненно важны. Они помогают развивающейся иммунной системе ребенка научиться бороться с различными вирусами, вызывающими простуду.
Дети обычно часто болеют простудными заболеваниями до своего первого дня рождения. Лечение простуды у новорожденных требует особенно нежного ухода, но простуда не часто бывает серьезной.
Однако симптомы простуды у новорожденных могут быть похожи на симптомы других заболеваний, включая круп и пневмонию. Эти состояния являются более серьезными, поэтому родители или опекуны должны обратиться к педиатру, чтобы убедиться, что у ребенка простуда, а не другое заболевание.
Новорожденные с простудой могут иметь обильные выделения из носа, которые сначала жидкие и водянистые, но в течение нескольких дней становятся более густыми желтыми или зелеными выделениями. Это естественное развитие инфекции, которое не означает автоматического ухудшения симптомов.

Другие признаки простуды у новорожденного включают:
- . Чухание
- Кашель
- раздражительность или суетясь
- Красные глаза
- Отсутствие аппетита
- Уточняет или оставая
Также может последовать небольшая лихорадка, еще один признак того, что их организм борется с инфекцией.
Лицо, осуществляющее уход, должно проконсультироваться с педиатром, если у любого новорожденного ректальная лихорадка выше 100,4 °F, чтобы исключить более серьезную инфекцию, чем простуда.
Для получения дополнительной информации и ресурсов, которые помогут сохранить здоровье вам и вашим близким в этот сезон гриппа, посетите наш специальный центр .
Педиатр может провести тщательное обследование, чтобы проверить, нет ли у новорожденного простуды или другого заболевания.
Хотя многие из перечисленных выше симптомов характерны для множественных заболеваний, у новорожденных с гриппом, крупом или пневмонией часто проявляются другие признаки.

Грипп
Новорожденный с гриппом может иметь симптомы простуды, а также рвоту, диарею или повышение температуры.
Ребенок также может быть особенно беспокойным из-за других симптомов, которые он еще не может проявить. Ребенок с гриппом часто кажется более больным, чем с простудой, но не всегда.
Круп
У детей с крупом проявляются типичные симптомы простуды, но эти симптомы могут быстро ухудшиться.
У младенцев может развиться резкий лающий кашель. У них может быть затрудненное дыхание, из-за чего они могут напрягаться, пищать или хрипеть при кашле.
Коклюш
Коклюш, также называемый коклюшем, начинается как простуда, но примерно через неделю симптомы могут измениться. У ребенка может развиться сильный отрывистый кашель, из-за которого ему будет трудно дышать.
Этот кашель может вызвать у ребенка глубокие вдохи, которые звучат как «крик», сразу после кашля. Однако классический «крик» чаще встречается у детей старшего возраста и взрослых, чем у младенцев.
 Младенца с коклюшем часто рвет после кашля. Они также могут ненадолго стать синими или перестать дышать.
Младенца с коклюшем часто рвет после кашля. Они также могут ненадолго стать синими или перестать дышать.Коклюш — серьезное заболевание, требующее немедленной медицинской помощи.
Пневмония
Младенцы могут быть более подвержены риску перехода простуды в пневмонию, чем пожилые люди. Это может произойти быстро, поэтому важно обратиться к педиатру для постановки правильного диагноза.
Симптомы пневмонии включают:
- рвоту
- потливость
- высокую температуру, потливость и покраснение кожи
- сильный кашель, усиливающийся со временем
- брюшная чувствительность
У младенцев с пневмонией также может быть затрудненное дыхание. Они могут дышать чаще, чем обычно, или их дыхание может казаться напряженным.
В некоторых случаях их губы или пальцы могут выглядеть синеватыми, что указывает на то, что они не получают достаточного количества кислорода и нуждаются в неотложной медицинской помощи.
Респираторно-синцитиальный вирус (RSV)
RSV — это респираторный вирус, который часто встречается в раннем детстве и обычно поражает детей в возрасте 2 лет.
 Он обычно проявляется в виде обычной простуды, но может быть более серьезным у новорожденных и приводить к осложнениям.
Он обычно проявляется в виде обычной простуды, но может быть более серьезным у новорожденных и приводить к осложнениям.Симптомы RSV включают в себя:
- Нижного носа
- кашель
- чихание
- Лихорадка
- Хриптинг
- Отсутствие Аппетита
- Сложность, такие как Pneumaility или Bronchiolitis,
- Гидратация: Когда ребенок борется с простудой, слизь и лихорадка могут израсходовать жизненно важные жидкости и электролиты.
- Сложений, таких как Pneumailitis или Bronchiolitis,
- . . Организм ребенка учится защищать себя, и лучшая помощь, которую могут предложить взрослые, — это комфорт во время этого процесса. Для полного исчезновения симптомов у ребенка может потребоваться до 2 недель.
Американская академия педиатрии (AAP) не рекомендует безрецептурные лекарства от простуды для детей, так как они не работают и могут иметь серьезные побочные эффекты.
Домашние средства
Педиатры могут порекомендовать несколько различных домашних средств, чтобы помочь детям пережить раннюю простуду. К ним относятся:
- Гидратация: Когда ребенок борется с простудой, слизь и лихорадка могут израсходовать жизненно важные жидкости и электролиты.
 Родители или опекуны должны держать их увлажненными.
Родители или опекуны должны держать их увлажненными. - Очистка носовых ходов: Промывание носа ребенка с помощью назальных солевых капель и резинового шприца может помочь ему легче дышать.
- Влажность: Использование мягкого увлажнителя с прохладным туманом для увлажнения области вокруг детской кроватки может помочь ребенку лучше дышать и уменьшить заложенность носа.
- Пар: Если подержать ребенка в парной ванной с проточной горячей водой в течение 10–15 минут, это может привести к разжижению слизи. Человек должен всегда присматривать за младенцем возле горячей воды, чтобы защитить ребенка от ожогов.
- Отдых: Возможно, лучше избегать общественных мест и давать ребенку больше времени для отдыха, пока он заживает.
Человек должен обсудить любое ухудшение симптомов с педиатром.
Вирусы, вызывающие простуду, могут распространяться по воздуху или при контакте с носителем вируса.
 Человек-носитель вируса может не проявлять никаких симптомов.
Человек-носитель вируса может не проявлять никаких симптомов.Различные факторы могут увеличить риск простуды у новорожденного, например контакт с детьми старшего возраста или нахождение среди курящих людей. Шаги, которые могут уменьшить их воздействие, включают:
- регулярное мытье рук всеми, кто контактирует с ребенком
- избегание людей, которые больны или находились рядом с больным
- ограничение пребывания в толпе
- избегание пассивного курения
- регулярная чистка игрушек и поверхностей
Когда родитель кормит ребенка грудью, ребенок может дольше сохранять некоторый пассивный иммунитет из-за иммунных соединений в молоке. Это не означает, что ребенок не будет болеть, но он может болеть реже и легче бороться с инфекциями, чем дети, находящиеся на искусственном вскармливании.
Лихорадка является одним из основных средств защиты ребенка от инфекций, таких как простуда. У новорожденных лихорадка 100,4 ° F или выше требует обращения к педиатру.
 Во всех случаях человек должен поговорить с медицинским работником, если у маленького ребенка лихорадка сохраняется более нескольких дней или если она проходит в течение дня или двух, а затем возвращается.
Во всех случаях человек должен поговорить с медицинским работником, если у маленького ребенка лихорадка сохраняется более нескольких дней или если она проходит в течение дня или двух, а затем возвращается.У очень маленьких детей может не быть лихорадки даже в условиях серьезной инфекции. Если новорожденный кажется больным, даже без лихорадки, человеку следует обратиться за медицинской помощью.
Также важно поговорить с педиатром, если у ребенка появляются какие-либо другие необычные симптомы, такие как:
- затрудненное дыхание
- необычный крик или кашель
- признаки физической боли или дискомфорта
- трудности прием пищи или отказ от еды
- кожная сыпь
- постоянная диарея или рвота
- обезвоживание и снижение диуреза
В некоторых случаях у ребенка могут не проявляться симптомы, но родитель или опекун могут почувствовать, что они кажутся неправильными. Если человек не уверен в симптомах у ребенка, ему следует обратиться за медицинской помощью.

- Гидратация: Когда ребенок борется с простудой, слизь и лихорадка могут израсходовать жизненно важные жидкости и электролиты.