Вирус температура высокая: сколько держится, когда сбивать, и как снизить
Высокая температура – причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Высокая температура – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Возможные причины
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Лихорадочное состояние имеет свою динамику и включает несколько стадий.
Если за критерий течения лихорадки принять температуру тела, то можно выделить три стадии:
1 стадия – период подъема температуры;
2 стадия – период сохранения, или стояния температуры;
3 стадия – период снижения температуры до нормальных значений. .
.
Стадия подъема температуры
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
Быстрое повышение температуры до высоких значений наблюдается при гриппе, крупозной пневмонии,
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
Что следует делать?
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Хороший эффект дает грелка, приложенная к ногам и рукам.
Стадия стояния температуры
После достижения верхнего значения температура некоторое время держится на этом уровне. Данный период называется стадией стояния температуры, когда устанавливается баланс между теплопродукцией и теплоотдачей. На этой стадии болезни пациент ощущает жар, сонливость. Возможно отсутствие аппетита, жажда. В зависимости от уровня повышения температуры различают слабую, или субфебрильную температуру – 37-38° C; умеренную, или фебрильную – 38-39° C; высокую – 39-41° C и чрезмерную – выше 41° C.
Сбивание температуры не всегда уместно.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
Что следует делать?
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Вопрос о медикаментозном снижении температуры решается в каждом случае индивидуально.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
При назначении жаропонижающих препаратов детям учитывают следующие нюансы:
– возраст ребенка менее трех месяцев, а температура поднялась выше 38° C;
– у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
– у ребенка с заболеваниями сердца или легких температура превышает 38° C;
– ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
При высокой температуре изменяется функционирование всех систем органов.
Частота сердечных сокращений увеличивается на 8-10 ударов в минуту на каждый градус повышения температуры. Нередко возникают аритмия, чаще экстрасистолия (внеочередные сокращения), спазм кровеносных сосудов и повышение кровяного давления.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
Лечение
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
Предпочтительнее использовать ректальные суппозитории.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Стадия снижения температуры
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Что следует делать?
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
Важно помнить, что снижение температуры не является показателем выздоровления.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Клинические рекоменд.ОРВИ
Клинические рекомендации:
«Острая респираторная вирусная инфекция (ОРВИ) у детей . МКБ 10: J00 / J02.9/ J04.0/ J04.1/J04.2/J06.0/J06.9
Год утверждения (частота пересмотра): 2018 (пересмотр каждые 3 года)
Профессиональные ассоциации: Союз педиатров России
Утверждены : Союзом педиатров России
Приложение В. Информация для пациентов
Информация для пациентов
ОРВИ (острая респираторная вирусная инфекция) – наиболее часто встречающееся заболевание у детей.
Причина заболевания – разнообразные вирусы. Заболевание чаще развивается осенью, зимой и ранней весной.
Как заражаются инфекцией, вызывающей ОРВИ: чаще всего путем попадания на слизистую оболочку носа или конъюнктиву с рук, загрязненных при контакте с больным (например, через рукопожатие) или с зараженными вирусом поверхностями (риновирус сохраняется на них до суток).
Другой путь – воздушно-капельный – при вдыхании частичек слюны, выделяющихся при чихании, кашле или при тесном контакте с больным.
Период от заражения до начала болезни: в большинстве случаев – от 2-х до 7 дней. Выделение вирусов больным (заразность для окружающих) максимально на 3-и сутки после заражения, резко снижается к 5-му дню; неинтенсивное выделение вируса может сохраняться до 2 недель.
Признаки ОРВИ: наиболее частым проявлением ОРВИ у детей является заложенность носа, а также выделения из носа: прозрачные и/или белого и/или желтого и/или зеленого цвета (появление выделений из носа желтого или зеленого цвета – не является признаком присоединения бактериальной инфекции!). Повышение температуры чаще длится не более 3 дней, затем температура тела снижается. При некоторых инфекциях (грипп и аденовирусная инфекция) температура выше 38ºC сохраняется более длительно (до 5-7 дней).
Повышение температуры чаще длится не более 3 дней, затем температура тела снижается. При некоторых инфекциях (грипп и аденовирусная инфекция) температура выше 38ºC сохраняется более длительно (до 5-7 дней).
При ОРВИ также могут быть: першение в горле, кашель, покраснение глаз, чихание.
Обследования: в большинстве случаев, дополнительных обследований ребенку с ОРВИ не требуется.
Лечение: ОРВИ, в большинстве случаев, носит доброкачественный характер, разрешается в течение 10 дней и не всегда требует назначения медикаментов.
Снижение температуры: лихорадящего ребенка следует раскрыть, обтереть водой Т° 25-30°С. С целью снижения температуры у детей допустимо применение только 2-х препаратов – парацетамола или ибупрофена. Жаропонижающие препараты у здоровых детей ≥3 месяцев оправданы при температуре выше 39 – 39,5°С. При менее выраженной лихорадке (38-38,5°С) средства, снижающие температуру, показаны детям до 3 месяцев, пациентам с хронической патологией, а также при связанном с температурой дискомфорте. Регулярный (курсовой) прием жаропонижающих нежелателен, повторную дозу вводят только после нового повышения температуры.
Регулярный (курсовой) прием жаропонижающих нежелателен, повторную дозу вводят только после нового повышения температуры.
Чередование этих двух препаратов или применение их в комбинации не приводит к усилению жаропонижающего эффекта.
У детей с жаропонижающей целью не применяют ацетилсалициловую кислоту и нимесулид. Крайне нежелательно использование метамизола у детей в связи с высоким риском развития агранулоцитоза. Во многих странах мира метамизол запрещен к применению уже более 50 лет назад.
Антибиотики – не действуют на вирусы (основную причину ОРВИ). Вопрос о назначении антибиотиков рассматривается при подозрении на бактериальную инфекцию. Антибиотики должен назначать врач. Бесконтрольный прием антибиотиков может способствовать развитию устойчивых к ним микробов и вызывать осложнения.
Как предупредить развитие ОРВИ:
Заболевшего ребенка следует оставить дома (не водить в детский сад или школу). Первостепенное значение имеют меры, препятствующие распространению вирусов: тщательное мытье рук после контакта с больным.
Важно также ношение масок, мытье поверхностей в окружении больного, соблюдение режима проветривания. Ежегодная вакцинация против гриппа с возраста 6 месяцев снижает риск этой инфекции. Доказано также, что вакцинация детей от гриппа и пневмококковой инфекции уменьшает вероятность развития острого среднего отита у детей и осложненного течения ОРВИ. Надежных свидетельств о снижении респираторной заболеваемости под влиянием различных иммуномодуляторов – нет. Не доказана также профилактическая эффективность растительных препаратов и витамина С, гомеопатических препаратов.
Обратитесь к специалисту если:
– ребенок длительное время отказывается от питья – вы видите изменения в поведении: раздражительность, необычная сонливость со снижением реакции на попытки контакта с ребенком
– у ребенка имеется затруднение дыхания, шумное дыхание, учащение дыхания, втяжение межреберных промежутков, яремной ямки (места, расположенного спереди между шеей и грудью)
– у ребенка судороги на фоне повышенной температуры – у ребенка бред на фоне повышенной температуры
– повышенная температура тела (более 38,4-38,5ºC) сохраняется более 3 дней
– заложенность носа сохраняется без улучшения более 10-14 дней, особенно если при этом вы видите «вторую волну» повышения температуры тела и/или ухудшение состояния ребенка
– у ребенка есть боль в ухе и/или выделения из уха – у ребенка кашель, длящийся более 10-14 дней без улучшения
Симптомы, причины, диагностика, лечение и предупреждения
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
У большинства людей температура тела составляет около 98,6°F (37°C). Все, что выше этого градуса, считается лихорадкой. Лихорадка часто является признаком того, что ваш организм борется с какой-либо бактериальной или вирусной инфекцией. Вирусная лихорадка — это любая лихорадка, вызванная основным вирусным заболеванием.
Люди могут поражаться различными вирусными инфекциями, от обычной простуды до гриппа. Субфебрильная температура является симптомом многих вирусных инфекций. Но некоторые вирусные инфекции, такие как лихорадка денге, могут вызывать более высокую температуру.
Читайте дальше, чтобы узнать больше о вирусных лихорадках, включая общие симптомы и варианты лечения.
Вирусная лихорадка может иметь температуру от 99°F до более 103°F (39°C) в зависимости от основного вируса.
Если у вас вирусная лихорадка, у вас могут быть некоторые из следующих общих симптомов: 9Озноб
Вирусная лихорадка вызывается инфицированием вирусом. Вирусы — очень маленькие инфекционные агенты. Они заражают и размножаются в клетках вашего тела. Лихорадка — это способ вашего организма бороться с вирусом. Многие вирусы чувствительны к изменениям температуры, поэтому внезапное повышение температуры тела делает вас менее восприимчивыми к вирусам.
Вирусы — очень маленькие инфекционные агенты. Они заражают и размножаются в клетках вашего тела. Лихорадка — это способ вашего организма бороться с вирусом. Многие вирусы чувствительны к изменениям температуры, поэтому внезапное повышение температуры тела делает вас менее восприимчивыми к вирусам.
Существует множество способов заражения вирусом, в том числе:
- Вдыхание. Если кто-то с вирусной инфекцией чихает или кашляет рядом с вами, вы можете вдохнуть капли, содержащие вирус. Примеры вирусных инфекций от вдыхания включают грипп или простуду.
- Проглатывание. Еда и напитки могут быть заражены вирусами. Если их съесть, можно занести инфекцию. Примеры вирусных инфекций от приема внутрь включают норовирус и энтеровирусы.
- Укусы. Насекомые и другие животные могут переносить вирусы. Если они укусят вас, у вас может развиться инфекция. Примеры вирусных инфекций, возникающих в результате укусов, включают лихорадку денге и бешенство.

- Телесные жидкости. Обмен биологическими жидкостями с человеком, у которого есть вирусная инфекция, может привести к передаче болезни. Примеры этого типа вирусной инфекции включают гепатит В и ВИЧ.
Как вирусные, так и бактериальные инфекции часто вызывают схожие симптомы. Чтобы диагностировать вирусную лихорадку, врач, скорее всего, начнет с исключения бактериальной инфекции. Они могут сделать это, рассмотрев ваши симптомы и историю болезни, а также взяв любые образцы для проверки на наличие бактерий.
Например, если у вас болит горло, вам могут взять мазок из горла, чтобы проверить наличие бактерий, вызывающих фарингит. Если образец окажется отрицательным, у вас, вероятно, вирусная инфекция.
Они также могут взять образец крови или другой жидкости организма для проверки на наличие определенных маркеров, которые могут указывать на вирусную инфекцию, таких как количество лейкоцитов.
В большинстве случаев вирусная лихорадка не требует специального лечения.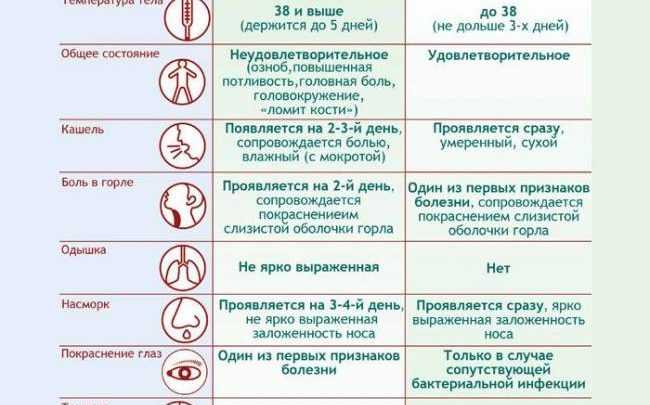 В отличие от бактериальных инфекций, они не реагируют на антибиотики.
В отличие от бактериальных инфекций, они не реагируют на антибиотики.
Вместо этого лечение обычно направлено на облегчение ваших симптомов. Общие методы лечения включают:
- прием безрецептурных жаропонижающих средств, таких как ацетаминофен или ибупрофен, для снижения температуры и ее симптомов во время потоотделения
- принимая противовирусные препараты, такие как осельтамивир фосфат (Тамифлю), когда применимо
- сидя в теплой ванне, чтобы снизить температуру тела
Приобретите Тамифлю прямо сейчас.
Во многих случаях вирусная лихорадка не вызывает беспокойства. Но если у вас жар, который достигает 103 ° F (39 ° C) или выше, лучше вызвать врача. Вам также следует обратиться к врачу, если у вашего ребенка ректальная температура 100,4°F (38°C) или выше. Узнайте больше о лечении лихорадки у младенцев.
Если у вас жар, обратите внимание на следующие симптомы, все из которых указывают на необходимость лечения:
- сильная головная боль
- затрудненное дыхание
- боль в груди
- боли в животе
- частая рвота
- сыпь, особенно если она быстро ухудшается
- ригидность затылочных мышц, особенно если вы чувствуете боль при наклоне вперед
Под вирусной лихорадкой понимается любая лихорадка, возникающая в результате вирусной инфекции, такой как грипп или лихорадка денге. В то время как большинство вирусных лихорадок проходят сами по себе в течение дня или двух, некоторые из них являются более тяжелыми и требуют медицинского лечения. Если ваша температура начинает показывать 103 ° F (39°C) или выше, пора вызывать врача. В противном случае постарайтесь как можно больше отдыхать и избегать обезвоживания.
В то время как большинство вирусных лихорадок проходят сами по себе в течение дня или двух, некоторые из них являются более тяжелыми и требуют медицинского лечения. Если ваша температура начинает показывать 103 ° F (39°C) или выше, пора вызывать врача. В противном случае постарайтесь как можно больше отдыхать и избегать обезвоживания.
Прочитайте эту статью на испанском языке.
Сепсис | Национальная служба здравоохранения сообщает
Лечение сепсиса различается в зависимости от:
- пораженной области
- причина заражения
- пораженных органов
- размер любого ущерба
При первых признаках сепсиса вас обычно направляют в больницу. Затем вам поставят диагноз и назначат лечение.
Неотложная помощь
Вам потребуется неотложная помощь или лечение в отделении интенсивной терапии (ОИТ), если:
- сепсис тяжелый
- у вас развивается септический шок – когда ваше кровяное давление падает до опасно низкого уровня
Отделения интенсивной терапии могут поддерживать такие функции организма, как дыхание, на которые влияет сепсис. Это позволяет медицинскому персоналу сосредоточиться на лечении инфекции.
Это позволяет медицинскому персоналу сосредоточиться на лечении инфекции.
Сепсис поддается лечению, если его выявить и быстро вылечить. В большинстве случаев это приводит к полному выздоровлению без длительных проблем.
Антибиотики
Основным методом лечения сепсиса, тяжелого сепсиса или септического шока являются антибиотики. Они будут вводиться непосредственно в вену (внутривенно).
В идеале лечение антибиотиками следует начинать в течение часа после постановки диагноза.
Внутривенные антибиотики обычно заменяют таблетками через 2–4 дня. Возможно, вам придется принимать их от 7 до 10 дней или дольше, в зависимости от тяжести вашего состояния.
Типы антибиотиков
При подозрении на сепсис сначала назначают антибиотики широкого спектра действия. Это связано с тем, что не будет времени ждать, пока не будет выявлен конкретный тип инфекции.
Антибиотики широкого спектра действия действуют против широкого спектра известных инфекционных бактерий. Обычно они лечат самые распространенные инфекции.
Обычно они лечат самые распространенные инфекции.
После идентификации конкретной бактерии можно использовать более целенаправленный антибиотик.
Вирусные инфекции
Если сепсис вызван вирусом, антибиотики не действуют. Однако было бы слишком опасно откладывать лечение, чтобы выяснить конкретную причину. Это означает, что антибиотики обычно назначают в любом случае.
В случае вирусной инфекции вам придется подождать, пока ваша иммунная система не начнет с ней бороться. Однако в некоторых случаях могут быть назначены противовирусные препараты.
Внутривенные жидкости
Если у вас сепсис, вашему организму требуется больше жидкости, чтобы предотвратить обезвоживание и почечную недостаточность.
Если у вас тяжелый сепсис или септический шок, вам обычно вводят жидкости внутривенно в течение первых 24–48 часов.
Важно, чтобы врачи знали, сколько мочи вырабатывают ваши почки при сепсисе. Это помогает им обнаружить признаки почечной недостаточности.
Если вас госпитализируют с тяжелым сепсисом или септическим шоком, вам обычно вводят катетер. Его вводят в мочевой пузырь для контроля диуреза.
Кислород
Потребность вашего организма в кислороде возрастает, если у вас сепсис.
Если вы поступили в больницу с сепсисом и у вас низкий уровень кислорода в крови, вам обычно дадут кислород. Это дается через маску или трубки в ноздри.
Лечение источника инфекции
Если можно определить источник инфекции, например, абсцесс или инфицированную рану, его также необходимо лечить.
Например, может потребоваться дренирование любого гноя. В более серьезных случаях может потребоваться хирургическое вмешательство для удаления инфицированной ткани и устранения любых повреждений.
Повышение кровяного давления
Лекарства, называемые вазопрессорами, используются, если у вас низкое кровяное давление, вызванное сепсисом.
Вазопрессоры обычно вводят внутривенно, пока вы находитесь в отделении интенсивной терапии.