Сильный кашель без температуры у грудничка: Кашель у ребенка без температуры и насморка: чем лечить?
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях.
 В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель. Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.
Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
- Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной.
 Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа – острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
Затяжной кашель у детей без температуры: лечение, причины
Содержание:
Чем лечить затяжной кашель
Причины возникновения затяжного кашля у детей
Что делать при затяжном кашле у ребенка
Если кашель у ребенка не проходит более трех недель подряд, то мы имеем дело с затяжным кашлем. У детей он протекает тяжелее, чем у взрослых, так как детская слизистая более чувствительна и сильнее раздражается при кашле.
Чем лечить затяжной кашель
Если его не лечить, он может перейти в бронхит или пневмонию, поэтому нужно быть внимательным и грамотно подбирать лекарства. Не стоит заниматься самолечением и без назначения врача использовать антибиотики при затяжном кашле у ребенка – они могут не только не помочь, но и оказать негативное действие на микрофлору ЖКТ (желудочно-кишечный тракт). Однако не следует бросаться и в другую крайность – применять для лечения затяжного кашля у детей народные средства: прогревания, ингаляции над горячим картофелем, травяные отвары и полоскания горла. Нужно обратиться к врачу, чтобы получить адекватную схему терапии. Также при необходимости можно использовать препараты растительного происхождения. Однако прежде чем начать лечение кашля, необходимо выяснить его причину.
Нужно обратиться к врачу, чтобы получить адекватную схему терапии. Также при необходимости можно использовать препараты растительного происхождения. Однако прежде чем начать лечение кашля, необходимо выяснить его причину.
Причины возникновения затяжного кашля у детей
Чтобы знать, чем лечить затяжной кашель у ребенка, важно понять, каким именно возбудителем он был вызван. Такое состояние часто провоцируется не бактериями или вирусами, а бытовыми причинами. Ниже мы привели наиболее распространенные.Затяжной кашель у ребенка может быть вызван серьезными заболеваниями вроде бронхита, коклюша или пневмонии — и в каждом случае понадобится своя тактика лечения.Кроме того, затяжной лающий кашель порой имеет аллергическую природу, развивается на фоне неблагоприятной экологической обстановки, возникает на почве стресса или вследствие гастроэзофагеального рефлюкса — речь идет о нарушении пищеварения, при котором пища вместе с желудочным соком попадает обратно в пищевод, что и провоцирует приступ кашля.
Иногда же причины появления у ребенка затяжного кашля без температуры вполне безобидные и от них легко избавиться. К примеру, это слишком сухой и теплый воздух в квартире или большое количество пыли, осевшей за ночь на мягких игрушках.Одна из главных причин затяжного кашля — высокая чувствительность кашлевых рецепторов на фоне выделения мокроты после перенесенного бронхита, простуды, ОРВИ или гриппа. В этой ситуации ребенок в целом чувствует себя хорошо, но по-прежнему кашляет. Особенно сильные приступы случаются после активных игр на свежем воздухе, занятий спортом или, скажем, вдыхания холодного воздуха.
Что делать при затяжном кашле у ребенка
Если затяжной сухой или влажный кашель у ребенка наблюдается в процессе терапии дыхательной системы после перенесенного респираторного заболевания, важно следовать определенным рекомендациям, чтобы успешно его вылечить.
- Почаще гуляйте с ребенком, отдавая предпочтение неспешным прогулкам по парку или по лесу и избегая слишком подвижных игр.

- Давайте малышу много жидкости средней температуры. Если ему не нравится вода, то предложите вместо нее соки, компоты, кисели, чай с медом и лимоном, молоко с медом и другие известные народные средства.
- Следите за тем, чтобы во время лечения влажного затяжного кашля у ребенка воздух в квартире не был сухим: нужно почаще делать влажную уборку и (или) включать увлажнитель воздуха.
- Устраивайте долгие купания в теплой ванне — это помогает в борьбе как с сухим, так и с влажным (или как его еще называют «мокрым») кашлем.
- Подберите действенный сироп от кашля, который можно принимать на протяжении всего процесса выздоровления.
Так как все химические средства от затяжного кашля у детей, в том числе и антибиотики, нельзя принимать дольше 10 дней из-за риска возникновения побочных явлений, вы можете использовать сиропы растительного происхождения. К таким относится сироп от кашля Доктор МОМ®, который имеет в составе 10 лекарственных трав и не содержит спирта. Он подходит детям с 3 лет. Сироп от кашля Доктор МОМ® можно принимать до трех недель подряд, и, что немаловажно, его приятный вкус очень нравится детям, так что бегать за ними по квартире с ложкой в руке не придется.Сироп от кашля Доктор МОМ® оказывает комплексное действие: муколитическое, бронхолитическое, отхаркивающее и противовоспалительное.
Он подходит детям с 3 лет. Сироп от кашля Доктор МОМ® можно принимать до трех недель подряд, и, что немаловажно, его приятный вкус очень нравится детям, так что бегать за ними по квартире с ложкой в руке не придется.Сироп от кашля Доктор МОМ® оказывает комплексное действие: муколитическое, бронхолитическое, отхаркивающее и противовоспалительное.
Вам также может быть интересно
Остаточный кашель у детей и как его лечить?
Травяные сборы от кашля
Путеводитель по сезону кашля: какой тип кашля у моего ребенка в 2020 году?
Снова сезон простуд и гриппа, а это значит, что у многих пациентов проявляются симптомы заболеваний с кашлем. Многим родителям интересно: «Могу ли я определить по кашлю, какая болезнь у моего ребенка?» или «Как мне узнать, какой тип кашля у моего ребенка, когда меня попросят описать его педиатру?» Каждый раз, когда у ребенка проявляются симптомы заболевания, включая хронический кашель, мы рекомендуем записаться на прием к педиатру вашего ребенка, чтобы определить причину кашля. Вот руководство по наиболее частым видам кашля и заболеваниям, с которыми они обычно связаны.
Вот руководство по наиболее частым видам кашля и заболеваниям, с которыми они обычно связаны.
1. Сухой кашель
Сухой кашель – это кашель без выделения слизи или мокроты. Сухой кашель обычно является хорошим признаком у взрослых, поскольку он указывает на отсутствие слизи в легких, горле и носовых ходах, но у младенцев сухой кашель может означать, что, хотя слизь присутствует, ее невозможно удалить из организма. из-за недоразвития легких. Сухой кашель часто связан с аллергией и астмой, а не с хроническими сезонными или инфекционными инфекциями, и также должен вызывать беспокойство, если он возникает часто, более 2 дней подряд, или в сочетании с другими симптомами, такими как лихорадка, рвота. беспокойство, беспокойство и другие признаки болезни.
2. Влажный кашель
Влажный кашель, также известный как продуктивный кашель, вызывает выделение слизи или мокроты. Влажный кашель часто ассоциируется с простудой и может быть облегчен при обильном питье и отдыхе, но у младенцев влажный кашель все же должен быть оценен педиатром, чтобы убедиться в серьезной основной проблеме, такой как грипп, бронхит, пневмония, кистозная инфекция.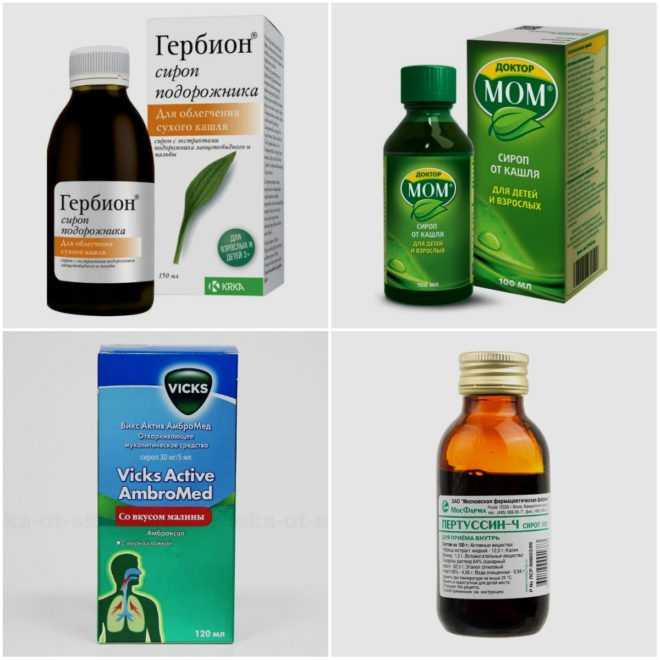 фиброз или астма не виноваты. Аспирин, назальные деконгестанты и лекарства от простуды не рекомендуются для младенцев, но увлажнитель воздуха или испаритель могут помочь уменьшить тяжесть влажного кашля до консультации с педиатром.
фиброз или астма не виноваты. Аспирин, назальные деконгестанты и лекарства от простуды не рекомендуются для младенцев, но увлажнитель воздуха или испаритель могут помочь уменьшить тяжесть влажного кашля до консультации с педиатром.
3. Круповый кашель
Круп вызывается вирусной или бактериальной инфекцией дыхательной системы, включая бронхи, гортань или трахею. Крупный кашель можно отличить по резкому «лающему» звуку, характерному для инфицированного ребенка или младенца. . Крупный кашель часто не сопровождается большинством симптомов, связанных с другими респираторными заболеваниями, такими как лихорадка, насморк, чихание и т. д. Однако может присутствовать хриплый голос или боль в горле, и часто симптомы носят спорадический характер, повторяются и исчезают. включается и выключается на несколько часов в течение нескольких дней. В то время как кашель часто поддается лечению у взрослых и детей, младенцы с развивающимися воздушными волнами должны находиться под наблюдением, чтобы убедиться, что дыхательные пути остаются открытыми и чистыми.
4. Коклюш
Коклюш, также известный как коклюш, представляет собой тяжелую форму сухого кашля, сопровождающуюся частыми приступами кашля. Коклюш чаще всего встречается у детей и младенцев, которые не были привиты против коклюша или слишком молоды, чтобы получить прививки. В редких случаях коклюш может быть тяжелым и даже смертельным для младенцев и детей младшего возраста. В крайних случаях сообщалось даже о судорогах, пневмонии, легочной недостаточности и повреждении головного мозга. Коклюш вызывает беспокойство у младенцев и детей младшего возраста, потому что, несмотря на то, что это заболевание поддается лечению антибиотиками, оно очень заразно, но имеет инкубационный период от 7 до 21 дня, а это означает, что лекарства иногда вряд ли окажут значительное влияние на лечение симптомов. время они представляют в полную силу.
Распространенные заболевания, включающие кашель
Многие виды сезонных заболеваний и аллергии, включая кашель в качестве основного симптома. Часто у каждого типа болезни есть другие уникальные симптомы, которые помогают педиатрам определить источник кашля. Некоторые из наиболее распространенных заболеваний, с которыми мы часто сталкиваемся в нашем офисе, включают:
Часто у каждого типа болезни есть другие уникальные симптомы, которые помогают педиатрам определить источник кашля. Некоторые из наиболее распространенных заболеваний, с которыми мы часто сталкиваемся в нашем офисе, включают:
1. COVID-19 (коронавирус / SARS-CoV-2)
COVID-19 — это агрессивное респираторное заболевание, вызываемое штаммом коронавируса под названием SARS-CoV. -2. Он распространяется воздушно-капельным путем, когда инфицированный человек кашляет или чихает, и очень заразен. Симптомы COVID-19очень похожи на другие простуды и штаммы гриппа, поэтому, если вы подозреваете, что ваш ребенок может быть заражен, важно, чтобы вы связались со своим педиатром. Эти симптомы включают:
- Кашель (сухой кашель)
- Лихорадка или озноб
- Одышка
- Боли
- Боль в горле
- Новая потеря вкуса или обоняния
- Головная боль
- Усталость
Хотя эти симптомы распространены, они не всегда сопровождают случай COVID-19. Необходимо принять меры предосторожности, чтобы обезопасить своих детей и остальных членов семьи от коронавируса. Соблюдайте здоровую социальную дистанцию в 6 футов, тщательно мойте руки, носите маску на публике или в тесном контакте с другими людьми и дезинфицируйте общие игрушки или поверхности. Инкубационный период SARS-CoV-2 составляет 14 дней, но симптомы могут начать проявляться через 2 дня. В настоящее время вакцины от COVID-19 не существует. Если ваш ребенок заразился COVID-19, важно, чтобы вы уведомили его школу или администраторов любых других групповых настроек, в которых они участвовали, и находились в карантине не менее 14 дней.
Необходимо принять меры предосторожности, чтобы обезопасить своих детей и остальных членов семьи от коронавируса. Соблюдайте здоровую социальную дистанцию в 6 футов, тщательно мойте руки, носите маску на публике или в тесном контакте с другими людьми и дезинфицируйте общие игрушки или поверхности. Инкубационный период SARS-CoV-2 составляет 14 дней, но симптомы могут начать проявляться через 2 дня. В настоящее время вакцины от COVID-19 не существует. Если ваш ребенок заразился COVID-19, важно, чтобы вы уведомили его школу или администраторов любых других групповых настроек, в которых они участвовали, и находились в карантине не менее 14 дней.
2. РСВ (респираторно-синцитиальный вирус) Кашель
Респираторно-синцитиальный вирус, широко известный как РСВ, представляет собой серьезное заболевание, которое может привести к другим тяжелым респираторным заболеваниям, включая пневмонию, сердечную или легочную недостаточность и т. д. RSV может быть потенциально опасным для жизни младенцев, чьи дыхательные пути не полностью развиты, что может привести к удушью и проблемам с дыханием. Симптомы RSV могут быть похожи на симптомы обычной простуды, но часто кашель носит хронический характер и включает густую желтую или зеленую слизь.
Симптомы RSV могут быть похожи на симптомы обычной простуды, но часто кашель носит хронический характер и включает густую желтую или зеленую слизь.
ПРОЧИТАЙТЕ БОЛЬШЕ: Насколько высока слишком высока: справочник по лихорадкам
Поскольку РСВ — это вирусная инфекция, которую нельзя лечить антибиотиками, важно принять меры предосторожности, чтобы предотвратить ее воздействие на вашего ребенка. Респираторно-синцитиальный вирус заразен и передается при контакте с окружающими. Никогда не целуйте ребенка, если у вас проявляются симптомы простуды или гриппа, и убедитесь, что каждый, кто держит вашего ребенка, вымоет руки перед этим. РСВ может заразиться любой младенец, но особенно восприимчивы к болезни те, кто родился раньше срока или имеет проблемы с работой сердца или легких. Держите вашего ребенка подальше от толпы, детских садов и других детей и взрослых, у которых проявляются признаки и симптомы простуды или гриппа в течение первых нескольких недель после рождения, чтобы предотвратить их шансы заразиться РСВ.
3. Простуда Кашель
Простуда, как и ее название, чрезвычайно распространена. В то время как у большинства взрослых симптомы могут быть легкими или умеренными, младенцев с симптомами заболевания всегда следует осматривать педиатр. Наиболее распространенные симптомы простуды включают влажный кашель, насморк, чихание, слезотечение, лихорадку и заложенность носа. Ваш ребенок также может с меньшей вероятностью следовать своему обычному распорядку, в том числе больше спать, меньше есть и быть менее активным. Все эти симптомы также могут быть признаком других серьезных заболеваний, таких как грипп и коклюш, поэтому всегда лучше записаться на прием к врачу вашего ребенка, если вы заметите что-то необычное или обнаружите температуру выше 100 ° F.
4. Бронхит Кашель
После простуды или гриппа бронхи могут отекать и инфицироваться, что может привести к хроническому или острому бронхиту. Когда бронхи отекают, это может затруднять прохождение воздуха и слизи. У младенцев, чьи легкие не так сильны и не полностью развиты, как у взрослых, это может вызвать серьезные проблемы. Если у вашего ребенка лающий или хриплый кашель, это может быть симптомом бронхита или коклюша. Оба требуют немедленной медицинской помощи.
Если у вашего ребенка лающий или хриплый кашель, это может быть симптомом бронхита или коклюша. Оба требуют немедленной медицинской помощи.
5. Острый синусит. Кашель. .
6. Сенная лихорадка Кашель
Сенная лихорадка и аллергия могут вызывать зуд в горле и сухой кашель у взрослых и детей, но, опять же, младенцы с недоразвитыми легкими и респираторными симптомами могут испытывать давление в груди и дискомфорт или затрудненное дыхание из-за кашля, закупорки дыхательных путей, неспособность производить слизь, которая может застрять в дыхательных путях, и многое другое. Педиатр вашего ребенка может определить, является ли его или ее кашель симптомом хронической или сезонной аллергии или виновато более серьезное заболевание.
Когда звонить врачу
Не знаете, когда отвести ребенка к педиатру? Есть несколько вещей, на которые следует обратить внимание, которые могут указывать на бактериальную или вирусную инфекцию или другое заболевание. Вам следует как можно скорее обратиться за медицинской помощью, если ваш ребенок кашляет и проявляет любой из следующих симптомов:
- Рвота или рвотные позывы
- Мочеиспускание реже, чем обычно
- Астматик или имеющий проблемы с дыханием
- Чрезмерный сон
- Отказ от еды
- Менее активен, чем обычно
- Лихорадка выше 100°F
Запишитесь на прием к педиатру вашего ребенка сегодня, если у вашего малыша жар или если вы опасаетесь, что он или она может заболеть. В то же время давайте ребенку много жидкости, чтобы предотвратить обезвоживание, и по возможности используйте увлажнитель воздуха, чтобы уменьшить дискомфорт и облегчить дыхание.
В то же время давайте ребенку много жидкости, чтобы предотвратить обезвоживание, и по возможности используйте увлажнитель воздуха, чтобы уменьшить дискомфорт и облегчить дыхание.
ЗАПИСАТЬСЯ НА ВСТРЕЧУ
Дополнительные ресурсы
- Руководство по фебрильным судорогам
- Советы по успокоению беспокойного ребенка
- Как высоко слишком высоко: Путеводитель по лихорадкам
- Справочник по ушной боли и ушным инфекциям
Острый бронхит у детей | Кедры-Синай
ОБ ПРИЧИНЫ ДИАГНОЗ ЛЕЧЕНИЕ СЛЕДУЮЩИЕ ШАГИ
Что такое острый бронхит у детей?
Бронхит — воспаление крупных дыхательных путей (бронхов)
в легких. Заболевание может быть кратковременным (острым) или длительным (хроническим). Острый
бронхит означает, что симптомы часто развиваются быстро и не длятся долго. Большинство случаев
мягкие.
Большинство случаев
мягкие.
Что вызывает острый бронхит у ребенка?
Острый бронхит чаще всего вызвана вирусной инфекцией. Это также может быть вызвано бактериями или такими вещами, как пыль, аллергены, сильные испарения или табачный дым.
У детей наиболее частой причиной острого бронхита является вирус. Заболевание может развиться после простуды или другой вирусной инфекции в носу, рту или горле (верхние дыхательные пути). Такие болезни могут легко распространяться от прямого контакта с больным человеком.
Какие дети подвержены риску острого бронхита?
Дети с более высоким риском развития острого бронхита:
- Хронический синусит
- Аллергии
- Астма
- Увеличение миндалин и аденоидов
- Воздействие пассивного курения
Каковы симптомы острого бронхита у ребенка?
Наиболее распространенные симптомы:
- Сухой или слизистый кашель
- Рвота или рвотные позывы
- Насморк, часто перед началом кашля
- Конгестия или боль в груди
- Общий дискомфорт в теле или плохое самочувствие
- Озноб
- Легкая лихорадка
- Боли в спине и мышцах
- Свистящее дыхание
- Боль в горле
Эти симптомы часто длятся от 7 до 14 лет. дней. Но кашель может продолжаться от 3 до 4 недель. Эти симптомы могут выглядеть как другие
проблемы со здоровьем. Убедитесь, что ваш ребенок регулярно посещает своего поставщика медицинских услуг.
диагноз.
дней. Но кашель может продолжаться от 3 до 4 недель. Эти симптомы могут выглядеть как другие
проблемы со здоровьем. Убедитесь, что ваш ребенок регулярно посещает своего поставщика медицинских услуг.
диагноз.
Как диагностируется острый бронхит у ребенка?
Лечащий врач вашего ребенка часто можно диагностировать острый бронхит на основании истории болезни и физического осмотра. В некоторых случаях вашему ребенку могут потребоваться анализы, чтобы исключить другие проблемы со здоровьем, такие как пневмония или астма. Эти тесты могут включать:
- Рентген грудной клетки. Этот тест позволяет получить изображения внутренних тканей, костей и органов.
- Пульсоксиметрия. Оксиметр — это небольшой прибор, измеряющий количество кислорода в крови. Для этого теста поставщик медицинских услуг надевает небольшой датчик (например, зажим) на палец руки или ноги вашего ребенка.
 Когда устройство включено, в датчике можно увидеть небольшой красный свет. Датчик безболезненный и красный свет не нагревается.
Когда устройство включено, в датчике можно увидеть небольшой красный свет. Датчик безболезненный и красный свет не нагревается. - Образцы мокроты и выделений из носа. Эти тесты могут найти микроб, вызывающий инфекцию.
Как лечится острый бронхит у ребенка?
Лечение будет зависеть от вашего симптомы ребенка, возраст и общее состояние здоровья. Это также будет зависеть от того, насколько серьезна состояние есть.
Почти во всех случаях антибиотики не следует использовать для лечения острого бронхита. Это связано с тем, что большинство инфекций вызванные вирусами. Даже у детей, которые кашляют дольше 8–10 дней. антибиотики часто не нужны.
Цель лечения – помочь облегчить симптомы. Лечение может включать:
- Много отдыха
- Ацетаминофен или ибупрофен от лихорадки и легкая боль
- Лекарство от кашля для детей старше 4 лет лет
- Больше жидкостей
- Увлажнитель прохладного тумана в детской номер
Поговорите с врачом вашего ребенка
перед тем, как давать ребенку лекарства от кашля и простуды, отпускаемые без рецепта. Американская академия педиатрии не рекомендует давать эти лекарства детям.
младше 4 лет, потому что они могут вызывать вредные побочные эффекты. Для детей
в возрасте от 4 до 6 лет используйте безрецептурные продукты только в том случае, если это рекомендовано вашим врачом.
медицинский работник ребенка. В большинстве случаев также не давайте антигистаминные препараты. Они могут
подсушить выделения. Это может усилить кашель.
Американская академия педиатрии не рекомендует давать эти лекарства детям.
младше 4 лет, потому что они могут вызывать вредные побочные эффекты. Для детей
в возрасте от 4 до 6 лет используйте безрецептурные продукты только в том случае, если это рекомендовано вашим врачом.
медицинский работник ребенка. В большинстве случаев также не давайте антигистаминные препараты. Они могут
подсушить выделения. Это может усилить кашель.
Не давайте аспирин или лекарство, содержащее аспирин, ребенку моложе 19 лет, если только это не предписано поставщиком услуг вашего ребенка. Прием аспирина может поставить ваш ребенок подвержен риску синдрома Рея. Это редкое, но очень серьезное заболевание. Это самое часто поражает головной мозг и печень.
.
Какие возможны осложнения острого бронхита у ребенка?
Большинство детей с острым бронхитом выздоравливают без каких-либо проблем. Но болезнь может привести к пневмонии.
Как предотвратить острый бронхит у ребенка?
Вы можете предотвратить острый бронхит, остановив распространение вирусов, которые могут его вызвать. Выполните следующие действия:
- Научите ребенка закрывать нос и рта при кашле или чихании.
- Убедитесь, что ваш ребенок часто моет руки.
- Убедитесь, что вашему ребенку сделаны все прививки, включая ежегодную прививку от гриппа.
Когда мне следует позвонить лечащему врачу моего ребенка?
Позвоните в службу здравоохранения вашего ребенка врача немедленно, если симптомы вашего ребенка ухудшаются, если появляются новые симптомы или если у него или у нее:
- Проблемы с дыханием
- Высокая температура
Основные положения об остром бронхите у детей
- Бронхит — это воспаление крупных дыхательных путей (бронхов) в легких.
 Острый бронхит означает, что симптомы часто развиваются быстро и длятся недолго.
Острый бронхит означает, что симптомы часто развиваются быстро и длятся недолго. - У детей наиболее частой причиной острого бронхита является вирус.
- Распространенными симптомами являются кашель, лихорадка, насморк и ломота в теле.
- Лечение направлено на облегчение симптомов. Это может включать в себя много отдыха и жидкости. Также могут помочь лекарства от лихорадки или кашля.
- Антибиотики не нужны, за исключением случаев, когда причиной является бактериальная инфекция.
Дальнейшие действия
Советы, которые помогут вам получить максимальную отдачу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите, чтобы произошло.
- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения или тесты.
