Ожирение у детей таблица по возрасту: Ожирение у детей – степени, причины, симптомы, методы диагностики и лечения детского ожирения в клинике для детей и подростков «СМ-Клиника»
Ожирение у детей. Возрастные этапы развития. 1 год – 7 лет
Ожирение у детей. Возрастные этапы развития. 1 год – 7 летВ нашем центре доступны дистанционные консультации с врачом! ПОДРОБНЕЕ
8 812 380 02 38Санкт-Петербург
Записаться на прием
Мурзаева Ирина Юрьевна
Эндокринолог, Врач превентивной медицины
Продолжаем разговор о детском ожирении… Возрастной промежуток с 1 года до 7 лет, это период, когда закладываются основы правильного питания, период перехода от индивидуального кормления к общему столу. Особенно если ребёнок маловесный, в этот возрастной период велик риск «по большой любви» накормить (правильнее сказать, перекормить) ребёнка и заложить в нём основы будущего ожирения. И даже не надо сомневаться в том, что ребёнка можно перекормить.
В данном возрастном промежутке становится особенно ярко видно на какой генетический морфотип похож ребёнок. То есть, кого из родственников в строении тела ребёнок повторяет – мать, отца, деда, двоюродную тётю и т.д. В связи с этим можно примерно предположить темпы и характер дальнейших прибавок веса (на бёдрах, животе, плечевом поясе и т.д.).
То есть, кого из родственников в строении тела ребёнок повторяет – мать, отца, деда, двоюродную тётю и т.д. В связи с этим можно примерно предположить темпы и характер дальнейших прибавок веса (на бёдрах, животе, плечевом поясе и т.д.).
Есть и психологические моменты в формировании пищевых привычек в этот возрастной промежуток. Аппетит и традиции питания или привычный состав рациона в этом возрасте могут заложить только взрослые, так как кора головного мозга у ребёнка еще недостаточно развита, а следовательно нет понятий «сила воли», «самоограничение». Ребёнок будет тянуться к тому что вкусно и к чему вы его приучили, например к конфетам.
Особенно легко вызвать сдвиги в обменных процессах ребёнка в период интенсивного роста. Весь период роста ребёнка условно можно разделить на 5 периодов:
- 1-4 года – называется «первая фаза увеличения веса». Отличается тем, что после 1 года жизни усвояемость углеводов детским организмом значительно снижается, углеводы легко запасаются в жир, особенно если есть их избыток.
/023/023.jpg)
- период первого «вытягивания», приходится на возраст 5-8 лет. В этот период важнее для организма поступление белков, а не углеводов, как «строительного материала для роста». Избыток углеводов как раз тормозит процессы роста!!!
- После него наступает «3 фаза увеличения веса» или округления, это возраст 8-10 лет, который также не следовало бы усиливать высокоуглеводным продуктами (сладостями и выпечкой).
- 4 фаза вытягивания наступает в 11-15 лет, это второй скачок роста. Снова возрастает потребность в белковых продуктах.
- период – «3 фаза увеличения веса» (возраст 15-20 лет), в комментариях уже не нуждается.
В возрасте от 1 года до 7 лет ребёнок редко быстро набирает вес, чаще постепенно, что не очень заметно для родителей, которые видят его каждый день. Но это не повод в дальнейшем не рассчитывать рацион.
Теперь про термины для данного возрастного периода.
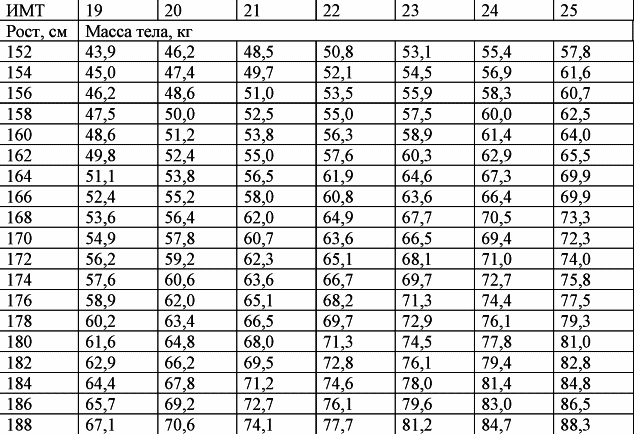
Степень ожирения у детей оценивается по массе тела относительно роста по центильным таблицам в абсолютных цифрах (кг) и в процентах избытка (%).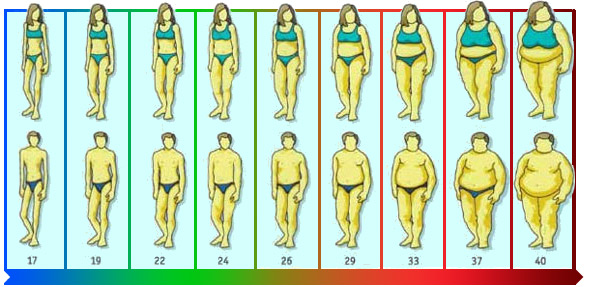 15-25% избытка – это 1 степень ожирения. 26-50% – 2 степень, 51-100% – 3 степень, более 101% – 4 степень. Кроме того, оценивается окружность живота – для девочек и мальчиков отдельно по возрастам (есть соответствующая таблица). Оценивается индекс массы тела ИМТ (как у взрослых), только у детей свои нормы.
15-25% избытка – это 1 степень ожирения. 26-50% – 2 степень, 51-100% – 3 степень, более 101% – 4 степень. Кроме того, оценивается окружность живота – для девочек и мальчиков отдельно по возрастам (есть соответствующая таблица). Оценивается индекс массы тела ИМТ (как у взрослых), только у детей свои нормы.
Данные заносятся в таблицы динамики веса тела (кг) и ИМТ, по ним хорошо можно проследить возрастные особенности и критические периоды набора веса в индивидуальном порядке.
Некоторые графики ИМТ привожу ниже. Реже оценивается толщина КЖС (кожно-жировых складок тела) и по ним рассчитывается процент жира в организме по полу и возрасту. Здесь я этих расчётов не привожу, это вы считаете на приёме со своим доктором. Тип ожирения /и тип телосложения в этот возрастной промежуток я бы не стала определять (алиментарное, центральное или др. ожирение, геноидный, андроидный тип), это будет видно в следующий период жизни в стадии препубертата и пубертата.
Как раз в этом возрасте, некоторые гормональные показатели, обусловленные генетически, могут влиять на прибавку веса. Поэтому есть необходимость сдать кровь на показатели функции щитовидной железы (ТТГ, Т4 свободный), обмен углеводов (сахар крови, инсулин (построение сахарной кривой с нагрузкой глюкозой 1.75 гр на 1 кг веса в этот возрастной промежуток я бы не рекомендовала делать!), обмен жиров (холестерин/триглицериды, бывают у детей повышены!).
Поэтому есть необходимость сдать кровь на показатели функции щитовидной железы (ТТГ, Т4 свободный), обмен углеводов (сахар крови, инсулин (построение сахарной кривой с нагрузкой глюкозой 1.75 гр на 1 кг веса в этот возрастной промежуток я бы не рекомендовала делать!), обмен жиров (холестерин/триглицериды, бывают у детей повышены!).
Важно помнить, что здоровый детский организм снабжён удивительным врождённым механизмом, который определяет сколько и какой пищи ему надо съесть для нормального роста и развития (если мы не говорим про хронические заболевания, неврозы и др.отклонения). НЕ надо заставлять ребёнка есть, надо создать условия, чтобы он сам захотел есть. В этом процессе главное: режим и регулярность питания! Объём желудка ребёнка данного возраста – 250 мл, поэтому не надо пытаться за один прием пищи поместить туда больше продуктов. Кроме того, зачастую в этот период ферментная система организма может быть «недозревшей» и не справляться с большим объёмом пищи за один раз, в итоге еда всасывается плохо расщеплённой, и откладывается, а не используется для выработки энергии/как строительный материал клеткам, она же остаётся не до конца переработана, вот и идёт про запас.
А если учитывать, что ребёнок может иметь проблемы с пищеварением – дискинезию желчного пузыря, недавно перенёс дисбактериоз кишечника или ротавирусную диарею, или имеет частичную лактазную недостаточность, тут уже о полноценном расщеплении пищи и речи быть не может без вспомогательных средств.
Если ребёнок родился от матери, которая имела диабет беременных, то нарушение обмена жиров, как правило, у таких детей встречается чаще, что делает необходимым контроль за питанием. Если оба родителя ребёнка страдают ожирением, то риск ожирения у него повышается до 80 %.
Ещё раз подводя черту под выше написанным, что же может провоцировать ожирение в этот возрастной период:
- родовая травма, асфиксия, гестационный диабет, гестоз второй половины беременности,
- переедание
- сдвиг аппетита на 2 половину дня
- затяжные и частые ОРЗ/ОРВИ
- сопутствующие заболевания желудочно-кишечного тракта
- намного реже – нарушение гормонального фона
Есть ещё много факторов, приводящих к детскому ожирению в этот период, но я думаю важнее остановиться на рационе питания, а не на теории, её, я думаю, уже достаточно 😉
Про диету ….

Итак, такая диета называется СК (субкалорийная), их всего 3: СК1, СК2, СК3. Рассчитаны они по степени ожирения (1-2, 3, 4) каждая имеет свою продолжительность, состав и калорийность. Имеет смысл держать дома пищевые весы.
СК режиму предшествует период адаптации(1) его задача – переместить больший объём пищи на первую половину дня , наладить дробное 5-6 разовое питание , ужин делать не позднее 19.00-19.30 .Этот переход происходит не в один день , этот период может длиться 1-3 месяца при 1 степени ожирения , 2-3 мес для 2-3 степени и так далее . И только потом наступает этап СК режима(2) .
Пример СК режима -1 ( возраст 1-3 года ):
Завтрак – каша (кроме манной)100 гр, хлеб 10гр, слив.масло 5 гр, яйцо 1шт
2 завтрак – яблоко 50 гр
Обед – овощной суп 100гр, рисовая каша 30гр, молоко в кашу 50гр, масло 5 гр, рыбная котлета 60 гр, хлеб ржаной 25гр, помидор 25 гр компот из сухофруктов ;
Полдник – яблочное пюре 100гр, творог 50 гр,
Ужин – винегрет 200 гр + мясо 10гр
Второй ужин – кефир 200 гр, хлеб 25 гр.
#
Пример СК режима -2 ( возраст 4-7 лет):
Завтрак – каша 150 гр , молоко в кашу- 150 гр , сахар – 10гр , сыр – 5 гр , масло 5гр
2 завтрак – яблоки 100гр
Обед – ржаной хлеб – 40 гр , суп овощной на мясном бульоне – 150 гр + овощи в нём – 170 гр, картоф. пюре 150 гр , масло слив- 5 гр, мясная котлета – 100 гр; огурец- 50гр, компот из сухофруктов-1 стакан
Полдник – кефир – 200 гр
Ужин – омлет – из 1 яйца + 50 гр молока, хлеб ржаной 20 гр
Ужин яблоко – 50 гр.
Фрукт можно любые , кроме винограда , банан – не ежедневно. Сладкое, выпечка –редко, зефир без шоколада предпочтительнее из-за содержания яблочного пектина в нём, что улучшает желчеотделение. Семечки, орехи нельзя – трудно усваиваются в этом возрасте. И никаких майонеза, кетчупа, острых соусов, кофе и других стимуляторов аппетита. Про газировку, чипсы, картофель-фри даже писать неудобно. 🙂
Жирность продуктов в этом возрасте не ограничивается, все ограничения, в основном, за счёт «лёгких» углеводов. Мой искренний совет любящим бабушкам и дедушкам: “не надо заслуживать внимание ребёнка таким примитивным образом” – никаких конфет, вафель, карамели! Хотите правильно и вкусно накормить ребёнка – сейчас достаточно литературы и передач по кулинарии.
Мой искренний совет любящим бабушкам и дедушкам: “не надо заслуживать внимание ребёнка таким примитивным образом” – никаких конфет, вафель, карамели! Хотите правильно и вкусно накормить ребёнка – сейчас достаточно литературы и передач по кулинарии.
Калорийность, естественно, рассчитывается индивидуально, поэтому какой вариант СК1 ,СК2 или СК3 считается в каждом конкретном случае. Расчёт калорийности рациона проводят по формуле:
Вес 11- 20 кг = 1000 ккал + 10 ккал (фактическая масса тела -10)
Вес более 20 кг = 1500 ккал + 20 ккал (фактическая масса тела -20)
Если ребёнок продолжает получать грудное молоко /или смесь, то надо ориентироваться на объёмы питания: ( проводя контрольное взвешивания ребёнка после еды). Соблюдение СК режима должно происходить под контролем врача.
Похудательные препараты в этом возрасте назначаются крайне редко, консилиумом врачей , при 4 степени ожирения.
Продолжение следует … мы поговорим про половые различия набора веса, типы ожирения и разрешённые похудательные препараты .
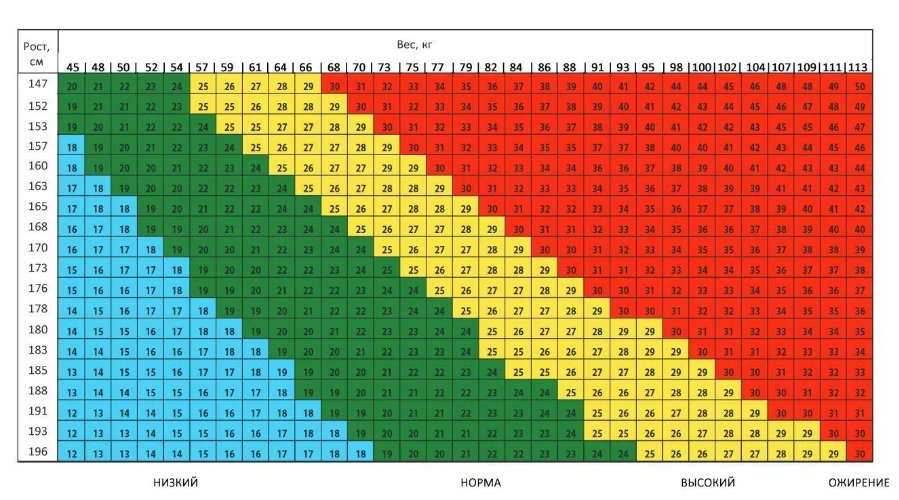
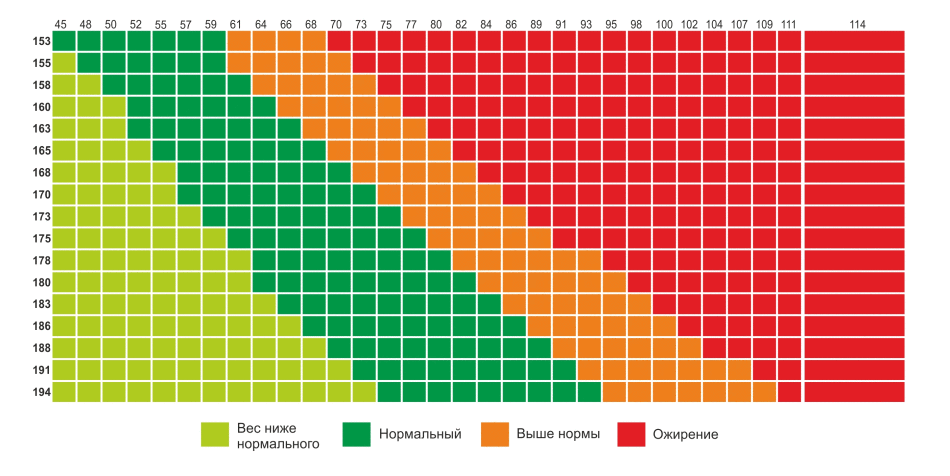
Это таблицы ИМТ(индекса массы тела)= определяется вес(кг)/на рост (м2)-делённый на метр в квадрате.
По таблицам не сложно догадаться, когда начинается избыток веса – выше показателей – normal, а ожирение – в графе показателей – overweight 🙂
Например, девочка 4 лет, ростом 100см(1м) и весом 22 кг, имеет ИМТ=22, это явно по таблице- ожирение.
Заказать звонок коллцентра
Спасибо, ваша заявка принята и уже обрабатывается
Благодарим за обращение!
Наш специалист свяжется с вами в течение дня для уточнения деталей и записи. Пожалуйста, будьте на связи. Если вам неудобно ждать или нужна срочная запись, пожалуйста, звоните 8 812 380 02 38.
Сообщение об ошибке
Спасибо, что помогаете сделать наш сайт лучше!
причины, симптомы и лечение в статье эндокринолога Бабинцева М. Ю.
Над статьей доктора Бабинцевой Марины Юрьевны работали литературный редактор Вера Васина, научный редактор Юлия Зотова и шеф-редактор Маргарита Тихонова
Дата публикации 26 февраля 2021Обновлено 26 апреля 2021
Определение болезни.
 Причины заболевания
Причины заболеванияОжирение – это избыточное накопление жировой ткани. Оно создаёт эстетические, психологические и социальные проблемы у детей и подростков и нарушает работу всех систем организма. Прежде всего страдают сердечно-сосудистая, эндокринная и репродуктивная системы. Ухудшается пищеварение, работа печени и почек, состояние суставов. У детей с лишним весом впоследствии развиваются более тяжёлые формы ожирения, чем у пациентов, у которых это заболевание возникло во взрослом возрасте [6].
Распространённость детского ожирения
Число детей с ожирением растёт с каждым годом. По данным ВОЗ на 2010 год, более 40 миллионов детей до 5 лет имеют избыточную массу тела. При этом их количество каждые 30 лет увеличивается вдвое. Предполагается, что в 2025 году ожирением будет страдать 72 миллиона детей [8].
В России, по данным разных авторов, 5,5−11,8 % детей и подростков и 30−35 % школьников имеют избыточный вес [3][7].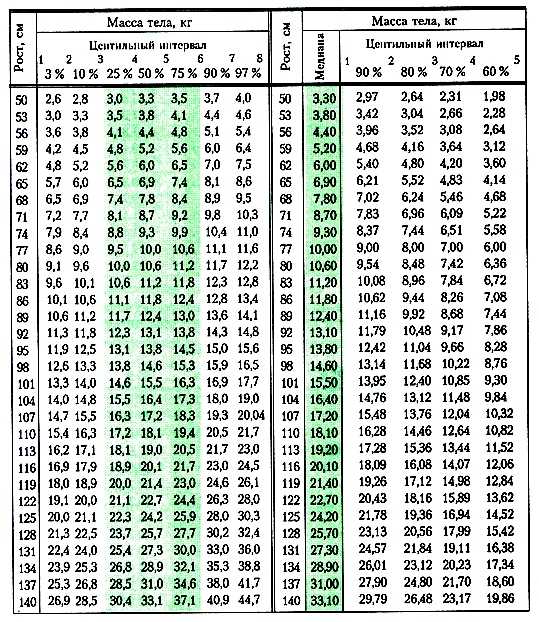 В нашей стране ожирением чаще страдают мальчики, чем девочки:
В нашей стране ожирением чаще страдают мальчики, чем девочки:
- мальчики: избыточная масса тела — 11 %, ожирение — 3 %;
- девочки: 7,7 % и 1,6 % соответственно [20].
Причины ожирения у детей
Ожирение развивается при генетической предрасположенности в сочетании с перинатальными, экологическими, психосоциальными и диетическими факторами. Однако основная причина ожирения состоит в том, что ребёнок потребляет больше калорий, чем затрачивает энергии.
Факторы, влияющие на развитие ожирения:
- Генетические:
- Моногенные — прежде всего вызванные мутацией гена лептина или его рецептора. Гормон лептин регулирует энергетический обмен. Если его концентрация снижена, то развивается ожирение, в том числе морбидная форма в младенческом или раннем детском возрасте. При такой форме ожирения масса тела ребёнка в два раза превышает норму, что затрудняет работу внутренних органов.
- Полигенные — каждая отдельная мутация влияет слабо и лишь предопределяет развитие ожирения.
- Генетические синдромы и редкие хромосомные аномалии. Чаще проявляются ранними тяжёлыми формами ожирения в сочетании с другими патологиями. Распространённой причиной развития генетического ожирения у детей является синдром Прадера — Вилли. При этом заболевании, помимо ожирения, у ребёнка увеличен череп, понижен мышечный тонус, нарушена выработка половых гормонов. Также возникает задержка физического и психомоторного развития и апноэ сна.
- Перинатальные:
- Курение матери. Дети женщин, курящих во время беременности, часто рождаются с низкой массой тела. При дефиците веса плода нарушается закладка β-клеток поджелудочной железы, что впоследствии повышает риск развития ожирения. Чем больше сигарет выкуривает мать, тем сильнее этот эффект [8][9].
- Длительная гипергликемия из-за сахарного диабета, инсулинорезистентности или ожирения матери повышает риск развития инсулинорезистентности у ребёнка.
- Искусственное вскармливание.
 Дети, которые находились на грудном вскармливании семь и более месяцев, на 20 % реже страдают ожирением [8]. Вероятно, это связано с оптимальным содержанием пищевых веществ в грудном молоке, а также с наличием в нём лептина и грелина — гормонов, влияющих на рост жировых клеток.
Дети, которые находились на грудном вскармливании семь и более месяцев, на 20 % реже страдают ожирением [8]. Вероятно, это связано с оптимальным содержанием пищевых веществ в грудном молоке, а также с наличием в нём лептина и грелина — гормонов, влияющих на рост жировых клеток. - Преждевременные роды и недоношенность.
- Экологические — к ожирению приводит растущее потребление рафинированных сахаров и жиров в сочетании с гиподинамией.
- Социально-экономические — дешёвая пища содержит больше углеводов, поэтому дети из малообеспеченных семей чаще страдают ожирением.
- Гормональные — к ожирению могут приводить эндокринные нарушения, такие как гипотиреоз, инсулинорезистентность, гиперкортицизм (избыток гормонов надпочечников). Наиболее частой причиной ожирения в подростковом возрасте является пубертатно-юношеский диспитуитаризм — дисфункция гипоталамо-гипофизарной системы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы ожирения у детей
На начальной стадии многие родители не замечают ожирения у ребёнка, особенно у детей 1−2 лет жизни. Многим даже нравится, что их малыш такой пухленький, весь в “перетяжечках”.
Родителям следует насторожиться, если прибавка в весе превышает средние для возраста значения. Их можно рассчитать с помощью специальных формул и таблиц (см. раздел “Диагностика”).
Ожирение у ребёнка до двух лет называется паратрофией. Она сопровождается характерным внешним видом: широкой грудной клеткой, узкими лопатками, толстой и короткой шеей. У ребёнка снижен тонус мышц, возникают аллергические реакции, дисбактериозы и запоры [21].
Когда ребёнок взрослеет и начинает общаться с другими детьми, симптомы ожирения становятся более заметными. Он крупнее сверстников, его лицо, живот, бёдра, руки и ноги полные. Дети максимально накапливают жир до одного года, в 5−7 лет и в подростковом возрасте.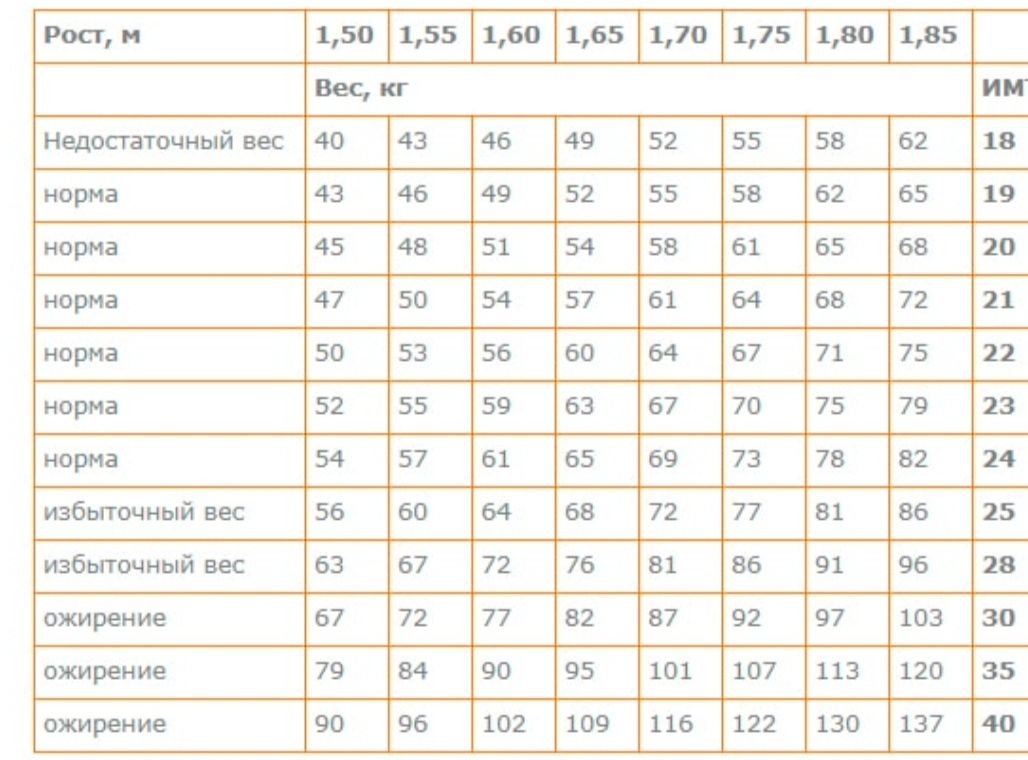
При избыточном весе ребёнок не может наравне с другими детьми участвовать в подвижных играх и заниматься спортом. Он быстро устаёт, у него раньше возникает одышка и мышечная слабость. Это вызывает психологические проблемы и трудности с адаптацией в детском коллективе. Ребёнок не может завести друзей, не хочет идти в детский сад или школу, играет в одиночестве и придумывает виртуального друга. В итоге у него возникают психосоциальные нарушения [9][15][18].
У подростков при ожирении вес растёт скачкообразно. Он может быть в норме либо незначительно превышать её до 10–13 лет, но с 11–13 лет за 3–8 месяцев резко увеличивается. У девочек при этом раньше, чем у сверстниц, развиваются вторичные половые признаки. При достижении критического веса в 42–47 кг возникает первая менструация.
У мальчиков половое развитие соответствует возрастной норме. У них может возникать задержка полового развития, которая потом восстанавливается.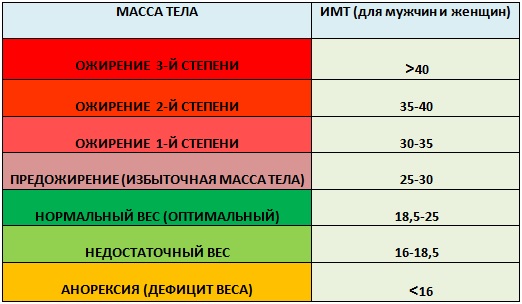 Мальчики чаще высокого роста, у них преобладает феминный тип ожирения — жир откладывается на груди, грудные железы увеличиваются.
Мальчики чаще высокого роста, у них преобладает феминный тип ожирения — жир откладывается на груди, грудные железы увеличиваются.
Из-за резкого увеличения объёмов тела у подростков на коже бёдер, живота и ягодиц могут появиться розовые стрии — растяжки.
Если ожирение вызвано нарушением функций гипоталамуса, то подростки выглядят старше своих лет.
Патогенез ожирения у детей
Жировая ткань формируется к четвёртому месяцу развития эмбриона и состоит преимущественно из жировых клеток — адипоцитов. Они развиваются из преадипоцитов и дифференцируются на белую и бурую жировую ткань под влиянием инсулина, циклического аденозинмонофосфата и глюкокортикоидов.
Каждый из этих факторов влияет на развитие жировой ткани по-разному: инсулин увеличивает количество адипоцитов и накопление в них липидов, а глюкокортикоиды способствуют отложению висцерального жира, который окружает органы брюшной полости. Развитие жировой ткани подавляют провоспалительные факторы и факторы роста, например тромбоцитарный и др. [13]
[13]
В норме у грудных детей преобладает бурая жировая ткань, которая помогает младенцу приспособиться к изменившимся условиям. Окислительная способность митохондрий бурого жира в 20 раз больше, чем белого [9]. Митохондрии — органоиды в клетках, ответственные за превращение органических веществ из пищи в энергию для тела. Также в бурой жировой ткани содержится больше капилляров. В результате бурый жир выделяет больше тепла. Соотношение бурого и белого жира меняется к 5–7 годам, у взрослых преобладает белая жировая ткань.
Как происходит накопление жира
Жирные кислоты образуются из триглицеридов под действием фермента липопротеинлипазы, а их захват адипоцитами из плазмы происходит с помощью специфических переносчиков. Кроме того, глюкоза и другие углеводы превращаются в жир при активном участии инсулина. В норме 1/3 поступающей с пищей глюкозы превращается в жир организма, а при ожирении — до 2/3.
При накоплении жира в адипоците он увеличивается и развивается гиперпластическое ожирение. В возрасте до 2-х лет, а также с 10 до 16 лет адипоциты способны делиться и может развиться гипертрофическое ожирение — оно связано с увеличением числа жировых клеток. В другие периоды они делятся, только если количество жира в них превышает нормальные физиологические значения в 10 раз [13].
В возрасте до 2-х лет, а также с 10 до 16 лет адипоциты способны делиться и может развиться гипертрофическое ожирение — оно связано с увеличением числа жировых клеток. В другие периоды они делятся, только если количество жира в них превышает нормальные физиологические значения в 10 раз [13].
Влияние гормонов на набор веса
На процессы накопления и высвобождения жирных кислот и триглицеридов влияют гормоны. Важнейшим из них, усиливающим накопление жира, является инсулин. Под его влиянием захват и накопление жирных кислот в жировой ткани увеличивается, а высвобождение уменьшается.
Инсулинорезистентность практически всегда сопровождает ожирение. При ней уровень инсулина значительно повышен. Свободные жирные кислоты, количество которых увеличивается при висцеральном ожирении, препятствуют связыванию инсулина печенью и усиливают инсулинорезистентность и гиперинсулинемию [2][3][9].
Инсулинорезистентность — это состояние, при котором клетки организма перестают правильно реагировать на инсулин. В результате поджелудочная железа, чтобы снизить уровень сахара в крови, вырабатывает его ещё больше. Это приводит к высокому уровню инсулина в крови — гиперинсулинемии.
В результате поджелудочная железа, чтобы снизить уровень сахара в крови, вырабатывает его ещё больше. Это приводит к высокому уровню инсулина в крови — гиперинсулинемии.
Расщепление жиров усиливают адреналин, норадреналин, соматотропный гормон и адренокортикотропный гормон.
Вкусная пища вызывает чувство удовольствия из-за высвобождения дофамина, что усиливает аппетит. Кроме того, в гипоталамусе содержатся два пула нейронов, один из которых стимулирует аппетит, а другой его подавляет и не даёт накапливать избыточный жир.
Эти нейроны через нейромедиаторы орексины получают информацию о текущем энергетическом балансе. К орексинам относятся лептин, адипонектин, грелин, резистин и др. У детей в препубертатный период количество лептина значительно увеличивается и достигает максимума в период полового созревания [9].
Классификация и стадии развития ожирения у детей
Виды ожирения в зависимости от вызвавших его причин:
- Простое, или конституционально-экзогенное.
 Иногда этот вид ожирения называют идиопатическим, то есть возникающим без видимых причин и патологических состояний. Простое ожирение связано с избыточным потреблением питательных веществ и недостаточным расходованием энергии. Однако важную роль в развитии ожирения играет генетическая предрасположенность.
Иногда этот вид ожирения называют идиопатическим, то есть возникающим без видимых причин и патологических состояний. Простое ожирение связано с избыточным потреблением питательных веществ и недостаточным расходованием энергии. Однако важную роль в развитии ожирения играет генетическая предрасположенность. - Гипоталамическое — возникает при опухолях в гипоталамусе, после лучевой терапии опухолей головного мозга и гемобластозов, травмах ствола мозга и т. д. Гипоталамус контролирует чувство голода и насыщения, потребление пищи и энергетический обмен. При поражении его отделов вес быстро и неуклонно растёт и развивается ожирение. Обычно этот процесс сопровождается усилением аппетита, но может протекать и без него.
- Ожирение при нейроэндокринных заболеваниях, таких как гиперкортицизм, гипотиреоз, сахарный диабет первого и второго типа и др.
- Ятрогенное — вызвано приёмом медикаментов, например глюкокортикоидов, психотропных средств и антидепрессантов.
- Моногенное — развивается из-за мутации генов лептина и его рецепторов, рецепторов нейротрофического фактора и др.

- Синдромальное — возникает при хромосомных аномалиях и генетических синдромах [5][8][9].
Таким образом, можно выделить:
- первичное ожирение — связанное с избыточным питанием на фоне недостаточной физической активности;
- вторичное — следствие эндокринной патологии, генетических аномалий, приёма лекарств и других внутренних и внешних причин.
Виды ожирения в зависимости от места отложения жира:
- абдоминальный тип — жир концентрируется в верхней части тела, особенно в брюшной области;
- периферический — жировая ткань распределяется равномерно;
- гиноидный — жировая ткань откладывается на бёдрах и ягодицах;
- андроидный — на животе, груди и спине.
Гиноидный или андроидный типы ожирения развиваются у детей не ранее препубертатного периода (7–13 лет).
Степени ожирения
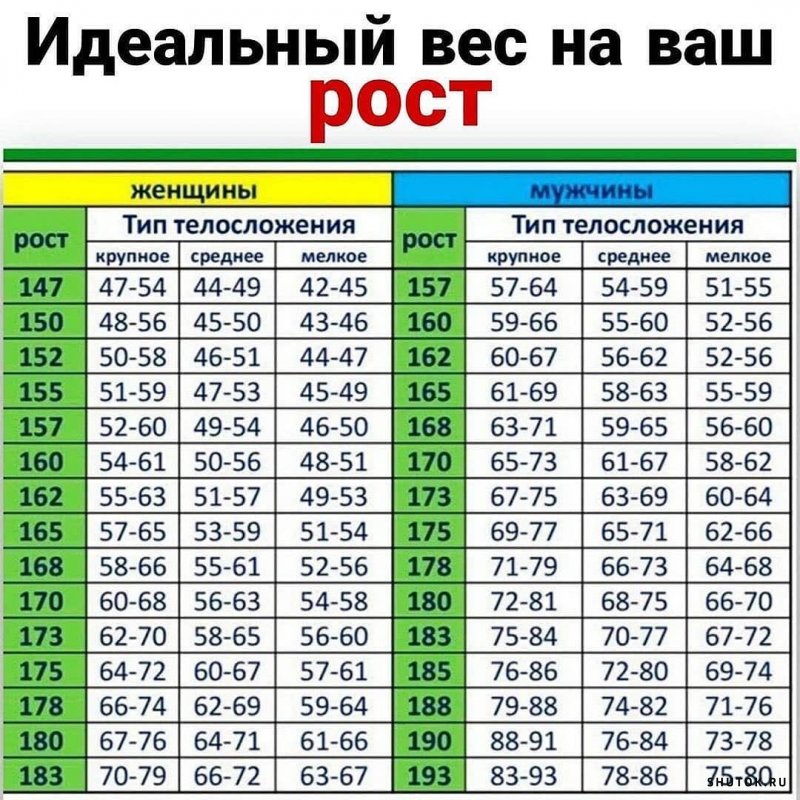
Ожирение у детей, как и у взрослых, подразделяется на четыре степени. Степень детского ожирения определяется по величине стандартных отклонений индекса массы тела (SDS ИМТ).
Степень детского ожирения определяется по величине стандартных отклонений индекса массы тела (SDS ИМТ).
Степени ожирения у детей:
- 1 степень SDS ИМТ – 2–2,5;
- 2 степень SDS ИМТ – 2,6–3,0;
- 3 степень SDS ИМТ – 3,1–3,9;
- 4 степень (морбидное) SDS ИМТ – 4,0 и более.
Морбидное ожирение — значительный избыток жировой ткани, сопровождающийся серьёзными осложнениями со стороны всех органов и систем организма.
Осложнения ожирения у детей
- нарушения углеводного обмена;
- неалкогольная жировая болезнь печени;
- артериальная гипертензия;
- бронхиальная астма;
- желчнокаменная болезнь;
- дислипидемия;
- патологии репродуктивной системы как у мальчиков, так и у девочек;
- нарушения опорно-двигательного аппарата;
- синдром апноэ.
Нарушения углеводного обмена
Жировая ткань производит вещества, которые влияют на чувствительность тканей к инсулину. К ним относятся интерлейкин-6, фактор некроза опухоли, ангиотензин, лептин, свободные жирные кислоты и др [2][4][11]. Совокупное их воздействие, прямо или опосредованно, приводит к инсулинорезистентности и гиперинсулинемии.
К ним относятся интерлейкин-6, фактор некроза опухоли, ангиотензин, лептин, свободные жирные кислоты и др [2][4][11]. Совокупное их воздействие, прямо или опосредованно, приводит к инсулинорезистентности и гиперинсулинемии.
Инсулин снижает высвобождение свободных жирных кислот и глицерина из адипоцитов и усиливает липогенез — процесс, при котором глюкоза и другие вещества из углеводов пищи превращаются в организме в жирные кислоты. Жировая ткань становится нечувствительна к инсулину. В результате усиливается расщепление жиров, и в кровоток, преимущественно ведущий к печени, выделяется избыток свободных жирных кислот.
В печени эти кислоты препятствуют связыванию инсулина с гепатоцитами. В результате развивается инсулинорезистентность на уровне печени и системная гиперинсулинемия. Кроме того, свободные жирные кислоты негативно воздействуют на β-клетки поджелудочной железы. Это постепенно приводит к недостаточности инсулина и развитию сахарного диабета 2 типа. Количество детей, страдающих ожирением и сахарным диабетом 2 типа, растёт синхронно.
Количество детей, страдающих ожирением и сахарным диабетом 2 типа, растёт синхронно.
Неалкогольная жировая болезнь печени
Заболевание также развивается из-за инсулинорезистентности, гиперинсулинемии и роста концентрации свободных жирных кислот в сыворотке крови. В гепатоциты поступает избыток свободных жирных кислот, которые не проходят полный цикл окисления и образуют эфиры жиров — триглицериды. Свободные жирные кислоты и продукты их окисления разрушают клетки печени. Выработка жировой тканью провоспалительных цитокинов и фактора некроза опухоли усиливает эти процессы.
При ожирении нарушается структура печёночных долек, печёночная паренхима прорастает соединительной тканью.
До 8 лет у детей наблюдаются преимущественно доклинические формы стеатогепатоза — замены печёночных клеток жировыми. С 8 до 14 лет при массе тела выше нормы на 25 % (ожирение 2–3 степени) проявляются первые клинические симптомы:
- слабость и недомогание;
- чувство дискомфорта в животе;
- слабая боль в правом подреберье;
- у некоторых детей возможен неустойчивый стул [12].
При дальнейшем течении болезни может развиться воспалительный процесс на фоне жирового перерождения печени, цирроз и карцинома печени.
Сердечно-сосудистые заболевания
За последние 20 лет количество маленьких пациентов с сердечно-сосудистыми заболеваниями возросло в три раза [20].
К сердечно-сосудистым осложнениям ожирения у детей относятся артериальная гипертензия, атеросклеротическое поражение аорты, артериальных сосудов сердца, внутренних органов и конечностей. Ожирение, сахарный диабет и артериальная гипертензия являются основными составляющими метаболического синдрома у детей и подростков.
Бронхиальная астма
Ожирение повышает вероятность развития бронхиальной астмы у детей примерно в два раза [24].
Факторы развития бронхиальной астмы при ожирении:
- генетическая предрасположенность к обоим заболеваниям;
- сниженная эластичность грудной клетки и уменьшение разницы её окружности между вдохом и выдохом;
- хроническое латентное системное воспаление при ожирении — медиаторы воспаления, выделяемые адипоцитами, усиливают иммунный ответ в лёгких, повышают чувствительность бронхов и приводят к нарушению дыхания из-за сужения их просвета.
Диагностика ожирения у детей
При подозрении на ожирение у ребёнка или подростка необходимо обратиться к детскому эндокринологу. Диагностика ожирения у детей начинается с визуального осмотра, измерения роста и массы тела, объёмов талии и бёдер, уровня артериального давления.
Расчёт ИМТ
Диагноз “ожирение” ставится на основании индекса массы тела (ИМТ), который определяется по формуле:
Поскольку рост и вес ребёнка постоянно, а иногда скачкообразно, меняются, применяется методика определения стандартных отклонений (SDS). Стандартные отклонения рассчитываются от популяционной медианы по специальным программам, разработанным ВОЗ: Anthro для детей до 5 лет и WHO AnthroPlus для детей и подростков. Кроме того, существуют таблицы и графики со средними антропометрическими значениями [14]. Нормативные данные размещены на сайте ВОЗ.
Избыточной считается масса тела ребёнка более + 1 SDS. При + 2 SDS диагностируется ожирение первой степени.
При + 2 SDS диагностируется ожирение первой степени.
Сбор анамнеза
Простая форма ожирения, которая встречается у детей в 95 % случаев, связана с питанием и конституцией ребёнка [15]. Поэтому на консультации врач уточняет:
- наличие ожирения у родственников;
- характер питания в семье;
- пищевые предпочтения ребёнка;
- уровень его физической активности.
Гипоталамическое ожирение чаще всего сопровождается повышенным аппетитом и отличается внезапным, стремительным и неотвратимым набором веса в первые шесть месяцев после повреждения гипоталамуса.
Ожирение у таких пациентов может сопровождаться:
- головными болями;
- нарушением зрения;
- изменением пищевого поведения;
- сонливостью, приступами гнева и нарушением терморегуляции.
Нельзя путать гипоталамическое ожирение с пубертатно-юношеским диспитуитаризмом, который связан с возрастной перестройкой организма. При этом состоянии ожирение сопровождается симптомами гиперкортицизма: отложением жировой клетчатки в области лица, шеи, груди и живота; руки и ноги, наоборот, становятся тонкими из-за уменьшения мышечной ткани; повышается артериальное давление./62/62.jpg) Также ускоряется или замедляется половое созревание и повышается внутричерепное давление.
Также ускоряется или замедляется половое созревание и повышается внутричерепное давление.
Осмотр
Характерные для эндокринного ожирения симптомы можно выявить при осмотре:
- багровые растяжки — стрии;
- гиноидное распределение жировой ткани при синдроме Иценко — Кушинга;
- сухость кожных покровов;
- предотёчность, снижение эластичности, ощущение “тестоватости” при пальпации;
- отёчность при гипотиреозе и др.
Лабораторное исследование
Лабораторные методы позволяют определить причины ожирения, провести дифференциальную диагностику и выявить возможные осложнения и сопутствующие болезни.
Диагностика включает следующие анализы:
- оценка соотношения глюкозы и инсулина для выявления инсулинорезистентности;
- определение уровня гормонов гипофиза — гормона роста, пролактина, адренокортикотропного, лютеинизирующего, фолликулостимулирующего и тиреотропного гормонов;
- гормонов щитовидной железы и кортизола;
- половых гормонов у подростков после 16–17 лет.

Также проводят анализ на липидный профиль для выявления дислипидемии — нарушения обмена жиров с избыточным накоплением триглицеридов и липопротеидов низкой плотности. При этом у ребёнка повышается индекс атерогенности, который показывает соотношение между “хорошим” и “плохим” холестерином и склонность к образованию сосудистых атеросклеротических бляшек.
Инструментальные методы
Биоимпедансометрия — наиболее информативный и доступный способ определения состава тела: жира, мышечной ткани и воды. Пациент становится на специальные электродные датчики, обхватывает такие же датчики руками. Электрические импульсы при этом проходят через его тело. Метод основан на разности электрического сопротивления различных тканей организма. Процедура безболезненна и не несёт лучевой нагрузки.
Лечение ожирения у детей
Основные цели лечения ожирения: снижение массы тела и поддержание её на адекватном уровне.
Лечение ожирения у детей — сложная задача из-за не до конца сформированной психики и вследствие этого проблем с мотивацией.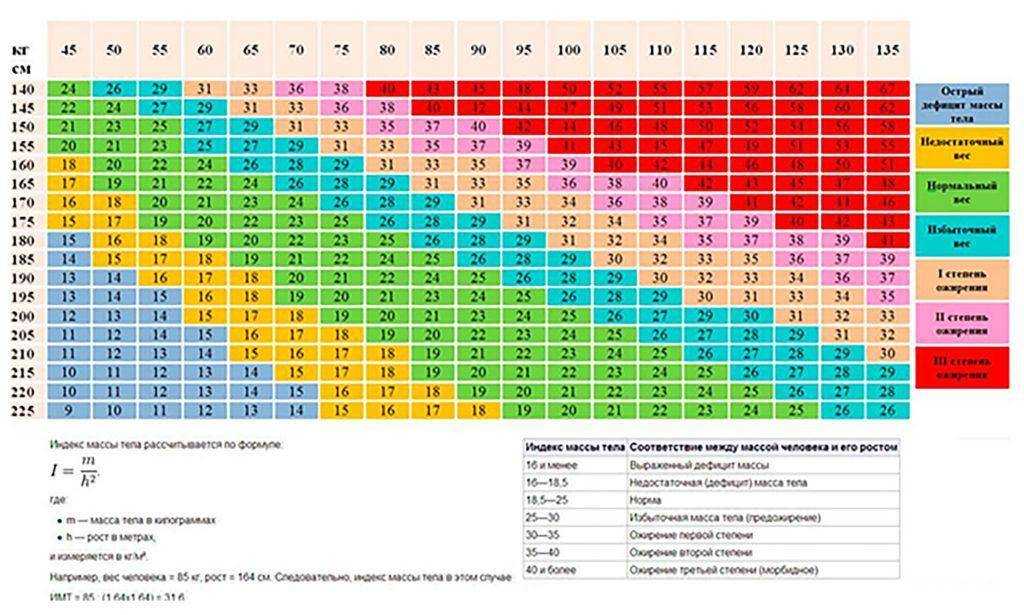 Поэтому маленькому пациенту необходима поддержка членов семьи. Кроме того, родители сами должны придерживаться предписанных ребёнку рекомендаций, “двойные стандарты” здесь не приемлемы.
Поэтому маленькому пациенту необходима поддержка членов семьи. Кроме того, родители сами должны придерживаться предписанных ребёнку рекомендаций, “двойные стандарты” здесь не приемлемы.
Согласно исследованиям, у детей, которые занимались в группе “родитель + ребёнок”, снижение веса составило около 15 %. Если же дети проходили лечение без родительской поддержки и в семье не были изменены пищевые привычки, то вес у ребёнка значимо не менялся [7].
Снижение массы тела ребёнка на начальном этапе должно доходить до 20 %. Однако по данным Американской ассоциации по изучению ожирения у детей, лечение считается успешным при потере 5–10 % веса [7]. Но даже если масса тела ребёнка остаётся прежней, особенно на этапах интенсивного роста, терапия уже признаётся эффективной.
Питание и физическая активность
Изменение пищевого поведения и увеличение физической активности ребёнка — основа лечения ожирения. Детей и их родителей на специальных школах ожирения знакомят с “пищевой пирамидой” или “пищевым светофором”, которые состоят из трёх групп продуктов.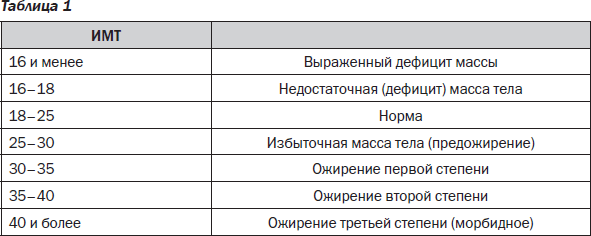
Зелёный и жёлтый цвет “светофора” — продукты, которые обеспечивают чувство насыщения и содержат необходимые белки, жиры и углеводы. К ним относятся нежирные сорта мяса и рыбы, овощи, несладкие фрукты и ягоды, цельнозерновые крупы и злаки.
Красный цвет: сладости, колбасные изделия, жирные мясо и рыба, сахаросодержащие напитки и т. д.
Физическая активность без диеты слабо влияет на снижение веса. Это связано с несколькими причинами:
- ребёнок с лишним весом не может длительно выполнять физические упражнения;
- дети и родители склонны переоценивать потраченные при тренировках калории и переедать после них;
- физическая активность, особенно на свежем воздухе, усиливает аппетит.
В результате количество съеденного значительно превышает энергозатраты при физических нагрузках.
Тем не менее, у половины детей диетотерапия вместе с усиленной физической активностью позволяет снизить вес. По данным других исследований, эти показатели намного скромней, и без дополнительной медикаментозной или психотерапевтической поддержки сбросить вес удаётся только 4-5 % детей [2][7].
Медикаментозная терапия
Орлистат — это единственное лекарство, которое разрешено для лечения ожирения у детей. Препарат препятствует перевариванию жиров, а в непереваренном виде они не могут попасть из кишечника в системный кровоток и выводятся с каловыми массами. В результате создаётся дефицит калорий. Лекарство при этом не всасывается в общий кровоток.
Помимо влияния на расщепление и всасывание жиров, орлистат меняет пищевое поведение. Это происходит благодаря тому, что при избытке жирной пищи возникают побочные эффекты препарата: вздутие живота, диарея, выделение непереваренного жира из прямой кишки и т. д. [4][15]
Метформин для лечения ожирения можно применять с 10 лет при наличии сахарного диабета 2 типа. Метформин — это препарат, снижающий инсулинорезистентность за счёт повышения чувствительности периферических рецепторов к инсулину. В результате количество глюкозы в крови и образование из неё жиров снижается.
Сибутрамин и его аналоги из-за частых осложений запрещены для лечения ожирения у детей.
Психотерапия
Поскольку возможности медикаментозной терапии у детей ограничены, большое значение приобретают немедикаментозные методы, а особенно психотерапия. Высокую эффективность показала рациональная психотерапия — в ходе неё проводится разъяснительная работа как с детьми, так и с их родителями. Обсуждаются возможные последствия ожирения для здоровья, необходимость снижения веса и методы лечения ожирения. Родителей учат подсчитывать калорийность блюд и правильно составлять рацион. Важными элементами психологической коррекции являются мотивационные занятия и аутотренинг [23].
Прогноз. Профилактика
Избыточная масса тела неблагоприятно влияет на организм ребёнка и повышает риск ожирения, преждевременной смерти и инвалидизации во взрослом возрасте. Примерно 40 % детей с ожирением становятся подростками с избыточным весом, а у 70–80 % из них эта проблема сохраняется и во взрослом возрасте [22].
По данным ВОЗ, избыточная масса тела и ожирение — причины развития до 44 % случаев сахарного диабета 2 типа и до 23 % ишемической болезни сердца [22]. Снижение массы тела на 7 % при выраженном ожирении значительно уменьшает риск развития сахарного диабета 2 типа [19].
Снижение массы тела на 7 % при выраженном ожирении значительно уменьшает риск развития сахарного диабета 2 типа [19].
Несмотря на генетические предпосылки ожирения, важно влиять на пищевое поведение и физическую активность ребёнка. Именно избыточное поступление калорий с пищей при недостаточных энергетических затратах является основной причиной простого ожирения. Следовательно, его профилактика должна быть направлена на изменение образа жизни [1][2][4][19]. Необходимо помнить, что поменять привычки и характер питания ребёнка практически невозможно без таких изменений у родителей.
Первичная профилактика ожирения должна быть направлена на семьи, где у родителей значительно повышена масса тела. Особенно это важно, если у матери во время беременности был гестационный сахарный диабет или большая прибавка веса, а также иные пренатальные факторы риска ожирения.
К мерам профилактики относятся:
- рациональное питание;
- умеренные физические нагрузки;
- поведенческая психотерапия.
Вторичная профилактика необходима детям с уже имеющимся лишним весом. Её основная цель — уменьшить количество жировой ткани и снизить риск развития осложнений. Профилактика также основывается на рациональном питании со сниженной калорийностью и увеличении физической активности. При ожирении у ребёнка в поведенческой психотерапии должны участвовать все члены семьи.
Диагностика детского ожирения | Техасское педиатрическое общество
Индекс массы тела
Индекс массы тела (ИМТ) — это косвенный способ оценки жировых отложений, который рассчитывается путем деления веса на квадрат роста (1). В клинических условиях ИМТ является полезным инструментом для оценки состояния веса детей, но дополнительная клиническая информация полезна при постановке диагноза ожирения. Для детей в возрасте от 2 до 20 лет существуют возрастные и гендерные ориентиры для ИМТ. Они были включены в диаграммы роста CDC 2000 года, которые широко используются в клинической практике и доступны на сайте www.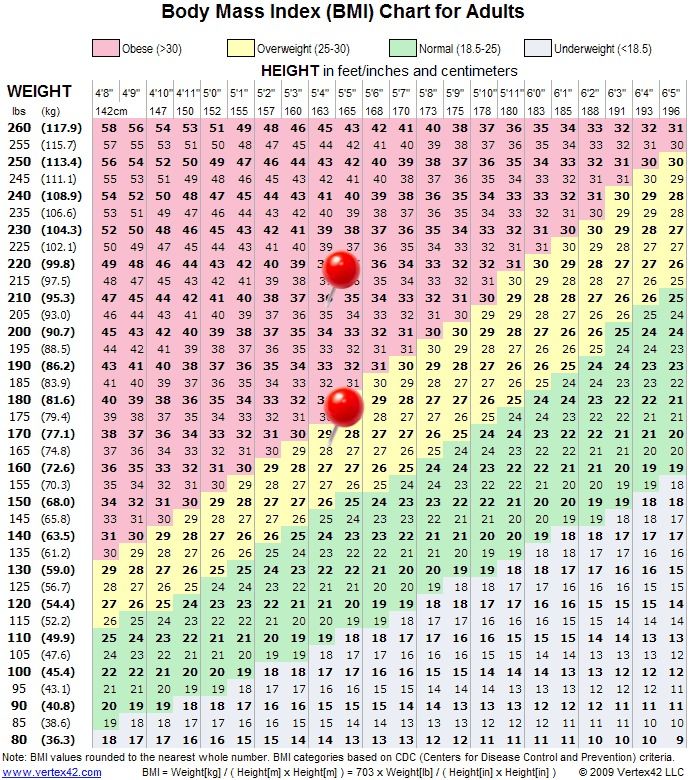
В настоящее время Американская академия педиатрии рекомендует отслеживать процентиль ИМТ для детей на ежегодной основе. Кривые роста для детей младше 2 лет не включают процентили ИМТ, поскольку стандартов ИМТ для детей этой возрастной группы не существует. Необходимо нанести на график значения массы тела к росту для этих детей. Вмешательство и профилактика детского ожирения должны начинаться как можно раньше в жизни. Для более подробного обсуждения возможных факторов и вмешательств в первые годы жизни детей см. «Перспективы на будущее».
ИМТ определяется шестью категориями (таблица 1). Ребенок считается с недостаточным весом, если ИМТ < 5-го процентиля для возраста и пола. ИМТ = 5-й процентиль и < 85-й процентиль считается здоровым весом. Ребенок с ИМТ > 85-го и < 95-го процентилей классифицируется как избыточный вес; если ИМТ = 95-й процентиль, ребенок считается страдающим ожирением. Для детей младше 2 лет значения массы тела к росту выше 95-го процентиля классифицируются как избыточный вес.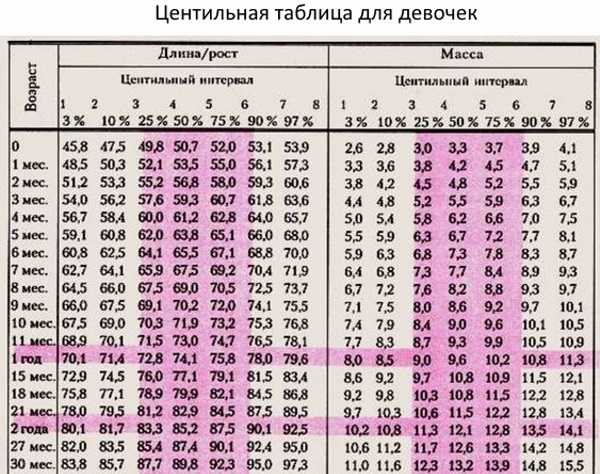
Таблица 1. Категории ИМТ для детей от 2 до 18 лет
| ИМТ < 5-го процентиля | Недовес |
| ИМТ 5-84 процентили | Здоровый вес |
| ИМТ 85-94 процентили | Избыточный вес |
| ИМТ ≥ 95-го процентиля | Тучный |
| ИМТ ≥ 99-го процентиля* | Тяжелое ожирение |
| Дети < 2 лет: масса тела к росту > 95-го процентиля | Избыточный вес |
*Дано для детей в возрасте от 5 до 18 лет
Важность клинического выявления детей с тяжелой формой ожирения возрастает, поскольку эти дети подвергаются особенно высокому риску медицинских и, возможно, психологических осложнений и, возможно, требуют особого внимания для лечения. Практикующие педиатры могут использовать 9Пороговые значения ИМТ для 9-го процентиля перечислены в Таблице 2. Они не включены в текущие диаграммы роста.
Они не включены в текущие диаграммы роста.
Таблица 2. Пороговые значения ИМТ для 99-го процентиля в зависимости от возраста и пола
Щелкните здесь, чтобы получить копию этой таблицы для печати.
| Пороговая точка ИМТ для 99-го процентиля кг/м 2 | ||||
| Возраст | Мальчики | Девочки | ||
| 5 | 20.1 | 21,5 | ||
| 6 | 21,6 | 23.0 | ||
| 7 | 23,6 | 24,6 | ||
| 8 | 25,6 | 26,4 | ||
| 9 | 27,6 | 28.2 | ||
| 10 | 29,3 | 29,9 | ||
| 11 | 30,7 | 31,5 | ||
| 12 | 31,8 | 33.1 | ||
| 13 | 32,6 | 34,6 | ||
| 14 | 33.2 | 37,5 | ||
| 15 | 33,6 | 37,5 | ||
| 16 | 33,9 | 39. 1 1 | ||
| 17 | 34,4 | 40,8 | ||
Для расчета ИМТ можно использовать простые формулы.
Английская формула:
Матричная формула:
Кроме того, онлайн-калькулятор ИМТ доступен на веб-сайте CDC, и колеса ИМТ были разработаны для упрощения этого расчета для практикующих врачей (заказать здесь). Для практикующих педиатров так же важно выявлять детей с избыточным весом и ожирением, как и распознавать пациентов, у которых ИМТ увеличивается. Раннее вмешательство имеет решающее значение для предотвращения ожирения у детей. Таким образом, практикующим врачам настоятельно рекомендуется обсуждать и вмешиваться, предлагая изменения в питании, образе жизни и поведении для детей, у которых отмечена тенденция к повышению ИМТ.
Дети с ожирением подвержены риску развития многочисленных состояний, связанных с ожирением, и медицинских проблем в детстве (таблица 3). Кроме того, детское ожирение может быть независимым фактором риска заболеваемости и смертности среди взрослых, независимо от сохранения детского ожирения (2). Лечащий врач должен стремиться выявить сопутствующие заболевания у каждого пациента. В список состояний, связанных с ожирением, включены психологические и социальные последствия для детей с избыточным весом и ожирением. Они должны быть тщательно исследованы, поскольку они часто могут быть такими же разрушительными, как и медицинские осложнения.
Лечащий врач должен стремиться выявить сопутствующие заболевания у каждого пациента. В список состояний, связанных с ожирением, включены психологические и социальные последствия для детей с избыточным весом и ожирением. Они должны быть тщательно исследованы, поскольку они часто могут быть такими же разрушительными, как и медицинские осложнения.
Сахарный диабет 2 типа Особое внимание следует также обратить на возникновение сахарного диабета (СД) 2 типа у детей. СД 2 типа чаще диагностируют у детей. Менее чем одно поколение назад СД 2-го типа рассматривался почти исключительно как болезнь взрослых, при этом менее 2% новых случаев диабета у детей диагностировались как СД 2-го типа. Сегодня это число увеличилось до 25-60% впервые выявленных детей с диабетом. Поскольку ожирение является основным фактором риска развития СД 2 типа, педиатры теперь должны рассматривать СД 2 типа как педиатрическое заболевание (3).
| Сердечно-сосудистые заболевания | Артериальная гипертензия, ↑ [общий холестерин], ↑ [липопротеины низкой плотности], ↓ [липопротеины высокой плотности], синдром X |
| Респиратор | Нарушение функции дыхательной мускулатуры и регуляции центрального дыхания, трудности с вентиляцией во время операции, снижение артериальной оксигенации, апноэ во сне, синдром Пиквика, более частые и тяжелые инфекции верхних дыхательных путей, храп, дневная сонливость, астма |
| Ортопедический | Coxa vara, соскальзывание эпифизов головки бедренной кости, болезнь Блаунта, болезнь Легга-Кальва-Э-Пертеса, дегенеративный артрит, боль в стопе |
| Дерматологический | Опрелости, фурункулез, черный акантоз |
| Иммунологический | Нарушение клеточно-опосредованного иммунитета, способность к уничтожению полиморфноядерных лейкоцитов, образование лимфоцитами фактора, ингибирующего миграцию, и скорость созревания моноцитов в макрофаги |
| Желудочно-кишечный тракт | Камни в желчном пузыре, стеатоз печени, стеатогепатит |
| Неврологический | сеудотумор головного мозга, гиперактивность и проблемы с поведением (вторичные по отношению к апноэ во сне) |
| Соматотроф | ↓ базальный и стимулированный выброс гормона роста с нормальной концентрацией инсулиноподобного фактора роста-1, ускоренным линейным ростом и костным возрастом |
| Лактотроф | ↑ базового уровня пролактина в сыворотке, но ↓ высвобождения пролактина в ответ на провокационные стимулы |
| Гонадотроф | Раннее начало половой зрелости с нормальной концентрацией циркулирующих гонадотропинов |
| Щитовидная железа | Нормальный сывороточный Т4 и реверсивный Т3, нормальный или ↑ сывороточный Т3, ↓ТТГ-стимулированный выброс Т4 |
| Надпочечники | Нормальный уровень кортизола в сыворотке, но ↑ продукция и экскреция кортизола, ранний адренархе, ↑ надпочечниковые андрогены и дегидроэпиандростерон, нормальные катехоламины в сыворотке и 24-часовая экскреция катехоламинов с мочой |
| Гонада | циркулирующие половые андрогены у мужчин; ↑ андрогены у женщин с ↓ глобулином, связывающим половые гормоны, дисменореей, дисфункциональными маточными кровотечениями, синдромом поликистозных яичников |
| Поджелудочная железа | инсулин в плазме натощак, ↑ высвобождение инсулина и глюкагона, ↑ резистентность к инсулин-опосредованному транспорту глюкозы, сахарный диабет 2 типа, панкреатит (вторичный по отношению к желчным камням) |
Адаптировано с разрешения AAP Pediatric Nutrition Handbook .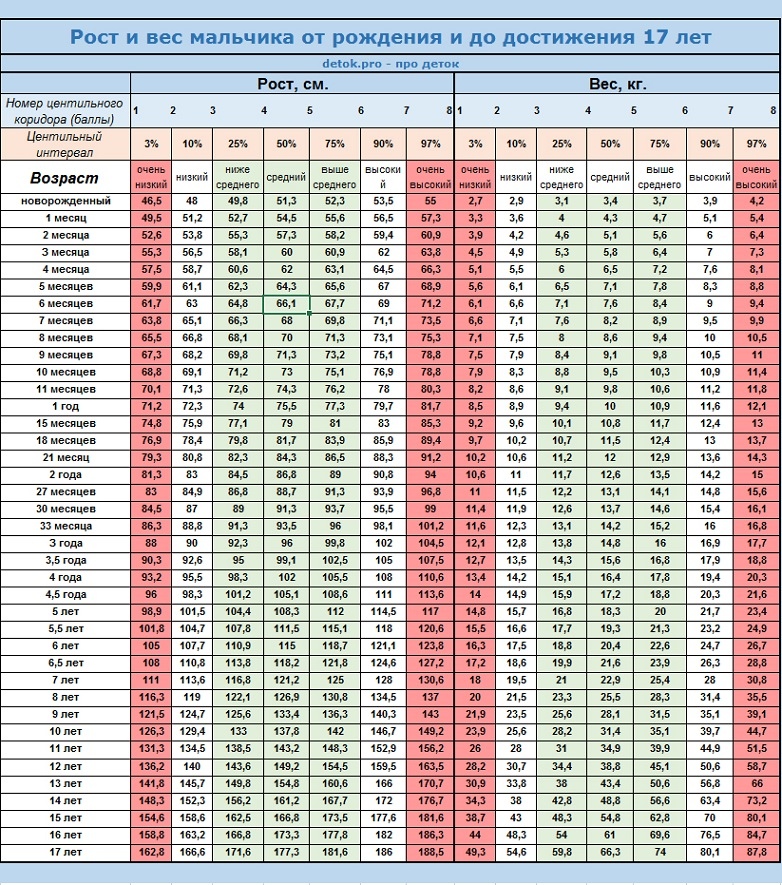 4
4
Метаболический синдром
Врачи-педиатры также должны иметь повышенную осведомленность о метаболическом синдроме. Этот синдром включает в себя группу факторов риска, свидетельствующих о повышении риска развития СД 2 типа и преждевременных сердечно-сосудистых заболеваний у взрослых (5,6). Концепция, согласно которой резистентность к инсулину и связанные с ней метаболические нарушения, в том числе нарушения липидного обмена и артериального давления, а также СД 2 типа, увеличивают риск атеросклеротических сердечно-сосудистых заболеваний у взрослых, впервые была предложена Reaven в 1999 г.88 на ежегодном собрании Американской диабетической ассоциации (7). Метаболический синдром известен под многими названиями, включая синдром Х, синдром резистентности к инсулину, дисметаболический синдром, синдром Ривена и метаболический сердечно-сосудистый синдром.
Было предложено несколько диагностических критериев метаболического синдрома, причем два наиболее широко используемых определения у взрослых установлены Всемирной организацией здравоохранения (ВОЗ) (8) и Национальной образовательной программой США по холестерину (NECP) (9).
Таблица 4. Диагностические критерии метаболического синдрома у взрослых
| Национальная образовательная программа США по холестерину (NCEP)* | Всемирная организация здравоохранения (ВОЗ) † |
| Высокий уровень глюкозы в плазме натощак ≥110 мг/дл | Дисгликемия: диабет 2 типа, нарушение толерантности к глюкозе, нарушение гликемии натощак или резистентность к инсулину |
| Абдоминальное ожирение: окружность талии >40 дюймов (мужчины) или >35 дюймов (женщины) | Ожирение у взрослых, ИМТ >30 или соотношение талии и бедер >0,90 (мужчины) или >0,85 (женщины) |
| Гипертриглицеридемия: ТГ ≥150 мг/дл | Дислипидемия: ТГ ≥ 150 мг/дл, ЛПВП <35 мг/дл (мужчины), ЛПВП <39 мг/дл (женщины) |
| ЛПВП <40 мг/дл (мужчины) ЛПВП <50 мг/дл (женщины) | Артериальная гипертензия ≥160/90 мм рт.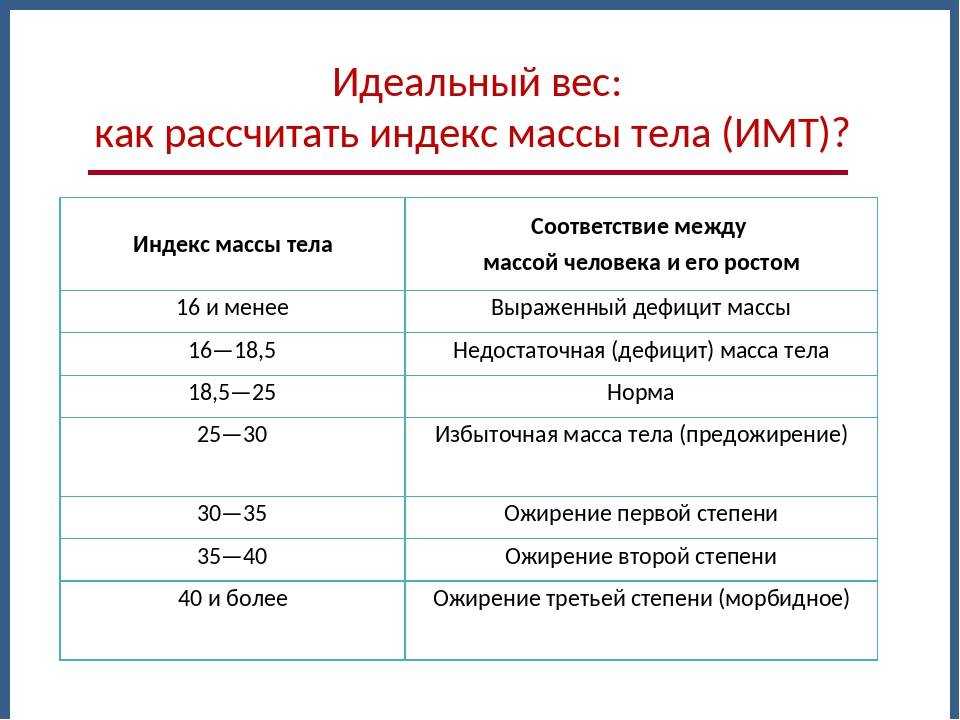 ст.) ст.) |
| Артериальное давление ≥130/85 мм рт.ст. | Микроальбуминурия: скорость экскреции альбумина с мочой ≥20 мкг/мин или соотношение альбумин/креатинин ≥20 мг/г |
*NCEP: должен соответствовать трем из пяти критериев.
†ВОЗ: должен соответствовать критерию глюкозы/инсулина и еще двум.
Гипертония
Гипертония увеличилась среди детей, отчасти из-за роста детского ожирения. В отличие от артериальной гипертензии у взрослых гипертензия у детей не определяется установленной пороговой точкой. Как и ИМТ, определение гипертонии у детей основано на нормативном распределении артериального давления у здоровых детей. Процентили артериального давления основаны на поле, возрасте и росте. Гипертония диагностируется после того, как повышенные показатели отмечаются в трех отдельных случаях. Вот справочные таблицы артериального давления для мальчиков и девочек.
Рекомендации по определению нормального и повышенного артериального давления у детей были обновлены в 2004 г. и приведены ниже. Систолическое и диастолическое артериальное давление одинаково важны. Если между ними имеется несоответствие, более высокое значение определяет категорию кровяного давления. Категории артериального давления определяются как: 1) Нормальное артериальное давление: систолическое и диастолическое артериальное давление < 90-го процентиля 2) Предгипертензия: систолическое и/или диастолическое артериальное давление ≥ 90-го, но < 95-й процентиль или если артериальное давление превышает 120/80 мм рт.ст., даже если < 90-го процентиля. Систолическое давление 120 обычно возникает в возрасте 12 лет, хотя диастолическое давление 80 обычно возникает в 16 лет. 3) Гипертония 1-й стадии: систолическое и/или диастолическое артериальное давление между 95-м и 99-м процентилями плюс 5 мм рт.ст. 4) Гипертония 2-й стадии: систолическое и/или диастолическое артериальное давление ≥ 99-го процентиля плюс 5 мм рт.ст. (12).
и приведены ниже. Систолическое и диастолическое артериальное давление одинаково важны. Если между ними имеется несоответствие, более высокое значение определяет категорию кровяного давления. Категории артериального давления определяются как: 1) Нормальное артериальное давление: систолическое и диастолическое артериальное давление < 90-го процентиля 2) Предгипертензия: систолическое и/или диастолическое артериальное давление ≥ 90-го, но < 95-й процентиль или если артериальное давление превышает 120/80 мм рт.ст., даже если < 90-го процентиля. Систолическое давление 120 обычно возникает в возрасте 12 лет, хотя диастолическое давление 80 обычно возникает в 16 лет. 3) Гипертония 1-й стадии: систолическое и/или диастолическое артериальное давление между 95-м и 99-м процентилями плюс 5 мм рт.ст. 4) Гипертония 2-й стадии: систолическое и/или диастолическое артериальное давление ≥ 99-го процентиля плюс 5 мм рт.ст. (12).
1) Нормальное кровяное давление 9
2) Предгипертензия . Систолическое давление 120 обычно возникает в возрасте 12 лет, хотя диастолическое давление 80 обычно возникает в 16 лет.
Систолическое давление 120 обычно возникает в возрасте 12 лет, хотя диастолическое давление 80 обычно возникает в 16 лет.
3) Стадия 1 Гипертония : Систолическое и/или диастолическое артериальное давление между 95-й и 99-й процентили плюс 5 мм рт. ст.
4) Стадия 2 Гипертония : Систолическое и/или диастолическое артериальное давление ≥ 99-го процентиля плюс 5 мм рт. ст. (12).
Ссылки
1. Биннс Х.Дж., Ариза А.Дж. Рекомендации помогают клиницистам определить факторы риска избыточной массы тела у детей. Педиатр Энн . 2004;33(1):19-22.
2. Клейнман Р.Э. Американская академия педиатрии. Справочник по детскому питанию . Элк-Гроув-Виллидж, Иллинойс: Американская академия педиатрии; 2004:466.
3. Клейнман Р.Э. Американская академия педиатрии. Справочник по детскому питанию. Элк-Гроув-Виллидж, Иллинойс: Американская академия педиатрии; 2004: 568-569.
4. Клейнман Р.Э. Справочник по детскому питанию. Элк-Гроув-Виллидж, Иллинойс: Американская академия педиатрии; 2004: 567.
5. Лааксонен Д.Э., Лакка Х.М., Нисканен Л.К., Каплан Г.А., Салонен Дж.Т., Лакка Т.А. Метаболический синдром и развитие сахарного диабета: применение и проверка недавно предложенных определений метаболического синдрома в проспективном когортном исследовании. Am J Эпидемиол. 2002;156(11):1070-1077.
6. Lakka HM, Laaksonen DE, Lakka TA, et al. Метаболический синдром и общая смертность и смертность от сердечно-сосудистых заболеваний у мужчин среднего возраста. ДЖАМА . 2002;288(21):2709-2716.
7. Reaven GM, лекция Бантинга, 1988 г. Роль инсулинорезистентности в заболеваниях человека. Диабет . 1988;37(12):1595-1607.
8. Альберти К.Г., Зиммет ПЗ. Определение, диагностика и классификация сахарного диабета и его осложнений: Часть 1. Диагностика и классификация сахарного диабета. Отчет о консультации ВОЗ. Диаб Мед. 1998; 15:539-553.
Диаб Мед. 1998; 15:539-553.
9. Группа экспертов по выявлению, оценке и лечению высокого уровня холестерина в крови у взрослых. Резюме третьего доклада группы экспертов Национальной образовательной программы по холестерину (NCEP) по выявлению, оценке и лечению высокого уровня холестерина в крови у взрослых (Группа по лечению взрослых Ill.) JAMA . 2001;285(19):2486-2497.
10. Кук С. Метаболический синдром: предвестник сердечно-сосудистых заболеваний у взрослых в педиатрии. J Педиатр. 2004:145(4):427-430.
11. Steinberger J. Диагностика метаболического синдрома у детей. Карр Опин Липидол . 2003;14(6):555-559.
12. Рабочая группа Национальной программы высокого кровяного давления по высокому кровяному давлению у детей и подростков. Четвертый отчет о диагностике, оценке и лечении высокого кровяного давления у детей и подростков. Педиатрия. 2004;114(2 доп. 4-й отчет):555-576.
Детское ожирение: причины и профилактика
Обзор
Что такое детское ожирение?
Детское ожирение — это сложное заболевание, которое может возникнуть, когда вес вашего ребенка превышает нормальный для его возраста и роста вес. Медицинское определение детского ожирения – это наличие индекса массы тела (ИМТ) на уровне или выше 95-го процентиля в специальных диаграммах роста Центров по контролю и профилактике заболеваний (CDC). Факторы ИМТ у детей отличаются от взрослых. Для детей ИМТ зависит от возраста и пола, поскольку состав их тела меняется с возрастом. Они также различаются между детьми, отнесенными к мужскому полу при рождении, и детьми, отнесенными к женскому полу при рождении.
Медицинское определение детского ожирения – это наличие индекса массы тела (ИМТ) на уровне или выше 95-го процентиля в специальных диаграммах роста Центров по контролю и профилактике заболеваний (CDC). Факторы ИМТ у детей отличаются от взрослых. Для детей ИМТ зависит от возраста и пола, поскольку состав их тела меняется с возрастом. Они также различаются между детьми, отнесенными к мужскому полу при рождении, и детьми, отнесенными к женскому полу при рождении.
Вы можете рассчитать ИМТ вашего ребенка, разделив его вес в килограммах на рост в метрах в квадрате (кг/м2). Например, если ваш 10-летний ребенок весит 102 фунта (46,2 кг) и имеет рост 56 дюймов (1,4 м), его ИМТ будет 23,6 кг/м2. Это помещает их в 95-й процентиль по ИМТ к возрасту, что означает, что у них ожирение.
Поставщики медицинских услуг используют диаграммы роста ИМТ к возрасту для измерения размера и моделей роста у детей. Высокий ИМТ может быть признаком высокого содержания жира в организме. ИМТ не измеряет жировые отложения напрямую..jpg) Но это предупреждает лечащего врача вашего ребенка, что вашему ребенку могут потребоваться дополнительные анализы, чтобы определить, является ли лишний вес проблемой. Пороговые значения процентилей ИМТ определяют уровень, выше которого у вашего ребенка могут возникнуть проблемы со здоровьем, связанные с весом.
Но это предупреждает лечащего врача вашего ребенка, что вашему ребенку могут потребоваться дополнительные анализы, чтобы определить, является ли лишний вес проблемой. Пороговые значения процентилей ИМТ определяют уровень, выше которого у вашего ребенка могут возникнуть проблемы со здоровьем, связанные с весом.
Почему детское ожирение является проблемой?
Факты о детском ожирении очевидны. Детское ожирение в США является серьезной проблемой общественного здравоохранения. По данным CDC, 1 из 5 детей и подростков в США страдает ожирением. Дети, страдающие ожирением, с большей вероятностью перенесут это состояние во взрослую жизнь.
Дети с ожирением подвержены более высокому риску развития многих заболеваний. Эти условия включают:
- Астма.
- Ночное апноэ.
- Сахарный диабет 2 типа.
- Высокое кровяное давление (гипертония).
- Высокий уровень холестерина.
- Болезнь сердца.
- Инсульт.
- Заболевания опорно-двигательного аппарата, такие как остеоартрит.

- Определенные виды рака, включая рак толстой кишки и рак груди.
- Ожирение печени.
Кроме того, дети с ожирением подвержены более высокому риску:
- Запугивания.
- Социальная изоляция.
- Низкая самооценка.
- Депрессия.
Насколько распространено детское ожирение?
Согласно последним статистическим данным CDC, детское ожирение продолжает расти. Последние статистические данные показывают:
- 13,4% детей в возрасте от 2 до 5 лет страдают ожирением.
- 20,3% детей в возрасте от 6 до 11 лет страдают ожирением.
- 21,2% детей в возрасте от 12 до 19 лет страдают ожирением.
В целом 19,3% детей, или 14,4 миллиона детей в США, страдают ожирением.
На кого влияет детское ожирение?
Детское ожирение может затронуть любого ребенка, но чаще встречается среди определенных групп. Социально-экономический статус и этническая принадлежность продолжают играть роль в частоте детского ожирения.
Последние статистические данные показывают, что уровень детского ожирения снижается по мере повышения уровня образования главы семьи. В группе с самым низким доходом 18,9% детей и подростков страдали ожирением. В группе с самым высоким доходом 10,9% детей и подростков страдали ожирением.
Кроме того, статистические данные показывают, что детское ожирение влияет на:
- 25,6% латиноамериканских детей.
- 24,2% неиспаноязычных чернокожих детей.
- 16,1% неиспаноязычных белых детей.
- 8,7% неиспаноязычных азиатских детей.
Симптомы и причины
Что вызывает детское ожирение?
Детское ожирение — это сложное заболевание, которому способствуют многие факторы. Это не лень и не отсутствие силы воли. Вашему ребенку необходимо определенное количество калорий для роста и развития. Но когда они потребляют больше калорий, чем используют, их тело откладывает лишние калории в виде жира. Дети набирают лишний вес по многим из тех же причин, что и взрослые. Причины детского ожирения включают:
Причины детского ожирения включают:
Поведение
Общее семейное поведение, такое как привычки в еде и малоподвижный образ жизни, может способствовать детскому ожирению. Баланс потребляемых калорий с израсходованными калориями играет роль в определении веса вашего ребенка.
Занятые семьи потребляют больше продуктов и напитков с высоким содержанием жира, сахара и калорий. Эти продукты и напитки, как правило, содержат мало витаминов, минералов и других жизненно важных питательных веществ. В то же время многие дети проводят меньше времени на улице и больше времени в помещении, не проявляя активности. Поскольку популярность видеоигр, планшетов и смартфонов продолжает расти, количество часов бездействия может только увеличиваться.
Генетика
Генетические факторы могут повысить вероятность ожирения у ребенка. Дети, чьи родители или братья и сестры страдают ожирением, сами могут подвергаться повышенному риску развития этого заболевания. Исследования показали, что различные гены могут способствовать увеличению веса.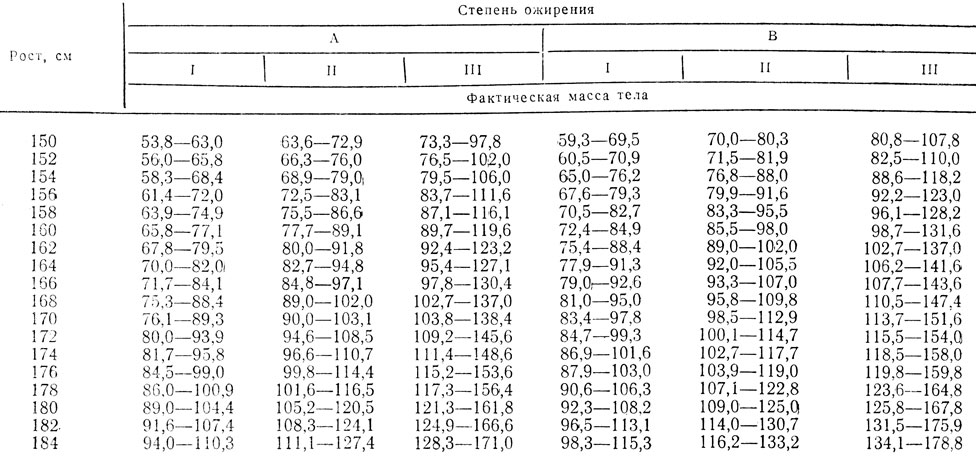 Хотя проблемы с весом возникают в семьях, не у всех детей с семейным анамнезом ожирения они разовьются.
Хотя проблемы с весом возникают в семьях, не у всех детей с семейным анамнезом ожирения они разовьются.
Место проживания вашего ребенка может иметь прямое влияние на риск развития у него ожирения. Продукты и напитки, которые подают вашему ребенку в школах и детских садах, напрямую влияют на его рацион. Они также влияют на количество физической активности, которую ваш ребенок получает каждый день. К другим социально-экономическим факторам, способствующим детскому ожирению, относятся:
- Стоимость и доступность здорового питания.
- Ваша сеть или система социальной поддержки.
- Ограниченный доступ к местам отдыха или паркам в вашем районе или другим безопасным местам для активного отдыха.
Культурные факторы
Реклама сетей быстрого питания и нездоровых закусок может способствовать детскому ожирению. Дети видят рекламу по телевидению и рекламу на рекламных щитах в своем районе. Чаще всего эти продукты содержат много калорий и/или имеют большие порции.
Сочетание этих факторов может вызвать детское ожирение. Гормональные нарушения являются еще одним фактором риска детского ожирения. Однако заболевания редко являются причиной детского ожирения. Физический осмотр и некоторые анализы крови исключат возможность заболевания. Некоторые лекарства могут увеличить риск увеличения массы тела и ожирения.
Диагностика и тесты
Как диагностируется детское ожирение?
Важно обратиться за медицинской помощью, если вас беспокоит состояние вашего ребенка. Лечащий врач вашего ребенка может помочь вам определить, есть ли у вашего ребенка ожирение. Они могут использовать диаграмму роста ИМТ к возрасту, чтобы увидеть, нормальный ли вес у вашего ребенка.
Если лечащий врач вашего ребенка определит, что у вашего ребенка ожирение, он может помочь вам составить план здорового похудения. Они могут поговорить с вами о выборе здоровой пищи и о том, какое количество физической активности необходимо вашему ребенку. При необходимости они направят вас к программе контроля веса, подходящей для вашего ребенка.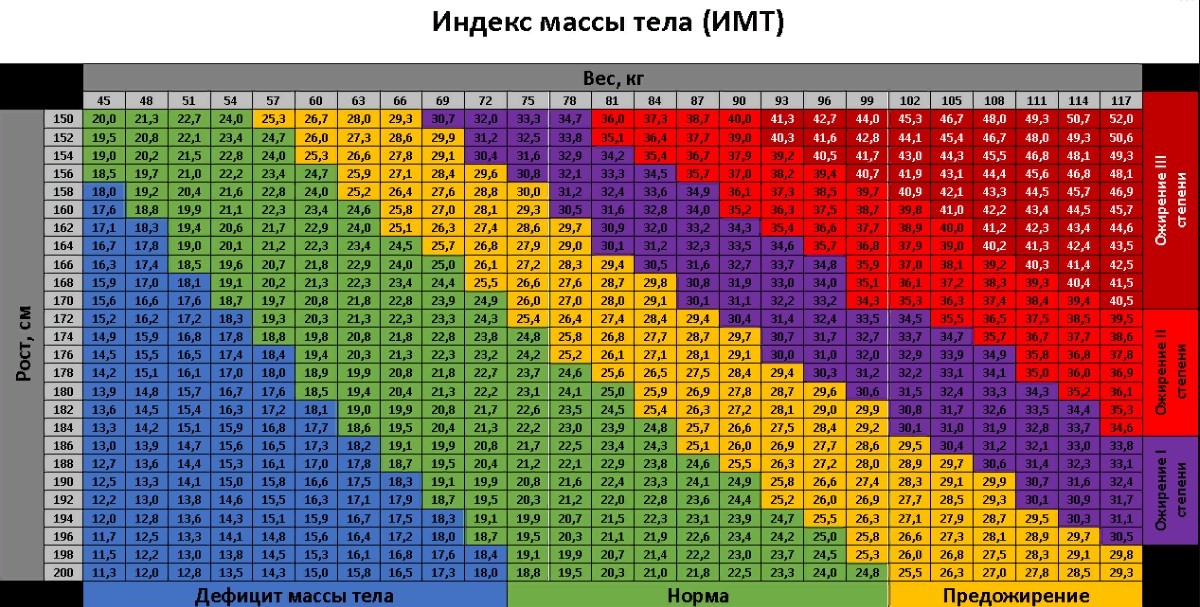
Управление и лечение
Как я могу помочь своему ребенку, если у него ожирение?
Самое важное, что вы можете сделать, чтобы помочь своему ребенку, — это сосредоточиться на его здоровье, а не на его весе. Очень важно, чтобы вы поддерживали своего ребенка на его пути к лучшему здоровью. Чувства вашего ребенка к себе часто основаны на ваших чувствах к ним. Если вы примете своего ребенка в любом весе, он с большей вероятностью будет чувствовать себя хорошо. Не возлагайте вину на ребенка, себя или других.
Также важно непредвзято говорить с ребенком об его весе. Вы должны позволить ребенку поделиться своими проблемами с вами. Вы можете помочь своему ребенку, постепенно меняя физическую активность членов вашей семьи и привычки в еде. Таким образом, вся ваша семья сможет извлечь пользу из нового здорового образа жизни.
Есть много способов вовлечь всю семью, но особенно важно увеличение физической активности. Стремитесь к тому, чтобы ваш ребенок регулярно занимался физическими упражнениями хотя бы один час в день.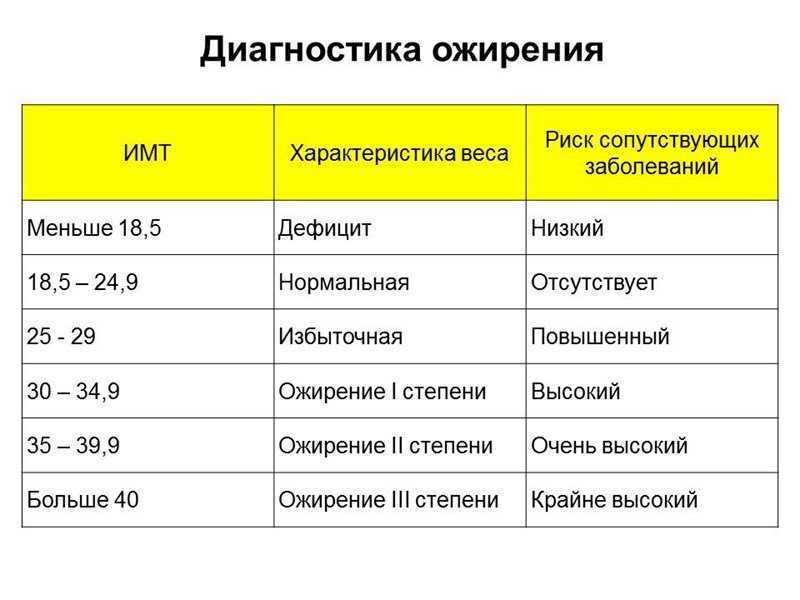 Вот несколько способов добиться этого:
Вот несколько способов добиться этого:
- Пример: Родители напрямую влияют на детское ожирение. Если ваш ребенок увидит, что вы физически активны и весело проводите время, он, скорее всего, будет активным и останется активным до конца своей жизни.
- Планирование семейных мероприятий: Планирование мероприятий, позволяющих всем членам вашей семьи заниматься спортом. Эти действия могут включать ходьбу, езду на велосипеде или плавание.
- Будьте внимательны к потребностям вашего ребенка: Важно помочь вашему ребенку найти физические занятия, которые ему нравятся и которые не слишком сложны.
- Отдохните от экранов: Постарайтесь сократить количество времени, которое члены вашей семьи тратят на стационарные (сидячие) занятия. Это включает в себя такие действия, как просмотр телевизора или игра в видеоигры. Вы должны ограничить время, проводимое ребенком за экраном, не более чем двумя часами в день.

Используйте все возможности, которые есть у вашей семьи, чтобы быть более здоровыми и активными.
Как приучить ребенка к здоровому питанию?
Пищевые привычки, которые ваш ребенок усваивает в раннем возрасте, помогут ему вести здоровый образ жизни во взрослом возрасте. Если вы не знаете, как выбирать и готовить разнообразные продукты для своей семьи, спросите об этом лечащего врача вашего ребенка. Они могут направить вас к зарегистрированному диетологу для консультации по питанию. Они также могут указать вам направление ресурсов в вашем сообществе, которые предлагают варианты здоровой пищи.
Не сажайте ребенка на ограничительную диету, чтобы похудеть. Вы должны посадить своего ребенка на диету только в том случае, если его лечащий врач наблюдает за ним по медицинским показаниям. Ограничительные диеты трудно соблюдать, и они могут привести к расстройствам пищевого поведения и неупорядоченным моделям питания.
Один из способов начать приучение к здоровому питанию — это предлагать своей семье разнообразные фрукты и овощи.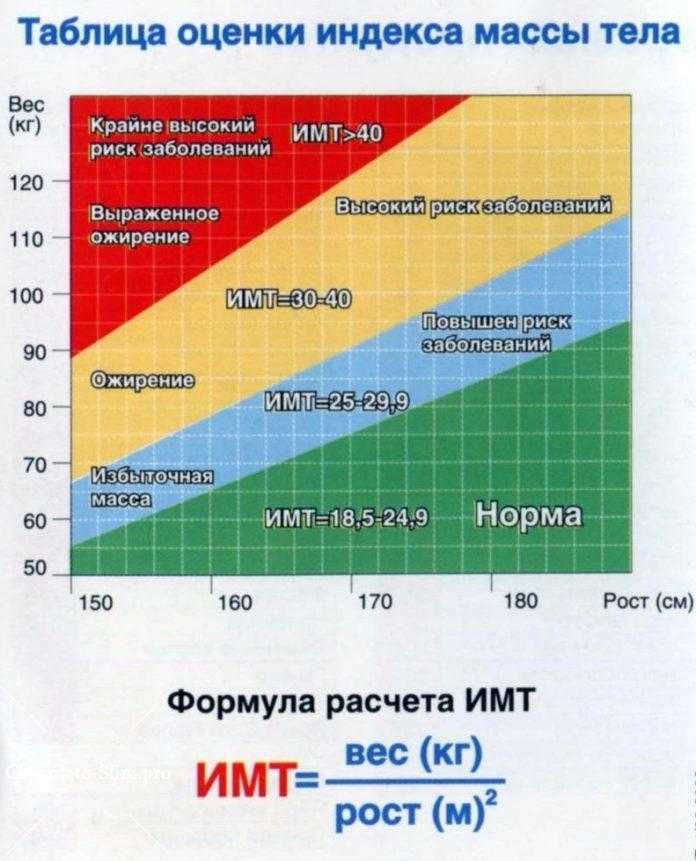 Обеспечьте «радугу» фруктами и овощами с каждым приемом пищи, включая закуски. Избегайте сладких напитков, таких как газированные напитки, сладкий чай, лимонад и спортивные напитки. В среднем ребенок получает более 120 калорий в день только из этих напитков.
Обеспечьте «радугу» фруктами и овощами с каждым приемом пищи, включая закуски. Избегайте сладких напитков, таких как газированные напитки, сладкий чай, лимонад и спортивные напитки. В среднем ребенок получает более 120 калорий в день только из этих напитков.
Другие подходы, которые вы можете предпринять, чтобы помочь своему ребенку, включают:
- Руководствуйтесь выбором вашей семьи, а не диктуйте продукты: Убедитесь, что в вашем доме есть широкий выбор здоровой пищи. Эта практика поможет вашему ребенку научиться самостоятельно выбирать здоровую пищу.
- Вовлеките вашего ребенка в покупку продуктов и приготовление еды: Эти занятия могут дать подсказки о предпочтениях вашего ребенка в еде. Они также могут помочь вам научить вашего ребенка правильному питанию и дать ему чувство выполненного долга. Кроме того, ваш ребенок может охотнее есть или пробовать продукты, приготовленные с его помощью.
- Поощряйте вашего ребенка есть медленно: Ваш ребенок может лучше чувствовать голод и сытость, когда он ест медленно.

- Ешьте вместе всей семьей как можно чаще: Постарайтесь сделать время приема пищи приятным, разговаривая и делясь впечатлениями, а не ругаясь или споря. Если время приема пищи неприятно, ваш ребенок может попытаться есть быстрее, чтобы как можно скорее встать из-за стола. Тогда они могут ассоциировать прием пищи со стрессом.
- План перекусов: Непрерывное перекусывание может привести к перееданию. Но если вы планируете перекусывать в определенное время в течение дня, они могут стать частью здорового питания. Они не испортят ребенку аппетит во время еды. Старайтесь делать перекусы как можно более питательными.
- Не рекомендуется есть или перекусывать перед телевизором: Старайтесь есть только в специально отведенных местах вашего дома, например, в столовой или на кухне. Если ваш ребенок ест во время просмотра телевизора, ему может быть труднее обращать внимание на чувство сытости. Это также может привести к перееданию.
 Они также могут столкнуться с рекламой нездоровой пищи.
Они также могут столкнуться с рекламой нездоровой пищи. - Старайтесь не использовать еду для поощрения ребенка: Когда вы используете такие продукты, как сладости, в качестве поощрения, ваш ребенок может считать, что эти продукты лучше, чем другие продукты. Например, говоря ребенку, что он получит десерт, если съест все свои овощи, вы посылаете неверное сообщение об овощах.
- Следите за питанием вашего ребенка вне дома: Узнайте, обеспечивает ли программа школьных обедов вашего ребенка сбалансированное питание. Если можете, упакуйте обед вашего ребенка, включив в него разнообразные продукты. Когда обедаете в ресторане, выбирайте более здоровые блюда и подумайте о размере порций. Будьте хорошим примером для своего ребенка и берите домой половину еды на второй прием пищи.
Профилактика
Как предотвратить детское ожирение?
Не существует простых решений для борьбы с детским ожирением. Но родители и опекуны могут разными способами помочь в профилактике детского ожирения.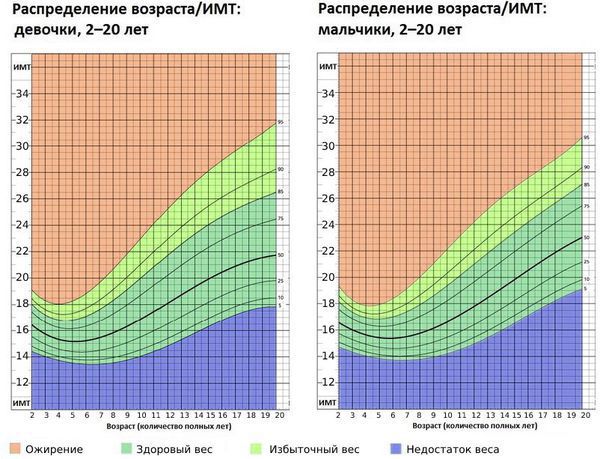 Способы предотвратить детское ожирение включают в себя:
Способы предотвратить детское ожирение включают в себя:
- Будьте образцом для подражания: Родители могут повлиять на детское ожирение, перейдя на здоровые привычки. Ваш ребенок подражает тому, что вы делаете. Если они увидят, что вы едите здоровую пищу и ведете себя физически активно, они с большей вероятностью изменят свои привычки.
- Сокращение потребления сахара: Если вашему ребенку больше двух лет, сахар должен составлять менее 10% его ежедневных калорий. Избегайте напитков с сахаром и вместо них предлагайте воду или обезжиренное молоко. Детям до 2 лет вообще нельзя добавлять сахар в свой рацион.
- Способствуйте лучшему сну: Детям в возрасте от 6 до 12 лет необходимо спать от 9 до 12 часов каждую ночь. Подросткам в возрасте от 13 до 18 лет необходимо спать от восьми до десяти часов каждую ночь. Плохой сон может привести к ожирению, потому что из-за этого ваш ребенок хочет есть больше и быть менее физически активным.

- Присутствие на профилактических осмотрах вашего ребенка: Лечащий врач вашего ребенка может поддержать вас и вашего ребенка на пути к здоровому образу жизни. Ваш ребенок с большей вероятностью наберет вес во время пропущенных встреч. Убедитесь, что ваш ребенок посещает своего лечащего врача каждый год.
Жить с
Когда мой ребенок должен увидеть своего лечащего врача?
Если ваши домашние усилия не помогают вашему ребенку достичь здорового веса, позвоните лечащему врачу вашего ребенка. Если они решат, что здоровье вашего ребенка находится в опасности, если он не похудеет, вы можете рассмотреть возможность официальной программы лечения.
Вы должны учитывать определенные характеристики при выборе программы контроля веса для вашего ребенка. В штате программы должны быть самые разные медицинские работники. Лучшими программами могут быть:
- Зарегистрированные диетологи.
- Физкультурники.
- Педиатры.

- Семейные врачи.
- Практикующие медсестры.
- Психиатры.
- Психологи.
Другие характеристики, на которые следует обращать внимание при выборе программы контроля веса для вашего ребенка, включают:
- Предмедицинское обследование вашего ребенка: Медицинский работник должен проверить вес и рост вашего ребенка перед включением в программу. Во время программы они должны регулярно отслеживать вес, рост, рост и здоровье вашего ребенка.
- В центре внимания вся семья: Хорошая программа контроля веса будет сосредоточена на изменениях, которые может произвести вся ваша семья, а не только ваш ребенок.
- Адаптировано к определенному возрасту и возможностям: Программа для 4-летнего ребенка должна иметь другие ожидания, чем программа для 12-летнего ребенка.
- Сосредоточьтесь на поведенческих изменениях: Программа должна научить вашего ребенка выбирать разнообразные продукты в соответствующих порциях.
 Программа также должна поощрять повседневную активность и ограничивать сидячий образ жизни.
Программа также должна поощрять повседневную активность и ограничивать сидячий образ жизни. - Включите программу обслуживания: Программа должна предоставлять поддержку и ресурсы направления для закрепления нового поведения. Он также должен предоставить ресурсы для решения основных проблем, которые могли привести к проблемам с весом вашего ребенка.
Записка из клиники Кливленда
Детское ожирение — сложное заболевание, которое может привести к пожизненным осложнениям. Видеть, как ваш ребенок справляется с проблемами веса, может быть душераздирающе. Важно поддерживать ребенка независимо от его веса. Сосредоточьтесь на их здоровье и поощряйте их, объясняя, почему вы хотите, чтобы они оставались здоровыми. Если вы беспокоитесь, что у вашего ребенка может быть ожирение, обратитесь к его лечащему врачу. Их поставщик может помочь вам определить, является ли вес вашего ребенка поводом для беспокойства. Они могут помочь вам разработать план, который поможет вашей семье вернуться к здоровому питанию и увеличить физическую активность.