Группа крови 2 у матери у отца 4: Информация для доноров – Полезная информация – Наследование группы крови ребенком
Группы крови и резус-фактор. Переливание крови — урок. Биология, Человек (8 класс).
При некоторых заболеваниях или кровопотерях человеку делают переливание крови.
Кровь для переливания берут у взрослых здоровых людей — доноров, добавляют в неё особые химические вещества (чтобы кровь не свёртывалась и была пригодной в течение длительного времени) и закрывают герметично в особых стеклянных сосудах. Такую консервированную кровь можно перевозить на большие расстояния.
В \(1900\) г. австрийский учёный Карл Ландштейнер открыл группы крови, за что в \(1930\) г. получил Нобелевскую премию.
Для обозначения групп крови используют римские цифры \(I\)–\(IV\), или латинские буквы А, В и нуль — система АВ\(0\).
Выделяют \(4\) основных группы крови: \(I\), или нулевая — \(I\) (\(0\)), \(II\) (A), \(III\) (B) и \(IV\) (АВ). Обладание той или иной группой крови определяется генетически.
Группы крови отличаются содержанием в плазме крови и эритроцитах специфических белков, которые не всегда совместимы — белки плазмы могут склеивать эритроциты, разрушать их (с этим связаны правила переливания крови).
Пример:
более \(40\) % европейцев имеют \(II\) (А) группу крови, \(40\) % — \(I\) (\(0\)), \(10\) % — \(III\) (B) и только \(6\) % — \(IV\) (AB).
Переливание крови
Обрати внимание!
Каждая группа крови принимает кровь одноимённой группы и \(I\) (\(0\)) группы.
В плазме крови \(IV\) (AB) группы нет белка, склеивающего эритроциты, поэтому людям с такой группой разрешается переливать кровь любой другой группы. Этих людей называют универсальными реципиентами.
Кровь \(I\) (\(0\)) группы можно переливать любому человеку, так как в её эритроцитах нет белка, на который могут повлиять белки плазмы реципиента и вызвать их разрушение. Людей с \(I\) (\(0\)) группой крови называют универсальными донорами.
В настоящее время принято переливать только одноимённую группу крови.
Другая характеристика групп крови — резус-фактор. Людей, в крови которых он есть, называют резус-положительными Rh(\(+\)), а тех, у которых он отсутствует — резус-отрицательными Rh(\(–\)).
Резус-фактор особенно важно учитывать при пересадке органов и тканей и при беременности. Если у резус-отрицательной матери Rh(\(–\)) развивается резус-положительный Rh(\(+\)) плод (унаследовавший положительный резус-фактор от отца), то в крови матери будут образовываться вещества, разрушающие эритроциты плода, и он может погибнуть.
Почему IV группа крови самая молодая и самая редкая
Группа крови — это уникальный набор характеристик эритроцитов. И определить каждую можно только посредством идентификационных методов, которые направлены в свою очередь на специфические группы белков и углеводов, которые содержатся в мембранах эритроцитов.
Всего существует четыре группы крови, но самой редкой считается именно четвертая. А если еще и в сочетании с положительным резус-фактором, тогда встретить ее можно еще реже — всего у 5% населения нашей планеты.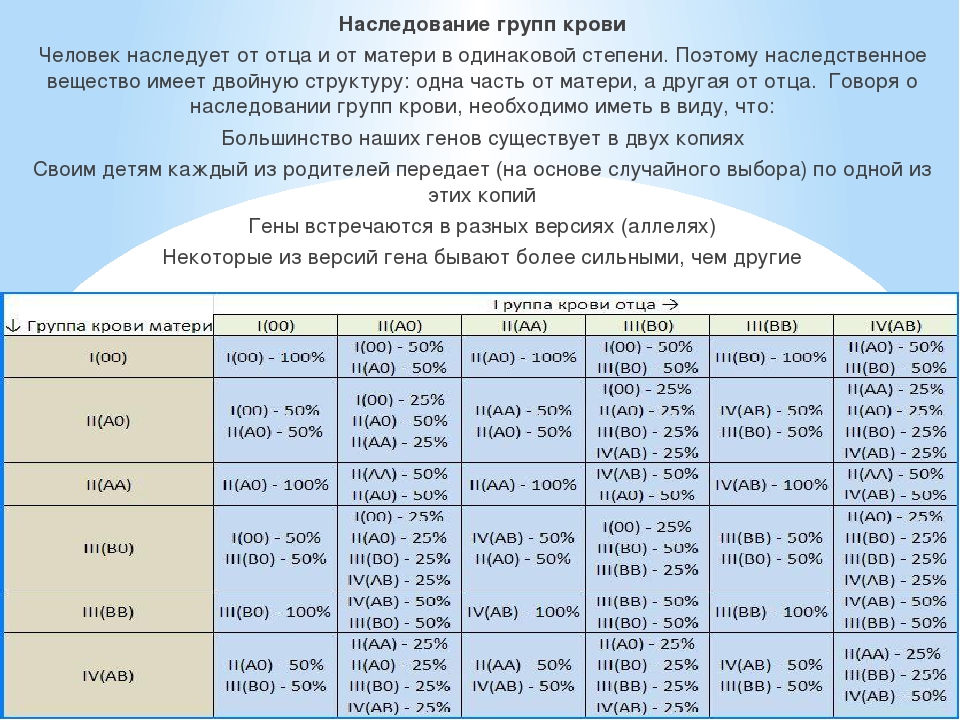 Все зависит от состава крови, который и делает ее особенной.
Все зависит от состава крови, который и делает ее особенной.
Редкий состав
В IV группе присутствует уникальное сочетание — эритроциты сразу обоих групповых антигенов – А и В. Унаследовать такую группу может ребенок, чьи родители являются обладателями 2, 3 и 4 групп, но при этом у них в ближайшем роду никогда не было 1 группы. У человека с положительным резусом 4 группы есть, как оказалось, много преимуществ, и главное из них — выносливость организма.
У данной группы отсутствуют антигены, нет их среди резусных и антирезусных. Именно поэтому четвертую можно смешивать с любой другой группой крови. Те люди, у которых она течет в венах, считаются реципиентами универсальными. И они к тому же ценные и редкие доноры. Но вот для них самих не так просто найти доноров, особенно если речь идет о срочном переливании. Но если эту кровь перелить тем, у кого 1, 2 или 3, с ними все будет нормально.
Формирование новой группы и особенности
Именно гены помогают определить принадлежность к той или иной группе крови. Гены группы крови отвечают за кодировку белка, экспрессируемого в красные кровяные клетки. В лаборатории определяются именно данные с поверхности этих телец. На поверхности клеток белок отвечает за совместимость крови с другими группами и ее тип.
По мнению ученых, четвертая группа была сформирована позже всех остальных, так как является последней. На ее формирование оказал влияние ряд факторов, в том числе смешанные браки и перемены жизненных условий людей. Есть мнение, что на образование повлияло питание слишком обработанными продуктами, а также массовая миграция, что это мутация соединения 2 и 1 групп. Некоторые ученые полагают, что виной всему вирусы, которые меняются и умеют хорошо приспосабливаться к иммунитету человека. Из-за них организму пришлось выработать более устойчивую группу крови, и это была четвертая – как результат совмещения А и В агглютининов.
Уже неоднократно говорилось о том, что человек с четвертой группой наделен необычной физиологией. Оказывается, склад ума человека с типом плазмы АВ не такой, как у остальных. Это же касается характера и поведения в целом. Такие люди даже немного загадочны.
Это же касается характера и поведения в целом. Такие люди даже немного загадочны.
Те, у кого IV группа, могут похвастаться хорошим уровнем кортизола, а это говорит о выносливости организма в физическом плане. Но уровень свертываемости повышен. Поэтому ее обладателям нужно быть внимательными к здоровью и следить за состоянием крови. Относительно питания они считаются более разборчивыми.
Материал подобран Николаем Мерзляковым.
Источник https://vashurok.ru/articles/2020-06-17-video-pochemu-vi-grup
Наша группа крови так же уникальна, как отпечатки пальцев | Regionaalhaigla
Наша группа крови так же уникальна, как отпечатки пальцев
25.06.2020В воскресенье, 14 июня, Региональная больница отметила Всемирный день донора крови. Многие из нас еще со школьных времен помнят, что по системе AB0 кровь делится на четыре группы. Мы побеседовали со старшим специалистом Эстонской референс-лаборатории иммуногематологических исследований Сильвией Лембер и узнали, что на самом деле поиск донора, который точно подходит пациенту, – это очень сложный процесс, а систем групп крови значительно больше. Что нужно учитывать при выборе донора крови, что такое резус-фактор, насколько важна совместимость крови родителей – об этом в нашем новом интересном эпизоде.
Что нужно учитывать при выборе донора крови, что такое резус-фактор, насколько важна совместимость крови родителей – об этом в нашем новом интересном эпизоде.
Поскольку уже само название лаборатории звучит сложно, не могли бы Вы разъяснить, что оно значит?
Наша лаборатория занимается группами крови и в контексте пациента, и в контексте донора. Группы крови значительно сложнее, чем мы привыкли думать, их на самом деле очень много. Часто как раз и нужен персональный подход, чтобы специально найти пациенту подходящего донора. Мы обследуем пациента, чтобы понять, нужен ли ему индивидуальный подход, какой донор ему подходит, и при этом гарантируем, что у нас есть необходимая для работы база данных доноров. По данной специальности мы являемся всеэстонским центром, и все больницы направляют своих сложных пациентов к нам, чтобы мы посоветовали, какую кровь переливать и как с ней обращаться. Так же через нас проходят конфликты при беременности. Иными словами, работа очень сложная, интересная и разнообразная.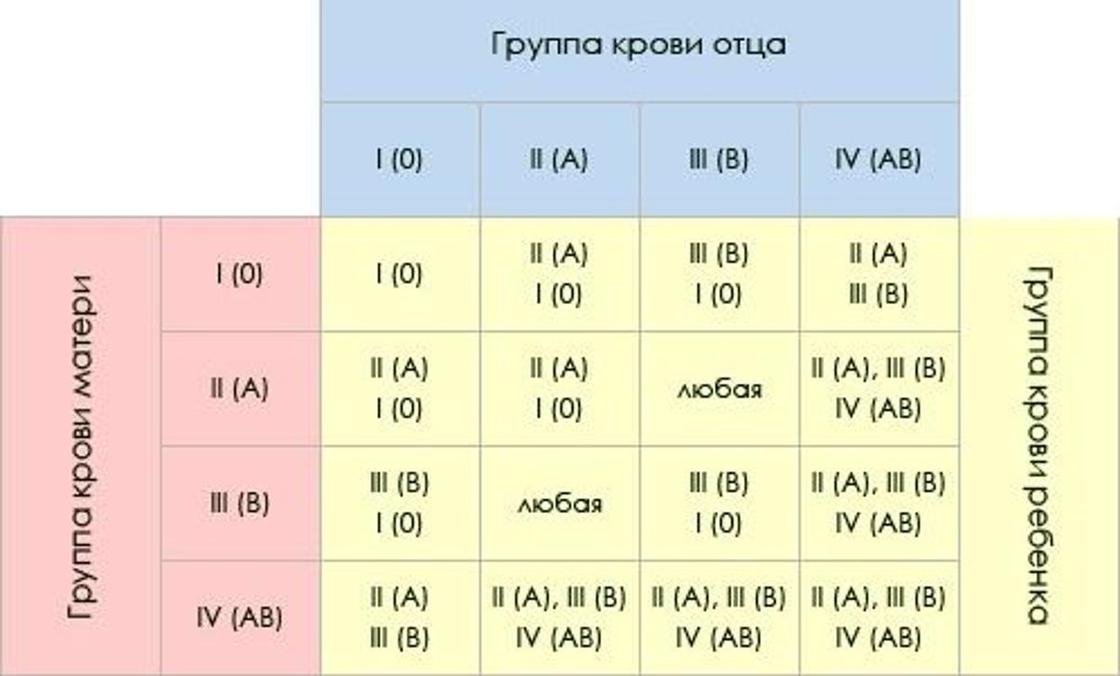
Многие помнят со школы, что групп крови четыре, а теперь оказывается, что их всё же больше. Сколько именно?
Если мы говорим о переливаниях крови и конфликтах при беременности, это чрезвычайно сложно. По одним только эритроцитам, т.е. красным кровяным тельцам, нам известно 330 маркеров групп крови, которые сводятся в 38 больших систем крови. То есть то, что нам известно со школы, – это только одна из систем групп крови, система AB0. А мы должны постоянно иметь в виду 38, хотя для повседневной работы достаточно примерно 9, которые считаются клинически важными и которые могут вызывать большинство проблем. У них красивые названия: AB0, Rh, Kell, Duffy, Kidd, Lewis, Lutheran, MNS, P1 и т.д. Так что их много, а кроме этих 330 маркеров есть еще и вариантные антигены, и гибридные антигены, что делает все еще более сложным.
Значит ли это, что, если раньше учитывались только четыре группы крови, то при переливании возникало больше проблем, потому что совместимость была не настолько хорошей?
Группа крови по AB0 – и сегодня один из важнейших факторов, который мы всегда, при любом переливании учитываем.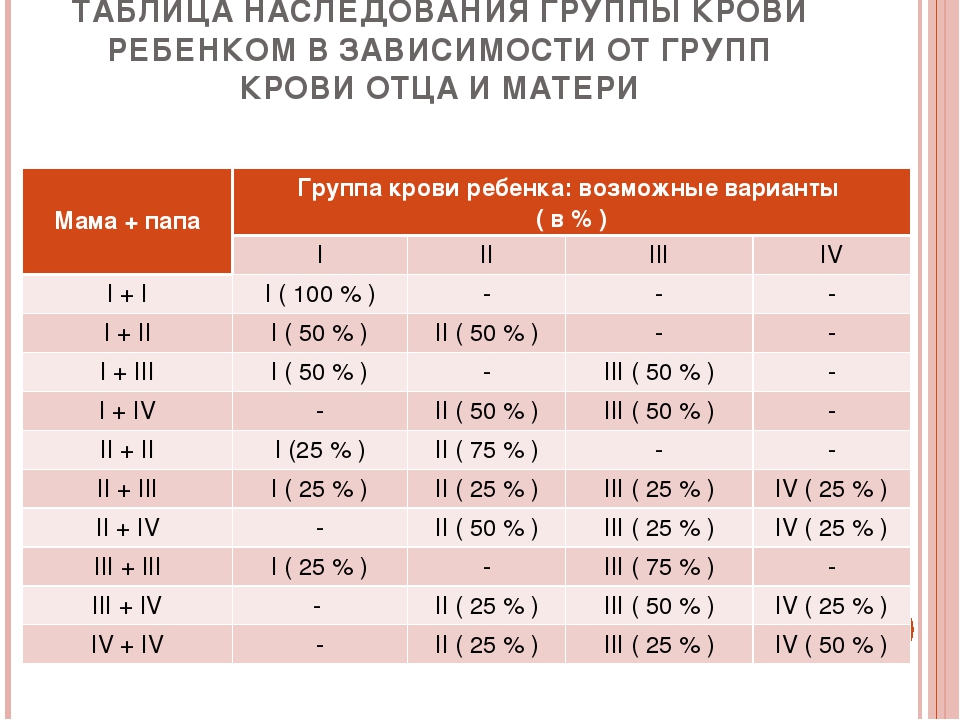 Клинически он очень значим и при игнорировании может вызывать очень острые реакции при переливании крови. Но медицина не стоит на месте, и, чем больше мы узнаём, тем более безопасным мы можем сделать переливание. Поэтому сегодня большинство переливаний у нас проходит так, что мы учитываем группу AB0, потом то, что обычно называют резус-фактор (на самом деле – Rh), положительный он или отрицательный, часто еще добавляются фенотипы Rh, а для пациентов с повторными переливаниями – что-то еще из упомянутых девяти. Кроме того, для пациентов, у которых были проблемы с переливаниями крови и в организме выработались антитела, мы должны подобрать кровь с максимально безопасной реакцией.
Клинически он очень значим и при игнорировании может вызывать очень острые реакции при переливании крови. Но медицина не стоит на месте, и, чем больше мы узнаём, тем более безопасным мы можем сделать переливание. Поэтому сегодня большинство переливаний у нас проходит так, что мы учитываем группу AB0, потом то, что обычно называют резус-фактор (на самом деле – Rh), положительный он или отрицательный, часто еще добавляются фенотипы Rh, а для пациентов с повторными переливаниями – что-то еще из упомянутых девяти. Кроме того, для пациентов, у которых были проблемы с переливаниями крови и в организме выработались антитела, мы должны подобрать кровь с максимально безопасной реакцией.
Значит, и доноров нужно много и разных?
Именно. Нам постоянно нужны доноры, которые уже изучены, с т.н. расширенным фенотипом, чтобы, если нужно, найти их в базе. С другой стороны, нам постоянно нужны и новые, чтобы искать среди них.
Но давайте я сначала немного объясню, что такое группа крови, почему их так много, откуда у них такие названия.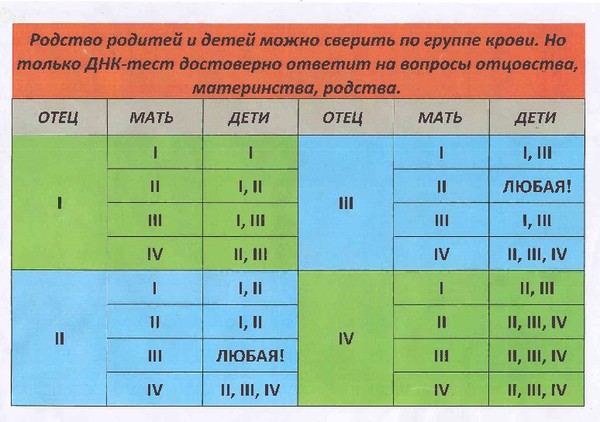 Чтобы было понятно, о чем мы говорим.
Чтобы было понятно, о чем мы говорим.
Во-первых, почему их так много. Потому, что на наших кровных тельцах есть генетически определяемые маркеры, которые в зависимости от системы могут определяться и на других клетках организма. Они характерны для конкретного человека, это генетическая информация в нашей ДНК. А много их не для того, чтобы нам было сложнее переливать кровь и было бы чем заняться, а потому, что каждый маркер группы крови несет определенные биологические функции, без которых у человека возникли бы проблемы. Разнообразие, т.е. тот факт, что у нас столько вариантов антигенов, обусловлено тем, что в ходе эволюции практически все группы крови являлись реакцией на определенные патогены. С точки зрения эволюции, наличие какого-то антигена и отсутствие другого дало нам преимущество в выживании.
Странные названия, которые я упомянула, происходят в основном от имен пациентов, у которых впервые были обнаружены соответствующие антитела. Еще нужно упомянуть про то, что в просторечии называют резус-фактор, старую систему, установленную в 40-х годах прошлого века и проверенную на макаках-резусах, откуда и название. Только через пару десятков лет выяснилось, что это не отдельная группа крови, но терминологию менять не стали. Сегодня корректным считается название Rh, а резус – это вид макак.
Только через пару десятков лет выяснилось, что это не отдельная группа крови, но терминологию менять не стали. Сегодня корректным считается название Rh, а резус – это вид макак.
Группа крови наследуется, как цвет волос или глаз и всё остальное, что составляет нас.
Опять вспоминаем школьную программу: у нас 46 хромосом, 23 пары, по одной в каждой паре нам досталось от отца и от матери. То, в каком сочетании ребенок унаследует эти гены, – совершенно случайно. То есть, когда ребенок рождается, комбинацию из этих 330 антигенов он получает произвольно, и можно сказать, что наша группа крови так же уникальна, как отпечатки пальцев. Сестры и братья не одинаковые, по своей группе крови мы полностью уникальны. Поскольку хромосомы парные, вся наша генетическая информация двойная, как и антигены групп крови, которых всегда по два. Если от обоих родителей вам достался одинаковый ген, кодирующий один и тот же антиген, то такого гена у вас два. Если же гены в паре различаются, то мы по данному признаку гетерозиготны.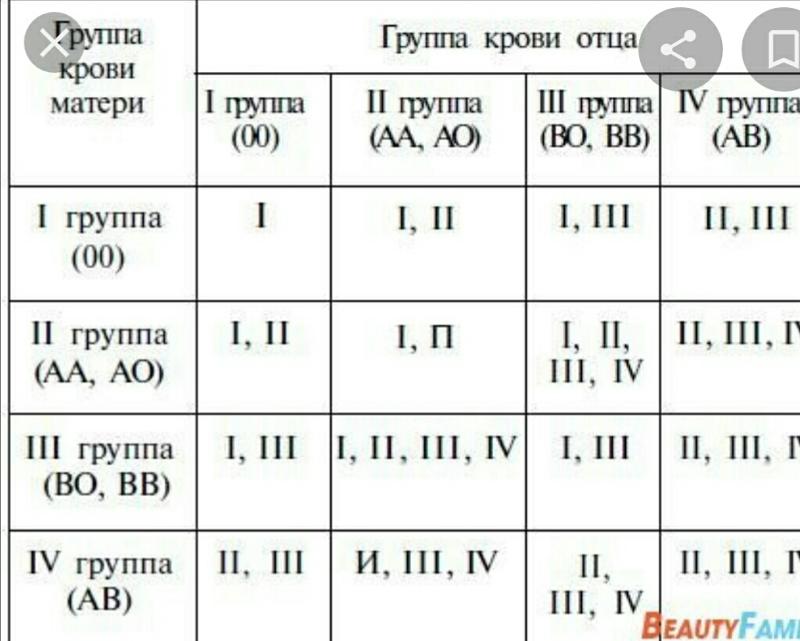
Половина или немного меньше из этих 330 маркеров группы крови такие, которые есть у многих людей, примерно у 70%, а остальные – те, в которых половинка признака есть, а другой нет, т.е. человек по нему отрицательный. Отсюда-то и наши различия: один отрицателен в одном, другой в другом. Если мы возьмем даже только эти 9 важных систем, мы уже получим множество вариаций.
Если вариаций так много, то какие из них критически важны при переливании крови? Ведь кажется, если группа крови человека уникальна, то и подходящего донора найти невозможно.
Да, совершенно точного донора не бывает. При переливаниях беспроблемных, обычных, выполняемых после аварий и из-за других подобных причин, учитывается AB0, Rh-фактор, еще 4 буквы в Rh, которые мы определяем, а также система Kell. Эти четыре момента всегда. А для онкогематологических пациентов или совсем маленьких детей, а также для хронических больных, которым потребуются повторные переливания, мы уже принимаем во внимание и остальные признаки – Duffy, Kell, Kidd и т. д. Самое главное, что учитываем мы и еще некоторые больницы, – это, когда у человека одни антигены есть, а других нет, то, сталкиваясь с другой кровью (в основном во время беременности или при переливании), его иммунная система обычно на нее реагирует. Она может посчитать отсутствующие у нее антигены чужеродными, сформировать иммунный ответ, т.е. начать вырабатывать антитела. И если у человека такие антитела появились, ему до конца жизни нужно будет делать только такие же антигеннегативные переливания. К сожалению, у наших пациентов в основном антитела по целым 3, 4 и даже 6 системам, поэтому донор должен иметь точно подобранную комбинацию, и поэтому нам требуется много доноров.
д. Самое главное, что учитываем мы и еще некоторые больницы, – это, когда у человека одни антигены есть, а других нет, то, сталкиваясь с другой кровью (в основном во время беременности или при переливании), его иммунная система обычно на нее реагирует. Она может посчитать отсутствующие у нее антигены чужеродными, сформировать иммунный ответ, т.е. начать вырабатывать антитела. И если у человека такие антитела появились, ему до конца жизни нужно будет делать только такие же антигеннегативные переливания. К сожалению, у наших пациентов в основном антитела по целым 3, 4 и даже 6 системам, поэтому донор должен иметь точно подобранную комбинацию, и поэтому нам требуется много доноров.
Как Вы находите подходящего донора? Ведь простой человек, наверное, не знает свою группу крови настолько точно. Должен ли он сам сдать анализ?
«Длинную» группу крови донору знать не требуется, достаточно, если ему известна группа по AB0 и Rh. Это мы должны установить его «длинную» группу, мы ищем подходящих доноров.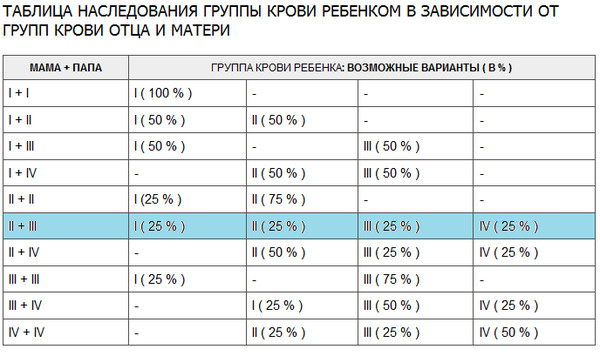 Поэтому в мире и существуют референс-лаборатории, ведь это объемная работа, для которой нужно много материалов и знаний, и по ее результатам мы принимаем повторных доноров. Если они сдают кровь второй или третий раз, мы берем у них более широкий фенотип. Мы также занимаемся теми, кому требуются повторные переливания, кому мы часто даем уже заранее подобранную кровь, чтобы избежать появления антител.
Поэтому в мире и существуют референс-лаборатории, ведь это объемная работа, для которой нужно много материалов и знаний, и по ее результатам мы принимаем повторных доноров. Если они сдают кровь второй или третий раз, мы берем у них более широкий фенотип. Мы также занимаемся теми, кому требуются повторные переливания, кому мы часто даем уже заранее подобранную кровь, чтобы избежать появления антител.
Как известно, по донорству органов мы входим в одну организацию со скандинавскими странами. А система доноров крови – она только внутриэстонская, или в случае необходимости можно получить помощь у зарубежного донора?
С донорством крови работает такая же система, хотя обычно мы стараемся справиться сами. Редкие группы крови характерны для определенных популяций.
Одно дело – сочетания определенных отрицательных антигенов, но есть еще и редкие, а также очень редкие группы крови. Некоторые антигены встречаются часто, у 99 и более процентов людей, а вот 0,1%, когда определенный антиген отсутствует, – это и есть чрезвычайно редкая группа крови.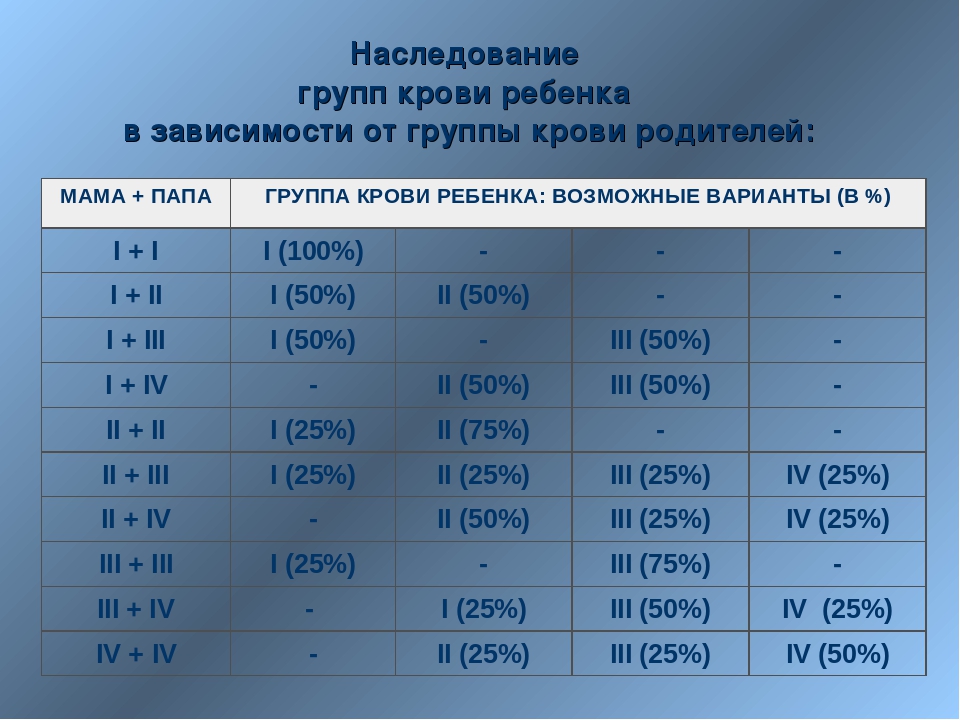 Обычно это касается популяции. Поскольку дело в наследственности, это связано и с расой, может быть характерно для определенной семьи. Поэтому очень важно вести базу данных по своей стране. Кроме того, в случае очень редких групп крови, которые могут встречаться в одном случае из 6000 или 7000, мы можем воспользоваться помощью финских коллег, потому что по финно-угорскому фенотипу мы похожи. Существуют также международные референс-лаборатории, например в Бристоле или лаборатория ЕС в Амстердаме, где хранятся замороженные дозы крови, которые в критических ситуациях можно получить.
Обычно это касается популяции. Поскольку дело в наследственности, это связано и с расой, может быть характерно для определенной семьи. Поэтому очень важно вести базу данных по своей стране. Кроме того, в случае очень редких групп крови, которые могут встречаться в одном случае из 6000 или 7000, мы можем воспользоваться помощью финских коллег, потому что по финно-угорскому фенотипу мы похожи. Существуют также международные референс-лаборатории, например в Бристоле или лаборатория ЕС в Амстердаме, где хранятся замороженные дозы крови, которые в критических ситуациях можно получить.
Означает ли популяционное сходство групп крови, что тем, кому она требуется, больше подойдет кровь родственников?
Это так и не так. С одной стороны, в случае очень редкой группы крови другой возможности и нет, особенно когда человек другой расы. Это, например, Duffy a1-отрицательные, Duffy b-отрицательные, которых среди белых практически не бывает, а вот среди чернокожих она встречается в 70% случаев. Если требуется такая кровь, проще всего попросить ее у членов семьи. С другой стороны, кровь очень близких родственников рекомендуется облучать, потому что могут сыграть лейкоцитарные группы и развиться реакция отторжения. Сегодня в Эстонии с этим проблем нет, если нужно, мы кровь облучаем.
Если требуется такая кровь, проще всего попросить ее у членов семьи. С другой стороны, кровь очень близких родственников рекомендуется облучать, потому что могут сыграть лейкоцитарные группы и развиться реакция отторжения. Сегодня в Эстонии с этим проблем нет, если нужно, мы кровь облучаем.
Достаточно ли в отношении доноров редких групп общего призыва или их нужно приглашать особо? Если человек сам знает, что у него редкий тип крови, он может ждать телефонного звонка?
Часто именно так и бывает. Мы находимся в хорошем положении, потому что наша референтная лаборатория, которая работает уже 25 лет, расположена, как и должно быть, при самом большом центре крови в стране, то есть при Центре крови Региональной больницы в Эстонии. У нас разработаны расширенные фенотипы для 70–80% доноров Центра крови Региональной больницы. Так что велика вероятность того, что в случае надобности у нас найдется правильная кровь. Но часто бывают ситуации, когда нам приходится брать базу данных и приглашать конкретных доноров. Мы стараемся убедить человека, что, если он пообещает приехать, он непременно приехал бы, потому что в течение следующих двух месяцев мы его больше пригласить не сможем.
Мы стараемся убедить человека, что, если он пообещает приехать, он непременно приехал бы, потому что в течение следующих двух месяцев мы его больше пригласить не сможем.
Надо сказать, что наши доноры большие молодцы. Например, прошлым летом был случай, когда нужно было вызвать человека с редкой группой крови (встречается только у 0,1%), и, хотя он в то время отдыхал на другом конце Эстонии, он немедленно приехал на машине. Разумеется, мы очень благодарны. Я считаю, что это интересный процесс и для доноров, потому что мы обычно разговариваем с ними и объясняем, почему их группа крови встречается редко. Также были случаи, когда мужчины просили, полушутя, бумагу для жены, подтверждающую, что у нее редкий мужчина. Так что, действительно, наши доноры заслуживают всяческой благодарности, потому что всегда идут навстречу. Иногда, когда дело касается доноров с редкой группой крови, мы также просим их не сдавать кровь регулярно самостоятельно, а ждать нашего вызова, потому что, как уже упоминалось, снова сдавать кровь можно только по прошествии двух месяцев.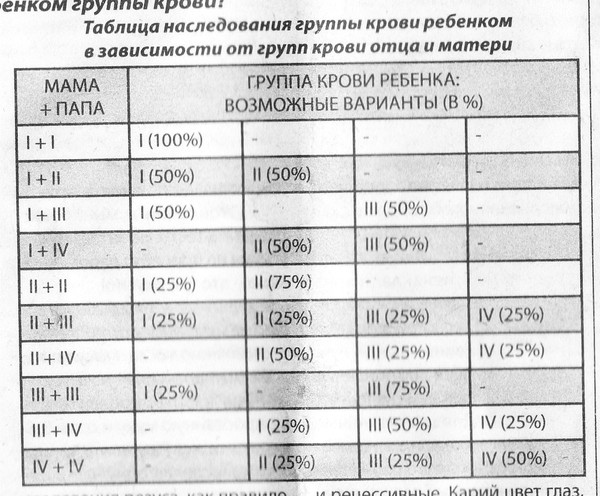
Это чувство избранности немного щекочет и самолюбие человека. Но что происходит, когда делается переливание и кровь оказывается не слишком подходящей? Какие риски этому сопутствуют?
Практически любое переливание крови – это как пересадка чужой ткани, ведь кровь – тоже ткань. При любом переливании заранее учитывается, что кровь не может совпадать идеально. Своя роль здесь принадлежит иммунной системе человека – насколько сильна ее реакция. Всегда есть опасность, что иммунная система распознает чужеродные элементы, запустится иммунный ответ и сформируются антитела. Некоторые из них клинической роли не играют, они, скорее, мешают работе лаборатории, но другие важны и вызывают реакции. Это в любом случае плохо, но при некоторых реакциях, например, гемоглобин не повышается, тогда как другие очень острые и даже летальные. Тут-то мы как раз и должны решить, что произойдет, если образуются антитела. Кроме того, как я уже говорила, если мы установили и распознали конкретные антитела, они остаются у пациента до его смерти, и через 50–60 лет.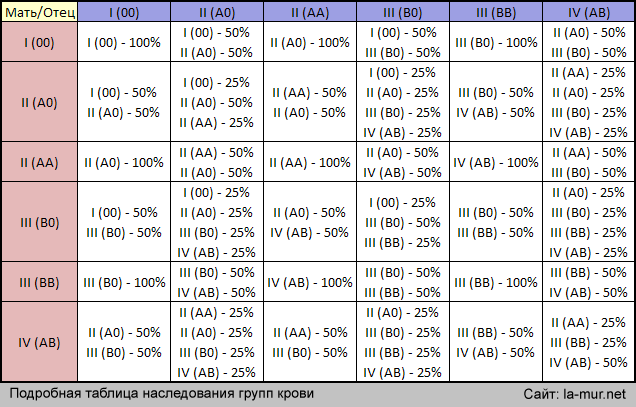 Даже если антитела пропадут сами по себе, организм и его клетки будут помнить о них всегда. Такой же принцип действует и в случае конфликта при беременности. В ребенке половина от матери, половина от отца. Я часто шучу, что всё плохое – от отца, потому что в том, что от него передается, могут быть антигены, которых нет у матери. Если организм матери начинает вырабатывать антитела и они такие, которые могут пройти плацентарный барьер, у плода может развиться гемолитическая болезнь. Наша задача – своевременно выявлять их у беременных и вместе с лечащим врачом контролировать, а при необходимости – помочь плоду переливанием. Благодаря этому у нас с детьми обычно всё хорошо.
Даже если антитела пропадут сами по себе, организм и его клетки будут помнить о них всегда. Такой же принцип действует и в случае конфликта при беременности. В ребенке половина от матери, половина от отца. Я часто шучу, что всё плохое – от отца, потому что в том, что от него передается, могут быть антигены, которых нет у матери. Если организм матери начинает вырабатывать антитела и они такие, которые могут пройти плацентарный барьер, у плода может развиться гемолитическая болезнь. Наша задача – своевременно выявлять их у беременных и вместе с лечащим врачом контролировать, а при необходимости – помочь плоду переливанием. Благодаря этому у нас с детьми обычно всё хорошо.
Похоже, природа так интересно устроила, что опасная ситуация может возникнуть из-за различия крови родителей. Должна ли женщина в соответствии с этим делать какие-то особые тесты при выборе партнера или отца ребенка?
Я думаю, что с этим нужно соблюдать меру. Современная медицина творит чудеса, и о группе крови молодого человека можно не беспокоиться. Когда-то, даже 40 лет назад, знали о т.н. резус-конфликте, и если, например, женщина была Rh-отрицательной, а мужчина Rh-положительным, то это было большой проблемой. К сожалению, вариантов конфликтов гораздо больше, и раньше дети могли от них погибать.
Когда-то, даже 40 лет назад, знали о т.н. резус-конфликте, и если, например, женщина была Rh-отрицательной, а мужчина Rh-положительным, то это было большой проблемой. К сожалению, вариантов конфликтов гораздо больше, и раньше дети могли от них погибать.
Сегодня у нас очень хорошо организованная система ведения беременных, этим занимаются два крупных центра – в Тарту и Таллинне. В столице это Ида-Таллиннская центральная больница, в которой в случае необходимости делают внутриутробные переливания крови, и ребенок рождается здоровым. То есть, конечно, не должно быть такого, что молодой человек всем хорошо, но из-за группы крови у вас ничего не сложится.
Поскольку переливание крови связано с большим риском, а сейчас еще распространяется резистентность к вакцинам, приходилось ли Вам в своей работе сталкиваться с пациентами, которые отказываются от переливания?
Поскольку непосредственно мы занимаемся не пациентом, а только его кровью, то, к счастью, не приходилось. Сейчас продвинулась и медицина, найдены и альтернативные решения. В экстремальных случаях, однако, переливание крови остается единственным вариантом, и тут уже вопрос к лечащему врачу – что в такой ситуации делать.
Сейчас продвинулась и медицина, найдены и альтернативные решения. В экстремальных случаях, однако, переливание крови остается единственным вариантом, и тут уже вопрос к лечащему врачу – что в такой ситуации делать.
То есть, чтобы помочь пациенту, переливать кровь и не обязательно?
Да, есть ЭПО и другие возможности стимулировать кроветворение, но при больших травмах переливание всё-таки единственный вариант. Но взрослый человек в здравом уме должен сам принимать такое решение, никто из нас принудить его не может.
Что Вы думаете о диете по группе крови – это что-то серьезное или из области мистики?
Чтобы ответить на этот вопрос, нужно записать еще один подкаст. Если коротко, то это еще большая ерунда, чем гороскопы в газетах. Это чистый бизнес, родом он из США и продается из-за слова «диета». Это пересказ представлений, которые бытовали 70 лет назад, по которым сегодня, увы, нет ни одного реального факта. Если молодой и здоровый человек примет решение какое-то время так питаться, то я не вижу проблемы. Ведь диета, например, предусматривает отказ от кока-колы и бургеров. Но, к сожалению, встречаются и экстремальные случаи, когда рекомендуют есть много мяса или же только каши. Такие вещи становятся весьма опасны, когда диета начинает приносить деньги, когда по ней издается масса книг и утверждается, что с помощью нее можно вылечить рак, ВИЧ-положительность, гепатит и т.д., что лучше избегать врачей, не принимать лекарств и соблюдать только диету по группе крови – это очень опасно.
Если молодой и здоровый человек примет решение какое-то время так питаться, то я не вижу проблемы. Ведь диета, например, предусматривает отказ от кока-колы и бургеров. Но, к сожалению, встречаются и экстремальные случаи, когда рекомендуют есть много мяса или же только каши. Такие вещи становятся весьма опасны, когда диета начинает приносить деньги, когда по ней издается масса книг и утверждается, что с помощью нее можно вылечить рак, ВИЧ-положительность, гепатит и т.д., что лучше избегать врачей, не принимать лекарств и соблюдать только диету по группе крови – это очень опасно.
Если же расширить тему и поговорить о группе крови и склонности к более острому течению определенных заболеваний, там нам, действительно, нужно встретиться снова и побеседовать.
Иными словами, можно сказать, что диета по группе крови ни на чем серьезном не основана?
Да, именно так. Хотя сами они утверждают, что проделано много подтверждающих исследований, на самом деле не существует ни одной научной статьи, которая хотя бы косвенно свидетельствовала о каком-то обосновании.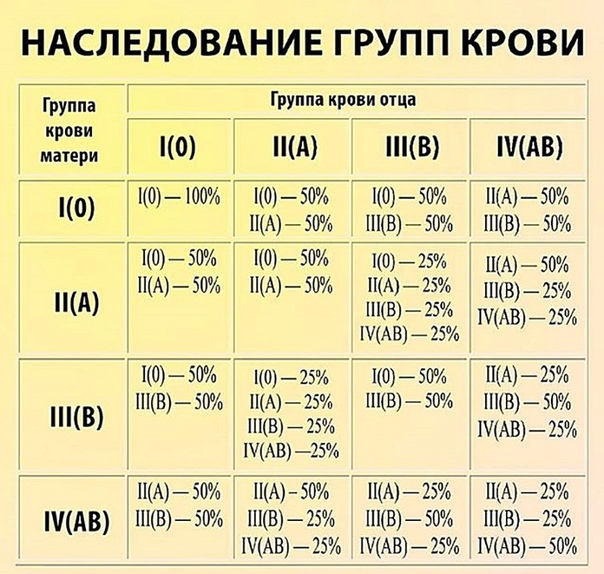 Это чистая фикция.
Это чистая фикция.
Таблица группы крови детей по группе крови родителей
Таблица группы крови детей по группе крови родителей – Юристы в Вологде.Просто спросите у нас: тел. (8172) 50-11-94; +7-900-558-58-22
Перейти к контентуГруппа крови ребенка по группе крови родителей
Группа крови отца и матери ребенка | Вероятность группы крови ребенка (в %) | |||
I | II | III | IV | |
I + I | 100 | 0 | 0 | 0 |
I + II | 50 | 50 | 0 | 0 |
I + III | 50 | 0 | 50 | 0 |
I + IV | 0 | 50 | 50 | 0 |
II + II | 25 | 75 | 0 | 0 |
II + III | 25 | 25 | 25 | 25 |
II + IV | 0 | 50 | 25 | 25 |
III + III | 25 | 0 | 75 | 0 |
III + IV | 0 | 25 | 50 | 25 |
IV + IV | 0 | 25 | 25 | 50 |
Для использования этого сайта необходимо включить JavaScript.
Группа крови (Blood group, АВ0)
Исследуемый материал Цельная кровь (с ЭДТА)
Метод определения
Фильтрация проб крови сквозь гель, импрегнированный моноклональными реагентами – агглютинация + гель-фильтрация (карточки, перекрёстный метод). При необходимости (обнаружение А2-подтипа) проводится дополнительное тестирование с использованием специфических реактивов.
При необходимости (обнаружение А2-подтипа) проводится дополнительное тестирование с использованием специфических реактивов.
Определяет принадлежность к определённой группе крови по системе АВО.
Группы крови — это генетически наследуемые признаки, не изменяющиеся в течение жизни при естественных условиях. Группа крови представляет собой определённое сочетание поверхностных антигенов эритроцитов (агглютиногенов) системы АВО.
Определение групповой принадлежности широко используется в клинической практике при переливании крови и её компонентов, в гинекологии и акушерстве при планировании и ведении беременности.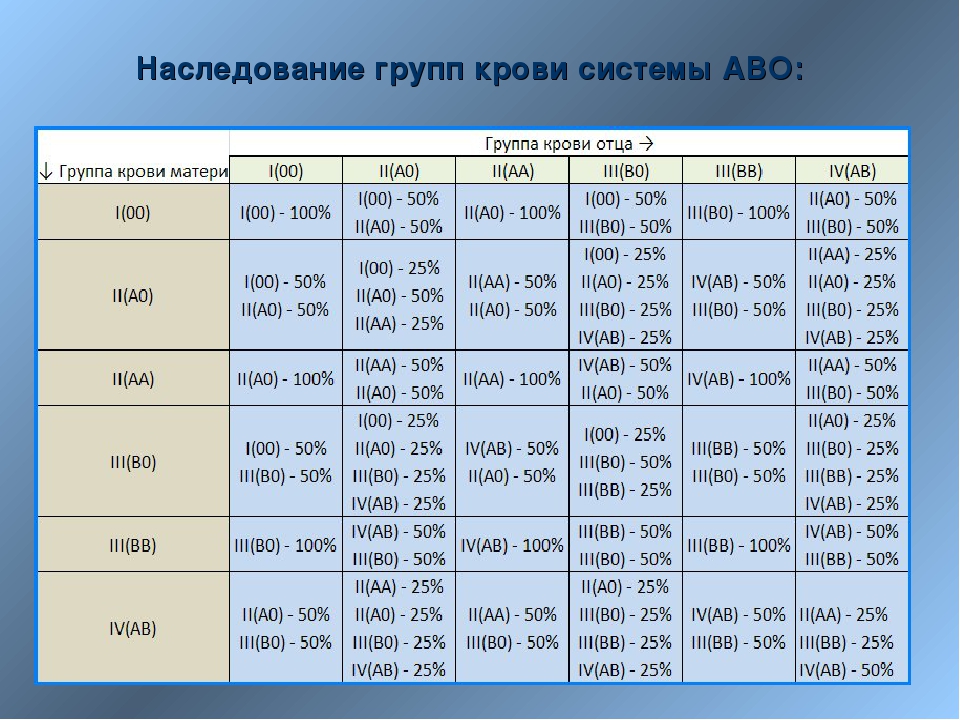
Система групп крови AB0 является основной системой, определяющей совместимость и несовместимость переливаемой крови, т. к. составляющие её антигены наиболее иммуногенны. Особенностью системы АВ0 является то, что в плазме у неиммунных людей имеются естественные антитела к отсутствующему на эритроцитах антигену. Систему группы крови АВ0 составляют два групповых эритроцитарных агглютиногена (А и В) и два соответствующих антитела – агглютинины плазмы альфа (анти-А) и бета (анти-В).
Различные сочетания антигенов и антител образуют 4 группы крови:
-
Группа 0 (I) — на эритроцитах отсутствуют групповые агглютиногены, в плазме присутствуют агглютинины альфа и бета;
-
Группа А (II) — эритроциты содержат только агглютиноген А, в плазме присутствует агглютинин бета;
-
Группа В (III) — эритроциты содержат только агглютиноген В, в плазме содержится агглютинин альфа;
-
Группа АВ (IV) — на эритроцитах присутствуют антигены А и В, плазма агглютининов не содержит.
Определение групп крови проводят путём идентификации специфических антигенов и антител (двойной метод или перекрёстная реакция).
Несовместимость крови наблюдается, если эритроциты одной крови несут агглютиногены (А или В), а в плазме другой крови содержатся соответствующие агглютинины (альфа- или бета), при этом происходит реакция агглютинации. Переливать эритроциты, плазму и особенно цельную кровь от донора к реципиенту нужно строго соблюдая групповую совместимость. Чтобы избежать несовместимости крови донора и реципиента, необходимо лабораторными методами точно определить их группы крови. Лучше всего переливать кровь, эритроциты и плазму той же группы, которая определена у реципиента. В экстренных случаях эритроциты группы 0, но не цельную кровь!, можно переливать реципиентам с другими группами крови; эритроциты группы А можно переливать реципиентам с группой крови А и АВ, а эритроциты от донора группы В — реципиентам группы В и АВ.
Карты совместимости групп крови (агглютинация обозначена знаком «+»)
| Кровь донора | Кровь реципиента | |||
| 0 (I) | A (II) | B (III) | AB (IV) | |
| 0 (I) | – | + | + | + |
| A (II) | + | – | + | + |
| B (III) | + | + | – | + |
| AB (IV) | + | + | + | – |
| Эритроциты донора | Кровь реципиента | |||
| 0 (I) | A (II) | B (III) | AB (IV) | |
| 0 (I) | – | – | – | – |
| A (II) | + | – | + | – |
| B (III) | + | + | – | – |
| AB (IV) | + | + | + | – |
Групповые агглютиногены находятся в строме и оболочке эритроцитов. Антигены системы АВО выявляются не только на эритроцитах, но и на клетках других тканей или даже могут быть растворёнными в слюне и других жидкостях организма. Развиваются они на ранних стадиях внутриутробного развития, у новорожденного уже находятся в существенном количестве. Кровь новорожденных детей имеет возрастные особенности — в плазме могут ещё не присутствовать характерные групповые агглютинины, которые начинают вырабатываться позже (постоянно обнаруживаются после 10 месяцев) и определение группы крови у новорождённых в этом случае проводится только по наличию антигенов системы АВО.
Антигены системы АВО выявляются не только на эритроцитах, но и на клетках других тканей или даже могут быть растворёнными в слюне и других жидкостях организма. Развиваются они на ранних стадиях внутриутробного развития, у новорожденного уже находятся в существенном количестве. Кровь новорожденных детей имеет возрастные особенности — в плазме могут ещё не присутствовать характерные групповые агглютинины, которые начинают вырабатываться позже (постоянно обнаруживаются после 10 месяцев) и определение группы крови у новорождённых в этом случае проводится только по наличию антигенов системы АВО.
Помимо ситуаций, связанных с необходимостью переливания крови, определение группы крови, резус-фактора, а также наличия аллоиммунных антиэритроцитарных антител должно проводиться при планировании или во время беременности для выявления вероятности иммунологического конфликта матери и ребёнка, который может приводить к гемолитической болезни новорожденных.
Гемолитическая болезнь новорождённых — гемолитическая желтуха новорожденных, обусловленная иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам. Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам. Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам. Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Предрасполагают к развитию гемолитической болезни новорожденных нарушение проницаемости плаценты, повторные беременности и переливания крови женщине без учёта резус-фактора и др. При раннем проявлении заболевания иммунологический конфликт может быть причиной преждевременных родов или выкидышей. Существуют разновидности (слабые варианты) антигена А (в большей степени) и реже антигена В. Что касается антигена А, имеются варианты: сильный А1 (более 80%), слабый А2 (менее 20%), и еще более слабые (А3, А4, Ах – редко). Это теоретическое понятие имеет значение для переливания крови и может вызвать несчастные случаи при отнесении донора А2 (II) к группе 0 (I) или донора А2В (IV) – к группе В (III), поскольку слабая форма антигена А иногда обуславливает ошибки при определении группы крови системы АВO. Правильное определение слабых вариантов антигена А может требовать повторных исследований со специфическими реагентами.
Правильное определение слабых вариантов антигена А может требовать повторных исследований со специфическими реагентами.
Снижение или полное отсутствие естественных агглютининов альфа и бета иногда отмечается при иммунодефицитных состояниях:
-
новообразования и болезни крови – болезнь Ходжкина, множественная миелома, хроническая лимфатическая лейкемия;
-
врождённые гипо- и агаммаглобулинемия;
-
у детей раннего возраста и у пожилых;
-
иммуносупрессивная терапия;
-
тяжёлые инфекции.
Трудности при определении группы крови вследствие подавления реакции гемагглютинации возникают также после введения плазмозаменителей, переливания крови, трансплатации, септицемии и пр.
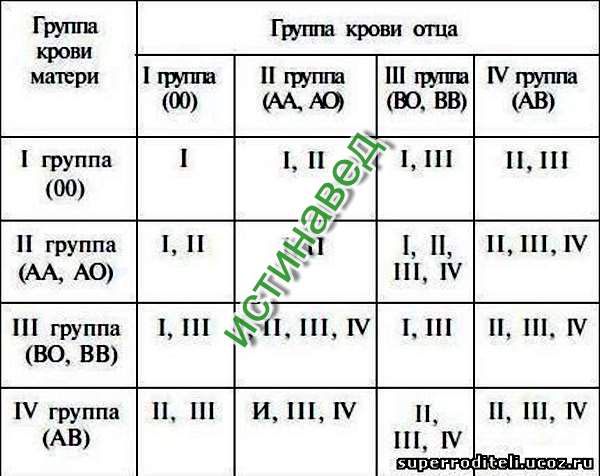
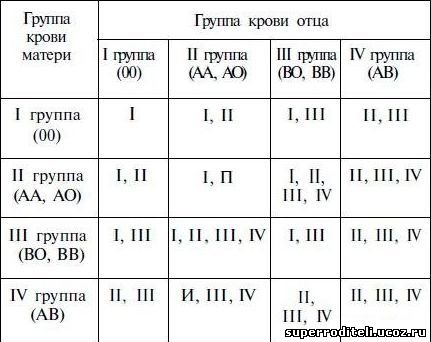
Наследование групп крови. В основе закономерностей наследования групп крови лежат следующие понятия. В локусе гена АВО возможны три варианта (аллеля) – 0, A и B, которые экспрессируются по аутосомно-кодоминантному типу. Это означает, что у лиц, унаследовавших гены А и В, экспрессируются продукты обоих этих генов, что приводит к образованию фенотипа АВ (IV). Фенотип А (II) может быть у человека, унаследовавшего от родителей два гена А или гены А и 0. Соответственно фенотип В (III) – при наследовании двух генов В или В и 0. Фенотип 0 (I) проявляется при наследовании двух генов 0. Таким образом, если оба родителя имеют II группу крови (генотипы AА или А0), кто-то из их детей может иметь первую группу (генотип 00). Если у одного из родителей группа крови A (II) с возможным генотипом АА и А0, а у другого B (III) с возможным генотипом BB или В0 – дети могут иметь группы крови 0 (I), А (II), B (III) или АВ (IV).
Это означает, что у лиц, унаследовавших гены А и В, экспрессируются продукты обоих этих генов, что приводит к образованию фенотипа АВ (IV). Фенотип А (II) может быть у человека, унаследовавшего от родителей два гена А или гены А и 0. Соответственно фенотип В (III) – при наследовании двух генов В или В и 0. Фенотип 0 (I) проявляется при наследовании двух генов 0. Таким образом, если оба родителя имеют II группу крови (генотипы AА или А0), кто-то из их детей может иметь первую группу (генотип 00). Если у одного из родителей группа крови A (II) с возможным генотипом АА и А0, а у другого B (III) с возможным генотипом BB или В0 – дети могут иметь группы крови 0 (I), А (II), B (III) или АВ (IV).
Генетические исследования эмбриона (ПГД) перед ЭКО
Выбор пола ребенка с помощью ПГД
При использовании вспомогательных репродуктивных технологий выбор пола будущего ребенка не допускается, за исключением случаев возможности наследования заболеваний, связанных с полом, так гласит Федеральный закон от 21.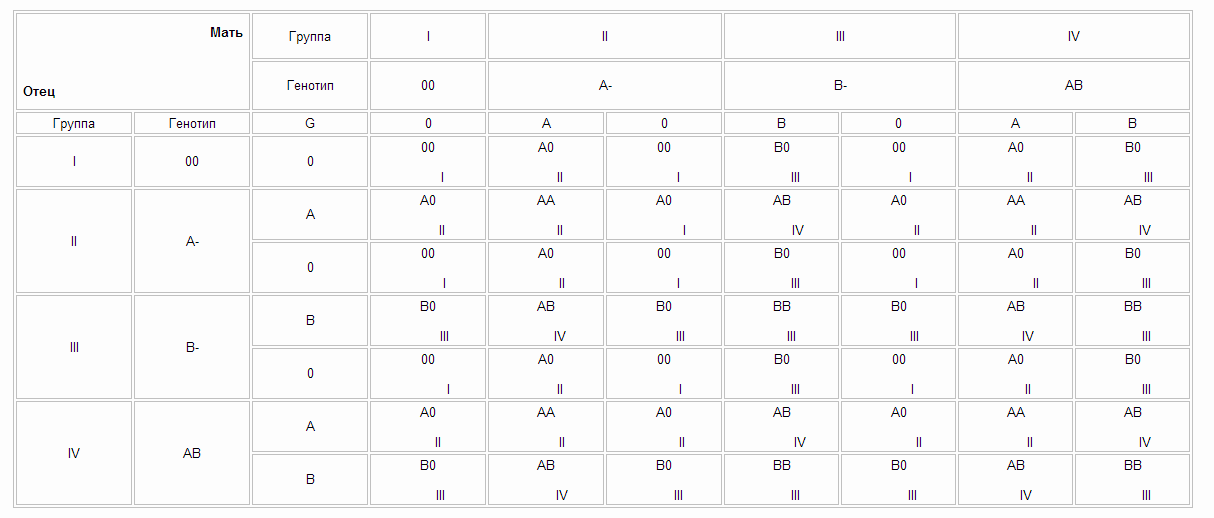 11.2011 N 323‐ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
11.2011 N 323‐ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
Надежность генетической диагностики эмбриона
Разница между генетическим тестированием человека и эмбриона заключается в количестве клеток доступных для анализа. Когда генетическая диагностика делается на человеке, то для анализа доступны тысячи клеток, что делает его очень надежным. При диагностике эмбриона может быть использована только одна или, в лучшем случае, пять клеток. Малейшая ошибка в технологии, особенно контаминация* случайной ДНК, приведет к ошибке. И такие ошибки, к сожалению, случаются. Часто, для того чтобы быть уверенным, что результаты получены на ДНК эмбриона, а не случайно занесены, анализируется ДНК обоих родителей, используя индивидуальные маркеры родительской ДНК.
*Контаминация — появление примеси, смешивание, загрязнение.
Как проходит ПГД
Забор материала для ПГД происходит путем биопсии эмбриона. ПГД (преимплантационная генетическая диагностика) всегда состоит из биопсии эмбриона и анализа ДНК. Если диагностика производится с помощью полимеразной цепной реакции, что всегда делается для диагностики генетических мутаций и для анализа всех 24‐х хромосом, то для анализа удаляется бластомер (так называется клетка эмбриона). Забор клетки происходит либо на третий день, когда эмбрион состоит примерно из восьми клеток, либо на пятый день, когда он состоит приблизительно из 100 клеток. Если биопсия делается на третий день, то, как правило, забирается только одна клетка, а если на пятый — то до пяти клеток. То, что на пятый день можно забрать больше клеток, является неоспоримым преимуществом более поздней биопсии, и, в последнее время, многие клиники начинают делать биопсию именно в это время. Проблема, однако, в том, что диагностическая часть ПГД может занять больше суток, и поскольку эмбрионы культивируют обычно не дольше 5 дней, их придется заморозить. Даже притом, что сейчас есть такие надежные и безопасные способы замораживания эмбриона, как витрификация, любая процедура с эмбрионом создает риск его повреждения.
Если диагностика производится с помощью полимеразной цепной реакции, что всегда делается для диагностики генетических мутаций и для анализа всех 24‐х хромосом, то для анализа удаляется бластомер (так называется клетка эмбриона). Забор клетки происходит либо на третий день, когда эмбрион состоит примерно из восьми клеток, либо на пятый день, когда он состоит приблизительно из 100 клеток. Если биопсия делается на третий день, то, как правило, забирается только одна клетка, а если на пятый — то до пяти клеток. То, что на пятый день можно забрать больше клеток, является неоспоримым преимуществом более поздней биопсии, и, в последнее время, многие клиники начинают делать биопсию именно в это время. Проблема, однако, в том, что диагностическая часть ПГД может занять больше суток, и поскольку эмбрионы культивируют обычно не дольше 5 дней, их придется заморозить. Даже притом, что сейчас есть такие надежные и безопасные способы замораживания эмбриона, как витрификация, любая процедура с эмбрионом создает риск его повреждения.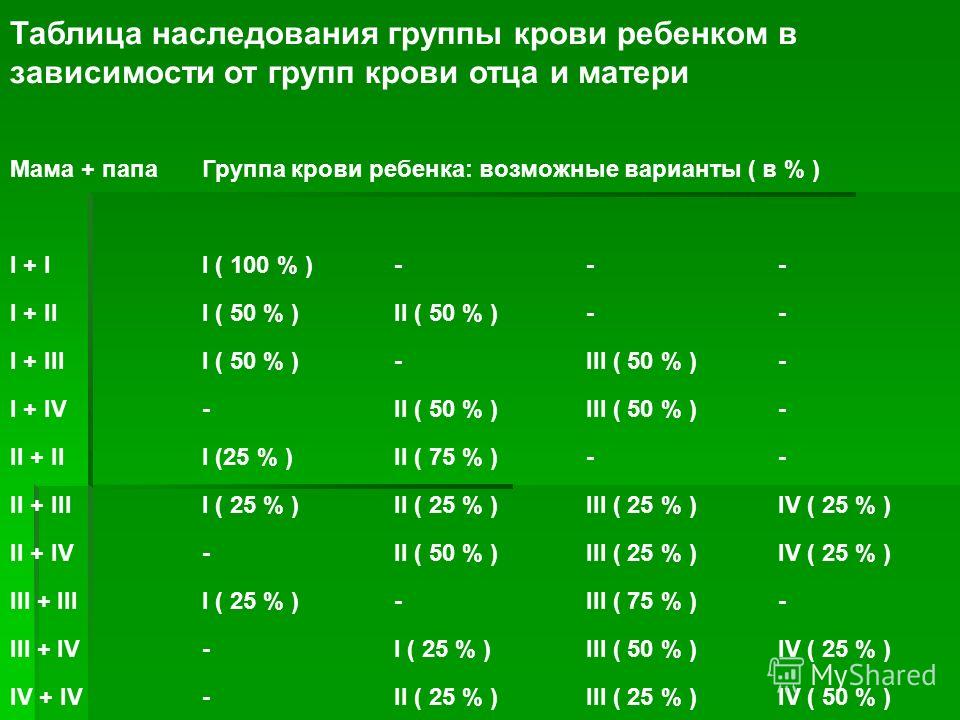
Безопасность ПГД для эмбриона
Забор бластомера производят, когда клетки будущего ребёнка ещё универсальны, недифференцированы и одни клетки без ущерба для его здоровья заменяются другими. Биопсия эмбриона в большинстве клиник сегодня делается с помощью лазера. До недавнего времени полагалось, что биопсия сама по себе не влияет на развитие эмбрионов, но с распространением биопсии на стадии бластоцисты* многие начинают считать, что это более безопасная для эмбриона процедура. Бластоциста — это эмбрион на 5–6 день его развития.
Преимплантационный генетический скрининг
В последнее время для того, чтобы избежать путаницы между диагностикой семейных мутаций и несемейных (de novo) хромосомных нарушений, диагностику последних стали называть «преимплантационный генетический скрининг» (ПГС). ПГС сначала использовался для анализа только двух–трех хромосом, но на протяжении последних 20 лет число тестируемых хромосом постепенно увеличивалось, и некоторые лаборатории стали предлагать пациентам анализировать все 24 хромосомы (22 + ХУ). В то же время, надежность и полезность ПГД для определения эмбрионов с семейными мутациями сомнений ни у кого не вызывает. Причина более высокой надежности ПГД заключается в том, что во время анализа для подтверждения диагноза и исключения ошибки одновременно с ДНК эмбриона анализируется ДНК обоих родителей.
В то же время, надежность и полезность ПГД для определения эмбрионов с семейными мутациями сомнений ни у кого не вызывает. Причина более высокой надежности ПГД заключается в том, что во время анализа для подтверждения диагноза и исключения ошибки одновременно с ДНК эмбриона анализируется ДНК обоих родителей.
Группа крови и резус фактор
Определяет принадлежность к определенной группе крови по системе АВО.
Группы крови — это генетически наследуемые признаки, не изменяющиеся в течение жизни при естественных условиях. Группа крови представляет собой определённое сочетание поверхностных антигенов эритроцитов (агглютиногенов) системы АВО.
Определение групповой принадлежности широко используется в клинической практике при переливании крови и её компонентов, в гинекологии и акушерстве при планировании и ведении беременности.
Система групп крови AB0 является основной системой, определяющей совместимость и несовместимость переливаемой крови, т. к. составляющие её антигены наиболее иммуногенны. Особенностью системы АВ0 является то, что в плазме у неиммунных людей имеются естественные антитела к отсутствующему на эритроцитах антигену. Систему группы крови АВ0 составляют два групповых эритроцитарных агглютиногена (А и В) и два соответствующих антитела – агглютинины плазмы альфа (анти-А) и бета (анти-В).
к. составляющие её антигены наиболее иммуногенны. Особенностью системы АВ0 является то, что в плазме у неиммунных людей имеются естественные антитела к отсутствующему на эритроцитах антигену. Систему группы крови АВ0 составляют два групповых эритроцитарных агглютиногена (А и В) и два соответствующих антитела – агглютинины плазмы альфа (анти-А) и бета (анти-В).
Различные сочетания антигенов и антител образуют 4 группы крови:
- Группа 0 (I) — на эритроцитах отсутствуют групповые агглютиногены, в плазме присутствуют агглютинины альфа и бета;
- Группа А (II) — эритроциты содержат только агглютиноген А, в плазме присутствует агглютинин бета;
- Группа В (III) — эритроциты содержат только агглютиноген В, в плазме содержится агглютинин альфа;
- Группа АВ (IV) — на эритроцитах присутствуют антигены А и В, плазма агглютининов не содержит.

Определение групп крови проводят путём идентификации специфических антигенов и антител (двойной метод или перекрёстная реакция).
Несовместимость крови наблюдается, если эритроциты одной крови несут агглютиногены (А или В), а в плазме другой крови содержатся соответствующие агглютинины (альфа- или бета), при этом происходит реакция агглютинации. Переливать эритроциты, плазму и особенно цельную кровь от донора к реципиенту нужно строго соблюдая групповую совместимость. Чтобы избежать несовместимости крови донора и реципиента, необходимо лабораторными методами точно определить их группы крови. Лучше всего переливать кровь, эритроциты и плазму той же группы, которая определена у реципиента. В экстренных случаях эритроциты группы 0, но не цельную кровь!, можно переливать реципиентам с другими группами крови; эритроциты группы А можно переливать реципиентам с группой крови А и АВ, а эритроциты от донора группы В — реципиентам группы В и АВ.
Карты совместимости групп крови (агглютинация обозначена знаком «+»)
Кровь донора |
Кровь реципиента |
|||
0 (I) |
A (II) |
B (III) |
AB (IV) |
|
0 (I) |
– |
+ |
+ |
+ |
A (II) |
+ |
– |
+ |
+ |
B (III) |
+ |
+ |
– |
+ |
AB (IV) |
+ |
+ |
+ |
– |
Эритроциты донора |
Кровь реципиента |
|||
0 (I) |
A (II) |
B (III) |
AB (IV) |
|
0 (I) |
– |
– |
– |
– |
A (II) |
+ |
– |
+ |
– |
B (III) |
+ |
+ |
– |
– |
AB (IV) |
+ |
+ |
+ |
– |
Групповые агглютиногены находятся в строме и оболочке эритроцитов. Антигены системы АВО выявляются не только на эритроцитах, но и на клетках других тканей или даже могут быть растворёнными в слюне и других жидкостях организма. Развиваются они на ранних стадиях внутриутробного развития, у новорожденного уже находятся в существенном количестве. Кровь новорожденных детей имеет возрастные особенности — в плазме могут еще не присутствовать характерные групповые агглютинины, которые начинают вырабатываться позже (постоянно обнаруживаются после 10 месяцев) и определение группы крови у новорожденных в этом случае проводится только по наличию антигенов системы АВО.
Антигены системы АВО выявляются не только на эритроцитах, но и на клетках других тканей или даже могут быть растворёнными в слюне и других жидкостях организма. Развиваются они на ранних стадиях внутриутробного развития, у новорожденного уже находятся в существенном количестве. Кровь новорожденных детей имеет возрастные особенности — в плазме могут еще не присутствовать характерные групповые агглютинины, которые начинают вырабатываться позже (постоянно обнаруживаются после 10 месяцев) и определение группы крови у новорожденных в этом случае проводится только по наличию антигенов системы АВО.
Помимо ситуаций, связанных с необходимостью переливания крови, определение группы крови, резус-фактора, а также наличия аллоиммунных антиэритроцитарных антител должно проводиться при планировании или во время беременности для выявления вероятности иммунологического конфликта матери и ребёнка, который может приводить к гемолитической болезни новорожденных.
Гемолитическая болезнь новорожденных — гемолитическая желтуха новорожденных, обусловленная иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам. Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам. Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Болезнь обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, М-, Kell-, Duffy-, Kidd-антигенам. Любой из указанных антигенов (чаще D-резус-антиген), проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Предрасполагают к развитию гемолитической болезни новорожденных нарушение проницаемости плаценты, повторные беременности и переливания крови женщине без учёта резус-фактора и др. При раннем проявлении заболевания иммунологический конфликт может быть причиной преждевременных родов или выкидышей. Существуют разновидности (слабые варианты) антигена А (в большей степени) и реже антигена В. Что касается антигена А, имеются варианты: сильный А1 (более 80%), слабый А2 (менее 20%), и еще более слабые (А3, А4, Ах – редко). Это теоретическое понятие имеет значение для переливания крови и может вызвать несчастные случаи при отнесении донора А2 (II) к группе 0 (I) или донора А2В (IV) – к группе В (III), поскольку слабая форма антигена А иногда обуславливает ошибки при определении группы крови системы АВO. Правильное определение слабых вариантов антигена А может требовать повторных исследований со специфическими реагентами.
Снижение или полное отсутствие естественных агглютининов альфа и бета иногда отмечается при иммунодефицитных состояниях:
- новообразования и болезни крови – болезнь Ходжкина, множественная миелома, хроническая лимфатическая лейкемия;
- врождённые гипо- и агаммаглобулинемия;
- у детей раннего возраста и у пожилых;
- иммуносупрессивная терапия;
- тяжёлые инфекции.
Трудности при определении группы крови вследствие подавления реакции гемагглютинации возникают также после введения плазмозаменителей, переливания крови, трансплатации, септицемии и пр.
Наследование групп крови
В основе закономерностей наследования групп крови лежат следующие понятия. В локусе гена АВО возможны три варианта (аллеля) – 0, A и B, которые экспрессируются по аутосомно-кодоминантному типу. Это означает, что у лиц, унаследовавших гены А и В, экспрессируются продукты обоих этих генов, что приводит к образованию фенотипа АВ (IV). Фенотип А (II) может быть у человека, унаследовавшего от родителей два гена А или гены А и 0. Соответственно фенотип В (III) – при наследовании двух генов В или В и 0. Фенотип 0 (I) проявляется при наследовании двух генов 0. Таким образом, если оба родителя имеют II группу крови (генотипы AА или А0), кто-то из их детей может иметь первую группу (генотип 00). Если у одного из родителей группа крови A (II) с возможным генотипом АА и А0, а у другого B (III) с возможным генотипом BB или В0 – дети могут иметь группы крови 0 (I), А (II), B (III) или АВ (IV).
В локусе гена АВО возможны три варианта (аллеля) – 0, A и B, которые экспрессируются по аутосомно-кодоминантному типу. Это означает, что у лиц, унаследовавших гены А и В, экспрессируются продукты обоих этих генов, что приводит к образованию фенотипа АВ (IV). Фенотип А (II) может быть у человека, унаследовавшего от родителей два гена А или гены А и 0. Соответственно фенотип В (III) – при наследовании двух генов В или В и 0. Фенотип 0 (I) проявляется при наследовании двух генов 0. Таким образом, если оба родителя имеют II группу крови (генотипы AА или А0), кто-то из их детей может иметь первую группу (генотип 00). Если у одного из родителей группа крови A (II) с возможным генотипом АА и А0, а у другого B (III) с возможным генотипом BB или В0 – дети могут иметь группы крови 0 (I), А (II), B (III) или АВ (IV).
Показания:
- Определение трансфузионной совместимости.
- Гемолитическая болезнь новорожденных (выявление несовместимости крови матери и плода по системе АВ0).
- Предоперационная подготовка.
- Беременность (подготовка и наблюдение в динамике беременных с отрицательным резус-фактором).
Результат исследования:
- 0 (I) – первая группа;
- A (II) – вторая группа;
- B (III) – третья группа;
- AB (IV) – четвертая группа крови.
Основной поверхностный эритроцитарный антиген системы резус, по которому оценивают резус-принадлежность человека.
Антиген Rh — один из эритроцитарных антигенов системы резус, располагается на поверхности эритроцитов. В системе резус различают 5 основных антигенов. Основным (наиболее иммуногенным) является антиген Rh (D), который обычно подразумевают под названием резус-фактор. Эритроциты примерно 85% людей несут этот белок, поэтому их относят к резус-положительным (позитивным).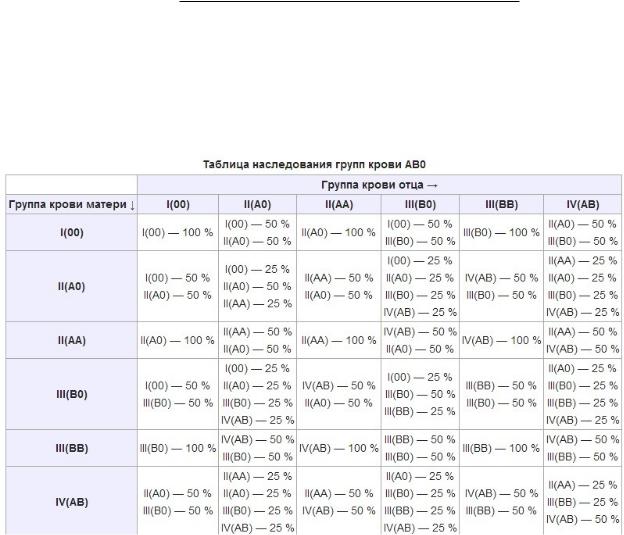 У 15 % людей его нет, они резус-отрицательны (негативны).
У 15 % людей его нет, они резус-отрицательны (негативны).
Наличие резус-фактора не зависит от групповой принадлежности по системе АВ0, не изменяется в течение жизни, не зависит от внешних причин. Он появляется на ранних стадиях внутриутробного развития, у новорожденного уже обнаруживается в существенном количестве.
Определение резус-принадлежности крови применяется в общей клинической практике при переливании крови и ее компонентов, а также в гинекологии и акушерстве при планировании и ведении беременности.
Несовместимость крови по резус-фактору (резус-конфликт) при переливании крови наблюдается, если эритроциты донора несут Rh-агглютиноген, а реципиент является резус-отрицательным. В этом случае у резус-отрицательного реципиента начинают вырабатываться антитела, направленные против резус-антигена, приводящие к разрушению эритроцитов. Переливать эритроциты, плазму и особенно цельную кровь от донора к реципиенту нужно строго соблюдая совместимость не только по группе крови, но и по резус-фактору.
Присутствие и титр уже имеющихся в крови антител к резус-фактору и других аллоиммунных антител можно определить, указав тест «анти-Rh (титр)».
Определение группы крови, резус-фактора, а также наличия аллоиммунных антиэритроцитарных антител должно проводиться при планировании или во время беременности для выявления вероятности иммунологического конфликта матери и ребёнка, который может приводить к гемолитической болезни новорожденных. Возникновение резус-конфликта и развитие гемолитической болезни новорожденных возможно в том случае, если беременная резус-отрицательна, а плод — резус-положителен. В случае, если у матери Rh +, а плод — резус-отрицателен, опасности гемолитической болезни для плода нет.
Гемолитическая болезнь плода и новорожденных — гемолитическая желтуха новорожденных, обусловленная иммунологическим конфликтом между матерью и плодом из-за несовместимости по эритроцитарным антигенам. Болезнь может быть обусловлена несовместимостью плода и матери по D-резус- или АВО-антигенам, реже имеет место несовместимость по другим резус- (С, Е, с, d, e) или М-, N-, Kell-, Duffy-, Kidd-антигенам (по статистике 98% случаев гемолитической болезни новорожденных связаны с D-резус-антигеном). Любой из указанных антигенов, проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Любой из указанных антигенов, проникая в кровь резус-отрицательной матери, вызывает образование в её организме специфических антител. Последние через плаценту поступают в кровь плода, где разрушают соответствующие антигенсодержащие эритроциты.
Предрасполагают к развитию гемолитической болезни новорожденных нарушение проницаемости плаценты, повторные беременности и переливания крови женщине без учёта резус-фактора и др. При раннем проявлении заболевания иммунологический конфликт может быть причиной преждевременных родов или повторных выкидышей.
В настоящее время существует возможность медицинской профилактики развития резус-конфликта и гемолитической болезни новорожденных. Все резус-отрицательные женщины в период беременности должны находиться под наблюдением врача. Необходимо также контролировать в динамике уровень резус-антител. Есть небольшая категория резус-положительных лиц, способных образовывать анти-резус антитела. Это лица, эритроциты которых характеризуются значительно сниженной экспрессией нормального антигена Rh на мембране («слабый» D, Dweak) или экспрессией измененного антигена Rh (частичный D, Dpartial). Эти слабые варианты антигена D в лабораторной практике объединяют в группу Du , частота которой составляет около 1%. Реципиенты, содержание антиген Du, должны быть отнесены к резус-отрицательным и им должна быть перелита только резус-отрицательная кровь, так как нормальный антиген D может вызвать у таких лиц иммунный ответ. Доноры с антигеном Du квалифицируются как резус-положительные доноры, так как переливание их крови может вызвать иммунный ответ у резус-отрицательных реципиентов, а в случае предшествующей сенсибилизации к антигену D – и тяжёлые трансфузионные реакции.
Эти слабые варианты антигена D в лабораторной практике объединяют в группу Du , частота которой составляет около 1%. Реципиенты, содержание антиген Du, должны быть отнесены к резус-отрицательным и им должна быть перелита только резус-отрицательная кровь, так как нормальный антиген D может вызвать у таких лиц иммунный ответ. Доноры с антигеном Du квалифицируются как резус-положительные доноры, так как переливание их крови может вызвать иммунный ответ у резус-отрицательных реципиентов, а в случае предшествующей сенсибилизации к антигену D – и тяжёлые трансфузионные реакции.
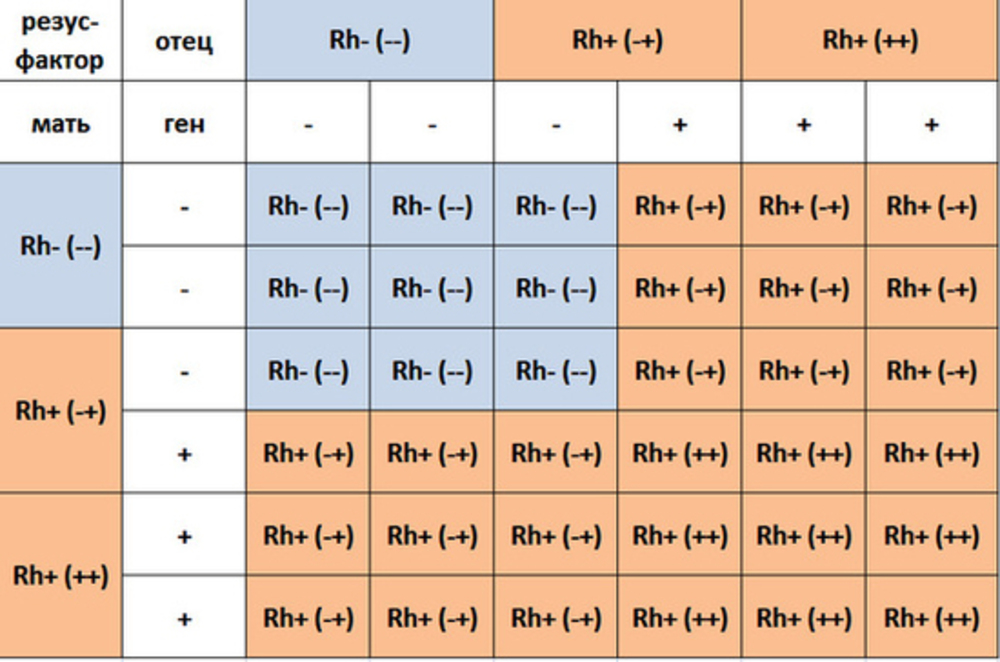
Наследование резус-фактора крови. В основе закономерностей наследования лежат следующие понятия. Ген, кодирующий резус-фактор D (Rh), является доминантным, аллельный ему ген d – рецессивным (резус-положительные люди могут иметь генотип DD или Dd, резус-отрицательные – только генотип dd). Человек получает от каждого из родителей по 1 гену – D или d, и у него возможны, таким образом, 3 варианта генотипа – DD, Dd или dd.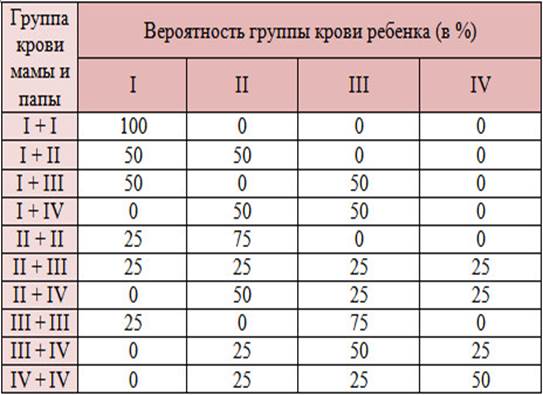 В первых двух случаях (DD и Dd) анализ крови на резус-фактор даст положительный результат. Только при генотипе dd человек будет иметь резус-отрицательную кровь.
В первых двух случаях (DD и Dd) анализ крови на резус-фактор даст положительный результат. Только при генотипе dd человек будет иметь резус-отрицательную кровь.
Рассмотрим некоторые варианты сочетания генов, определяющих наличие резус-фактора, у родителей и ребёнка:
- отец резус-позитивный (гомозигота, генотип DD), у матери резус-отрицательный (генотип dd). В этом случае все дети будут резус-положительными (вероятность 100%).
- отец резус-позитивный (гетерозигота, генотип Dd), мать резус-отрицательная (генотип dd). В этом случае вероятность рождения ребёнка с отрицательным или положительным резусом одинакова и равна 50 %.
- отец и мать гетерозиготы по данному гену (Dd), оба резус-позитивны. В этом случае возможно (с вероятностью около 25%) рождение ребёнка с отрицательным резусом.
Результат:
- Rh (+) положительная;
- Rh (-) отрицательная.
Понимание генетики
– Любопытный взрослый из Мичигана
6 декабря 2016 г.
Хотя у ребенка может быть та же группа крови, что и у одного из его родителей, это не всегда так. Например, родители с группами крови AB и O могут иметь детей с группой крови A или группой крови B. Эти две группы определенно отличаются от групп крови родителей!
Но у двух родителей, например, почти всегда будут дети.Они подойдут обоим родителям.
Как видите, иногда группы крови у детей совпадают, а иногда нет. Есть определенные генетические «правила», которые позволили мне прийти к этому ответу, который я для вас приведу ниже. Но, как и из любых хороших правил, есть исключения.
См. Ссылки внизу этой страницы на предыдущие ответы, в которых обсуждаются некоторые из этих ситуаций, нарушающих правила. Имейте в виду, что они очень редки. Почти во всех случаях следует набор правил генетики, основанных на том, как гены передаются от родителей к ребенку.
Один ген может приводить к четырем разным типам крови
Начнем с ДНК. В ДНК есть инструкции по созданию живого существа. Итак, в вашей ДНК есть инструкции по созданию вас.
Каждая конкретная инструкция для небольшой части вас называется геном. У всех людей примерно 20 000 генов. Что нас отличает, так это разные версии этих генов.
Например, у всех нас есть ген группы крови ABO. Что дает нам разные группы крови, так это то, что этот ген существует в трех разных версиях: A, B и O.
В простом мире три версии дадут три группы крови, а у ребенка будет одна из групп крови родителей. Но мы ведь не живем в простом мире, не так ли?
Нам нужно знать еще кое-что о наших генах – у нас есть две копии большинства из них. Один экземпляр мы получаем от мамы, а другой – от отца. У каждого из ваших родителей есть по две копии каждого из своих генов, и каждый из них передает вам по одной.
Можете ли вы начать понимать, как это может все усложнить?
Поскольку мы получаем эти гены от наших родителей, часто мы разделяем определенные черты с нашими родителями, например группу крови.Но, как я сказал в начале, это не всегда так.
Поскольку у нас есть две копии гена группы крови и три возможных версии этого гена, существует шесть возможных комбинаций. Официально сложно! Их:
Это так называемые генотипы группы крови. Все они представляют собой возможные комбинации двух версий гена вместе.
Итак, у нас есть шесть комбинаций и только четыре группы крови. Посмотрим, почему это так.
Взаимосвязь ген-белок
Я сказал вам, что есть все эти разные гены, и что они бывают версиями.Но что именно они делают и чем они отличаются?
Гены – это инструкции для белков. И разные версии гена создают разные версии белка.
Таким образом, версия A генов ABO делает «A» версию белка, версия B – версию белка B, и, что важно, для нашего обсуждения, версия O не делает ни того, ни другого.
Ваша группа крови определяется тем, какой из этих белков вы действительно производите. Вот почему существует четыре разных группы крови.
Помните наши 6 генетических комбинаций или генотипов? Ну, поскольку O означает отсутствие белка, вот как они распадаются на четыре группы крови или фенотипы:
Итак, АО – это группа крови, потому что она составляет только версию белка А. То же самое и с БО, за исключением того, что это группа крови B, потому что она соответствует только версии B. Буква O ничего не дает. За исключением, пожалуй, следующего поколения.
Как определить возможную группу крови ребенка
Итак, теперь у нас есть все необходимое, чтобы предсказать, какую группу крови ребенок, вероятно, даст двум родителям.Все, что нам нужно знать, – это генотипы крови родителей.
Использование квадрата Пеннета – отличный способ выяснить возможные группы крови ребенка на основе групп крови родителей. Квадрат Пеннета – это просто диаграмма, которая помогает организовать все гены, чтобы выяснить вероятность определенной комбинации генов.
Сначала поместите две версии гена ABO от одного родителя вверху, как это:
Здесь мы создали папу AA, который является его генотипом или двумя его генными версиями вместе.Он также мог быть АО и все еще иметь группу крови А, как мы видели выше.
Чтобы отслеживать события, группа крови A будет заштрихована синим цветом.
Тогда, допустим, мама тоже АА. Мы поместили ее генотип в эти два квадрата (отмечены стрелкой).
Если оба родителя принадлежат к группе крови АА, то это довольно простой квадрат Пеннета, и ребенок может иметь только ту же группу крови, что и мама и папа. Давайте рассмотрим квадрат Пеннета, чтобы увидеть, как это сделать.
Чтобы это сработало, помните, что мы получаем только одну копию гена от мамы и одну от папы.Так, например, папа сдаст либо свою первую пятерку, либо вторую пятерку, но не оба. Хотя в данном примере это не очень важно, поскольку эти два гена являются одной и той же версией, вы увидите, как это происходит в следующих примерах!
Итак, давайте сначала займемся блоком 1. Над квадратом 1 – первая буква А отца, а слева – первая буква А мамы. Мы объединяем их, чтобы получить первую возможную комбинацию.
Если вы продолжите делать то же самое в ячейках 2-4, вы получите готовую родословную.
Как видно из всех синих прямоугольников, единственная возможная комбинация группы крови у ребенка – AA, как и у родителей.Таким образом, 100% их детей будут членами АА.
Теперь посмотрим, что мы получим с двумя родителями-АО. Как и раньше, у нас двое родителей с группой крови А.
Но теперь площадь Пеннета выглядит иначе!
Несмотря на то, что у обоих родителей все еще есть группа крови А, папа может передать свою версию гена А или О. Мама также может передать ей A или O.
Из-за этого вы можете видеть, что вероятность того, что у ребенка будет OO или группа крови O, составляет 1 из 4 или 25%.
Как я получил шанс 1 из 4? Позволь мне показать тебе!
У ребенка может быть 4 возможных генотипа, которые я заштриховал серым, чтобы вы могли понять, о чем я говорю.
Да, АО присутствует дважды, но они все равно считаются отдельными возможностями.
Три из этих 4 комбинаций дают группу крови A, я закрасил их светло-синим цветом ниже.
Одна комбинация, OO, дает группу крови O.
Таким образом, существует 1 из 4, или 25%, вероятность того, что у ребенка будет группа крови O и 3 из 4, или 75% вероятность того, что у ребенка будет группа крови A.
Этот пример показывает важность знания генотипов родителей для определения возможной группы крови ребенка. Недостаточно просто знать «тип А». Вам необходимо знать генотип: AA или AO.
Давай попробуем еще раз!
Что, если бы у родителей была группа крови AB и O? Вы можете начать с размещения генотипов двух родителей в правильных квадратах.
Здесь группа крови AB показана фиолетовым цветом.
Теперь мы объединяем буквы группы крови, как и раньше.
Теперь вы можете увидеть ситуацию, когда возможные комбинации групп крови ребенка не похожи на родителей. Ребенок отца AB и мамы OO мог быть AO (группа крови A) или BO (группа крови B).
Вы можете сделать квадрат Пеннета для всех возможных комбинаций родительских групп крови. Или вы можете посмотреть на предыдущий вопрос и перейти к диаграмме внизу.
Надеюсь, вы понимаете, что практически невозможно сказать, что в целом дети имеют ту же группу крови, что и один из родителей! Но, используя знания генетики и квадраты Пеннета, мы можем выяснить возможности группы крови ребенка на основе группы крови родителей.
Даниэль Донданвилл, Стэнфордский университет
Важность знания группы крови вашего ребенка
Гены матери и отца играют важную роль в развитии их ребенка; от роста в утробе матери до группы крови. Группа крови вашего ребенка – от беременности до взрослой жизни – одна из самых важных частей генетической информации, о которой нужно знать.
Здесь мы упрощаем науку, лежащую в основе группы крови, и объясняем, почему большему числу будущих родителей следует определять тип своего ребенка до рождения.
Как определяется группа крови?
Проще говоря, ваша группа крови определяется по антигенам и антителам, обнаруженным в крови. Однако определение группы крови не такое уж черное и белое, как некоторые думают.
Во-первых, тип человека может относиться к одной из четырех основных групп крови: A, B, AB и O. Эти группы идентифицируют различные антигены, обнаруженные в эритроцитах, и антитела, обнаруженные в плазме. Например, группа крови A имеет антигены A на эритроцитах с антителами против B в плазме.
Кровь может не только относиться к группе A, B, AB или O, но и содержать белок, называемый антигеном RhD. Этот резус-фактор определяет, является ли ваша группа крови положительной (+) или отрицательной (-) [1].
Таким образом, всего существует 8 групп крови:
A RhD-положительный (A +)
A RhD-отрицательный (A-)
B RhD-положительный (B +)
B RhD-отрицательный (B-)
O RhD-положительный (O +)
O RhD отрицательный (O-)
AB RhD положительный (AB +)
AB RhD отрицательный (AB-)
Как передается группа крови?
Группы крови, составляющие группу крови человека, на 100% наследуются от родителей.Каждый родитель передает своему ребенку один из двух аллелей ABO (вариант гена). A и B – доминантные, O – рецессивные. Факторы окружающей среды означают, что некоторые группы крови передаются с большей вероятностью, поэтому 36% жителей Великобритании имеют O + [2].
Чтобы нарисовать более четкую картину, в этой таблице показана потенциальная группа крови вашего ребенка на основе групп крови его родителей:
Группа крови матери во время беременности
Следует знать, что в редких случаях кровь матери может быть несовместима с кровью ребенка, что приводит к осложнениям, если кровь смешивается во время беременности.Эта несовместимость возникает, когда женщина с отрицательным резус-фактором рождает ребенка с положительным резус-фактором или наоборот.
Rh Положительный – это когда белки появляются на поверхности клеток крови. Пациенты с отрицательным резус-фактором – это пациенты, которые не переносят белок. Когда женщина с отрицательным резус-фактором рожает ребенка с положительным резус-фактором, это называется несовместимостью по резус-фактору… Мама с отрицательным резус-фактором будет рассматривать резус-положительные белки, обнаруженные в крови ребенка, как чужеродные и будет вырабатывать антитела, чтобы атаковать их.
– Джинни Харрингтон, медсестра акушерства и гинекологии
Осложнения беременности также могут возникать из-за несовместимости по системе ABO между матерью и ребенком.Например, если у матери O +, а у ребенка A +. В этом случае смешение групп крови может вызвать у малыша желтуху.
Чтобы выявить потенциальную несовместимость на ранней стадии, всем беременным женщинам во время беременности будет проводиться анализ крови матери.
Почему вы должны знать группу крови вашего ребенка?
Есть две основные причины, чтобы узнать группу крови вашего ребенка.
Группа крови и лечение
Самая очевидная причина связана с потенциальными чрезвычайными ситуациями.Если вашему ребенку в будущем потребуется неотложная медицинская помощь, знание его группы крови может ускорить поиск подходящего метода переливания крови. Использование неправильной группы крови во время переливания может привести к летальному исходу.
Группа крови и здоровье в будущем
Текущие исследования показывают, что определенные группы крови могут подвергаться более высокому риску развития определенных заболеваний [3].
В 2012 году исследование показало, что у людей с группой крови AB риск развития сердечно-сосудистых заболеваний на 23% выше, чем у людей с группой крови O [4].
Согласно исследованию 2014 года, люди с группой крови AB могут иметь более высокий риск инсульта, чем другие группы крови [5]. Это может быть связано с более высоким уровнем белка свертывания крови у этого типа.
Исследование, проведенное в 2015 году, показало, что у людей с кровью типа O снижен риск развития диабета 2 типа [6].
Американское онкологическое общество обнаружило, что у людей с кровью типа А выше вероятность развития рака желудка по причинам, которые еще не изучены [7].
В случае всех вышеперечисленных и других исследований важно помнить, что все исследования все еще находятся на предварительных стадиях.Независимо от вашей генетической предрасположенности, выбор здорового образа жизни является ключом к предотвращению будущих болезней.
Сдача теста на группу крови
В Великобритании группа крови вашего ребенка обычно не проверяется в Национальной службе здравоохранения. Однако вы можете выбрать частный тест за небольшую плату. В Future Health Biobank мы можем определить группу крови вашего ребенка в рамках нашей службы банка пуповинной крови, используя ваш образец пуповинной крови.
Обратитесь в нашу службу поддержки клиентов по телефону 0115 967 7707 или по электронной почте custcare @ fhbb.com, чтобы узнать больше.
Ссылки:
[1] www.nhs.uk/
[2] www.blood.co.uk/
[3] www.berkeleywellness.com/
[4] www.ahajournals.org/
[5] pubmed .ncbi.nlm.nih.gov / 24444093/
[6] pubmed.ncbi.nlm.nih.gov/25533388/
[7] www.cancer.org/
Какая самая распространенная группа крови?
Предоставлено: Pixabay.Введение
Без крови человеческое тело просто перестало бы работать. Эта жизненно важная жидкость распределяет важные питательные вещества по всему телу, обменивает кислород и углекислый газ и несет в себе «милицию» нашей иммунной системы, чтобы предотвратить инфекции.Но не вся кровь одинакова, и в случае переливания смешивание несовместимых групп крови может привести к смерти.
Распределение групп крови
Существует 4 основные группы крови: A, B, AB и O, из которых группа O является наиболее распространенной. В США среднее распределение групп крови следующее:
- О-положительный: 38 процентов
- O-отрицательный: 7 процентов
- A-положительный: 34 процента
- A-отрицательный: 6 процентов
- B-положительный: 9 процентов
- B-отрицательный: 2 процента
- AB-положительный: 3 процента
- AB-отрицательный: 1 процент
Разные расовые и этнические группы обычно имеют разное распределение.Например, по данным Красного Креста, 45 процентов кавказцев относятся к типу O, но 51 процент афроамериканцев и 57 процентов латиноамериканцев относятся к типу O. На этой странице Википедии есть распределение групп крови в каждой стране.
Тип O – наиболее востребованная группа крови в больницах как потому, что она наиболее распространена, так и потому, что O-отрицательная кровь является универсальным типом донора, что означает, что она совместима с любой группой крови. И наоборот, кровь с положительной реакцией на тип AB называется универсальным типом реципиента, потому что человек, у которого она есть, может получать кровь любого типа.
Как определяется группа крови
Как и цвет глаз, группа крови передается по наследству от родителей. Независимо от того, относится ли ваша группа крови к группе A, B, AB или O, зависит от группы крови вашей матери и отца. Например, если ваша мама AB, а ваш папа A, вы можете ожидать, что это A, B или AB. Если мама AB, а папа O, ребенок будет иметь группу крови A или B. Если оба родителя – A, у ребенка будет либо O, либо A.
Предоставлено: Красный Крест.Кровь по существу состоит из двух типов клеток крови (красных и белых), тромбоцитов и жидкости, называемой плазмой.Около половины крови (45%) состоит из клеток крови, а оставшиеся 55% составляют плазма. Ежедневно в костном мозге, мягком губчатом материале, заполняющем костные полости, вырабатываются миллионы клеток крови.
Группа крови человека определяется белками на поверхности красных кровяных телец, называемыми антигенами. Если в эритроцитах присутствует антиген A, значит, у вас кровь типа A, а наличие антигена B означает, что у вас кровь типа B. Если присутствуют и A, и B, у вас кровь типа AB.Если ни один из антигенов отсутствует, у вас кровь типа О.
Помимо классификации ABO, существует еще одна группа крови, в которой участвуют резус-факторы. Название происходит от макак-резусов, у которых впервые были обнаружены такие белки. Наиболее важный резус-фактор D присутствует у 85% людей, что делает их резус-положительным. Остальные 15% – резус-отрицательные. В некоторых ситуациях группа Rh может быть очень важной. Например, жизнь ребенка может оказаться под угрозой, если он унаследует резус-положительную группу крови от отца, в то время как мать резус-отрицательная – в такой ситуации мать может образовывать антитела против крови своего ребенка.
Группы крови и переливания
Предоставлено: Красный Крест.Для безопасного переливания крови важно, чтобы пациент получил группу крови, совместимую с его собственной. Если группа крови несовместима, красные кровяные тельца могут слипаться, образуя сгустки, которые блокируют кровеносные сосуды и вызывают смерть. Как правило, для группы ABO переливание крови осуществляется в соответствии со следующими правилами:
- Человек с типом A может сделать пожертвование человеку с типом A или AB.
- Человек с кровью типа B может сдавать кровь человеку с типом B или AB.
- Человек с кровью группы AB может сдавать кровь только человеку с AB. Однако человек с группой крови AB может получить кровь от кого угодно, являясь универсальным реципиентом.
- Человек с кровью группы O может сдавать кровь кому угодно, будучи универсальным донором. Это связано с тем, что кровь типа O не имеет антигена на поверхности эритроцитов. Однако люди с кровью типа O могут получить только кровь типа O.
Люди с резус-положительной кровью могут получать как положительную, так и отрицательную кровь, но те, у кого резус-отрицательная кровь, могут только получать другую резус-отрицательную кровь.
Врачи проверит вашу кровь, прежде чем вам разрешат сдавать или получать кровь. Однако в случае возникновения чрезвычайной ситуации, когда группа крови пациента неизвестна, будет использоваться кровь группы O.
Важно отметить, что существует более 600 других известных антигенов, наличие или отсутствие которых создает «редкие группы крови». Группировка по системе ABO отлично подходит для большинства людей, но в некоторых редких случаях определенные группы крови могут быть уникальными для определенных этнических или расовых групп. Например, многим пациентам с серповидно-клеточной анемией требуется донорство крови афроамериканца.Вот почему по-прежнему идеально точно сопоставить тип донорской крови получателю с учетом как типа антигена, так и резус-фактора.
ABO Несовместимость группы крови матери и ребенка
После девяти долгих месяцев ожидания встречи со своим ребенком ничто не могло быть более восхитительным для гордых молодых родителей, чем оценка его ушей, ямочки на подбородке, необычайно длинных и тонких пальцев ног.Но как насчет его группы крови? Хотя, может быть, и хорошо, что цвет волос младенца, скажем, отличается от цвета его мамы (даже если она втайне надеялась, что он унаследует ее клубнично-светлые кудри), иногда это совсем другая история, если группа крови ребенка не отличается такой же, как у его матери. В этом случае он может подвергаться риску заболевания, известного как несовместимость по группе крови ABO, типа болезни, известной как гемолитическая болезнь новорожденных (ГБН). (Другой пример ГБН возникает, когда кровь матери имеет резус-фактор. -отрицательный результат, и ее ребенок резус-положительный.Несовместимость резус-фактора проверяется во время беременности; будущей маме можно дать шанс отвлечься от проблем.)
В прошлом ГБН (клинически известный как эритробластоз плода) могла подвергнуть здоровье ребенка серьезному риску. Фактически, когда-то HDN были основной причиной смерти новорожденных. Теперь, когда исследователи-медики лучше понимают механизмы, вызывающие ГБН, они не так опасны. Если вы молодая мама, у которой группа крови ребенка отличается от вашей, вот что вам нужно знать о несовместимости по системе ABO.
Азбука несовместимости по системе ABO
Буквы A, B и O относятся к четырем группам крови – A, B, AB и O. Группа крови определяется на основе белков на поверхности эритроцитов. Эти белки являются потенциальными антигенами – веществами, которые иммунная система не распознает. Для защиты иммунная система будет создавать антитела для борьбы с незнакомым белком. Эти антитела могут проникать через плаценту, где они разрушают красные кровяные тельца ребенка после его рождения.Взаимодействие с другими людьми
Причина, по которой группа крови ребенка не всегда совпадает с группой крови его матери, заключается в том, что группа крови основана на генах каждого родителя. Так, например, мать с типом O и отец с типом A могут иметь ребенка с типом A. Причина, по которой у ребенка не будет крови типа O, как у его мамы, заключается в том, что ген O – рецессивный.
Не все несовпадающие комбинации групп крови проблематичны. Несовместимость по системе ABO может возникнуть только в том случае, если у женщины с кровью типа O есть ребенок с кровью типа A, типа B или типа AB.Если у ребенка тип O, проблем с отрицательным иммунным ответом не возникнет, потому что клетки крови типа O не имеют антигенов, запускающих иммунный ответ.
Как лечится несовместимость ABO
Наиболее частая проблема, вызванная несовместимостью ABO, – это желтуха. Желтуха возникает, когда в крови накапливается оранжево-красное вещество, называемое билирубином, которое вырабатывается при естественном расщеплении красных кровяных телец. Если за один раз разрушается больше красных кровяных телец, чем обычно, образующийся билирубин будет откладывать жир ткань под кожей, вызывая желтоватый оттенок кожи и белков глаз, которые являются контрольным признаком желтухи.
Не у каждого ребенка с несовместимостью ABO разовьется желтуха, и не каждому ребенку с желтухой потребуется обширное лечение. Это будет зависеть от того, сколько билирубина накапливается в крови ребенка. Некоторым младенцам с легкой желтухой выздоравливают сами по себе, просто если их чаще кормить. Временное увеличение количества кормлений приведет к учащению дефекации, благодаря чему из организма выводится избыток билирубина. Мамам, кормящим грудью, может потребоваться несколько дней дополнить рацион своего ребенка смесью, если только кормление грудью не поможет.
Для младенцев с более тяжелой желтухой эффективны фототерапия или световая терапия. Кожа ребенка подвергается воздействию световых волн, которые превращают билирубин в вещество, которое может проходить через систему ребенка. Младенца буквально поместят под свет, надев только подгузник и мягкие повязки на глаза. Вместо или в дополнение к фототерапии ребенка с желтухой можно лечить билибланкетом, который использует оптоволокно для расщепления билирубина.
В редких случаях ребенку с ГБН необходимо будет лечить вид переливания крови, называемый обменным переливанием.Это когда часть крови ребенка заменяется кровью группы О. А ребенку, у которого в результате ГБН развивается серьезная анемия, может потребоваться более традиционное переливание, при котором ему дают дополнительную кровь, чтобы восполнить потерю крови.
Кровь человека: Rh-группа крови
правый Группы крови
Rh
группы крови были обнаружены в 1940 году Карлом
Ландштейнер и Александр Винер.Это было
40 лет спустя
Ландштейнер открыл группы крови ABO. За последнюю половину
века, мы узнали гораздо больше о процессах, ответственных за Rh
типы. Этот
Группа крови может быть самой сложной генетически из всех систем групп крови, поскольку она включает 45
различные антигены на поверхности эритроцитов, которые контролируются 2
тесно сцепленные гены на хромосоме 1.
The Резус-система была названа в честь резуса обезьяны, так как они изначально использовались в исследованиях по изготовлению антисыворотки для типирования образцов крови.Если антисыворотка агглютинирует ваши эритроциты, вы Rh + . Если это не так, вы Rh- . Несмотря на реальную генетическую сложность, наследование этого признака обычно можно предсказать с помощью простого концептуальная модель, в которой есть два аллеля, D и d. Лица, которые являются гомозиготными доминантными (DD) или гетерозиготный (Dd) Rh +. Гомозиготные рецессивные (дд) являются Rh- (т.е. у них нет ключа Rh антигены).
Клинически резус-фактор, как и факторы ABO, может приводить к серьезным медицинские осложнения. Самая большая проблема с Rh-группой не так уж и много. несовместимости после переливания (хотя они могут иметь место) как переливания между матерью и ее развивающимся плод. Несовместимость матери и плода возникает, когда мать Rh- (dd) и ее плод Rh + (DD или Дд). Материнские антитела могут проникать через плаценту и разрушать эритроциты плода. Риск увеличивается с каждой беременностью. Европейцы с наибольшей вероятностью имеют эту проблему – 13% их новорожденных детей находятся в риск. Фактически только об этих младенцах (6% всех рождений в Европе) есть осложнения. При профилактическом лечении это число можно еще больше сократить. Проблемы возникают менее чем у 1% пролеченных. Однако несовместимость резус-фактора крови по-прежнему является ведущей причиной потенциально смертельных исходов. проблемы крови новорожденного.В США 1 из 1000 детей рождаются с этим заболеванием.
Rh несовместимость типа мать-плод возникает только в том случае, если Rh + мужчина является отцом ребенка от Rh- матери. Поскольку отец Rh + может иметь либо DD или Генотип Dd, возможны 2 комбинации спаривания с разными рисками, как показано ниже. Независимо от генотипа отца, если он Rh +, а мать Rh-, врачи предполагают, что возникнет проблема несовместимости, и действуют соответственно.
| |
Человеческий плод у матери
матка |
Имейте в виду, что только дети с Rh + (Dd) могут иметь медицинские осложнения.Когда и мать, и ее плод Rh- (dd), роды будут нормальными.
Первый когда резус-женщина забеременеет, проблем несовместимости обычно не возникает. для ее Rh + плода. Однако вероятны вторые и последующие роды. иметь опасный для жизни проблемы для Rh + плодов. Риск увеличивается с каждым рождением. В чтобы понять, почему первенцы обычно безопасны, а более поздние дети нет, необходимо понимать некоторые функции плаценты.Это это орган, который соединяет плод со стенкой матки через пуповина. Питательные вещества и материнские антитела регулярно передаются через границу плаценты в плод, но ее эритроциты обычно нет (за исключением случая случайного разрыв). Обычно антитела против Rh + отсутствуют у роженицы. если она ранее не контактировала с резус-фактором + кровь. Поэтому ее Маловероятно, что антитела агглютинируют эритроциты ее резус-положительного плода.Плацентарный разрывы обычно происходят при рождении, так что кровь плода попадает в материнскую система, стимулирующая выработку антител к антигенам крови Rh +. Всего одна капля крови плода стимулирует производство большого количества антител. Когда наступает следующая беременность, происходит передача антител от матери. система снова проходит через границу плаценты в плод. Антитела против Rh +, которые она теперь вырабатывает, вступают в реакцию с кровью плода, вызывая многие его эритроциты лопаются или агглютинируют.В результате новорожденный ребенок может иметь опасную для жизни анемию из-за отсутствия кислорода в крови. У ребенка также обычно бывает желтуха, жар, довольно опухший, печень и селезенка увеличены. Это состояние называется Эритробластоз плода . Стандартным лечением в тяжелых случаях является немедленное массивное переливание резус-крови ребенку с одновременным дренированием имеющейся кровь, чтобы вымыть резус-антитела от матери.Обычно это делается сразу после рождения, но это можно сделать с плодом до рождения. Потому что ребенок собственные Rh + красные кровяные тельца были заменены на Rh-, материнские анти-Rh + антитела не агглютинируют никаких дополнительных эритроцитов. Позже Rh- кровь будет замещаться естественным путем, так как ребенок постепенно вырабатывает собственный резус + кровь. Любые остаточные анти-Rh + антитела от матери уйдут постепенно, потому что ребенок не производит их.
Эритробластоз fetalis можно предотвратить у женщин из группы высокого риска (то есть Rh- женщины с Rh + партнерши или партнерши, чья кровь тип неизвестен), введя сыворотка (Rho-GAM ) содержащие анти-Rh + антитела в мать примерно на 28-й неделе беременность и повторно в течение 72 часов после родов Rh + ребенка. Этот необходимо делать при первой и всех последующих беременностях. Введенные антитела быстро агглютинируют любые эритроциты плода, когда они попадают в кровь матери, тем самым не дав ей формируя собственные антитела.Сыворотка обеспечивает только пассивную форму иммунизация и скоро оставит ее кровь поток. Следовательно, она не вырабатывает никаких антител длительного действия. Это лечение может быть на 99% эффективным в предотвращении эритробластоза. феталис. Rho-GAM также обычно назначают Rh-женщинам после выкидыш, внематочная беременность или искусственный аборт. Без использования Rho-GAM резус-женщина, вероятно, будет производить большие количества Rh + антител каждый раз, когда она беременеет от Rh + ребенка, потому что она может вступить в контакт с большим количеством резус-фактора крови.Следовательно, риск опасный для жизни эритробластоз fetalis увеличивается с каждой последующей беременностью.
Anti-Rh + антитела могут вырабатываться у человека с резус-крови в результате переливание несоответствующей крови. Когда это происходит, появляется вероятно, будет производство антител на протяжении всей жизни. И снова Rho-GAM может предотвратить это.
Мать-плод Проблемы несовместимости могут также возникнуть с системой ABO. Однако они очень редки – страдают менее 0,1% рождений и обычно симптомы не такие серьезные. Чаще всего это происходит, когда мать относится к типу O, а ее плод – к A, B или AB. Симптомы у новорожденного у младенцев обычно желтуха, легкая анемия и повышенная уровень билирубина. Эти проблемы у ребенка обычно успешно лечатся без переливания крови.
ПРИМЕЧАНИЕ: Идентификация кто-то как Rh + или Rh- является упрощением.Здесь очень много вариации резус-группы крови в зависимости от того, какой из 45 резус-антигенов настоящее время. Самый важный из этих антигенов для матери-плода Несовместимость и проблемы с переливанием – это, по-видимому, D, C, c, E и e. Когда человек идентифицируется как Rh + или Rh-, это обычно ссылка на D-антиген. Другими словами, индивидуум RhD + или RhD-.
Как влияет на ребенка, если группы крови родителей не совпадают? – Журнал «Фонтан»
Счастливый старт
Группа крови – один из наименее важных вопросов в вашей жизни, если только вы не находитесь в медицинской ситуации, когда требуется переливание крови.Это также имеет значение, когда вы решите завести ребенка. Это когда ваш врач говорит: «Давайте посмотрим, что ваша кровь говорит нам о вашей беременности и ребенке». Несовместимость групп крови родителей может быть причиной некоторых серьезных проблем со здоровьем у ребенка, которые не остаются без лечения.
Группа крови
Определение группы крови – простая процедура. A, B и O – три антигена крови – иммунные белки. Эти антигены составляют четыре основные группы крови, составляя различные комбинации: A, B, AB и O.Резус (антиген D) также является еще одним фактором, влияющим на типирование. Антиген D – это, по сути, еще один унаследованный иммунный белок в нашей крови, который используется для дальнейшей классификации групп крови. Он классифицируется как резус-положительный для людей с антигеном D и отрицательный резус-фактор для людей без него. Распространенность антигена D различается между популяциями: европейцы – 15%, афроамериканцы – 8%, а население Восточной Азии – менее 1%. Разница между популяциями снова связана с наследственностью.
Некоторые расы и этнические группы имеют более высокий процент определенных групп крови, предположительно для защиты от болезней, эндемичных в их районе. Хорошим примером этого может служить отсутствие группы крови Даффи в некоторых эндемичных по малярии районах Африки, что считается причиной «явного преимущества в выживаемости». «Отсутствие антигена Даффи обеспечивает определенную защиту от малярии. Процент людей, не имеющих антигена Даффи, в этих местах намного выше, чем в районах, не эндемичных по малярии »(Scientific American).
АнтигенD существует как у женщин, так и у мужчин, но он особенно важен для беременных женщин. Естественно, D-отрицательные люди не вырабатывают антител для атаки на D-антиген. Человек должен столкнуться с Rh (D) положительной кровью, чтобы начать продуцировать анти-D антитела. Кровотечение во время родов – основная причина, по которой мать Rh (-) начинает вырабатывать антитела. Даже небольшое количество Rh (+) крови у плода может воспламенить процесс. Поэтому важно учитывать возможность того, что у плода будет резус-фактор (+).Если у отца резус-фактор (-), у плода будет резус-фактор (-), и у матери не будет проблем с выработкой анти-D вируса. Если у отца резус-фактор (+), есть небольшая вероятность, что у плода может быть резус-фактор (-), но предсказать это невозможно. Итак, если у матери резус-фактор (-), а у отца – резус (+), медицинские работники принимают меры, чтобы мать не вырабатывала антитела к D.
В чем проблема, если мать делает анти-Д? В большинстве случаев выработка антител начинается при смешении крови плода с кровью матери во время родов, на ребенка первых это не влияет.После сенсибилизации Rh-антителам в материнском кровообращении требуется примерно один месяц, чтобы уравновеситься в кровообращении плода, и, следовательно, предстоящая беременность несет в себе риск разрушения красных кровяных телец (эритроцитов) ребенка. Разрушение эритроцитов называется гемолизом, а заболевание, вызванное разрушением эритроцитов плода, является гемолитической болезнью плода и новорожденного (HDFN).
Нелеченная беременность может иметь до 16% риска развития HDFN у будущих плодов при следующих беременностях.Процесс сенсибилизации следующий: сенсибилизированные резус-антитела матери проходят через плаценту и обнаруживают резус-пятна на эритроцитах плода. Затем они покрывают их и, в некотором смысле, вызывают разрушение. Чем больше эритроцитов разрушается, тем больше падает гемоглобин плода, пытаясь компенсировать потерю. Производство эритроцитов в костном мозге, селезенке, печени и некоторых других участках увеличивается. По мере того, как анемия плода становится тяжелой, в кровь переносится меньше кислорода, поэтому в тканях появляются признаки гипоксии (недостатка кислорода).Повреждения, вызванные гипоксией, приводят к накоплению жидкости в различных пространствах, и возникает смертельное состояние, называемое водянкой плода. В основном это опухание ребенка по причинам, указанным выше.
Возникнет ли первичный иммунный ответ, зависит от нескольких факторов, помимо объема фетальной крови, воздействию которой подверглась мать. Эти переменные включают частоту переливания крови плода и матери и совместимость матери и плода по системе ABO. Как иммуногенность эритроцитов плода, так и способность матери к иммуногенному ответу играют роль в развитии этого состояния.Интересно, что некоторые пациенты, например больные СПИДом, могут не формировать Anti-Ds. Кроме того, частота резус-несовместимости у резус-отрицательной матери, которая также несовместима по ABO (у матери другая группа крови ABO, чем у отца), резко снижается до 1-2% и, как полагают, происходит из-за того, что сыворотка матери содержит антитела. против группы крови АВО плода. Немногочисленные эритроциты плода, которые смешиваются с материнским кровообращением, разрушаются из-за различия ABO до того, как резус-сенсибилизация может продолжиться в значительной степени.
Прежде чем продолжить, подчеркнем один момент: выработка анти-D может быть важна для любого, кому требуется переливание крови при определенных заболеваниях. Тем не менее, мы можем выбрать, какую кровь дать пациенту, и, очевидно, предпочтем наиболее совместимую кровь, которая у нас есть. Проблема, возникающая у беременных пациенток, связана с тем, что мы не контролируем группу крови ребенка, и организм матери может идентифицировать ребенка как инородный объект в любое время во время беременности. Вся цель идентификации и лечения состоит в том, чтобы сделать несовместимого ребенка невидимым для боевых клеток матери.
Скрининг и профилактика продукции анти-D
Каждая беременная женщина проходит скрининг на группу крови и титры антител в начале беременности. Если у нее резус-фактор (-), как указано выше, она проходит второй скрининг через 28 недель для измерения титров анти-D. Если титр низкий, ей делают внутримышечную инъекцию под названием иммуноглобулин резус (RhIg), который, что интересно, сам по себе является анти-D. Некоторые теории предполагают, что он покрывает эритроциты плода и защищает их от иммунной системы матери; однако ни одна из этих теорий не доказана.Мы до сих пор не знаем, как введение анти-D из внешнего источника удерживает иммунную систему матери от выработки собственных анти-D-антител, которые на самом деле вызывают гемолиз.
RhIg продуцируется у Rh (-) самцов и самок в постменопаузе. Этим донорам целенаправленно вводят кровь Rh (+), а затем измеряют продукцию анти-D антител. Те, у кого достаточно анти-D в крови, регулярно собирают для сбора иммуноглобулинов, содержащих анти-D.
Когда сбор урожая завершен, собираются не только анти-D иммуноглобулины, но и некоторые другие.Вот почему RhIg может вызывать некоторые побочные эффекты и аллергические реакции, и его следует назначать под контролем врача.
Вторая прививка RhIg делается в течение 72 часов после рождения. Если следовать стандартным рекомендациям и делать прививки RhIg должным образом, вероятность увидеть болезнь при следующих беременностях составляет менее 0,1%.
Предотвращение гемолиза при наличии анти-D антител
На 28-недельном скрининге, если титр высокий, это означает, что женщина уже сталкивалась с Rh (+) кровью на каком-то этапе своей жизни, возможно, во время предыдущей беременности.Затем следует самая сложная часть предотвращения развития болезни у плода.
Первым шагом является попытка диагностировать резус-фактор плода (+). Плод с резус-фактором (-) не нуждается ни в каких дополнительных исследованиях или наблюдении. Группа крови отца может быть использована для оценки вероятности группы крови плода, однако неверное определение отцовства не позволяет клиницистам доверять результатам типирования отца. Поэтому для подтверждения резус-статуса плода обычно проводят больше тестов, чем полагаться исключительно на резус-фактор отца.
Наиболее распространенный метод, используемый для определения резус-фактора у плода – это бесклеточная ДНК-проверка (вкДНК). Клетки плода можно обнаружить в крови матери уже на 38 день беременности. Обычно пробы материнской плазмы берутся через 10 недель, и для определения резус-статуса плода по ДНК используется ПЦР с обратной транскриптазой.
CfDNA обычно делают каждой беременной пациентке, по крайней мере, в некоторых европейских странах. Но в США это зависит от желания пациента и не входит в стандартную дородовую помощь.
Если невозможно выполнить вкДНК, вторым вариантом является аминоцентез (взятие образца амнионной жидкости ребенка). Тем не менее, он связан со сравнительно высоким риском потери беременности, поэтому он предназначен для беременных с высоким титром и высоким риском.
Для прогнозирования заболевания делаются серийные титры. Если картина показывает увеличение и достигает критического титра, тогда беременность становится беременностью с высоким риском, осложненной тяжелой анемией.
Если плод находится в группе риска тяжелой анемии, необходимо провести допплеровское исследование для оценки кровотока в средней мозговой артерии (СМА).По мере нарастания анемии увеличивается пиковая систолическая скорость (PSV). Когда MCA-PSV указывает на высокий риск, необходимо измерить уровень гемоглобина плода, взяв кровь из пуповины (пуповины между плодом и матерью), чтобы определить степень анемии. Если соблюдены критерии тяжелой анемии, плоду переливают эритроциты. Переливание обычно проводится между 18 и 35 неделями. До 18 недель плод слишком мал, а после 35 недель плод становится слишком большим. Тесты на гемоглобин повторяются каждые две недели, пока ребенок не родится.
Дальнейшие исследования в пути
Давайте еще раз упомянем этот невероятный факт, на случай, если вы его упустили: у ребенка болят анти-D антитела, вырабатываемые его матерью. Чтобы предотвратить эту катастрофу, мы даем матери анти-D антитело (RhIg), созданное неизвестным донором. Когда мать делает это сама, плод страдает; когда он дается из внешнего источника, он защищает плод. Несмотря на все исследования, мы до сих пор не знаем, как работает это чудо. Тем не менее, предстоит еще больше исследований, которые позволят нам понять, как работает RhIg.
Счастливый конец
Регулярный дородовой уход важен для скрининга и профилактики HDFN. Простые тесты и лечение могут легко снизить вероятность возникновения этого состояния. При каждой последующей беременности после первой пораженной беременности плод, вероятно, будет страдать от более тяжелой гемолитической болезни и в более раннем гестационном возрасте. По этой причине беременные женщины должны дать согласие на обследование и получение RhIg. О любом кровотечении необходимо немедленно сообщать врачу.
Ваша группа крови не влияет на то, что вы рожаете здоровых детей. Небольшая осведомленность и принятие соответствующих мер предосторожности, рекомендованных вашим врачом, могут привести вас к счастливому концу 9-месячного путешествия.
Список литературы
Scientific American. «Почему у людей разные группы крови?» 7 марта 2005 г.
Uptodate.com
Medscape.com
Вопрос по генетике | Wyzant Спросите эксперта
В этом вопросе рассматриваются три разные системы маркеров группы крови, поэтому каждую из них необходимо рассматривать независимо.
Во-первых, в системе ABO аллели для A и B кодоминантны, что означает, что соответствующий антиген будет экспрессироваться на красных кровяных тельцах, независимо от того, есть ли у человека одна или две копии аллеля. Аллель O не кодирует маркер.
Возможные генотипы и фенотипы:
Генотип Фенотип
AA A
AO A
BB B
BO B
OO O
AB AB
Итак, для крови есть два типа A и B возможные генотипы.Поскольку вопрос задает все возможные фенотипы детей, предположим, что родители гетерозиготны (AO для A и BO для B)
Система MN также является кодоминантной, но только с двумя аллелями. Это более прямолинейно.
Генотип Фенотип
MM M
NN N
MN MN
Наконец, S-система представляет собой простой менделевский доминантный / рецессивный тип наследования.
Генотип Фенотип
SS S
Ss S
ss s
Фенотип S имеет два возможных генотипа, некоторые предполагают гетерозиготность (Ss).Фенотип s рецессивен, поэтому генотип должен быть ss.
Теперь, имея эти генотипы и соответствующие фенотипы, мы можем ответить на вопросы.
Имейте в виду, что, поскольку мы ищем все [возможные фенотипы для детей, мы должны предположить, что родитель с доминантным фенотипом является гетерозиготным, если нам не сказали, что родитель гомозиготен.
1, Отец – AB M S, поэтому предположим, что его генотип – AB MM Ss. Собственно, AB и MM верны. Фенотип матери – O N s, поэтому очевидно, что ее генотип – OO NN ss.
Каждый ребенок должен унаследовать O N от матери, поскольку она гомозиготна по всем трем признакам.
Потомки должны унаследовать M от отца, но могут наследовать либо A, либо B для системы ABO, а также S или s для системы S. Это означает, что есть четыре возможных комбинации от отца:
AMS
AM s
BMS
BM s
Теперь объедините их с ONS от мамы, и есть четыре возможных результата для детей:
Генотип Фенотип
AO MN Ss A MN S
AO MN ss A MN s
BO MN Ss B MN S
BO MN ss B MN s
2, Папа – A MN ss, снова предполагаем гетерозиготность для A (генотип AO), .Он гетерозиготен по MN и гомозиготен по s, поэтому он может внести четыре возможных гаметы: A M s, A N s, O M s или O N s. Mon гомозиготна по O и s и гетерозиготна по MN, поэтому она может вносить либо O M s, либо O N s. Их сложение дает восемь комбинаций. Представим это в квадрате Паннета:
OM s ON s
AM s AO MM ss (AM s) AO MN ss (A MN s)
AN s AO MN ss (A MN s} A MN s} AO NN ss (AN s)
OM s OO MM ss (OM s) OO MN ss (O MN s)
ON s OO MN ss (O MN s) OO NN ss (ON s)
. два возможных фенотипа для маркера ABO, три возможных фенотипа для системы MN и только один вариант для s.Это дает шесть возможных фенотипов для детей: A M s, A MN s, A N s, O M s, O MN s и O N s.
3. В этом случае папа гомозиготен по О и М, и нам говорят, что он гетерозиготен по Ss. Таким образом, он может иметь либо O M S, либо O m гаметы. Мама гомозиготна по N и гетерозиготна по двум другим признакам (AO и Ss), поэтому у нее есть четыре возможных генотипа для ее гамет: A N S, A N s, O N S и O N s.
Поскольку вопрос касается фенотипов, давайте сделаем сокращенный путь, поскольку мы уже провели тщательный анализ.
Для системы ABO дети должны унаследовать O от отца и A или O от мамы, а фенотипически дети могут быть A или O. Они должны наследовать M от отца и N от мамы, поэтому дети должны быть MN. Оба родителя гетерозиготны по S, поэтому фенотипически дети могут быть S или s. Это дает две возможности для ABO (либо A, либо O, две возможности для S (либо S, либо s), и все они должны быть MN. Объединение этого дает четыре возможных фенотипа для детей:
A MN S
A MN s
O MN S
O MN s
4.Это может показаться немного сложнее, но на самом деле это не так, если рассматривать каждый маркер отдельно. Мы знаем, что каждый родитель гетерозиготен по каждому признаку (или, другими словами, это тригибридное скрещивание)
AB x AB может давать группы крови A, B или AB (три возможности0
MN x MN могут давать M, N, или MN группы крови (три возможности)
Ss x Ss может дать группу крови S или s (две возможности)
Таким образом, существует 3 x 3 x 2 = 12 возможных исходов, а именно:
AMS
AM s
ANS
AN s
BMS
BM s
BNS
BN s
AB MS
AB M s
AB NS
AB N s
Надеюсь, это поможет.