Если у папы 2 отрицательная а у мамы 2 положительная: Какая группа крови будет у ребенка?
Какая группа крови самая редкая и почему?
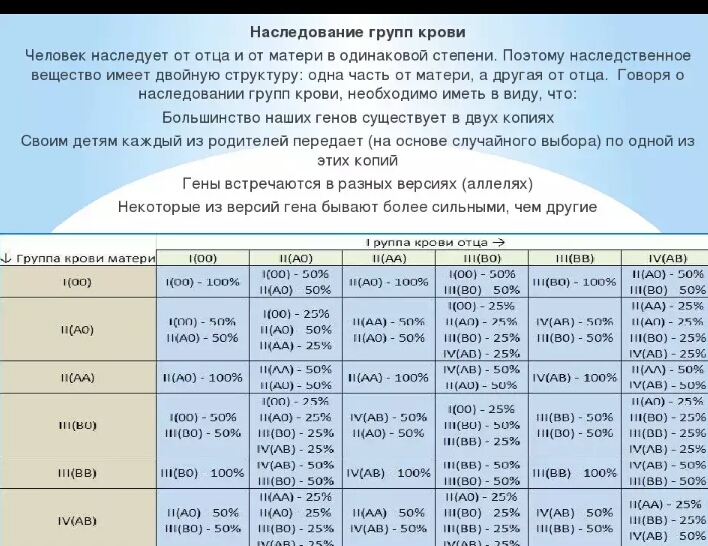
Группа крови — описание индивидуальных антигенных характеристик эритроцитов, определяемое с помощью методов идентификации специфических групп углеводов и белков, включенных в мембраны эритроцитов. Система AB0 — это основная система групп крови, которая используется при переливании крови у людей. Систему AB0 составляют 2 групповых эритроцитарных антигена — агглютиногены А и В и 2 соответствующих антитела — агглютинины плазмы a (анти-А) и b (анти-В). Различные сочетания антигенов и антител образуют 4 группы крови:
- группа 0 аb (I) — на эритроцитах отсутствуют групповые агглютиногены, в плазме присутствуют агглютинины a и b;
- группа Аb (II) — эритроциты содержат только агглютиноген А, в плазме присутствует агглютинин b;
- группа Ва (III) — эритроциты содержат только агглютиноген В, в плазме содержится агглютинин a;
- группа АВ (IV) — на эритроцитах присутствуют антигены А и В, плазма агглютининов не содержит.

Система групп крови AB0 является основной системой, определяющей совместимость (или несовместимость) переливаемой крови, так как эти антигены наиболее иммуногенны. Пациенты, получающие несовместимую группу крови, часто испытывают опасную реакцию: их иммунная система распознает чужеродные антигены на поверхности эритроцитов и атакует их. Между тем при переливании крови учитывается еще один фактор — резус крови — антиген, который находится на поверхности эритроцитов.
Ученые из Стенфордской школы медицины (Stanford School of Medicine), США, отмечают, что различные группы крови являются более или менее распространенными и распределяются в генеральной совокупности следующим образом:
- группа 0 аb (I), резус — положительный: 37,4%;
- группа 0 аb (I), резус — отрицательный: 6,6%;
- группа Аb (II), резус — положительный: 35,7%;
- группа Аb (II), резус — отрицательный: 6,3%;
- группа Ва (III), резус — положительный: 8,5%;
- группа Ва (III) резус — отрицательный: 1,5%;
- группа АВ (IV), резус — положительный: 3,4%;
- группа АВ (IV), резус — отрицательный: 0,6%.

Распространенность той или иной группы крови несколько различается в зависимости от этнической принадлежности человека. Например, группа крови Аb (II) является более распространенной у азиатского населения, чем у европеоидов, в то время как группа 0 аb (I) чаще встречается у латиноамериканцев. Несмотря на то что такие подсчеты являются лишь приблизительными, исследователи отмечают, что группа крови АВ (IV) с отрицательным резусом является наиболее редкой.
Лица с такой группой крови унаследовали ген А от одного родителя и ген B — от другого. На основе базового количества людей с такими генами вероятность появления комбинации АВ еще и с отрицательным резусом весьма низкая. При этом лица с группой крови АВ являются универсальными реципиентами, а те, кто имеет группу крови 0 аb (I) — универсальными донорами.
По материалам www.medicaldaily.com
Группы крови
Когда врач говорит о группе крови, он имеет в виду 2 вещи: группу крови по АВО-системе и резус-фактор.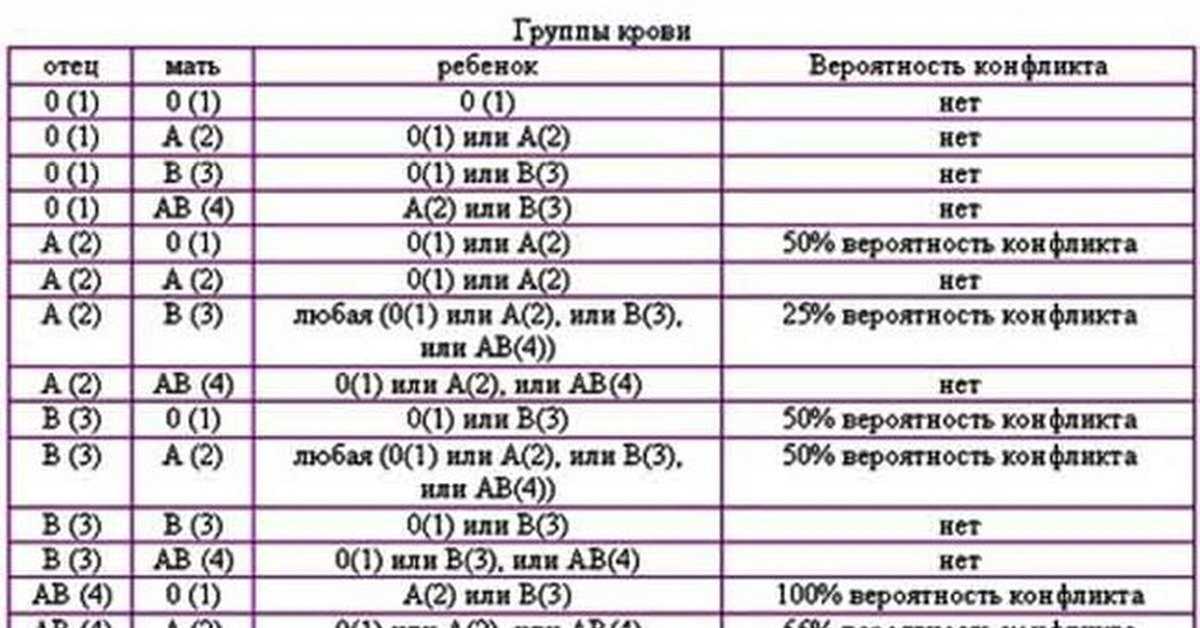
АВО-система
По АВО-системе группа крови может быть О (I), А (II), В (III) или АВ (IV). Группу крови определяют 2 антигена, которые расположены на клетках крови человека.
• О (I)-группа крови – нет ни А-, ни В-антигена
• А (II)-группа крови – на эритроцитах только А-антиген
• В (III)-группа крови – на эритроцитах только В-антиген
• АВ (IV)-группа крови – на эритроцитах оба антигена – А и В
Это открытие в 1901 году сделал австрийский медик Карл Ландштейнер, что позволило сформулировать правила переливания крови у человека. В 1930 году К. Ландштейнер за разработку системы групп крови АВ0 был удостоен Нобелевской премии.
Если у человека группа крови “А”, “В” или “О”, тогда в его плазме существуют антитела, уничтожающие антигены, которые у самого человека отсутствуют. Это означает, что если у тебя А-группа крови, то тебе нельзя переливать кровь В-группы, т.к. у тебя есть антитела, которые взаимодействуют с антигенами В-группы. Если у тебя О-группа крови, тогда у тебя есть антитела, которые взаимодействуют с антигенами А- группы, В- группы, а также АВ-группы крови.
Так как О-группы не содержит антигенов, то ее можно переливать всем людям (до 500 мл). Человек с такой группой крови является универсальным донором.
Люди с АВ-группой крови являются универсальными реципиентами, так как в крови таких людей нет антител, способных взаимодействовать с вводимыми извне антигенами. Им можно переливать кровь любой группы.
Резус-фактор (Rh)
В конце 30-х годов прошлого столетия Ландштейнер и Винер, сравнивая антигенные свойства эритроцитов человека и обезьян, обнаружили, что у большинства людей имеется антиген, аналогичный антигену, имеющемуся у обезьян. Ученые назвали его резус-фактором (Rh). 90 – 85 % людей содержат этот антиген, их кровь резус-положительная, 10-15% людей не имеют этого антигена, то есть у них кровь резус-отрицательная.
Резус-принадлежность крови человека зависит от наличия на эритроцитах антигена D. Если D-антиген присутствует, у человека положительный резус-фактор (Rh+).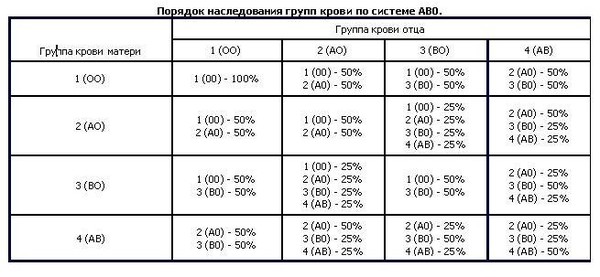 Если D-антиген отсутствует, у человека отрицательный резус-фактор (Rh-).
Если D-антиген отсутствует, у человека отрицательный резус-фактор (Rh-).
Если у человека отрицательный резус-фактор, то при соприкосновении с резус-положительной кровью (например, при переливании крови или во время беременности), в его организме вырабатываются антитела на отсутствующий антиген. Эти антитела не безразличны для человека, например, во время беременности Rh-отрицательной женщины Rh-положительным плодом у ребенка может развиться очень серьезное заболевание- гемолитическая болезнь новорожденного.
На сегодняшний день кроме систем АВО и резус (Rh) обнаружено еще 27 систем групп крови (всего 29 систем). Из них наиболее значимыми для переливания крови являются Kell-, Kidd-, Duffy-системы.
Как определяют группу крови?
Кровь человека и реагент известных антител смешивают между собой. На подставку капают 3 капли крови донора.
В первую каплю добавляют реагент анти-А, во вторую – реагент анти-В и в третью – анти-D, т.е. Rh-реагент. Если в первой капле крови образуется склеивание красных кровяных клеток (агглютинация), то у человека присутствует А-антиген.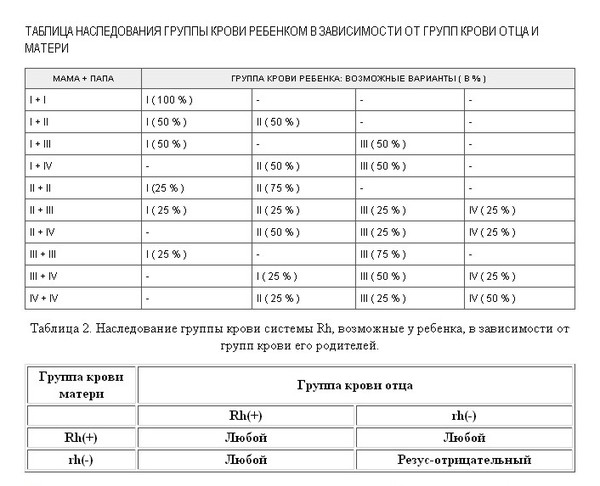 Если во второй капле крови красные кровяные клетки не склеиваются, то у человека отсутствует В-антиген, и если в третьей капле крови возникает агглютинация, человек Rh-положительный. Исследуют также антитела человека.
Если во второй капле крови красные кровяные клетки не склеиваются, то у человека отсутствует В-антиген, и если в третьей капле крови возникает агглютинация, человек Rh-положительный. Исследуют также антитела человека.
Группы крови необходимо учитывать при переливании. Они должны подходить друг другу. Если пробы на совместимость и группа крови определены не точно, у пациента во время переливания крови могут возникнуть угрожающие его жизни осложнения.
Как мне получить резус-отрицательную группу крови, если оба моих родителя положительные?
Фу! Здесь много хороших вопросов! Мы не будем иметь дело с частями вашей группы крови А и О. Нажмите здесь, чтобы понять, почему у вашей мамы группа крови A, а не у отца O (хотя и то, и другое было возможно).
Итак, как у тебя оказалась отрицательная группа крови, когда у твоих предков была положительная? Скорее всего потому, что ваши родители являются носителями отрицательной группы крови.
Давайте используем группу крови, чтобы объяснить, что такое носитель.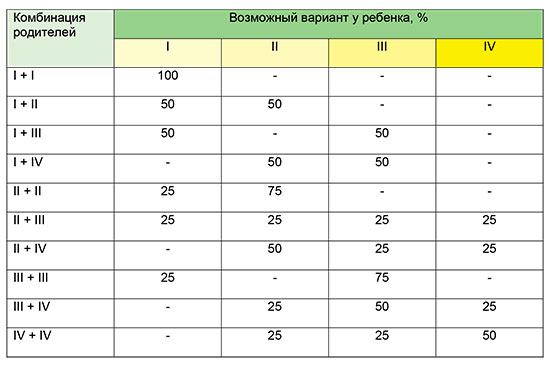 Помните, у всех нас есть 2 копии большинства наших генов, одна от мамы и одна от папы. И наши гены бывают разных версий.
Помните, у всех нас есть 2 копии большинства наших генов, одна от мамы и одна от папы. И наши гены бывают разных версий.
Например, существует ген под названием RHD , который существует как минимум в двух версиях. Одна версия называется положительной, а другая отрицательной. Вместе эти версии приводят к Rh+ и Rh-, о которых сообщается в группе крови.
Теперь очевидно, что произойдет, если у нас есть две версии RHD +, у нас кровь Rh+ (или “+”). А если у нас две RHD – версии, то у нас Rh- (или “-“) кровь. Но что произойдет, если у вас есть по одному из каждого?
Вы Rh+, но носитель для резус-крови. Вот почему это так.
Помните, гены — это всего лишь рецепты для производства белков. А белки делают всю работу в клетке. Они переносят наш кислород, помогают нам видеть, поддерживают наши клетки и т. д.
Ген RHD производит белок RHD. Мы не знаем, что делает этот белок, но он находится снаружи наших эритроцитов.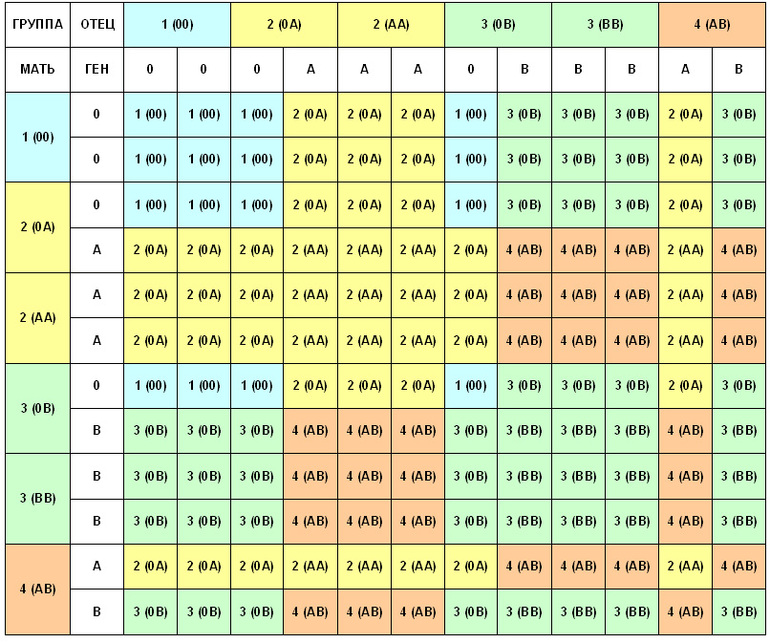 И мы знаем, что можем жить без него, потому что у некоторых людей белок RHD не вырабатывается.
И мы знаем, что можем жить без него, потому что у некоторых людей белок RHD не вырабатывается.
Эти люди Rh-. RHD + (или “+”) версия гена содержит полный набор инструкций для получения белка RHD. RHD – (или “-“) версии либо отсутствуют некоторые инструкции, либо они перемешаны.
Таким образом, люди Rh- не производят белок RHD, потому что обе версии их гена RHD не работают. Как вы могли догадаться, Rh+ людям нужен всего один работающий ген RHD .
Категория:
Спросите у генетика
Это связано с тем, что люди, имеющие только одну рабочую копию 9Ген 0009 RHD производит достаточно белка RHD, чтобы быть Rh+. Но у них все еще есть RH-версия, которую они могут передать своим детям. Вот что такое перевозчик. И, скорее всего, кто ваши родители.
Как и почти у всех, у вас есть две копии RHD — одна от мамы, а другая от папы. Таким образом, чтобы получить Rh-, ОБА ваших Rh+ родителей должны быть НОСИТЕЛЯМИ Rh-версии гена RHD . У них была одна копия версии RH+ и одна копия версии RH-.
У них была одна копия версии RH+ и одна копия версии RH-.
У мамы был шанс 50 на 50 передать тебе свой Rh-. У твоего отца был такой же шанс. Таким образом, у вас был 1 из 4 шансов получить Rh-. Вы превзошли шансы!
Категория:
Спросите у генетика
А как насчет ваших бабушек и дедушек? Можем ли мы определить их резус-статус, исходя из того, что мы знаем о вас и ваших родителях?
Ну, вариантов много, поэтому мы не можем сказать наверняка. Но мы ДЕЙСТВИТЕЛЬНО знаем, что обе группы ваших бабушек и дедушек, скорее всего, должны были иметь по крайней мере одну «зашифрованную» версию 9.0009 RHD ген. Другими словами, по крайней мере один дедушка с папиной стороны в семье был носителем. И еще один с маминой стороны.
Это самый простой и, безусловно, самый распространенный способ, которым ваши родители унаследовали ген RHD -. Как я уже сказал, здесь есть много возможностей.
Ваши бабушка и дедушка могли быть носителями или, может быть, один из них был Rh-.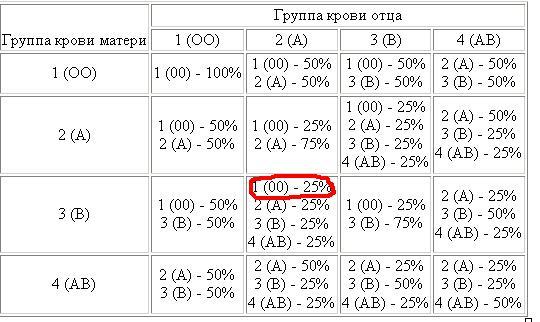 Единственная возможность, которую было бы труднее объяснить, это если бы оба дедушки и бабушки были Rh-. Это бывает, но редко.
Единственная возможность, которую было бы труднее объяснить, это если бы оба дедушки и бабушки были Rh-. Это бывает, но редко.
Если не было Rh-бабушек и дедушек, то, как я уже сказал, по крайней мере один дедушка с каждой стороны должен быть носителем. Это один из способов, которым зашифрованные (или рецессивные) версии гена могут оставаться скрытыми в генеалогическом древе, ожидая возможности соединиться с другой рецессивной версией, чтобы их можно было увидеть.
Вот почему рыжие волосы или голубые глаза тоже могут появиться из ниоткуда. Как и у вас, у этих людей с рыжими волосами или голубыми глазами родители были носителями рецессивного признака.
Ваши родители были носителями резус-группы крови. Так же, как родители других людей были носителями рыжих волос или голубых глаз.
Синдром Линча | Cancer.Net
Что такое синдром Линча?
Синдром Линча — это тип синдрома наследственного рака, связанный с генетической предрасположенностью к различным типам рака. Это означает, что люди с синдромом Линча имеют более высокий риск развития некоторых видов рака. Синдром Линча также известен как наследственный неполипозный колоректальный рак (HNPCC).
Это означает, что люди с синдромом Линча имеют более высокий риск развития некоторых видов рака. Синдром Линча также известен как наследственный неполипозный колоректальный рак (HNPCC).
Рак начинается, когда нормальные клетки начинают изменяться и бесконтрольно расти, образуя массу, называемую опухолью. Опухоль может быть доброкачественной (не раковой) или злокачественной (раковой), что означает, что она может распространяться на другие части тела. Доброкачественная опухоль означает, что опухоль может расти, но не будет распространяться.
Люди с синдромом Линча имеют значительно повышенный риск развития колоректального рака. Существует также повышенный риск развития других видов рака, таких как рак эндометрия (матки), желудка (желудка), яичников, тонкой кишки (тонкий кишечник), поджелудочной железы, предстательной железы, мочевыводящих путей, почек, желчных протоков и рака головного мозга.
Синдром Линча является одним из наиболее распространенных наследственных раковых синдромов. По оценкам, 1 из каждых 300 человек может быть носителем изменения в гене, связанном с синдромом Линча. Подсказки к тому, есть ли в семье синдром Линча, включают диагноз колоректального рака, рака эндометрия, яичников и / или других видов рака у нескольких родственников с одной стороны семьи. Кроме того, рак, связанный с синдромом Линча, с большей вероятностью диагностируется в молодом возрасте. Люди с синдромом Линча также подвержены повышенному риску развития нескольких видов рака в течение жизни.
По оценкам, 1 из каждых 300 человек может быть носителем изменения в гене, связанном с синдромом Линча. Подсказки к тому, есть ли в семье синдром Линча, включают диагноз колоректального рака, рака эндометрия, яичников и / или других видов рака у нескольких родственников с одной стороны семьи. Кроме того, рак, связанный с синдромом Линча, с большей вероятностью диагностируется в молодом возрасте. Люди с синдромом Линча также подвержены повышенному риску развития нескольких видов рака в течение жизни.
ASCO рекомендует, чтобы тестирование опухоли на синдром Линча проводилось у всех людей, у которых диагностирован колоректальный рак, а последние рекомендации также рекомендуют тестирование опухоли для всех видов рака эндометрия. Подробнее об этих рекомендациях и рекомендациях по скринингу, перечисленных ниже, читайте на сайте www.asco.org/endorsements/HereditaryCRC. (Обратите внимание, что эта ссылка ведет на отдельный веб-сайт ASCO.)
Каковы признаки синдрома Линча?
Набор критериев, называемый пересмотренными рекомендациями Bethesda, используется, чтобы помочь врачам решить, кого следует проверять на синдром Линча:
Развитие колоректального рака или рака эндометрия в возрасте до 50 лет
Развивающийся колоректальный рак, рак эндометрия или другой тип рака* с дефицитом репарации несоответствия (MMR-D) или микросателлитной нестабильностью высокого уровня (MSI-H), обнаруженный после тестирования образца опухоли
Развитие колоректального рака и других видов рака*, связанных с синдромом Линча, отдельно или одновременно
-
Колоректальный рак у 1 или более родственников первой степени родства, у которых также есть или был другой рак, связанный с синдромом Линча * , причем 1 из этих видов рака развился в возрасте до 50 лет.
 Фраза «родственники первой степени родства» включает родителей, братьев, сестер и детей.
Фраза «родственники первой степени родства» включает родителей, братьев, сестер и детей. Колоректальный рак у 2 или более родственников первой или второй степени родства с другим раком, связанным с синдромом Линча*. К «родственникам второй степени» относятся тети, дяди, бабушки и дедушки, внуки, племянники и племянницы.
* Категория включает колоректальный рак, рак эндометрия, рак яичников, рак желудка, рак тонкой кишки, рак мочеточника или почечной лоханки, рак мочевого пузыря, рак желчных протоков, рак поджелудочной железы или сальные аденомы кожи
Определение синдрома Линча все еще развивается. У многих людей все еще может быть синдром Линча, даже если их семейный анамнез не полностью соответствует пересмотренным рекомендациям Bethesda. Таким образом, людям с семейным анамнезом, указывающим на возможность синдрома Линча, рекомендуется общение с медицинским работником, прошедшим подготовку по генетическим заболеваниям и состояниям.
Другие формы синдрома Линча
Мьюир-Торре — другое название синдрома Линча, при котором у людей развиваются необычные кожные поражения или опухоли, включая сальные аденомы, сальные эпителиомы, сальные карциномы и кератокантомы. Поскольку эти редкие поражения кожи чаще наблюдаются у людей с синдромом Линча, рекомендуется, чтобы человек с диагнозом этих поражений прошел генетическое обследование у квалифицированного медицинского работника.
Синдром Тюрко — это состояние, при котором у людей развиваются опухоли головного мозга и колоректальный рак. В некоторых случаях в прошлом человека с синдромом Линча и/или другим генетическим синдромом, называемым семейным аденоматозным полипозом (САП), называли синдромом Тюрко. Однако синдром Тюрко больше не считается отдельным генетическим синдромом.
Что вызывает синдром Линча?
Синдром Линча — это генетическое заболевание. Это означает, что риск развития рака может передаваться из поколения в поколение в семье. Эти типы изменений или мутаций гена называются «наследственными или зародышевыми мутациями». Изменения в нескольких генах, участвующих в восстановлении несоответствия ДНК, связаны с синдромом Линча. К ним относятся гены МЛх2 , МШ3 , МШ6 , ПМС2, и EPCAM . Мутация в любом из этих генов дает человеку повышенный пожизненный риск развития колоректального рака, рака эндометрия, рака яичников и других родственных видов рака.
Эти типы изменений или мутаций гена называются «наследственными или зародышевыми мутациями». Изменения в нескольких генах, участвующих в восстановлении несоответствия ДНК, связаны с синдромом Линча. К ним относятся гены МЛх2 , МШ3 , МШ6 , ПМС2, и EPCAM . Мутация в любом из этих генов дает человеку повышенный пожизненный риск развития колоректального рака, рака эндометрия, рака яичников и других родственных видов рака.
Не во всех семьях с синдромом Линча будут заметные изменения в MLh2 , MSh3 , MSH6 , PMS2, или EPCAM . Продолжаются исследования по выявлению других генов, связанных с синдромом Линча.
У некоторых людей в этих генах развиваются изменения, которые не передаются по наследству, а возникают в результате процесса старения организма и других причин, которые недостаточно изучены. Эти типы мутаций называются «приобретенными мутациями». Если в опухоли обнаруживаются изменения в этих генах, унаследованная ДНК человека (обычно анализ крови или слюны) также будет проверена на наличие этого аномального гена.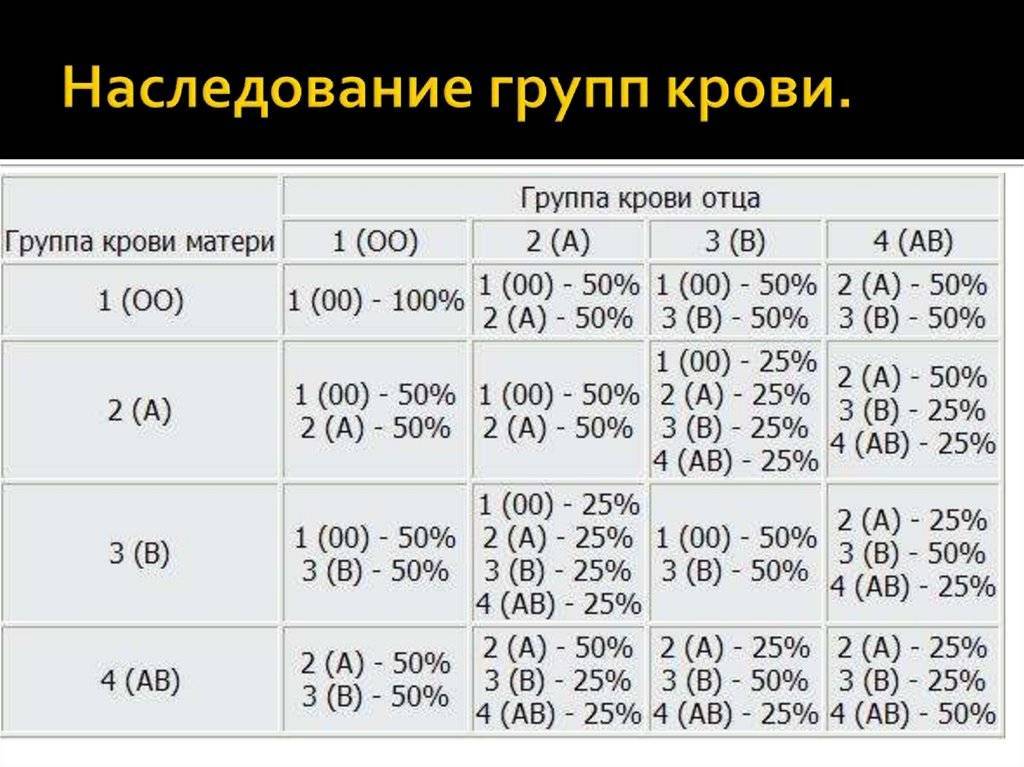 Если и в крови, и в опухоли есть измененный ген, это состояние передается по наследству, а не приобретается, а это означает, что другие члены семьи могут быть затронуты.
Если и в крови, и в опухоли есть измененный ген, это состояние передается по наследству, а не приобретается, а это означает, что другие члены семьи могут быть затронуты.
Как наследуется синдром Линча?
В норме каждая клетка имеет 2 копии каждого гена: 1 унаследованная от матери и 1 унаследованная от отца. Синдром Линча следует аутосомно-доминантному типу наследования, при котором мутация должна произойти только в одной копии гена, чтобы у человека был повышенный риск заболеть этим заболеванием. Это означает, что родитель с мутацией гена может передать копию своего нормального гена или копию гена с мутацией. Таким образом, ребенок, у которого есть родитель с мутацией, имеет 50-процентный шанс унаследовать эту мутацию. Брат, сестра или родитель человека, у которого есть мутация, также имеют 50% шанс иметь такую же мутацию. Однако, если у родителей отрицательный результат теста на мутацию (это означает, что результаты теста каждого человека не обнаружили мутации), риск для братьев и сестер значительно снижается, но их риск все еще может быть выше среднего риска.
Существуют варианты для людей, заинтересованных в рождении ребенка, если предполагаемый родитель является носителем генной мутации, повышающей риск этого наследственного синдрома рака. Преимплантационная генетическая диагностика (ПГД) — это медицинская процедура, проводимая в сочетании с экстракорпоральным оплодотворением (ЭКО). Это позволяет людям, которые являются носителями определенной известной генетической мутации, снизить вероятность того, что их дети унаследуют эту мутацию. Яйцеклетки человека извлекаются и оплодотворяются в лаборатории. Когда эмбрионы достигают определенного размера, 1 клетка удаляется и проверяется на наличие рассматриваемого наследственного состояния. Затем люди могут выбрать перенос эмбрионов, не имеющих генетической мутации. ПГД используется уже более 20 лет и используется для лечения нескольких синдромов наследственной предрасположенности к раку. Однако это сложная процедура с финансовыми, физическими и эмоциональными факторами, которые необходимо учитывать перед началом. Для получения дополнительной информации поговорите со специалистом по вспомогательной репродукции в клинике по лечению бесплодия.
Для получения дополнительной информации поговорите со специалистом по вспомогательной репродукции в клинике по лечению бесплодия.
Насколько распространен синдром Линча?
В большинстве случаев колоректальный рак является спорадическим, то есть он возникает случайно без известной причины. Считается, что примерно от 3% до 5% всех случаев колоректального рака и от 2% до 3% всех случаев рака эндометрия связаны с синдромом Линча.
Как диагностируется синдром Линча?
Синдром Линча можно подтвердить с помощью анализа крови или слюны чьей-либо унаследованной ДНК. Тест может определить, есть ли у кого-то мутация, которая может передаваться (называется наследуемой) в одном из генов, связанных с синдромом Линча. В настоящее время тестирование доступно для MLh2 , MSh3 , MSH6, PMS2 и гены EPCAM . Однако не все семьи с синдромом Линча будут иметь идентифицируемую мутацию в одном из этих генов.
Скрининговые тесты также могут быть выполнены на раковой ткани, чтобы определить вероятность синдрома Линча. Предлагаются 2 скрининговых теста: тест на микросателлитную нестабильность (MSI) и иммуногистохимический тест (IHC). Результаты этих тестов могут указать, следует ли рассмотреть вопрос о более конкретном генетическом тестировании.
Предлагаются 2 скрининговых теста: тест на микросателлитную нестабильность (MSI) и иммуногистохимический тест (IHC). Результаты этих тестов могут указать, следует ли рассмотреть вопрос о более конкретном генетическом тестировании.
Каков предполагаемый риск рака, связанный с синдромом Линча?
Общие риски рака в течение жизни для людей с синдромом Линча
Колоректальный рак от 20% до 80%
Рак желудка от 1% до 13%
Рак мочевыводящих путей (почечной лоханки, мочеточника, мочевого пузыря) от 1% до 18%
-
Рак тонкой кишки (кишечника) от 1% до 6%
Рак поджелудочной железы от 1% до 6%
Рак гепатобилиарного тракта (печень/желчные протоки) от 1% до 4%
Опухоль головного мозга или центральной нервной системы 1–3%
Риск рака у женщин с синдромом Линча
Рак эндометрия от 15% до 60%
Рак яичников от 1% до 38%
Быстро растет количество данных о том, как разные люди с синдромом Линча имеют различный риск различных видов рака в зависимости от гена, в котором человек несет мутацию.
Какие существуют варианты скрининга рака при синдроме Линча?
ASCO рекомендует следующее обследование для людей с синдромом Линча. Важно обсудить эти варианты со своим врачом, так как каждый человек индивидуален:
Общие рекомендации по скринингу и снижению риска
Колоноскопия каждые 1-2 года, начиная с 20-25 лет или на 5 лет моложе самого раннего возраста постановки диагноза в семье, в зависимости от того, что наступит раньше
Эндоскопия верхних отделов каждые 3–5 лет в дополнение к тестированию на Helicobacter pylori при первичном обследовании с лечением в случае положительного результата
Ежегодное общее обследование кожи тела
Рассмотрение вопроса о ежедневном приеме аспирина, который был связан со значительным снижением риска развития колоректального рака у лиц с синдромом Линча
Скрининг на другие виды рака, связанные с синдромом Линча, может быть рекомендован в зависимости от семейного анамнеза человека, хотя эффективность такого скрининга остается недоказанной.
Ежегодный гинекологический осмотр женщины, УЗИ органов малого таза, биопсия эндометрия, в возрасте от 30 до 35 лет. После прекращения рождения детей женщине может потребоваться профилактическая операция по удалению матки и яичников, тем более что скрининг на рак эндометрия и яичников никогда не подтверждался. быть эффективным у людей с синдромом Линча.
Варианты скрининга могут со временем меняться по мере разработки новых технологий и получения дополнительных сведений о синдроме Линча и других его формах. Важно поговорить с врачом о соответствующих скрининговых тестах.
Узнайте больше о том, чего ожидать от стандартных тестов и процедур.
Вопросы, которые следует задать медицинскому персоналу
Если вы обеспокоены риском развития колоректального рака или других видов рака, поговорите со своим медицинским персоналом. Может быть полезно взять кого-нибудь с собой на встречи, чтобы делать заметки.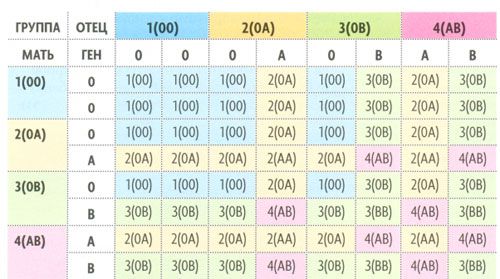 Подумайте о том, чтобы задать своим лечащим врачам следующие вопросы:
Подумайте о том, чтобы задать своим лечащим врачам следующие вопросы:
Каков мой риск развития колоректального рака или других видов рака?
Что я могу сделать, чтобы снизить риск развития рака?
Какие у меня есть варианты для скрининга рака?
Если вас беспокоит история вашей семьи и вы думаете, что в вашей семье может быть синдром Линча, рассмотрите возможность задать следующие вопросы:
Увеличивает ли мой семейный анамнез риск колоректального рака или других видов рака?
Увеличивает ли мой семейный анамнез риск развития рака кожи или других проблем с кожей?
Были ли проведены тесты MSI или IHC на ткани моей опухоли?
Должен ли я встретиться с генетиком-консультантом?
Должен ли я рассмотреть генетическое тестирование?
Связанные ресурсы
Генетика рака
Генетическое тестирование
Что ожидать при встрече с консультантом-генетиком
Сбор вашей семьи История рака.
